Антибиотики при застойной пневмонии у пожилых
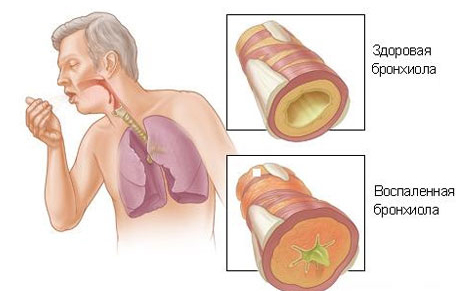
Застойная пневмония – тяжелое и опасное заболевание
Патологии, лишающие человека подвижности и приковывающие к постели, всегда тяжело воспринимаются как самим пациентом, так и его близкими. Они несут с собой не только массу эмоциональных проблем, но и частое развитие тяжелых болезней вследствие нарушения многих функций.
В частности, обездвиженность нередко приводит к такому серьезному заболеванию, как застойная пневмония у лежачих больных. Главная его опасность состоит в том, что протекает оно в большинстве случаев с невыраженной клинической картиной, а начинает проявляться в полной мере только на поздних стадиях, из-за чего часто становится причиной летальных исходов у такой группы больных.
Что такое застойная пневмония
Застойная пневмония – это вторичное воспаление легочной ткани, развивающееся в результате застойных явлений в ней и в малом круге кровообращения.
В международной классификации болезней МКБ 10 пневмония застойная носит название гипостатической, так как к ее возникновению приводит снижение подвижности человека в той или иной степени. В результате уменьшается амплитуда дыхательных движений, и в задних отделах легких скапливается кровь. Жидкость из нее пропотевает в межальвеолярное пространство, еще сильнее ограничивая дыхательную активность и становясь отличной питательной средой для бактерий.
Подробнее о механизме возникновения застойной пневмонии
В норме газовый обмен в организме человека осуществляется следующим образом. Легкие организма состоят из нескольких анатомических структур, самые маленькие из которых – альвеолы. Их стенки представляют собой мембраны, и именно через них осуществляется переход кислорода в кровь и углекислого газа обратно.
Строение бронхоальвеолярного комплекса
Дыхательные движения обеспечиваются работой межреберных мышц и диафрагмой. На вдохе они расслабляются, и воздух поступает внутрь легких.
На выдохе сокращаются и выделяют отработанный газ наружу. Но при этом, различные отделы легких вентилируются неравномерно.
Лучше всего раскрывается и наполняется воздухом нижняя половина, что обеспечивается особенностями строения дыхательной системы. У лежачих же больных подвижность диафрагмы и межреберных мышц нарушается из-за повышенного внутрибрюшинного давления. В результате чего снижается уровень вентиляции нижних отделов легких и объем вдыхаемого воздуха.
Схема работы дыхательных мышц представлена на фото ниже.
Работа дыхательных мышц на вдохе и выдохе
Приток крови к органам дыхания обеспечивается не только работой сердечной мышцы, но и градиентом давления в сосудах и гравитацией. У здоровых людей больше крови притекает к нижним отделам легких, к них же осуществляется основной газообмен. Когда человек все время лежит, эти процессы нарушаются, так как жидкость скапливается в задних легочных отделах (прилежащих к спине).
Переполненные сосуды сдавливают альвеолы, нарушая их функционирование. Если вовремя не устранить застой, сюда может проникнуть инфекция, вызывая воспалительный процесс, который может распространиться и на соседние отделы легких.
Схема газообмена в легких
Без своевременного лечения в пораженной зоне развивается соединительная ткань, что ведет к снижению эластичности легочной ткани и необратимому выключению этих отделов из дыхания. Поэтому застойная пневмония часто приводит к дыхательной недостаточности и летальному исходу.
Причины застойной пневмонии
Как уже говорилось выше, основная причина возникновения застойной пневмонии – обездвиженность больных. Помимо этого, есть предрасполагающие факторы к этой болезни.
К ним относятся:
пожилой возраст;
послеоперационный период;
онкологические процессы;
искривления позвоночника;
хронические заболевания внутренних органов.
Непосредственно пневмонию вызывают бактерии. Чаще всего возбудителями являются:
стрептококки;
стафилококки;
гемофильная палочка;
пневмококки;
синегнойная палочка;
легионелла и др.
Нередко развитие застойной пневмонии провоцирует комбинация бактериальной инфекции и грибковой.
Как проявляется застойная пневмония
Клиническая картина застойной пневмонии почти всегда носит стертый характер и не проявляется никакими специфическими симптомами. Поэтому сложно вовремя поставить правильный диагноз и начать лечение.
Чаще всего болезнь маскируется под основное заболевание, вызвавшее ограничение подвижности. Например, пациенты после инсульта становятся более заторможенными, нарушения памяти, речи, движений у них становятся более выраженными. У больных с заболеваниями сердца нарастают явления сердечной недостаточности.
При застойной пневмонии температура редко повышается выше 38 градусов
Из симптомов, характерных именно пневмонии, могут возникать:
одышка (нередко это самый первый и основной симптом);
кашель с мокротой или без нее;
учащенное дыхание;
умеренно повышенная температура (до 38-38,5 градусов);
чрезмерная потливость;
нарушения аппетита и слабость.
Большинство этих симптомов не ярко выраженные, поэтому больные и их родственники часто оставляют их без внимания. Особенно это касается слабости и потери аппетита, которые нередко воспринимаются окружающими как капризы пациента.
На самом деле, они являются проявлениями интоксикации организма в результате инфекционного воспалительного процесса. Причем, долгое время это может быть единственный симптом застойной пневмонии. Поэтому к любым изменениям в самочувствии и настроении обездвиженных людей нужно относиться подозрительно и не пренебрегать медицинскими осмотрами.
Своевременное обращение к врачу – залог успешного лечения застойной пневмонии
Диагностика застойной пневмонии
Диагноз гипостатической пневмонии обычно поставить непросто. При подозрении на нее назначаются общие и специфические анализы крови и мочи.
Если есть кашель с мокротой, обязательно проводится ее микроскопическое и бактериологическое исследование. Определить застойные процессы в легких помогает рентгенография грудной клетки, а также КТ и МРТ.
Дополнительно назначают обследование сердца, так как застойная пневмония провоцирует нарушения в работе сердечной мышцы за счет застоя крови в малом круге кровообращения и выраженной интоксикации организма.
Диагноз пневмонии ставится на основании рентгена
Лечение застойной пневмонии
Лечение застойной пневмонии должно осуществляться в условиях стационара и быть направлено на несколько моментов:
обеспечение адекватной вентиляции легких;
борьбу с инфекцией;
улучшение дренажной функции;
повышение общей резистентности организма.
Вентиляция легких
Обеспечение адекватной вентиляции легких осуществляется двумя способами в зависимости от выраженности дыхательной недостаточности. При легкой и средней степени больным предлагается дышать увлажненным кислородом через специальную маску.
При тяжелых нарушениях пациенту дают наркоз и переводят на искусственную вентиляцию легких. Только так можно обеспечить поступление кислорода в органы дыхания под необходимым давлением.
Дыхание через кислородную маску позволяет нормализовать уровень оксигенации в организме
Антибактериальная терапия
Лечение застойной пневмонии у лежачих больных всегда осуществляется с назначением антибиотиков широкого спектра действия.
Чаще всего применяют:
Амоксиклав;
Цефтриаксон;
Имипенем;
Ванкомицин;
Левофлоксацин и др.
Выбор препарата врачом зависит от вида инфекции. При внебольничной пневмонии назначают антибиотики широкого спектра действия. При госпитальной – предпочтительнее комбинации антибактериальных препаратов.
Госпитальная пневмонияВнебольничная пневмония
Имипенем + Линезолид
Амикацин + Ванкомицин
Амоксициллин
Амоксиклав
Цефтриаксон
Левофлоксацин
Ампициллин
Цефуроксим
Одновременно с антибиотиками назначают противогрибковые средства, так как бактериальная инфекция при этом виде пневмонии часто сопровождается грибковой. После получения результатов бактериологического исследования антибактериальный препарат при необходимости меняют.
Улучшение дренажной функции
Дренажную функцию легких можно усилить двумя путями – облегчить откашливание за счет разжижения мокроты или за счет улучшения ее отхождения.
Разжижение мокроты
С этой целью назначают бронхолитические и муколитические средства. Более жидкая мокрота откашливается легче, что очень важно для лежачих больных с нарушенной дренажной функцией. Но назначать такие препараты можно только тем пациентам, которые находятся в сознании и способны откашлять всю скопившуюся в легких мокроту.
Как улучшить отхождение мокроты
Здесь на помощь приходят массажи и частое переворачивание больных. В идеале, нужно помогать им менять положение тела каждые два часа.
Наиболее легко мокрота отходит, если больной лежит на животе. В этом же положении проводится вибрационный массаж, обычный массаж, растирание спины в области легких. Все эти мероприятия способствуют более легкому отхождению мокроты.
Как правильно делать массаж для улучшения дренажной функции легких, можно узнать из видео в этой статье.
Также всем пациентам в сознании назначается дыхательная гимнастика по Стрельниковой, Бутейко или разработанная непосредственно лечащим врачом. Инструкция по такой гимнастике включает, в том числе, простые упражнения, которые можно делать и для профилактики здоровым людям – надувание воздушных шаров, бульканье воздухом через трубочку в воду, задувание свечей и др.
Дыхательная гимнастика – отличное средство в лечении и профилактике пневмонии
Если же пациент находится без сознания или не может полноценно кашлять, всю скопившуюся слизь из легких удаляют инструментальным путем – с помощью бронхоскопа. Этот прибор позволяет под визуальным контролем полностью очистить бронхи больного с помощью ваккума.
Повышение общей резистентности организма
В результате интоксикации при застойной пневмонии у больных часто пропадает аппетит, а при недостаточном питании организма бороться с инфекцией еще сложнее. Поэтому нужно следить, чтобы такие пациенты получали в достаточном количестве белки, витамины и минералы, так как эти компоненты жизненно необходимы для поддержания защитных сил организма.
Паралельно назначаются антиоксидантные препараты и сердечные гликозиды для улучшения функции сердечной мышцы, а также мочегонные для разгрузки малого круга кровобращения. Когда состояние больного стабилизируется, дополнительно врач может назначить прохождение физиотерапии.
Забота и внимание любящих родственников помогут ускорить выздоровление
Профилактика застойной пневмонии
Профилактика застойной пневмонии у лежачих больных в идеале должна проводиться всем пациентам, так как предотвратить заболевание всегда легче, чем лечить его.
Она включает:
частое переворачивание больных, в том числе, и на живот;
обеспечение полноценного питания;
массажи грудной клетки;
проведение дыхательной гимнастики;
правильный подбор одежды в соответствии с температурой воздуха (лежачим больным нельзя переохлаждаться и перегреваться);
регулярное проветривание помещения;
ежедневную влажную уборку комнаты;
соблюдение правил личной гигиены;
регулярные медицинские осмотры лежачих пациентов.
Частое переворачивание больных – лучшая мера профилактики застойной пневмонии
Также родственникам таких больных рекомендуется регулярно измерять у них температуру, давление и обращать внимание на все изменения в самочувствии. Цена невнимательности в этих вопросах может оказаться слишком высока.
Успех терапии и прогноз для дальнейшей жизни и здоровья напрямую зависит от своевременности постановки правильного диагноза и предпринятых действия. Нельзя заниматься самолечением, нужно обязательно обратиться в больницу. Только грамотный врач может вовремя выявить заболевание и знает, как лечить застойную пневмонию у лежачих больных. Он поможет подобрать правильную терапию и даст рекомендации по профилактике осложнений и новых эпизодов болезни. Только так можно обезопасить своих родственников от тяжелой дыхательной недостаточности и летального исхода.
Читать далее…
Источник
Пневмония у пожилых людей — острая болезнь инфекцинной природы, в основном бактериальной этиологии, при которой происходит очаговое поражение респираторных отделов легких, появляется внутриальвеолярная экссудация, которую обнаруживают при инструментальном или физикальном исследовании. Также болезнь характеризуется лихорадкой и проявлениями интоксикации, выраженными в большей или меньшей степени.
- Симптомы
- Внелегочная симптоматика
- Лечение пневмонии у пожилых людей
- Антибиотики для лечения пневмонии у пожилых людей
- Другое лечение пневмонии у пожилых людей
Пневмония у пожилых людей — одна из самых распространенных болезней. В Украине, по статистике, заболеваемость находится в пределах 10-15%. С возрастом риск подхватить пневмонию всё больше возрастает. Внебольничные пневмонии в США распространены среди пожилых людей и стариков на 20-40%. Уровень количества смертельных исходов от данного заболевания среди лиц от 60 лет в 10 раз выше, чем среди больных других возрастов. При пневмококковых пневмониях заболеваемость 10-15%.
Симптомы
У пожилых людей при пневмонии проявляется легочная и внелегочная симптоматика. Среди легочных проявлений лидирует кашель с небольшим или нормальным отделением мокроты. При угнетении кашлевого рефлекса и у ослабленных пациентов кашля может не быть; такие случаи часты при болезни Альцгеймера и у лиц с инсультом. Для пневмонии типично проявление одышки. У стариков она может быть единственным или одним из немногих проявлений пневмонии.
Воспаление в ткани легкого постепенно переходит и на плевру. Тогда у пожилых людей появляется боль и ощущение тяжести в грудной клетке. В таких случаях выслушивается шум трения плевры. У пациентов в возрасте крепитация и притупление перкуторного звука (типичные признаки пневмонии) могут быть не выражены отчетливо, иногда они совершенно отсутствуют. Причина в том, что феномен уплотнения легочной ткани при пневмониях у людей в возрасте не всегда достигает той степени, которая является достаточной для формирования названных признаков.
У стариков часто отмечают дегидратацию, вызванную разными причинами (опухоли, поражение желудочно-кишечного тракта, опухолевый прием диуретиков). Она ограничивает процессы экссудации в альвеолы, потому формирование легочного инфильтрата утруднено. Сложно однозначно объяснить обнаруженные у пожилых при аускультации и перкуссии признаки поражения легочной ткани, потому что у них зачастую есть фоновая патология:
- опухоль легкого,
- сердечная недостаточность,
- ХОБЛ.
При пневмонии может быть перкурторная тупость, которая присутствует и при ателектазе. Бронхиальное дыхание с хрипами может говорить о пневмосклеротическом участке. При левожелудочковой недостаточности, как и при пневмонии, могут выслушиваться влажные мелкопузырчатые хрипы. Если неправильно объяснить полученные аускультацией данные, можно поставить пожилому человеку неправильный диагноз, что в таком возрасте является серьезной ошибкой и может привести к летальному исходу.

Внелегочная симптоматика
В пожилом и старческом возрасте пневмония может проявляться лихорадкой, что бывает в 75 или 80 случаях из 100. Если высокой температуры нет, прогноз хуже. Часто медики фиксируют нарушения со стороны центральной нервной системы:
- сонливость
- апатия
- утрата аппетита
- заторможенность
- спутанность сознания (иногда до сопора)
В части случаев пневмония начинается с потери интереса к окружающему, нарушения физической активности, недержания мочи и/или отказа от приемов пищи. В таких ситуациях врачи иногда ошибаются, диагностируя сенильную деменцию.
При пневмонии у пожилых людей могут лидировать проявления декомпенсации фоновых заболеваний. Например, при ХОБЛ может усилиться кашель, появится дыхательная недостаточность. Врачи могут ошибочно говорить в такой ситуации про обострения хронической формы бронхита у пациента. Если фоновым заболеванием при пневмонии является застойная сердечная недостаточность, СН может развиться и получить устойчивость к выбранной терапии.
Сахарный диабет при пневмонии может декомпенсироваться развитием кетоацидоза. У больных циррозом печени могут появиться признаки печеночной недостаточности, а при хроническом пиелонефрите может развиваться или прогрессировать почечная недостаточность. У 1/3 пациентов в возрасте при пневмонии может н еобнаружиться лейкоцитоз, что говорит о плохом прогнозе, особенно если зафиксировать нейтрофильный сдвиг. Данные лабораторные изменения не имеют возрастных особенностей.
Лечение пневмонии у пожилых людей
Для лечения пневмонии разработана классификация, построенная на выявлении возбудителя болезни. Это позволяет выбрать подходящую этиотропную терапию. Но традиционные микробиологические исследования мало информативны и проводятся очень медленно. Потому уточнение этиологии пневмонии на практике становится малореальным. Также в 50 случаях из 100 пневмонии пожилых людей кашля не отмечается в начале болезни.
Терапию пневмонии нужно начинать срочно, как только врачом поставлен диагноз. Возбудителя не обнаруживают даже при адекватных пробах мокроты в 20-45 случаях из 100. Потому этиотропное лечение чаще всего выбирают эмпирическим путем. Лечение пациентов в возрасте от 60 лет может проводиться в амбулаторных условиях. Для этого медики советуют применять цефалоспорины II поколения или защищенные аминопенициллины. Из-за повышенного риска хламидийной или легионеллёзной этиологии заболевания, лучше всего сочетать выше названные препараты с макролидными антибиотиками (ровамицином или эритромицином), курс лечения при этом составляет от 14 до 21 суток, максимальный при легионеллезах.
Обязательно госпитализируют пожилых пациентов с тяжелой пневмонией, которая проявляется такими симптомами:
- спутанное сознание
- одышка более 30 в мин
- цианоз
- тахикардия, не соответствующая степени лихорадки
- высокая лихорадка
- артериальная гипотензия
Тяжелые внебольничные пневмоии лечат сочетаниями цефалоспоринами III поколения (клафораном) и парентеральных макролидов. В последние годы врачи чаще применяют ступенчатую антибактериальную терапию при стабилизации или улучшении воспалительного процесса в легких. При такой методике чаще всего последовательно применяют 2 лекарственные форма (для приема внутрь и для парентерального введения) одного антибиотика, что обеспечивает преемственность терапии. На второй или третий день от начала лечения нужно перейти на пероральный прием лекарства. Для такой терапии применяют:
- сульбактам и ампициллин
- ампициллин натрия и ампициллина тригидрат
- амоксициллин/клавунат
- сульбактам и ампициллин
- цефуроксим натрия и цефуроксим ацетил
- офлоксацин
- эритромицин
Антибиотики для лечения пневмонии у пожилых людей
Бензиппеиициплин
Лекарство действенно против самого распространенного возбудителя внебольничной пневмонии — S. pneumoniae. В последнее время медики говорят об увеличении резистентности пневмококков к пенициллину, которая может достигать даже 40% в части регионов, потому применение этого препарата не всегда актуально.
Аминопенициллины (амоксициллин, ампициллин)
Они убивают большее количество видов возбудителей, если сравнивать с бензилпенициллинами. Но против к бета-лактамазам стафилококков и грамотрицательных бактерий они нестабильны. Амоксициллин считается более действенным, чем ампициллин, потому что в ЖКТ всасывается лучше, реже дозируется, хорошо переносится пожилыми людьми с пневмонией. Амоксициллин актуален при нетяжелом течении пневмонии в амбулаторной практике у пожилых лиц без сопутствующих заболеваний.
Защищенные аминопенициллины — амоксицилав/кпавуланат
Препарат убивает штаммы бактерий, производящих В-лактамазы. Амоксициллин/клавуланат действует на многих возбудителей пневмонии, в том числе на анаэробов. На сегодня рассматривается врачами как ведущий препарат при лечении внебольничных инфекций дыхательных путей. Его можно вводить парентерально, потому лечения им актуально даже для госпитализированных пациентов при тяжелом течении пневмонии.
Цефуроксим
Препарат принадлежит к группе цефалоспоринов II поколения. Спектр действия почти такой, как у амоксициллина / клавуланата, но на анаэробов препарат не действует. К цефуроксиму отмечается устойчивость у штаммов пневмококка, устойчивых к пенициллину. Этот препарат актуален при лечении внебольничной пневмонии у гериатрических пациентов.
Цефотаксим и цефтриаксон
Принадлежит к группе парентеральных цефалоспоринов 3-го поколения. Он действует на пневмококки и грамотрицательные бактерии. Если у больного обнаружены пневмококки, резистентные к пенициллину, рассматриваемое лекарство также может успешно применяться для лечения таких лиц. Цефотаксим и цефтриаксон являются препаратами выбора при лечении тяжелых пневмоний пожилых людей. Цефтриаксон является оптимальным препаратом для парентерального лечения пожилых больных с пневмонией на дому по причине удобства введения — всего 1 раз в сутки.
Макролиды
У больных пожилого возраста значение макролидов ограничено из-за особенностей спектра возбудителей. Также к этим препаратам последнее время всё более устойчивыми стали гемофильная палочкам и пневмококки. Макролиды при лечении людей в возрасте нужно сочетать с цефалоспоринами III поколения при условии тяжелого течения заболевания.
Другое лечение пневмонии у пожилых людей
Эффект лечения сильно зависит от правильного применения сердечных средств, воздействующих на функцию дыхания (камфоры, кардиамина), коронаролитиков, сердечных гликозидов, противоаритмических средств (в части случаев, только по показаниям). При упорном сухом кашле врач должен назначить противокашлевые средства, которые не оказывают отрицательное действие на дренажную функцию бронхов. В этом плане хорошо подходят интуссин и балтикс.
Составляющей комплексного лечения является назначение отхаркивающих и муколитических препаратов. Зачастую эффективны:
- амброксол
- бромгексин
- 1-3% водный раствор йодида калия
- мукалтин
- настой алтейного корня
- настой термопсиса
- настой подорожника
- настой листьев мать-и-мачехи
- настой грудного сбора (продается в аптеке)
Важны также наблюдения и уход за больными с пневмонией. Пока есть лихорадка, человек должен соблюдать постельный режим. В части случаев больного помещают в палату интенсивной терапии. Может быть необходим контроль степени дыхательной недостаточности и показателей гемодинамики. Важна психологическая поддержка, ранняя активация больного, потому что пожилые и старые люди очень чувствительны к гиподинамии.
Для питания используют только легкоусвояемые продукты и блюда, в которых много витаминов, особенно витамина С. Такую пищу нужно принимать до 6 раз в сутки. В день больной должен выпивать около 2 литров воды. Это может быть как чистая питьевая вода, так и морсы/компоты, зеленый чай или бульоны.
При соблюдении постельного режима вероятно развитие запоров по причине атонии кишечника. При наклонности к запорам показано включение в пищевой рацион фруктовых соков, яблок, свеклы и других овощей и фруктов, стимулирующих перистальтику кишечника. Также доктор может назначить легкие слабительные препараты на основе сенны или крушины. Помогает от запоров прием слабощелочных минеральных вод. Без особых показаний не стоит ограничивать прием жидкости (менее 1-1,5 литра в сутки), так как это может усилить запоры.
Пневмония у пожилых людей развивается на протяжении 4 недель, пока нормализуются основные основные клинико-лабораторные показатели. Но легочная ткань может восстанавливаться долго — до пол года. Потому важно провести комплекс лечебно-оздоровительных мероприятий в амбулаторных условиях. Комплекс включает рентгенологическое и клинико-лабораторное обследование через 1-3-5 месяцев, прием бронхолитических и отхаркивающих препаратов, витаминов и антиоксидантов, прекращение курения, санацию полости рта и верхних дыхательных путей, лечебную физкультуру, физиотерапевтические процедуры. Также в части случаев нужно санаторно-курортное лечение.
Источник


