Боль в желудке после пневмонии
При пневмонии человек ощущает болевой синдром и другие неприятные симптомы. Он должен знать признаки заболевания, ведь оно непредсказуемо и опасно. При неправильной тактике лечения пациента ожидают серьезные осложнения. Какие боли при пневмонии возникают, и чем они опасны для здоровья человека?
Что такое воспаление легких?
Пневмония – заболевание, при котором происходит процесс разрушения легочной ткани. Причиной его появления могут стать вирусы, грибки или бактерии. Иногда воспаление легких возникает у пациентов, которые продолжительно соблюдают постельный режим.
 В отдельных случаях инфекция передается от больного человека, преимущественно воздушно-капельным путем. К причине заболевания некоторые специалисты относят длительное переохлаждение. При хронических патологиях сердца, легких или снижении иммунитета диагностировать его достаточно сложно. Заболевание развивается быстро, требует применения разнообразных терапевтических методов. Боль при воспалении легких обладает разной интенсивностью и продолжительностью.
В отдельных случаях инфекция передается от больного человека, преимущественно воздушно-капельным путем. К причине заболевания некоторые специалисты относят длительное переохлаждение. При хронических патологиях сердца, легких или снижении иммунитета диагностировать его достаточно сложно. Заболевание развивается быстро, требует применения разнообразных терапевтических методов. Боль при воспалении легких обладает разной интенсивностью и продолжительностью.
Каждый больной должен знать признаки патологии, чтобы во время обратиться за медицинской помощью. Особенно опасна пневмония своими осложнениями для маленьких детей, а также людей пожилого возраста. При диагностировании у них болезни, такие пациенты подлежат обязательной госпитализации.
Данную патологию иногда вызывают микроорганизмы, расположенные в носоглотке. Если они передвигаются в самую глубину органов дыхания, то вызывают развитие воспаления. При снижении защитных сил организма у пациента диагностируется пневмония серьезного характера.
Заболевание протекает по-разному, что зависит от возраста больного, состояния иммунной системы, возбудителя инфекции, присутствия хронических патологий и процесса лечения. Иногда возникают осложнения, если снижен иммунитет или отсутствовала правильная тактика терапии.
При своевременном обращении болезнь излечивается полностью, не оставляя негативных последствий.
Виды пневмонии
Многие люди относятся к патологии несерьезно, считая его обычной простудой. Однако специалистам известно об ее коварстве. Особую опасность болезнь представляет для грудных детей и людей пожилого возраста. Смертность в этой категории пациентов составляет 15-20%. Специалисты отмечают, что заболевание представлено в трех видах.
Острая пневмония или крупозное воспаление легких
 Патология очень опасная, и возникает она внезапно. У больного появляется сильный озноб, затем повышается температура до 40 градусов. При развитии одностороннего воспаления легких тупой болью болит бок, при двухсторонней патологии – грудная клетка и спина в области лопаток. Любая физическая нагрузка способна вызвать тяжелое дыхание, возникают приступы сухого кашля, непрекращающиеся в течение получаса.
Патология очень опасная, и возникает она внезапно. У больного появляется сильный озноб, затем повышается температура до 40 градусов. При развитии одностороннего воспаления легких тупой болью болит бок, при двухсторонней патологии – грудная клетка и спина в области лопаток. Любая физическая нагрузка способна вызвать тяжелое дыхание, возникают приступы сухого кашля, непрекращающиеся в течение получаса.
Пациент может кашлять кровью, когда в легких лопаются сосуды. Высокая температура не покидает человека 14 дней, затем наступает кризис. При сильной иммунной системе заболевание проходит самостоятельно. В отдельных случаях пневмококки поражают сердце и сосуды, плохая работа легких не обеспечивает мозг необходимым количеством кислорода. Если пациенту не оказывают вовремя медицинскую помощь, наступает смерть.
Вялотекущая или очаговая пневмония
У пациента наблюдается температура 38 градусов, которая продолжается 3-4 дня. У него ощущается вялость, боли в голове и отсутствует аппетит. Патология жизни пациента не угрожает. Появляется она как осложнение после ОРЗ, простуды, бронхита, гриппа.

Хроническая пневмония
 Возникает из-за раннего прекращения терапии при острых формах заболевания. Иногда продолжается месяцами, то затухая, то опять возобновляясь. Воспалительный процесс в легких не прекращается, поэтому возникает эмфизема легких, на ткани легкого появляются рубцы. Нарушается снабжение органов достаточным количеством кислорода.
Возникает из-за раннего прекращения терапии при острых формах заболевания. Иногда продолжается месяцами, то затухая, то опять возобновляясь. Воспалительный процесс в легких не прекращается, поэтому возникает эмфизема легких, на ткани легкого появляются рубцы. Нарушается снабжение органов достаточным количеством кислорода.
Крупозное воспаление легких обязательно лечится в стационаре, а при очаговой пневмонии терапию можно проводить и дома. Устанавливаться диагноз должен своевременно. Правильное лечение помогает избавиться от болевых ощущений, и не допустить осложнений в дальнейшем. Как правило, после болезни могут остаться изменения в легких, что проявляется уменьшением сегмента ткани и ее сморщиванием.
Где появляются болевые ощущения при пневмонии?
Интенсивность боли при воспалении легких зависит от формы патологии и возраста больного. По ее локализации можно диагностировать одностороннюю или двухстороннюю пневмонию. Специалисты именно по характерным особенностям определяют форму патологии: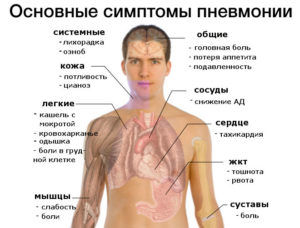
- при одностороннем воспалении легких болевой синдром локализуется со стороны, где поражено легкое, и усиливается при кашле;
- во время приступа пациент хватается за грудную клетку в районе очага болезни;
- диагностировать патологию достаточно сложно, когда он расположен в нижней доле легкого;
- двухстороннее воспаление легких дает боль в грудной клетке, которая полностью ее охватывает;
- она может носить опоясывающий характер, и усиливаться на вдохе или во время приступов кашля;
- при осложненном течении болезни воспалительный процесс распространяется на плевру;
- боль в области ребер и спины появляется при незаметном течении заболевания или поздней диагностике.
При анализе состояния необходимо диагностировать и другие признаки пневмонии, которые могут охарактеризовать ее тяжесть.
Почему болит в спине, боку, животе и груди?
При появлении воспаления легких у пациента появляются негативные ощущения, которые связаны с текущим заболеванием. К ним относят: боль в груди и спине, животе и голове. Они обладают разным характером.
Боль в спине и под лопаткой
 К отличительной особенности болезни можно отнести болевые ощущения в спине. Когда к сильному кашлю добавляются подобные жалобы, то пациенту нужно срочно обратиться к специалисту.
К отличительной особенности болезни можно отнести болевые ощущения в спине. Когда к сильному кашлю добавляются подобные жалобы, то пациенту нужно срочно обратиться к специалисту.
В некоторых случаях симптомы воспаления легких путают с бронхитом, поэтому именно боль в спине поможет уточнить правильный диагноз. Такие ощущения возникают и при бактериальной пневмонии. Поэтому на вдохе возникает резкий и сильный болевой синдром. При кашле состояние резко ухудшается.
Факторы, вызывающие боль в спине, делятся на несколько групп.
Постоянное напряжение мышц из-за кашля. Появляются нагрузки, которые можно сопоставить с тренировками у спортсменов. Болевые ощущения возникают из-за накопления молочной кислоты и исчезают по мере уменьшения кашля.

Из-за кашля происходит постоянное напряжение мышц
Инфекции органов дыхания. Иногда они захватывают плевру. Она имеет большое количество нервных окончаний, ведущих к возникновению боли в спине.
Инфекции органов дыхания
Такие неприятные ощущения не являются главными признаками пневмонии, но при возникновении других симптомов позволяют заподозрить воспалительный процесс в легких. Болевой синдром в спине самостоятельно проходит при терапии патологии, поэтому дополнительных мер не требуется.
Боль в области живота
При диагностировании патологии больные обращают внимание на неприятные ощущения в животе. Точное расположение их определить не удается, однако при пальпации ощущается дискомфорт и напряжение мышц.
Сильные рези живота появляются только в начале болезни. Отличить болевой синдром от аппендицита и других состояний может только специалист, что требует дополнительных обследований. Дискомфорт обычно возникает, когда происходит сильнейшее напряжение брюшных мышц.
Боль в области живота при пневмонии
Болевые ощущения в груди
 Пациент, который страдает патологией, интуитивно держится за область груди во время приступов кашля. Такие ощущения постоянно сопровождают эту патологию. Интенсивность кашля зависит от того, воспаление наблюдается в одном легком или обеих. Во втором варианте больному тяжело дышать, и он ищет для себя удобное положение. Спать пациенту приходится, полулежа, чтобы снизить боль в грудной клетке.
Пациент, который страдает патологией, интуитивно держится за область груди во время приступов кашля. Такие ощущения постоянно сопровождают эту патологию. Интенсивность кашля зависит от того, воспаление наблюдается в одном легком или обеих. Во втором варианте больному тяжело дышать, и он ищет для себя удобное положение. Спать пациенту приходится, полулежа, чтобы снизить боль в грудной клетке.
Ноющие и тянущие болевые ощущения в легких присутствуют постоянно, а усиливаются они на вдохе при кашле. Отдают в спину, лопатку, а иногда даже в живот. При осложненном течении заболевания они становятся интенсивными, поэтому больной старается спать на том боку, которое поражено, чтобы уменьшить дискомфорт.
Боль, возникающая после воспаления легких
Боли при воспалении легких, которые появляются у пациента после выздоровления, происходят часто и имеют несколько причин:

Воспаление сердечной мышцы происходит при двухсторонней пневмонии
- если патология протекала с осложнениями, то формируются спайки в плевральной области, поэтому они провоцируют резкие колющие боли;
- интенсивность зависит от вида плеврита;
- при сухом – появляется боль жгучего характера, которая отдает в спину;
- при влажном плеврите болевые ощущения возникают только при начальной стадии болезни, затем количество жидкости увеличивается и дискомфорт ощущается только в боку;
- если спайки обнаружились в самих легких, то болевые ощущения приобретают резкий характер;
- когда лечение было неправильным, то снижение защитных сил организма приводит к возникновению гнойного процесса (абсцесса);
- при двухсторонней пневмонии, происходит воспаление сердечной мышцы, и болевые ощущения могут появиться только с левой стороны.
Это сложное заболевание беспокоит пациента и после его лечения. Нужно понимать, что болевой синдром обычно связан с кашлем и дыханием, а также с остальными характерными признаками.
Неприятные ощущения в легких иногда возникают по причинам, не связанным с заболеванием, и не требующим специального лечения:
- Стремительное увеличение объема легких, что часто наблюдается у подростков.
- У спортсменов после серьезных нагрузок возникает болезненность в мышцах грудной клетки.
- При реберной невралгии появляется боль колющего характера.

При реберной невралгии возникает колющаяся боль
При отсутствии других симптомов лечения заболевания не требуется, поэтому назначают массаж, отдых и посещение бани или сауны.
Заключение
Воспаление легких – болезнь коварная, может проявляться в различных формах и приводить к нежелательным последствиям. Своевременное обращение к специалисту, соблюдение всех терапевтических рекомендаций и сроков применения лекарственных средств позволяет вылечить ее за короткие сроки, и не допустить осложнений.
Видео по теме: Признаки пневмонии
Источник
Так, хотя боли в животе при пневмониях по характеру, силе и могут быть идентичными болями, при аппендиците, прободной язве желудка, острой кишечной непроходимости, однако, они, как правило, сопровождаются высокой температурой, ознобом.
При острой кишечной непроходимости (в начале заболевания) температура всегда нормальная, при остром аппендиците она обычно не достигает высоких цифр. Общеизвестно, что при аппендиците боль вначале появляется в эпигастральной области и позднее локализуется в правой подвздошной области.
При пневмониях и плевритах больной не может четко локализовать боль. На вопрос: «Где болит?» больной в таких случаях нередко указывает на значительную область, охватывающую грудь, правое подреберье, эпигастрий. Кроме того, боль при пневмониях и плевритах значительно усиливается при глубоком вдохе, что реже наблюдается или слабее проявляется при брюшной патологии.
Иногда при острых легочно-плевральных заболеваниях могут наблюдаться и схваткообразные боли в животе. Однако при этих болях отсутствуют признаки непроходимости и выступает значительная мышечная защита, что не характерно для механической кишечной непроходимости.
При подробном расспросе больных пневмонией (плевритом), как правило, удается выяснить простудный фактор, имевший накануне заболевания и предшествующий озноб.
Необходимо обратить внимание на поведение больных, положение в постели. Обычно больной с торакоабдоминальным синдромом беспокойный, несколько тревожный, активно и свободно поворачивается в постели, чаще всего принимает полусидячее положение. Больной же с истинным острым животом как бы скован, осторожно поворачивается в постели, боясь лишним движением причинить себе боль и поэтому просьбу изменить положение тела (повернуться, садиться) выполняет неохотно.
Лицо больного с торакоабдоминальным синдромом гиперемировано, обычно с цианотическим румянцем на щеках (иногда с односторонним), цианозом губ. Цианоз особенно выражен в первые дни и часы заболевания. Отмечается лихорадочный блеск глаз, на губах, вокруг носа, нередко появляется герпес, имеется учащенное поверхностное дыхание (при глубоком — болезненное) и нередко в таких случаях наблюдается участие в дыхании крыльев носа.
Лицо же больного с абдоминальной патологией бледное, как бы заострившееся, холодное, с запавшими глазами, с потускневшим взором.
Пульс у больных с торакоабдоминальным синдромом полный, частота его соответствует температуре, пульс у больных с истинным острым животом мягкий, неполный, учащен, опережает температуру.
При опросе больные с торакоабдоминальным синдромом отвечают с заметной одышкой, что вынуждает больного делать паузу, передохнуть, только после этого они продолжают отвечать. Больной с истинной острой брюшной патологией отвечает как бы неохотно, во время усиления болей в животе временно затихает со страдальческим выражением на лице, плотно сжав губы, сцепив зубы, задерживая дыхание — пауза на высоте болевого приступа.
Существенные различия можно получить при физикальном обследовании таких больных. Как известно, пальпация живота больного с истинным острым животом, а также больного с торакоабдоминальным синдромом болезненна. Однако у первых болезненность резче выражена при глубокой пальпации, у последних — при поверхностной.
Как выше уже отмечалось, больные с торакоабдоминальным синдромом не могут точно указать на локализацию боли ни в своих жалобах, ни при осмотре (пальпации) живота.
В отличие от них, больные с острым животом с определенной точностью могут локализовать свою боль при пальпации. То же самое можно сказать и о мышечной защите: она более локализована при истинном остром животе. При длительной пальпации живота с отвлечением внимания у больного с торакоабдоминальным синдромом удается постепенно углубиться в брюшную полость и убедиться в наличии или отсутствии симптомов раздражения брюшины. Этот симптом (раздражение брюшины) у больных с торакоабдоминальным синдромом обычно менее выражен (сомнителен) или отсутствует, несмотря на резкую мышечную защиту.
Важное значение имеет наблюдение за симптомами заболевания в динамике, хотя бы в течение сравнительно короткого времени. Как правило, у больных с торакоабдоминальным синдромом отмечается медленное, но прогрессирующее уменьшение абдоминальных явлений, в то время как при истинном остром животе они нарастают.
Данные биохимических исследований и анализов крови при том и другом состояниях дают обычно одинаковые изменения, поэтому рассчитывать на них в дифференциально-диагностическом аспекте не следует.
Рентгенологическое исследование при пневмониях, плевритах, на ранних стадиях заболевания часто не выявляет каких-либо изменений со стороны легких и плевры. Однако при всех сомнительных случаях повторить исследование необходимо, так как нередко уже через непродолжительное время обнаруживается инфильтрация легочной паренхимы, выпот в плевре. То же самое относится к рентгенологическому исследованию брюшной полости (наличие свободного газа, чашек Клойбера и т. д.).
И. Caлнxoв
«Боли в животе и пневмония» и другие статьи из раздела Симптомы и диагностика хирургических болезней
Дополнительная информация:
- Торакоабдоминальный синдром
- Причины диагностических ошибок при абдоминальном синдроме
- Вся информация по этому вопросу
Источник
Будьте особенно внимательны, если ОРВИ возвращается, едва отступив.
Пневмония — это воспалительное заболевание лёгких. Как правило, его вызывают вирусы (например, вирус гриппа) или бактерии (в том числе представители нормальной микрофлоры верхних дыхательных путей человека). В лёгкие эти микроорганизмы проникают на фоне снижения иммунитета. Часто — сразу после ОРВИ .
Именно поэтому диагностировать воспаление лёгких бывает сложно: уж очень оно похоже на грипп или иную респираторную инфекцию, продолжением которой является.
Когда надо срочно вызывать скорую
Иногда инфицированная лёгочная ткань больше не может снабжать организм необходимым количеством кислорода. Из‑за этого серьёзно страдают и даже отказывают сердечно‑сосудистая система и другие жизненно важные органы, включая мозг. Такую пневмонию называют тяжёлой .
Срочно набирайте 103 или 112, если к обычной простуде добавились следующие симптомы :
- Дыхание участилось до 30 вдохов в минуту (один вдох в 2 секунды или чаще).
- Систолическое (верхнее) давление упало ниже 90 мм рт. ст.
- Диастолическое (нижнее) давление опустилось ниже 60 мм рт. ст.
- Появилась спутанность сознания: больной вяло реагирует на окружающую обстановку, медленно отвечает на вопросы, плохо ориентируется в пространстве.
Если угрожающих симптомов нет, но мысли о пневмонии остаются, сверьтесь с нашим чек‑листом .
Как отличить пневмонию от простуды
1. Ваше состояние сначала улучшилось, а потом ухудшилось
Мы уже упоминали, что пневмония часто развивается как осложнение после заболевания верхних дыхательных путей.
Сначала вы подхватываете грипп или другое ОРВИ. Пока организм борется с инфекцией, вирусы или бактерии, обитающие в носоглотке, проникают в лёгкие. Спустя несколько дней вы побеждаете исходное заболевание: его симптомы — температура, насморк, кашель, головная боль — уменьшаются, вам становится легче.
Но вирусы или бактерии в лёгких продолжают размножаться. Через несколько дней их становится столько, что уставшая иммунная система наконец‑то замечает воспаление. И бурно реагирует на него. Выглядит это так, будто простуда вернулась с новой силой — с более отчётливыми и неприятными симптомами.
2. Температура выше 40 °С
Лихорадка при воспалении лёгких гораздо сильнее, чем при обычной простуде. При ОРВИ температура поднимается примерно до 38 °С, при гриппе — до 38–39 °С. А вот пневмония часто даёт о себе знать угрожающими температурными значениями — до 40 °С и выше. Это состояние, как правило, сопровождается ознобом.
3. Вы много потеете
Если вы при этом мало двигаетесь и вокруг не сауна, у вас сильная лихорадка. Пот, испаряясь, помогает снизить экстремальную температуру.
4. У вас совсем пропал аппетит
Аппетит связан с тяжестью заболеваний. При лёгкой простуде пищеварительная система продолжает работать как обычно — человеку хочется есть. Но если речь идёт о более тяжёлых случаях, организм бросает все силы на борьбу с инфекцией. И временно «отключает» ЖКТ, чтобы не тратить энергию на пищеварительный процесс.
5. Вы часто кашляете
Кажется, даже чаще, чем в начале болезни. Кашель при пневмонии может быть как сухим, так и влажным. Он говорит о раздражении дыхательных путей и лёгких.
6. При кашле иногда появляется мокрота
При пневмонии альвеолы — маленькие пузырьки в лёгких, которые вбирают воздух при вдохе, — заполняются жидкостью или гноем.
Заставляя вас кашлять, организм пытается избавиться от этой «начинки». Если это удаётся, вы, прокашлявшись, можете заметить на платке слизь — желтоватую, зеленоватую или кровянистую.
7. Вы отмечаете колющую боль в груди
Чаще всего — когда кашляете или пытаетесь сделать глубокий вдох. Такая боль говорит об отёке лёгких — одного или обоих. Увеличившись в размерах из‑за отёчности, поражённый орган начинает давить на находящиеся вокруг него нервные окончания. Это и вызывает боль.
8. У вас легко возникает одышка
Одышка — признак того, что вашему организму не хватает кислорода. Если дыхание учащается, даже когда вы просто поднимаетесь с постели, чтобы сходить в туалет или налить себе чаю, это может быть признаком серьёзных проблем с лёгкими.
9. У вас участилось сердцебиение
В норме пульс у взрослых людей составляет 60–100 ударов в минуту. Впрочем, норма у каждого своя — и её стоило бы знать хотя бы приблизительно.
Например, если раньше ваш пульс в спокойном состоянии не превышал 80 ударов в минуту, а теперь вы отмечаете, что он прыгает за сотню, это очень опасный сигнал. Он означает, что сердце по каким‑то причинам вынуждено активнее перекачивать кровь по телу. Недостаток кислорода из‑за воспаления лёгких — один из факторов, способных провоцировать это.
10. Вы чувствуете себя уставшим и разбитым
Причина может быть всё та же — органам и тканям не хватает кислорода. Поэтому организм стремится ограничить вашу активность и посылает в мозг сигналы о том, что сил нет.
11. Губы и ногти приобрели синеватый оттенок
Это ещё один очевидный признак нехватки кислорода в крови.
Что делать, если вы обнаружили симптомы пневмонии
Если отмечаете у себя более половины перечисленных симптомов, как можно быстрее проконсультируйтесь с терапевтом или пульмонологом. Не факт, что это воспаление лёгких. Но риск велик.
Нельзя откладывать визит к врачу или его вызов на дом тем, кто входит в группы риска :
- людям старше 60 лет или младше 2 лет;
- людям с хроническими заболеваниями лёгких, астмой, сахарным диабетом, проблемами с печенью, почками, сердечно‑сосудистой системой;
- курильщикам;
- людям, у которых ослаблена иммунная система (такое бывает из‑за слишком строгих диет, истощения, ВИЧ, химиотерапии, а также приёма некоторых лекарств, угнетающих иммунитет).
Источник