Боли в пояснице при подагре
Давно известно, что основным клиническим проявлением подагры является возникающий внезапно острый приступ артрита, характеризующийся, как правило, сочетанием всех основных проявлений острого воспаления. При этом обычно поражаются суставы конечностей, чаще нижних, суставы, располагающиеся ближе к туловищу, вовлекаются довольно редко. До последнего времени к атипичным, едва ли не казуистическим, случаям относили и поражение позвоночника при подагре. И если подагру принято описывать как заболевание, известное с глубокой древности, то первое упоминание о вовлечении позвоночника у пациента с подагрой было приведено в работе G.D. Kersley et al. только в 1950 г., когда, казалось бы, ничего принципиально нового в клинической картине болезни не могло быть найдено [1].
Поражает, насколько тяжелым и быстротечным оказалось течение болезни у этого пациента: ранний дебют (в 18-летнем возрасте), очень высокий сывороточный уровень мочевой кислоты (МК); к моменту первого поступления в клинику (всего через 3 года от дебюта заболевания) – хронический артрит, резистентный к терапии колхицином, а в последующем – и адренокортикотропным гормоном (АКТГ), формирование огромных размеров тофусов (включая тазобедренные и плечевые суставы), контрактур и, наконец, гибель спустя еще 3 года вследствие инфекционных осложнений. Кроме болей в суставах и функциональных нарушений ближе к фатальному исходу пациента стали беспокоить боли в шее, и результаты рентгенографии показали деструкцию 1-го шейного позвонка тофусными массами. Анализируя результаты патологоанатомического исследования, авторы обсуждали, помимо необычной локализации тофусов, и то, насколько она могла быть опасной, и предположили, что если бы пациент продолжил жить дальше, то поражение шейного отдела позвоночника привело бы к сдавлению шейного отдела спинного мозга увеличивающимися в размерах тофусами, расположенными в т. ч. интрадурально, или к внезапной смерти при давлении на спинной мозг зуба 2-го шейного позвонка.
Рассматривали тофусное поражение позвоночника как тяжелое осложнение заболевания и Y.D. Koskoff et al., в 1953 г. сообщившие о случае параплегии у пациента с подагрой [2]. В последующие десятилетия были описаны несколько десятков случаев поражения позвоночника при подагре – от клинически интактных до приводящих к тяжелым осложнениям, таким как пара- и тетраплегия [3, 4]. Сегодня такая локализация по-прежнему считается редкой, однако следует предположить, что это обусловлено не сколько ее низкой распространенностью, сколько недостаточной информированностью и настороженностью врачей общей практики относительно возможности возникновения данной проблемы у пациента с подагрой и, как следствие, включения ее в диагностический поиск.
Первое исследование, посвященное анализу частоты аксиального расположения тофусов при подагре, было выполнено лишь в 2009 г. R.M. Konatalapalli et al., проведшими ретроспективный анализ историй болезни 630 пациентов с предполагаемой подагрой [5]. Выбрав из них 92 истории пациентов с кристалл-верифицированным диагнозом, затем – 64 с выполненной КТ, авторы выявили, что рентгенологические изменения, которые могут быть непосредственно связаны с подагрой (эрозии, прежде всего, дисковертебральных сочленений и фасеточных суставов, костные тофусы и эрозии тел позвонков, тканевые тофусы, локализующиеся в перидуральном пространстве, желтой связке, периартикулярно), наличествовали у 14% пациентов. На следующем этапе, проведя кросс-секционное исследование, включившее 48 пациентов с подагрой длительностью более 3-х лет, основываясь на результатах КТ шейного и поясничного отделов позвоночника, крестцово-подвздошных суставов, авторы выявили рентгенологические симптомы подагры у 17 (35%) больных [6]. В 16 случаях был поражен поясничный отдел позвоночника, в 7 – шейный, в 1 – крестцово-подвздошные суставы, в 14 – отмечалось более 1 локализации.
Заподозрить поражение позвоночника при подагре довольно трудно, в подавляющем большинстве случаев исходно причину болей в позвоночнике трактуют у пациентов с подагрой как угодно, но не в контексте основного заболевания, с учетом того, что боли в спине – одна из наиболее частых причин для визита к врачу [7]. Среди множества возможных причин болей в спине подагра, как правило, не фигурирует.
Обычно тофусная подагра с вовлечением позвоночника клинически проявляется болями, но при большом объеме тофусных масс в случае эпи- и интрадуральной локализации могут возникать компрессионные синдромы [8–10]. Неврологические симптомы при этом зависят от уровня и тяжести поражения и могут проявляться, помимо болей, одно- или двусторонним параличом, плегиями, задержкой мочеиспускания, синдромом конского хвоста, сенсорными нарушениями, туннельными синдромами, мышечной слабостью и другими симптомами миелопатии. Тофусы в позвоночнике могут имитировать метастазы, инфекционные процессы (септический артрит фасеточных суставов, перидуральные абсцессы), спондилодисцит. Особенно трудны для диагностики случаи с наличием хронических, сохраняющихся порой на протяжении многих лет изолированных болей, часто с симптомами миело-, радикулопатии. Так, например, симптомы радикулопатии в течение жизни испытывают до 43% населения [11], тогда как к 2001 г. было описано всего 32 случая поражения позвоночника при подагре [12].
Кроме того, прямой корреляции между болями в спине и ассоциированным с подагрой поражением позвоночника не отмечено, что вкупе с редким использованием КТ и МРТ позвоночника укрепляет предположение о глобальной недооценке возможности поражения позвоночника у таких пациентов.
Действительно, клиническая симптоматика подагры, включающая формирование тофусов, макроскопически определяемых конгломератов, состоящих из моноурата натрия, предполагает их выявление прежде всего при визуальном осмотре или пальпаторно. Тофусы образуются при «естественном» течении подагры и отсутствии адекватной уратснижающей терапии в среднем через 10 лет от дебюта заболевания, частота их выявления достигает 34% и нарастает параллельно длительности болезни, хотя иногда они могут быть первым клиническим проявлением подагры, предшествуя типичным приступам артрита [13, 14].
Гистологически тофус представляет собой мелоподобный (белого цвета в центральной его части) узел, состоящий из кристаллов моноурата натрия, белков и мукополисахаридов; отложения окружены гистиоцитами, лимфоцитарным валом, фибробластами. При обработке формалином кристаллы моноурата натрия могут растворяться, что может быть причиной отсутствия в препарате кристаллов при проведении поляризационной микроскопии [15].
Хотя патогенез аксиального формирования кристаллов не изучен, есть данные, что среди предрасполагающих факторов могут быть дегенеративные заболевания позвоночника, травмы в анамнезе, тканевые некрозы, а также факторы, влияющие на риск формирования тофусов в целом: пожилой возраст, длительность заболевания, гипотермия, низкие значения рН крови, почечная недостаточность, IgА-нефропатия, прием мочегонных препаратов, циклоспорина, потребление алкоголя в больших дозах, гемодиализ, выраженность гиперурикемии [16–21]. Однако, по данным R.M. Konatalapalli et al., наличие эрозий или тофусов в позвоночнике не коррелирует ни с длительностью болезни, ни с сывороточным уровнем мочевой кислоты, ни с болью в спине [6]. По мнению Zheng Z.-F. et al., анализировавших данные литературы и собственный опыт ведения пациентов с подагрическим поражением грудного отдела позвоночника, наиболее частая локализация тофусов коррелирует с большей вероятностью механического повреждения, т. е. наиболее часто страдают участки, в которых выше частота развития ассоциированных с таким повреждением воспалительных процессов (в большинстве случаев грудной отдел поражался на уровне Т7-Т10) [15].
Обычно тофусы локализуются в области ушных раковин, локтевых сумок, ахилловых сухожилий, коленных суставов, пальцев кистей и стоп, препателлярных сумок, редко – на веках, крайне редко – в области голосовых связок [22]. При этом наличие подкожных тофусов, определяемых при осмотре, коррелирует с более высокой частотой внутрикостных и периартикулярных тофусов, которые не могут быть обнаружены при осмотре, но могут определяться с помощью различных методов визуализации, среди которых в сравнении с рентгенографией более чувствительны к выявлению тофусов ультразвуковое исследование (УЗИ), МРТ и двухэнергетическая КТ [23–25]. Поэтому наличие определяемых при осмотре подкожных тофусов нужно считать лишь верхушкой айсберга, предполагая наличие тканевых отложений кристаллов моноурата натрия, структурного повреждения костной ткани, функциональных нарушений [26, 27]. Очевидно, что и при тофусном поражении позвоночника визуальный осмотр бесполезен, и информативными могут быть исключительно методы лучевой диагностики, прежде всего КТ и МРТ.
Применение КТ при подагре может быть более информативно в сравнении с рентгенографией в отношении повреждения костной ткани: эрозий, внутрикостных тофусов, а также мягкотканных тофусов, особенно в случае их больших размеров и кальцификации (рис. 1) [25, 28–31]. КТ позволяет довольно точно дифференцировать тофусные массы, т. к. средний показатель по шкале Хаунсфилда (шкала ослабления рентгеновского излучения) для депозитов кристаллов моноурата натрия достаточно стабилен и существенно отличается от такового для депозитов основных кристаллов кальция, причем независимо от степени кальцификации тофуса [32]. Хотя, по некоторым данным, информативность метода для выявления мягкотканных тофусов в области периферических суставов уступает информативности УЗИ [25]. На рисунке 1 представлена КТ пациента, страдающего подагрой с наличием тофусных масс в поясничном отделе позвоночника.

Основное значение для визуализации мягкотканных тофусных масс, прежде всего при их атипичном расположении, имеет МРТ. Наиболее информативными являются режимы Т1 и Т2. В режиме Т1 тофусы выглядят как однородные области с сигналом промежуточной или низкой интенсивности, в режиме Т2 изображения тофусов также характеризуются различной интенсивностью сигнала, которая может быть как гомогенно высокой, так и низкой. Причина, по которой интенсивность сигнала варьируется, может меняться в зависимости от содержания жидкости в тофусе: в случае острого воспалительного процесса, при значительном количестве жидкостного содержимого в формирующемся, воспаленном тофусе отмечается высокая интенсивность сигнала, а при малом количестве жидкости и большом числе кристаллов моноурата натрия, кальцификации тофуса, развитии фиброза, в результате хронического воспаления, обусловленного кристаллами моноурата натрия, или при отложении гемосидерина – низкая [16, 33, 34]. На рисунке 2 представлена МРТ пациента с подагрой.

Кроме того, МРТ позволяет контролировать эффективность уратснижающей терапии благодаря возможности оценивать размеры и количество тофусов в динамике. Еще в 1996 г. R. Dhôte et al. сообщали об успешном лечении пациента с эпидурально расположенными тофусами, редуцировавшими после 1 года медикаментозного лечения подагры, что было подтверждено результатами МРТ [35]. Был описан и клинический случай быстрой редукции эпидурально расположенных тофусов огромных размеров, оцениваемых при помощи МРТ и КТ, у молодого пациента с хронической подагрой после проведения адекватной уратснижающей терапии менее чем через 1 год от ее начала [4]. Поражение позвоночника характеризует подагру как тяжелую, и даже в случае отсутствия тофусов другой локализации, при редких приступах артрита, проведении уратснижающей терапии целевым уровнем МК в сыворотке должен быть уровень <300 мкмоль/л (5 мг/дл). При этом дозы аллопуринола, как правило, должны быть средними или высокими (300–900 мг/сут) [13]. В некоторых случаях, например, при развитии симптомов конского хвоста, проводится хирургическое лечение.
Симптоматическая терапия, назначаемая с целью купирования боли в позвоночнике, стандартна: нестероидные противовоспалительные препараты (НПВП) либо колхицин, либо короткий курс глюкокортикоидов в средних суточных дозах (30–35 мг/сут). Так, применение нимесулида в дозе 200 мг/сут приводило к полному купированию болей в позвоночнике у 2-х молодых пациентов с аксиальными тофусами, что позволяло им на протяжении длительного времени самостоятельно назначать данный препарат при острых приступах подагры, характеризующихся в т. ч. болями в позвоночнике и радикулопатией [4]. Выбор данного препарата этими пациентами, проживающими в разных регионах РФ, косвенно подтверждает данные о наибольшей в сравнении с другими НПВП популярности нимесулида (Найз®) среди пациентов с подагрой в случае самостоятельного выбора ими противовоспалительной терапии, связанной с большей эффективностью препарата в отношении купирования боли при остром приступе артрита [36].
В заключение следует констатировать, что поражение позвоночника при подагре – не столь редкое проявление болезни. И при наличии соответствующей симптоматики, особенно в случае наличия у пациента тофусной формы заболевания, оно должно быть основанием для проведения соответствующей диагностики, включая МРТ и КТ.
Источник
![]() Профилактика
Профилактика
Страдают подагрой примерно три человека из тысячи, причем мужчины составляют подавляющее большинство. Подагра подобна коварной женщине, которая заманивает в свои объятия представителей сильного пола в самом расцвете сил – чуть старше 40 лет, энергичных, жизнерадостных, любящих комфорт и обильные застолья. Недуг может обнаружиться и у женщин, но только после менопаузы, в климактерический период.
Небезынтересно отметить, что подагра – одно из древнейших заболеваний. Ее впервые описал Гиппократ, а упоминают это грозное заболевание на протяжении веков не только в медицинской, но и в художественной литературе.
Подагра, или артрит подагрический, – хроническое заболевание, возникающее в результате нарушения обмена веществ. Для него характерно отложение солей мочевой кислоты (уратов) в тканях с развитием в них воспалительных, а затем деструктивно-склеротических изменений. Подагра проявляется главным образом острым и рецидивирующим артритом, образованием подкожных узелков и симптомами мочекаменной болезни.
Подагрический артрит относится к группе дистрофических неинфекционных артритов. Заболевание относится к так называемым неследственно-конституциональным состояниям, поскольку подагра чаще всего встречается в определенных семьях в ряде поколений.
Исследования ученых показывают, что подагрой чаще всего страдают те, кто предпочитает высококалорийную пищу с преобладанием продуктов животного происхождения, а также те, кто любит дополнить трапезу рюмкой спиртного. Причина «любви подагры» к таким людям объяснима: одним из источников образования мочевой кислоты в организме являются так называемые пурины, содержащиеся по преимуществу в белковых продуктах питания. При обильном поступлении пуринов с пищей повышается содержание мочевой кислоты в крови, а любые алкогольные напитки способствуют замедлению выведения вышеназванной кислоты почками. В результате мочевая кислота начинает откладываться в суставах в виде кристаллов, вызывая сильный болевой приступ. Мочевая кислота и ее соли откладываются также в мочевыводящих путях в виде камней.
Различают первичную и вторичную подагру.
Первичная подагра характеризуется как наследственное нарушение пуринового обмена.
Вторичная подагра может наблюдаться при болезнях крови, эндокринных заболеваниях, новообразованиях, болезнях почек, при сердечно-сосудистой патологии, алкоголизме, псориазе, приеме некоторых медикаментозных средств.
Причины заболевания
• Повышенный синтез уратов может быть первичным и генетически обусловленным (первичная подагра).
• Ряд заболеваний почек (поликистоз, гидронефроз, нефропатии) могут сопровождаться нарушением выведения мочевой кислоты с мочой и, соответственно, накоплением в организме ее солей (уратов).
• Нарушение выведения мочевой кислоты возможно при ее избыточном образовании (некоторые эндокринные заболевания, болезни кожи, крови). Подагра, например, может развиваться при лейкозах, миеломной болезни, псориазе, гемолитической анемии у взрослых, а также при гиперпаратиреозе. Избыток мочевой кислоты образуется и при массивном разрушении мышечных волокон – при их травме, размозжении, отморожении и др.
Симптомы
Обычно наблюдаются артриты суставов нижних конечностей. Часто воспалительным процессом охвачен большой палец стопы, затем по частоте – голеностопные и коленные суставы. Реже наблюдается артрит мелких суставов кистей и локтевых суставов.
Подагрический артрит имеет ряд характерных особенностей:
он часто развивается ночью;
интенсивность боли нарастает очень быстро и за несколько часов достигает максимума;
боль очень сильная, движения в суставе становятся невозможными;
наблюдаются покраснение кожи и повышение температуры тканей над суставом;
может повышаться температура тела;
продолжительность первых приступов составляет, как правило, трое-четверо суток.
Внимание! У 15–20% больных подагрой возникает мочекаменная болезнь, причем приступ почечной колики нередко является первым признаком подагры.
Характерной особенностью артрита при подагре является также его спонтанное (без лечения) полное обратное развитие за несколько часов или дней.
Как правило, приступ подагры развивается на фоне приема алкоголя (особенно пива) или переедания. Заболевание проявляется через внезапную и интенсивную боль, возникают покраснение и жар в суставе. Приступы подагры случаются, как правило, ночью. Острая боль в пораженном суставе может быть вызвана даже весом простыни. Повторному приступу подагры обычно предшествует ощущение покалывания в пораженном суставе.
Появлению нового острого приступа способствуют любые резкие изменения содержания мочевой кислоты в крови, как повышение ее уровня, так и понижение. Провоцировать колебание ее концентрации могут травмы (даже легкие ушибы), эмоциональный стресс, физическая нагрузка, резкое изменение диеты (как переедание, так и голодание), употребление алкоголя, кровотечение. Из медицинских манипуляций провоцировать приступ могут хирургические вмешательства, лучевая терапия, прием витаминов, особенно В12, введение белковых препаратов или гепарина.
При хроническом течении подагры, наряду с рецидивирующим артритом, происходит образование мелких очагов отложения уратов в тканях – так называемых тофусов. Тофусы в виде округлых беловатых шишечек могут быть видны на краю ушной раковины, на пальцах кистей, в области локтей или коленей. Они безболезненны и, как правило, располагаются в большом количестве вокруг стойких изменений суставов. Тофусы могут откладываться и в костной ткани, но диагностика их возможна только на рентгене. Более редко они обнаруживаются в гортани, сердце, структурах глаза, разумеется, нарушая функционирование этих органов.
Если подагру не лечить, приступы становятся чаще, а периоды обострения – продолжительнее. Артрит «обживает» все новые суставы, нередко поражаются почки и мочевыводящие пути, может возникнуть почечная недостаточность, и тогда уже невозможно предотвращение избыточного образования кристаллов мочевой кислоты.
Диагностика
Диагноз устанавливает ревматолог в результате осмотра и опроса больного. Как правило, диагноз подтверждается анализом крови, взятой из вены, для выявления повышенного содержания мочевой кислоты. Однако в некоторых случаях врач может взять шприцом пробу суставной жидкости, чтобы убедиться в наличии кристаллов мочевой кислоты под микроскопом.
Римские диагностические критерии подагры (1963 г.)
• гиперурикемия – мочевая кислота в крови более 0,42 ммоль/л у мужчин и более 0,36 ммоль/л у женщин;
• наличие подагрических узелков (тофусов);
• обнаружение при химическом или микроскопическом исследовании кристаллов мочекислого натрия (уратов) в синовиальной жидкости или тканях;
• наличие в анамнезе приступов острого артрита, сопровождавшегося сильной болью, начавшегося внезапно и стихнувшего за 1–2 недели.
Диагноз считается определенным, если выявляются, по крайней мере, два любых признака.
Диагностические критерии подагры в баллах (В. А. Насонова, М. Г. Астапенко, 1989 г.)
• наличие в анамнезе или при наблюдении больного не менее двух атак опухания и/или покраснения и сильной боли в суставе (суставах) конечности с выздоровлением через 1–2 недели.
Острый артрит плюснефалангового сустава большого пальца стопы в анамнезе или статусе
Анамнез (греч. anamnesis – воспоминание) – сведения об условиях жизни больного, предшествовавших болезни, а также вся история развития болезни.
тофусы – 4 балла
мочекаменная болезнь – 1 балл
симптом «пробойника» или крупные кисты на рентгенограмме – 2 балла
гиперурикемия – 3 балла
При сумме баллов 8 и более – подагра определенная;
при сумме баллов 5–7 – подагра вероятная;
при сумме баллов 4 и менее – подагра отрицается.
Лечение
Лечение подагры складывается из диетотерапии и приема лекарственных препаратов. И то и другое помогает снизить концентрацию уратов в крови и тканях организма. Больному необходимо снизить массу тела и периодически посещать баню, что также способствует выведению уратов.
Диетотерапия
Основные задачи диетотерапии:
• нормализация массы тела – ограничение жиров, легко всасывающихся углеводов, применение разгрузочных дней;
• нормализация обмена мочевой кислоты – исключение продуктов, которые содержат большое количество пуринов, мочевой кислоты или угнетают выведение солей мочевой кислоты из организма.
Диета предусматривает следующие мероприятия:
исключение продуктов, содержащих большое количество пуринов, мочевой кислоты;
отказ от алкоголя;
ограничение соли;
ограничение жира;
снижение в рационе животных белков;
наличие достаточного количества витаминов;
употребление щелочных минеральных вод и цитрусовых;
если нет противопоказаний со стороны почек и сердечнососудистой системы, то следует увеличить количество жидкости до 2,5 литра в день;
употребление мяса и рыбы в отварном виде и исключение из рациона бульонов;
дробный режим питания, 5–6 раз в день.
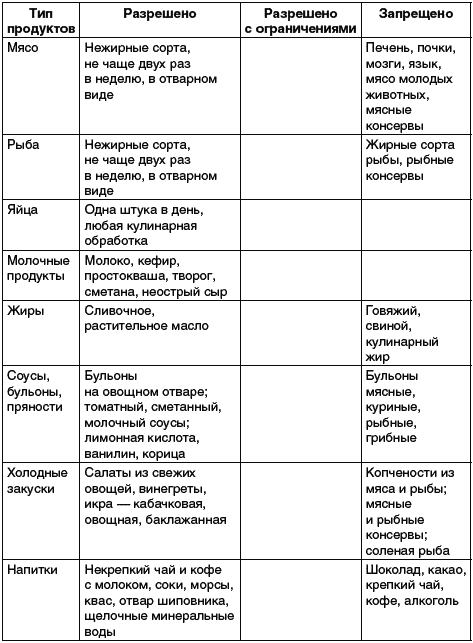
Внимательно ознакомьтесь с данными таблицы 1, где представлены рекомендуемые и запрещенные при заболевании подагрой продукты и блюда.
Таблица 1
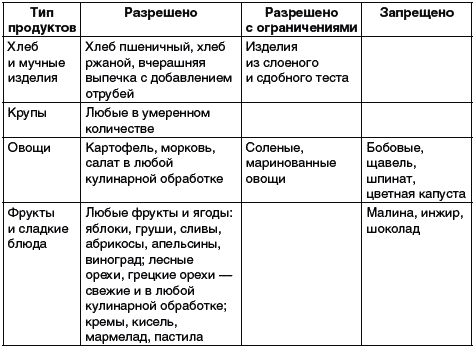

Почему при подагре должен быть исключен из рациона алкоголь? При употреблении алкоголя тормозится выведение солей мочевой кислоты почками. В первую очередь следует прекратить употребление вина (особенно портвейна и хереса), а также пива темных сортов.
Разгрузочные дни и голодание
Всем страдающим подагрой, независимо от массы тела, рекомендуется раз в неделю проводить разгрузочный день. Разгрузочный рацион должен содержать минимум пищевых пуринов, что благоприятно влияет на обменные процессы в организме. Варианты разгрузочных дней следующие:
овощной – 1,5 кг овощей любой кулинарной обработки;
фруктовый – 1,5 кг яблок и апельсинов без кожуры;
творожный – 400 г творога и 0,5 л кефира;
молочный или кефирный – 1,5 л кефира или молока.
В разгрузочный день количество выпиваемой жидкости должно быть не меньше 1,5 литра. В день разгрузки пейте только некрепкий чай и минеральную воду. Но это же количество жидкости – 1,5 л – больному подагрой показано и в обычные дни. Рекомендуются фруктовые, ягодные, овощные соки (при ожирении – натуральные без сахара), молоко, некрепкий чай, щелочная минеральная вода типа боржоми.
Страдающим подагрой ни в коем случае нельзя проводить даже кратковременные курсы полного голодания, столь модные сейчас. И вот почему: уже в первые дни голодания резко возрастает уровень мочевой кислоты в крови, что может способствовать развитию болевого приступа.
Лекарственное лечение
Из лекарств для лечения подагры используют противовоспалительные средства и средства, тормозящие образование мочевой кислоты. Кроме того, врач может выписать кортикостероидные гормоны, изменяющие кислотность мочи и снижающие вероятность образования камней в почках.
Из новых методов лечения подагры эффективны процедуры очищения крови с помощью специальных аппаратов – плазмофорезогемосорбция. Значительно облегчает самочувствие физиотерапия. Применяются и хирургические методы удаления отложений мочевой кислоты в мягких тканях.
Все методы лечения включают коррекцию массы тела и лечение всех обменных заболеваний (атеросклероза, диабета) – неизбежных спутников подагры.
Рецепты народной медицины
Подагрический артрит
багульник болотный, побеги – 30 г
брусника, листья – 40 г
одуванчик лекарственный, корни – 25 г
донник лекарственный, трава – 30 г
пырей ползучий, корневище – 30 г
петрушка огородная, трава – 10 г
Приготовить смесь из указанных растений и 2 столовые ложки смеси заварить 0,5 л кипящей воды, настоять в теплом месте 2 часа, процедить. Пить в течение дня.
Отложение солей уратов в суставах
шиповник, корни – 150 г
Измельчить корни шиповника, залить 0,5 л водки и настаивать в течение 14 дней.
Первые 3 дня принимать по 1 столовой ложке 3 раза в день, в последующие – по 30 мл за 15 мин до еды.
Корни заготавливать осенью, после листопада, или весной, пока не распустились листья.
Полиартрит с отложением уратов
• Приготовить настой из листьев брусники и пить без ограничения в виде чая длительное время.
• Приготовить настой: 5–6 цветков картофеля залить 1 стаканом кипятка, настаивать в теплом месте в течение часа, после чего процедить. Выпить этот настой в течение суток. Курс лечения 2 месяца, затем перерыв на 2 месяца и повторение 2-месячного курса лечения.
• Цветки каштана конского плотно уложить в бутылку или банку, залить 70%-ным спиртом (в крайнем случае – водкой), настаивать 2 недели, затем отжать, перелить в чистую бутылку и делать из этого настоя компрессы на больные суставы.
• На больное место накладывать лист сырой капусты и прибинтовывать его. Менять несколько раз в сутки. Это рассматривается как своеобразный компресс.
• Измельченные свежие листья агавы положить в бутылку, залить 96-градусным спиртом, поставить в темное место на 10 дней. Процедить, слегка отжать. Принимать настойку из расчета 20 капель на 1 столовую ложку воды 3 раза в день за 30 минут до еды.
• 3 стакана измельченного корня шиповника залить на ночь 2 литрами некипяченой воды. Затем прокипятить в течение 25 минут, настаивать 8 часов, процедить. Принимать по полстакана настоя 3 раза в день за 30 минут до еды.
• 2 столовые ложки семян овса залить 1 л кипятка на 2 часа, затем процедить и принимать в течение месяца по полстакана 3 раза в день за 30 минут до еды.
Профилактика
Для профилактики обострений подагры рекомендуется ограничить до минимума употребление пищи, при расщеплении которой образуется значительное количество мочевой кислоты: печень, говяжий язык, грибы, сардины, рыбная икра, фасоль, горох, пиво.
Необходимо пить много жидкости – до трех литров в день, поскольку обезвоживание ухудшает функцию почек и ведет к повышению концентрации мочевой кислоты в плазме крови.
Предлагаемый несложный комплекс специальных упражнений не только поможет избежать деформации суставов и их тугоподвижности при подагре, но и удлинит период ремиссии, избавив от нестерпимой боли во время обострения заболевания. Приступать к выполнению упражнений следует с момента уменьшения болевого приступа, причем они не должны сопровождаться болевыми ощущениями. Выполнять упражнения рекомендуется ежедневно в любое время.
Исходное положение – сидя.
1. Сожмите кисти в кулаки, затем разожмите и с максимальным напряжением разведите пальцы в стороны.
Повторяйте 6–10 раз в среднем темпе.
2. Поставьте стопы параллельно, на небольшом расстоянии друг от друга. Приподнимая стопы, ставьте их попеременно то на пятку, то на носок.
Повторяйте 6–8 раз.
3. Сжатыми в кулак кистями выполните круговые вращения в лучезапястных суставах сначала в одну, затем в другую сторону.
Повторяйте 4–8 раз в каждую сторону в медленном темпе с максимальной амплитудой.
4. Поставьте стопы на пятки на небольшом расстоянии друг от друга и выполняйте ими круговые движения сначала по часовой, затем против часовой стрелки.
Повторяйте по 4–6 раз в каждую сторону.
5. С силой прижимайте прямые пальцы рук друг к другу, затем, напрягая мышцы, разводите их.
Повторяйте 8–10 раз в медленном темпе.
6. Положите левую стопу на голень правой ноги; левая стопа выполняет движение вверх-вниз, надавливая на голень. То же сделайте, поменяв положение ног.
Повторяйте по 3–4 движения вверх-вниз каждой стопой.
7. Поочередно соединяйте пальцы руки с подушечкой большого пальца. Выполняйте упражнение одновременно двумя руками.
Повторяйте движение каждым пальцем 4–10 раз в медленном темпе.
8. Поставьте стопы ближе к стулу. Сгибая все пальцы и не отрывая пяток от пола, продвигайте стопы вперед («гусеница»).
Повторяйте 4–6 раз.
Это же упражнение можно делать и стоя.
9. Положите под стопы платок. Работая только пальцами ног, не сдвигая пяток, «собирайте» платок.
10. Поставьте стопы на теннисный мяч и прокатывайте его стопами в направлении от себя и к себе в течение 2 минут.
Вместо мяча можно использовать деревянную скалку. Делать упражнение надо энергично, добиваясь появления чувства тепла в стопах.
11. Сожмите руки в кулаки, локти положите на бедра. Скользя по коленям, выполните отведение и приведение в лучезапястных суставах (движения наружу и внутрь бедра).
Повторяйте 4–10 раз в среднем темпе.
Исходное положение – стоя.
12. Ноги вместе, руки лежат на поясе. Разверните стопы внутрь и поднимитесь на носки, затем вернитесь в исходное положение.
Повторяйте 4–6 раз.
13. Ноги вместе, руки лежат на поясе. Поочередно вставайте на внешний край стопы левой и правой ноги, перенося вес тела то на одну, то на другую ногу.
Повторяйте 6–8 раз.
14. Ноги на ширине плеч, руки лежат на поясе. Покачайтесь вперед-назад, перенося тяжесть тела то на носки, то на пятки.
Выполняйте упражнение в течение 1 минуты.
15. Ходьба на месте. Чередуйте ходьбу на носках с ходьбой на пятках и на внутренних сторонах стоп.
Повторяйте по 8 шагов каждым способом.
Источник


