Бронхиальная пневмония и как ее лечить
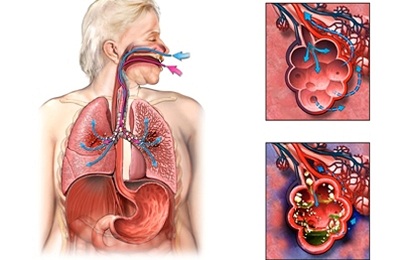
Бронхиальная пневмония (бронхопневмония, очаговая пневмония) – это острое воспалительное заболевание с вовлечением в патологический процесс паренхимы легкого, бронхов и бронхиол. Она имеет очаговый характер и может поражать одну или несколько долек легкого. Бронхиальная пневмония – достаточно распространенное заболевание, которое возникает самостоятельно и как следствие других заболеваний. Важно полностью пролечить пневмонию для исключения осложнений и рецидивов. В Юсуповской больнице используются только самые эффективные методы доказательной медицины, которые показывают хороший результат. Для получения консультации врача можно записаться на прием по телефону.
Бронхиальная пневмония: причины
Чаще всего бронхиальная пневмония имеет бактериальную природу. Ее возбудителями являются:
- стрептококки,
- стафилококки,
- кишечная палочка,
- гемофильная палочка.
Также заболевание могут вызывать грибковые инфекции. Бронхиальная пневмония развивается в результате нарушения дренажной функции бронхов. Предпосылками для развития патологии становятся острые респираторные вирусные заболевания, грипп, бронхит.
Люди со сниженным иммунитетом находятся в зоне риска развития бронхиальной пневмонии. Различные хронические заболевания, иммунодефицитные состояния, вредные привычки ослабляют защитные барьеры организма, в связи с чем инфекция начинает активно размножаться в легких.
Кроме того, бронхиальная пневмония возникает в результате воздействия токсических веществ и проникновения инородных тел в дыхательные пути.
Бронхиальное воспаление легких: симптомы
Бронхиальную пневмонию на начальной стадии трудно идентифицировать, поскольку чаще всего она развивается на фоне респираторного заболевания или острого бронхита. Начало может быть острым или нарастающим. Основные симптомы бронхиального воспаления легких:
- лихорадка,
- кашель,
- одышка.
Повышение температуры тела может достигать 40°С и колебаться в течение дня до субфебрильных показателей. Пациента мучает сухой непродуктивный кашель, позже появляется мокрота с гноем. При поражении плевры отмечаются болевые ощущения в области грудной клетки при кашле или глубоком вдохе. Частота дыхания учащается, возникает одышка даже при самых небольших физических нагрузках.
Характерным симптомом для бронхиальной пневмонии является несимметричность движения грудной клетки при дыхании. Во время аускультации слышны влажные хрипы в определенном участке легкого.
Бронхиальная пневмония: диагностика
Для постановки правильного диагноза врач-терапевт проводит клинический осмотр больного, выполняет перкуссию и аускультацию, анализирует жалобы. К основным лабораторным анализам относят исследование крови и бактериологический анализ мокроты. В крови будет обнаружен лейкоцитоз и повышенная СОЭ (скорость оседания эритроцитов), что говорит о развитии воспалительного процесса в организме. Исследование мокроты поможет выявить возбудителя воспаления для правильного подбора антибактериальных препаратов.
Рентгенологическое исследование является наиболее информативным методом диагностики бронхиального воспаления легких. На рентгенограмме будут хорошо видны участки локализации воспаления в легких и места закупорки бронхиол. Для уточнения диагноза при необходимости может быть назначена КТ, которая позволяет обнаружить все участки воспаления. Этот метод является самым точным.
При тяжелом течении бронхиальной пневмонии пациенту могут назначить видеобронхоскопию. Это инструментальный метод диагностики, который позволяет выявить участки закупорки бронхиол слизью и одновременно выполнить их санацию.
При выборе лечебного заведения при бронхиальной пневмонии необходимо обратить внимание на возможности проведения диагностики. Специалисты Юсуповской больницы применяют эффективные методы диагностики с использованием современного оборудования. Это дает возможность получить наиболее точный диагноз в короткие сроки, что важно для скорейшего назначения адекватной терапии.
Бронхиальная пневмония: лечение
В лечении бронхиальной пневмонии используют антибактериальную терапию. Важно начать лечение как можно раньше, поскольку заболевание может быстро прогрессировать и привести к серьезным осложнениям. Выбор антибиотиков будет зависеть от вида возбудителя воспаления. Решение принимает только лечащий врач-терапевт или пульмонолог на основании результатов обследования и лабораторных и рентгенологических исследований. Не исключено, что будет использоваться для лечения несколько видов антибактериальных препаратов из различных групп для получения наиболее результативного терапевтического эффекта. Чаще всего для лечения бронхиальной пневмонии применяют цефалоспорины и пенициллины. Препараты вводят внутримышечно или внутривенно, в дальнейшем переходят на пероральный прием. Антибиотики должны приниматься курсом в 10-14 дней. Продолжительность курса будет зависеть от течения заболевания и реакции на лечение. Нельзя прерывать курс терапии до полного выздоровления, даже если происходит значительное улучшение состояния через пару дней.
Дополнительно к антибиотикам пациенту назначают препараты, повышающие иммунологическую реактивность организма. Для вывода мокроты используют отхаркивающие средства. Больной должен соблюдать постельный режим, пить много жидкости (около двух литров в день), полноценно питаться, принимать витамины. Физиотерапевтические методы лечения и лечебная физкультура помогают быстрее справиться с недугом.
Юсуповская больница предлагает пациентам с бронхиальной пневмонией стационарное лечение в комфортных условиях. Пациентам оказывают качественную медицинскую помощь, уход происходит круглосуточно. Для лечения бронхиальной пневмонии терапевты Юсуповской больницы применяют эффективные методы лечения доказательной медицины, которые показывают наилучшие результаты.
Юсуповская больница расположена недалеко от центра Москвы и принимает пациентов 24 часа в сутки 7 дней в неделю. Обратиться за помощью, записаться на прием и получить консультацию специалистов можно по телефону и через форму обратной связи на сайте.
Автор

Заведующий отделением анестезиологии-реанимации с палатами интенсивной терапии, анестезиолог-реаниматолог
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты

Доктор медицинских наук, профессор, врач высшей квалификационной категории
.jpeg)
Врач-терапевт, гастроэнтеролог, кандидат медицинских наук. Заместитель генерального директора по медицинской части.

Врач-эндоскопист
Цены на лечение бронхиальной пневмонии
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
Бронхиальная пневмония является острым воспалением стенок бронхиол, в результате которого образуются изолированные очаги опеченения в пределах долек легкого. Под этим понятием объединены разные формы пневмонии, возникшие в результате попадания инфекции в организм через бронхи.
- Особенности острой бронхопневмонии
- Хроническая форма недуга
Природа возникновения, симптомы и классификация
В зависимости от природы возникновения наиболее распространена бронхиальная пневмония бактериальная и вирусная.
Бактериальная пневмония может быть вызвана действием золотистого стафилококка, кишечной палочки, клебсиеллы или псевдомонады.
Вторжение бактерий в бронхиолы провоцирует воспаление, в результате которого альвеолы наполняются жидкостью из кровеносных сосудов, образуя очаги поражения.
 Некоторые бактерии-возбудители после попадания в организм способны подавить даже сильный иммунитет. Вызванная ими пневмония крайне заразна. Но существуют и другие, потенциально опасные микроорганизмы, с которыми человек контактирует постоянно, а заболевание возникает в условиях ослабления иммунной системы.
Некоторые бактерии-возбудители после попадания в организм способны подавить даже сильный иммунитет. Вызванная ими пневмония крайне заразна. Но существуют и другие, потенциально опасные микроорганизмы, с которыми человек контактирует постоянно, а заболевание возникает в условиях ослабления иммунной системы.
Вирусная бронхопневмония у взрослых встречается реже. В основном это заболевание поражает детей и людей старше 65 лет. Возбудителями являются вирусы гриппа, парагриппа, ветряной оспы, аденовирус, коронавирус, метапневмовирус человека, респираторно-синцитиальный вирус.
Патогенез: после попадания в верхние дыхательные пути вирус размножается в области эпителия, затем передается с кровью и секреторной жидкостью в легкие, способствуя их вторичному заражению. Правильно подобранное и организованное лечение обеспечивает для иммунокомпетентных пациентов благоприятный исход в большинстве случаев.
 Симптомы пневмонии зависят от типа вируса, которым она была вызвана, но общая картина клинических проявлений редко включает боль в груди. При вирусной форме меняется сосудистый рисунок легкого, вследствие чего поставить диагноз с помощью рентгенографии бывает трудно.
Симптомы пневмонии зависят от типа вируса, которым она была вызвана, но общая картина клинических проявлений редко включает боль в груди. При вирусной форме меняется сосудистый рисунок легкого, вследствие чего поставить диагноз с помощью рентгенографии бывает трудно.
Вирусная пневмония заразна, но в основном ей подвержены люди со слабыми защитными функциями организма. В остальных случаях вирусы-возбудители провоцируют другие, менее тяжелые заболевания.
Лечение этих двух форм пневмонии производится разными методами: при бактериальной назначают антибактериальную терапию, тогда как вирусная, требует приема противовирусных препаратов типа Ремантадина, Ацикловира и Рибавирина.
Поставить дифференциальный диагноз здесь сложно ввиду большой распространенности смешанной бактериально-вирусной пневмонии.
Клиническая картина разных форм заболевания имеет свои особенности, но существуют типичные симптомы бронхиальной пневмонии:
- Повышение температуры – может быть как субфебрильным (около 38°С), так и умеренным (38-39°С).
- Ощущение нехватки воздуха и учащение дыхательных движений.
-
 Кашель. Сухой переходит во влажный с отделением слизисто-гнойной мокроты.
Кашель. Сухой переходит во влажный с отделением слизисто-гнойной мокроты. - Боль в грудной клетке.
- Потеря аппетита, тошнота.
- Повышенная утомляемость.
- Интенсивное потоотделение (наиболее выражено в ночной период).
- Учащение сердцебиения.
- Головная боль.
Бывают случаи, когда пневмония протекает без повышения температуры и кашля, тогда диагноз ставится с опозданием, а лечение затрудняется. В таких ситуациях важно обращать внимание на другие симптомы и сдавать дополнительные анализы.
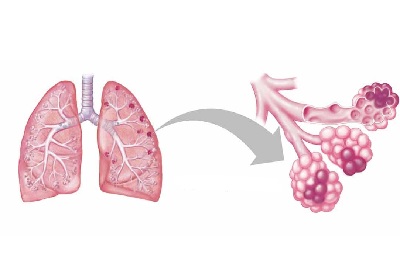
Очаговая
Диагноз ставят по результатам рентгенологических исследований. Для получения точной картины делают боковой и фронтальный снимок. Также выполняют аускультацию и перкуссию легких, определяют возбудитель болезни. В отдельных случаях требуется проведение компьютерной томографии.
Различают несколько видов бронхопневмонии, и дифференцировать их крайне важно, ведь только в таком случае можно получить адекватное лечение.
Классификация обычно производится по нескольким признакам:
- природа возникновения,
- характер течения заболевания,
- степень поражения,
- локализация.
По характеру течения заболевание бывает:
- Острым,
- Затяжным,
- Хроническим.
Особенности острой бронхопневмонии
Острая бронхопневмония характеризуется наименьшей длительностью. Полное выздоровление наступает в пределах 4 недель с момента возникновения поражений. Ее симптомы выражены наиболее ярко, а патогенез − интенсивно.
 Если диагноз был поставлен несвоевременно, проводилось неадекватное лечение или оно было прекращено до полного выздоровления пациента, острая форма бронхиальной пневмонии перетекает в затяжную. Происходит это почти в 30% случаев. Чтобы вылечить заболевание, необходимо возобновить терапию и, по необходимости, подкорректировать ее в соответствии с данными анализа состояния пациента и степени эффективности проводимых мероприятий.
Если диагноз был поставлен несвоевременно, проводилось неадекватное лечение или оно было прекращено до полного выздоровления пациента, острая форма бронхиальной пневмонии перетекает в затяжную. Происходит это почти в 30% случаев. Чтобы вылечить заболевание, необходимо возобновить терапию и, по необходимости, подкорректировать ее в соответствии с данными анализа состояния пациента и степени эффективности проводимых мероприятий.
Лечить затяжную бронхопневмонию самостоятельно, исключительно в домашних условиях крайне нежелательно, поскольку это может повлечь осложнения в виде хронического заболевания и не только.
Хроническая форма недуга
Хроническая бронхопневмония перетекает из неразрешившейся затяжной. Этот процесс определяется не сроками, а отсутствием прогресса согласно данным рентгенографии и повторным возникновением обострения очагов воспаления на одних и тех же участках.
Для определения хронической формы не достаточно проведения только рентгенографии. Диагноз зависит также результатов следующих исследований:
-
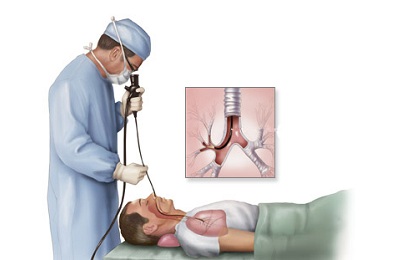 бронхография,
бронхография, - спирография,
- бронхоскопия,
- анализ крови,
- бактериальное исследование и микроскопия мокроты.
Патогенез характеризуется необратимыми изменениями участка бронхиального дерева, вследствие чего нарушается его очистительная функция.
В фазе ремиссии симптомы отсутствуют или слабо выражены, а в период обострения − аналогичны проявлениям острой и затяжной пневмонии.
Лечение антибиотиками при обострении хронической бронхопневмонии сочетается с процедурами по улучшению проходимости бронх. В период ремиссии проводятся мероприятия вторичной профилактики.
Формы пневмонии разной степени поражения
Можно выделить такие как:
-
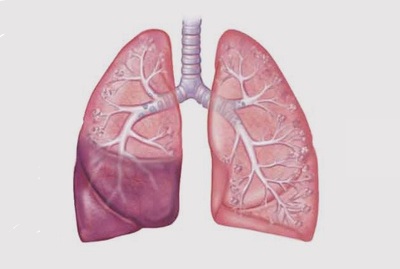 очаговая,
очаговая, - сливная,
- сегментарная,
- полисегментарная,
- долевая.
Патогенез происходит следующим образом: очаговая форма склонна перерастать в сливную, сегментарная − в полисегментарную. Результатом прогрессирования бронхиальной пневмонии может стать долевая. Она возникает не только вследствие очаговой, но и как самостоятельное заболевание, вызванное пневмококком. Эта форма воспаления легочной ткани является отдельной категорией и не относится к бронхиальной.
При бронхопневмонии очаговой воспаление развивается изолированно в пределах долек легкого, образуя так называемые очаги. Их размер колеблется в пределах от 1 до 4 см.
Сливная бронхопневмония является осложненной формой очаговой и образуется в результате объединения очагов поражения в участки размером до 10 см.
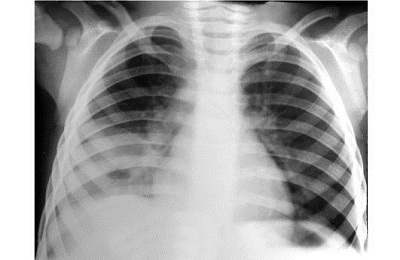 Сегментарная бронхиальная пневмония выражена локализацией воспалительных процессов в пределе бронхолегочного сегмента. Является второй по распространенности формой заболевания после очаговой.
Сегментарная бронхиальная пневмония выражена локализацией воспалительных процессов в пределе бронхолегочного сегмента. Является второй по распространенности формой заболевания после очаговой.
Полисегментарная бронхопневмония поражает несколько сегментов легкого. Ее патогенез характеризуется стремительностью: полисегментарная пневмония быстро прогрессирует, поэтому лечить ее следует незамедлительно. В противном случае возможен даже летальный исход. В результате повреждения плевры отмечается сильно выраженный дискомфорт.
Локализация воспалительного процесса и лечение
В зависимости от локализации очагов выделяется:
-
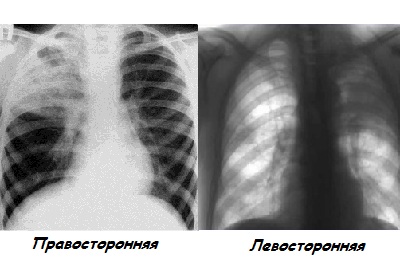 правосторонняя,
правосторонняя, - левосторонняя,
- двусторонняя,
- прикорневая,
- катаральная бронхопневмония.
Левосторонняя бронхопневмония отличается сглаженностью симптомов и некоторой сложностью в диагностировании, поэтому в дополнение к рентгенографии проводится компьютерная томография.
Правосторонняя бронхопневмония возникает чаще левосторонней из-за особенностей анатомического строения: примыкающий к правой части легкого бронх более широкий и короткий, чем облегчает проникновение инфекции.
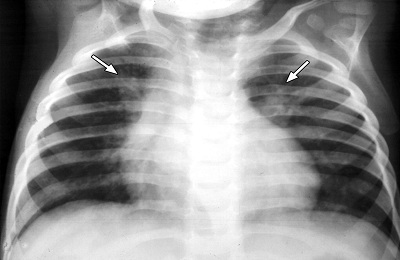 Двухсторонняя бронхопневмония крайне опасна. Ее патогенез зависит от многих факторов, в частности − от размера очагов и их склонности к слиянию. Риск летального исхода при этом типе заболевания повышается.
Двухсторонняя бронхопневмония крайне опасна. Ее патогенез зависит от многих факторов, в частности − от размера очагов и их склонности к слиянию. Риск летального исхода при этом типе заболевания повышается.
Прикорневая пневмония так же заразна, как и остальные формы болезни. Ее патогенез отличается тем, что размножение возбудителей происходит уже в области крупных бронхов, а инфильтрация экссудатом отмечается на участке между легочной и медиастинальной плеврой.
Катаральная бронхопневмония встречается лишь у животных, особенно сельскохозяйственных и не заразна для людей.
Со стенок бронхиол инфекция попадает в паренхиму легкого и вызывает следующие симптомы:
-
 кашель,
кашель, - учащение пульса,
- повышение температуры тела.
Осложнения для данной формы могут привести к гнойной пневмонии. Их возникновение возможно в случае, когда лечение было начато несвоевременно.
Лечение бронхиальной пневмонии производится по пяти направлениям:
- Антибактериальная или противовирусная терапия (зависит от типа возбудителя).
- Повышение реактивности иммунной системы.
- Очищение бронхов.
- Физиотерапия.
- Лечебная физкультура (если позволяет самочувствие и не наблюдается повышенной температуры).
 По статистике только около 20% больных пневмонией нуждаются в госпитализации. В остальных случаях успешно лечить пациента можно в амбулатории. В домашних условиях проводятся дополнительные, назначенные врачом процедуры, возможен прием средств народной медицины, но строго после консультации со специалистом.
По статистике только около 20% больных пневмонией нуждаются в госпитализации. В остальных случаях успешно лечить пациента можно в амбулатории. В домашних условиях проводятся дополнительные, назначенные врачом процедуры, возможен прием средств народной медицины, но строго после консультации со специалистом.
Важно понимать, что полноценное лечение в домашних условиях невозможно − самостоятельно подобранные антибактериальные препараты могут не соответствовать типу возбудителя или оказывать на него слабое воздействие. В таких условиях болезнь затягивается, и появляются осложнения, в виде респираторного дистресс-синдрома, абсцесса легкого, сепсиса, плеврита, дистрибутивного шока.
Загрузка…
Источник


