Бронхиты и бронхиолиты у детей пневмонии у детей


Бронхиолит у детей — это воспалительное заболевание нижних дыхательных путей, характеризующееся обструкцией бронхов малого диаметра и бронхиол. При острой форме обструкция связана с воспалительным процессом, при хронической — с пролиферацией фиброзной ткани. Основными проявлениями служат дыхательные расстройства: тахипноэ, одышка, втяжение межреберий, хрипы. Диагностика базируется на данных осмотра, рентгенографии, пульсоксиметрии, ФВД. Лечение бронхиолита направлено на восстановление проходимости дыхательного тракта, снижение гипоксемии (кислородотерапия, ингаляции).
Общие сведения
Бронхиолит у детей — очень актуальная проблема для педиатров всех стран. По мировым статистическим данным, ежегодно регистрируется до 150 млн. случаев заболевания. Бронхиолит ‒ самая распространенная причина госпитализации на первом году жизни. К развитию острого бронхиолита предрасположены дети до 2 лет. Около 13% детей требуют госпитализации, 1-3% из них нуждаются в интенсивной терапии в условиях реанимационного отделения. У 1% заболевших формируется хронический облитерирующий бронхиолит (ХОБ). Уровень летальности при бронхиолите ‒ 0,2-7%.

Бронхиолит у детей
Причины
В 95% случаев этиологическим фактором бронхиолита у детей первого-третьего года жизни выступает вирусная инфекция. Реже заболевание связано с воздействием бактерий и неинфекционных причин. Основные факторы патологии:
- Инфекционные агенты. Ведущая роль принадлежит рино-синцитиальному вирусу (РС), на его долю приходится 90% бронхиолитов в грудном возрасте, 60-70% ‒ в раннем детском. Второй этиологически значимый агент – риновирус, поражает чаще недоношенных детей и младенцев, лишенных грудного молока. Реже возбудителями являются вирусы гриппа, парагриппа, метапневмовирус, аденовирус. Из бактериальных агентов значимы микоплазма и хламидия.
- Ингаляционные вещества. Причиной бронхиолоита могут служить постоянные ингаляции горячего воздуха, токсичных паров, раздражающих газов, дыма, минеральной пыли.
- Лекарственные вещества. Отдельная форма патологии — облитерирующий лекарственный бронхиолит, ассоциированный с токсическим действием некоторых лекарственных средств: пенициллинов, цефалоспоринов, препаратов золота, триптофана.
- Другие заболевания. Вторичный бронхиолит развивается на фоне коллагенозов, болезни Крона, гистиоцитоза. Заболевание может быть исходом острого инфекционного бронхиолита, аспирации инородных тел. ХОБ сопровождает 50-80% трансплантаций легких и сердца, до 20% — костного мозга.
Факторы риска
Кроме основных этиологических причин, развитию бронхиолита у детей способствуют неблагоприятные медико-биологические и социальные факторы. Они же обусловливают и тяжелое течение заболевания:
- возраст 1-6 мес.
- недоношенность
- искусственное вскармливание
- дети от многоплодной беременности
- сопутствующая бронхо-легочная дисплазия, пороки развития легких и бронхов
- иммунодефицит
- курение матери.
Патогенез
Главным патогенетическим звеном является формирование воспаления в эпителии бронхиол. Токсичные пары и газы оказывают повреждающее действие на мембраны клеток, провоцируя некроз. При посттрансплантационных и лекарственных формах развивается аутоиммунная воспалительная реакция. Классическое инфекционное воспаление сопровождает вирусные и бактериальные бронхиолиты.
В ответ на проникновение повреждающего фактора запускается механизм воспалительного ответа, в результате которого происходит усиление кровотока, десквамация бронхиального эпителия, гиперсекреция слизи. В развитии бронхиолита у детей играют роль анатомо-физиологические особенности бронхиального дерева.
Слизистая оболочка имеет обильное кровоснабжение, недостаточно развит мышечный слой и реснитчатый эпителий. На фоне воспаления происходит сужение диаметра бронхиол за счет отека подслизистой основы, обтурации погибшими клетками. Кашлевой толчок снижен из-за недоразвития мышечных волокон и дефицита ресничек. Возникает обструкция мелких разветвлений бронхов, что, в свою очередь, отрицательно влияет на газообмен.
Классификация
В мире нет единой классификации бронхиолита у детей. Широкое распространение получила клиническая классификация, основанная на этиологическом факторе. Она включает постинфекционный, ингаляционный, лекарственный и ассоциированный с другими заболеваниями бронхиолит. По характеру течения выделяют два варианта:
- Острый. Имеет острое начало и продолжительность до 1 мес. Развивается у детей первых 24 месяцев.
- Хронический. Встречается в возрасте старше 3 лет и у взрослых. Часто формируется после перенесенного острого бронхиолита.
Симптомы бронхиолита у детей
Острый бронхиолит
Заболевание проявляется на 2-5 день острой респираторной инфекции. Наряду с катаральными явлениями нарастает интоксикационный синдром, возникают симптомы дыхательной недостаточности, усиливается кашель. На первый план при бронхиолите у детей выходят проявления бронхообструктивного синдрома (БОС) и дыхательной недостаточности (ДН). Ребенку трудно откашляться, кашель сухой, дыхание шумное, выдох свистящий. Хрипы слышны на расстоянии, грудная клетка выглядит вздутой.
При ДН отмечается учащение дыхательных движений до 50 и выше в минуту. В акте дыхания принимает участие вспомогательная мускулатура: межреберные мышцы, мышцы пресса, плечевой пояс, раздуваются крылья носа. У преждевременно рожденных детей дебютом бронхиолита может быть апноэ – остановка дыхания на 20 и более сек. При кислородном голодании синюшными становятся носогубный треугольник, кончики пальцев. Постепенно цианоз распространяется на конечности, видимые слизистые.
По причине усиленного дыхания происходят неощутимые потери жидкости из организма. При нарастающей дегидратации ребенок выглядит вялым, у него снижено количество мочеиспусканий, он плачет без слез, слизистые и кожа сухие. По мере развития гипоксии и ДН ребенок становится адинамичным, или, напротив, перевозбужденным. Тяжелая гипоксия приводит к нарушению сознания, судорогам.
Хронический бронхиолит
При хроническом бронхиолите постоянные проявления ‒ это рецидивирующий кашель, свистящее дыхание и одышка. Выраженность проявлений зависит от объема пораженного участка легкого. Кашель непродуктивный, не приносящий облегчения. С возрастом интенсивность кашля снижается, в периоды ремиссии он вовсе исчезает. Одышка сначала возникает только при физическом напряжении, со временем ее провоцируют даже малейшие нагрузки. Одышка в покое характерна для больных с двусторонним бронхиолитом.
Осложнения
Из ранних осложнений острого бронхиолита возможно развитие отита, инфекций мочевыводящих путей (3,3%), бактериальной пневмонии (1%). Почти половина детей, перенесших бронхиолит, в будущем имеет эпизоды бронхиальной обструкции. Дети с отягощенным по атопии семейным анамнезом угрожаемы по развитию бронхиальной астмы. У больных тотальной и субтотальной формой ХОБ формируется легочная гипертензия, хроническая сердечно-сосудистая недостаточность.
Диагностика
Первично диагностикой бронхиолита занимается педиатр, при необходимости привлекается детский пульмонолог. На приеме родители ребенка предъявляют жалобы на кашель, лихорадку, одышку. Обращает внимание быстрое развитие признаков ДН, связь с предшествующей ОРВИ. Алгоритм обследования:
- Объективные данные. Определяется учащение ЧД до 70 в мин., активное участие вспомогательной мускулатуры, дистанционные хрипы, серо-синюшный цвет кожных покровов. Над легочными полями прослушиваются патологические дыхательные феномены (крепитирующие влажные или сухие свистящие хрипы, ослабление дыхания), перкуторно – коробочный оттенок звука.
- Лабораторная диагностика. Общеклинические исследования малоинформативны и не обязательны для постановки диагноза. В общем анализе крови возможно ускорение СОЭ, повышение общего уровня лейкоцитов, лимфоцитов. При тяжелом течении бронхиолита может быть повышен креатинин, мочевина, при обезвоживании изменяется электролитный баланс.
- Рентген. Рентгенография грудной клетки не применяется как рутинное исследование. Ее проведение рекомендовано для исключения пневмонии у пациентов с выраженной ДН. При бронхиолите выявляется усиление сосудистого рисунка, участки ателектазирования.
- Функциональные методы. С целью определения напряжения кислорода в крови используют пульсоксиметрию. Уровень сатурации при дыхательной недостаточности ниже 94-92%. При спирометрии определяется снижение индекса Тиффно.
Во время диагностического поиска проводится дифференциация бронхиолита с заболеваниями, сопровождающимися ДН и бронхиальной обструкцией: бронхиальной астмой, обструктивным бронхитом, пневмонией.
Лечение бронхиолита у детей
Цель терапии — восстановление нормальной функции внешнего дыхания. Режим определяется состоянием ребенка, наличием отягощающих факторов. 80-90% детей могут находиться на амбулаторном лечении. Стационарный режим показан больным со среднетяжелой, тяжелой ДН, рецидивами апноэ. Желательна госпитализация при следующих факторах риска:
- возраст до 6 месяцев;
- трудности в кормлении, обезвоживание;
- низкий экономический и социальный уровень семьи;
- преморбидные состояния, способствующие утяжелению бронхиолита.
Респираторная поддержка
Техника дыхательной коррекции определяется уровнем гипоксемии, степенью ДН. Кислородотерапия свободным потоком проводится при сатурации стабильно ниже 92%. Искусственная или вспомогательная вентиляция легких показана при тяжелых респираторных расстройствах, рецидивирующих апноэ, выраженной кислородозависимости (потребность в кислородно-воздушной смеси с фракцией О2 более 50%).
Ингаляционная терапия
Рутинное назначение бронходилятаторов при остром течении бронхиолита не рекомендовано. Целесообразность их применения определяется при первом использовании через небулайзер. Если на фоне ингаляции у ребенка имеются достоверные признаки улучшения: повышение сатурации, снижение ЧД, уменьшение интенсивности хрипов, имеет смысл проведение дальнейшего курса. При облитерирующем бронхиолите с тяжелым течением показаны ингаляционные стероиды (флутиказон) и бронходилятаторы (сальбутамол, ипратропия бромид).
В исследованиях последних десятилетий доказан положительный клинический эффект от применения гипертонического солевого раствора. 3% раствор хлорида натрия оказывает противоотечное действие на уровне подслизистого слоя бронхиол. Назначают препарат в виде небулайзерной терапии.
Симптоматическая терапия
Направлена на коррекцию отдельных синдромов и проявлений. Симптоматическое лечение не влияет на механизм развития бронхиолита, но позволяет улучшить общее состояние, ускорить выздоровление.
- Инфузионная терапия. Ребенок с бронхиолитом должен получать такое количество жидкости, которое восполнит его физиологическую потребность без риска отека легких или мозга. Приоритетный путь введения — питье через рот, при невозможности — через желудочный зонд. При дегидратации 2-3 степени назначается внутривенное введение раствора NaCl 0,9% или Рингера.
- Обеспечение проходимости ВДП. При нарушении носового дыхания рекомендованы местные сосудосуживающие препараты коротким курсом. Используют капли на основе ксилометазолина, оксиметазолина. Из физических методов применяют санацию носовых ходов назальными аспираторами.
- Антибактериальная терапия. Показана при клинических признаках сопутствующей бактериальной инфекции: высокая лихорадка (39°С и выше), выраженный синдром интоксикации, прогрессирование ДН, нарастающие лейкоцитоз и СОЭ. При неосложненном течении бронхиолита использование системных антибактериальных препаратов целесообразно у младенцев первого полугодия жизни, у детей с хроническими очагами воспаления. Рекомендованы препараты из группы полусинтетических пенициллинов, макролидов.
- Муколитики. Применяются при рецидиве хронического бронхиолита у больных с кашлем и аускультативными изменениями над легкими. Эффективными являются препараты ацетилцистеина и амброксола. При легком течении предпочтительнее пероральный прием, при среднетяжелом — ингаляционный в сочетании с глюкокортикостероидами.
Реабилитация
Мероприятия по реабилитации актуальны для детей с ХОБ. Большое значение имеет максимально возможное пребывание на свежем воздухе в любых формах: прогулки, игры, ходьба. Позитивный отклик в детской пульмонологии получила кинезиотерапия: ЛФК, массаж, механотерапия. Для тренировки дыхательной мускулатуры проводится дыхательная гимнастика с помощью специальных приемов и приспособлений.
Прогноз и профилактика
При своевременном выявлении и адекватной терапии бронхиолита у детей прогноз благоприятен. Остаточные проявления могут сохраняться около месяца. Редко формируется хроническая форма — постинфекционный облитерирующий бронхиолит. Данный вариант течения неблагоприятен в плане инвалидизации больного. К профилактическим мероприятиям относят предупреждение преждевременных родов, отсутствие вредных привычек у родителей, приверженность матери грудному вскармливанию, обращение за медицинской помощью при первых признаках ОРВИ у маленьких детей.
Источник

ПНЕВМОНИИ, БРОНХИТЫ У ДЕТЕЙ РАННЕГО ВОЗРАСТА
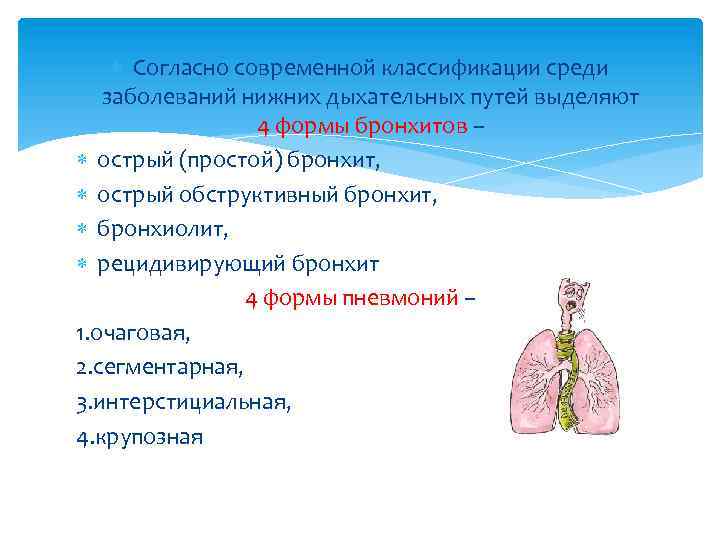
Согласно современной классификации среди заболеваний нижних дыхательных путей выделяют 4 формы бронхитов – острый (простой) бронхит, острый обструктивный бронхит, бронхиолит, рецидивирующий бронхит 4 формы пневмоний – 1. очаговая, 2. сегментарная, 3. интерстициальная, 4. крупозная

Бронхиты Пневмонии Форма o Острый (простой) бронхит o Острый обструктивный бронхит o Бронхиолит o Рецидивирующий бронхит o Очаговая o Сегментарная o Крупозная o Интерстициальная Особенности течения и осложнения o Дыхательная недостаточность o Сердечно-сосудистая недостаточность o Нейротоксикоз o Инфекционно-токсический шок o Диссеминированное внутрисосудистое свертывание o Отек легких o Легочная деструкция (абсцесс, плеврит, пиопневмоторакс) o Ателектаз o Другие
Острый бронхит — острое диффузное воспаление бронхов, чаше всего является проявлением вирусных инфекций, значительно реже — их бактериальным осложнением. Кроме того, существуют ирригационные (под влиянием физических и химических факторов) и острые аллергические бронхиты. Наиболее часто бронхиты развиваются на фоне респираторносинтициальной вирусной инфекции и парагриппа, реже возбудителями являются аденовирусы, риновирусы, вирусы гриппа. Бронхиты регистрируются приблизительно у 20% заболевших ОРВИ. В последние годы возбудителями острых бронхитов все чаще является, так называемая, атипичная флора (микоплазмы, хламидии, легионеллы и пневмоцисты).

Клиническая картина бронхита нередко зависит от этиологии респираторного заболевания. Основным симптомом острого простого бронхита является кашель, в начале заболевания чаще сухой, навязчивый. Позднее кашель становится продуктивным. Перкуторные изменения отсутствуют. Аускультативно простой бронхит характеризуется диффузными сухими крупно- и среднепузырчатыми хрипами, количество которых изменяется при кашле. Бронхиты в большинстве случаев бывают двухсторонними, асимметричность аускультативных изменений должна настораживать в отношении пневмонии. Гематологические сдвиги при бронхите непостоянны: значительное увеличение СОЭ при нормальном или сниженном числе лейкоцитов, реже нейтрофилез со сдвигом влево. Рентгенологические изменения обычно сводятся к мягкотеневому усилению рисунка, чаще в прикорневых и нижнемедиальных зонах. Длительность течения неосложненного острого бронхита — до 2 нед. , в некоторых случаях незначительные катаральные явления и кашель держатся дольше, не сопровождаясь нарушением общего состояния.
Диагностика и дифференциальная диагностика простого бронхита обычно не представляет трудностей, при длительном (более 2 нед. ) бронхите необходимо подумать об инородном теле бронха, хронической аспирации пищи, муковисцидозе. При дифференциальной диагностике с пневмонией в пользу бронхита свидетельствует диффузность поражения, идентичность физикальных данных с двух сторон, отсутствие «локальной симптоматики». При выраженной асимметрии физикальных данных обязательна рентгенография.

Лечение острого бронхита главным образом симптоматическое: отвлекающие средства (горячая ножная ванна, теплое обертывание), обильное теплое питье с малиной, липовым цветом, морсы, соки, отвары трав, ингаляции отхаркивающих средств, муколитики. Питание не отличается от обычного, но насильно ребенка кормить не следует, лучше предложить любимые блюда. При обилии мокроты проводят постуральный дренаж с вибрационным массажем. Профилактика острого бронхита заключается в профилактике острых респираторных инфекций, повышении неспецифической резистентности организма ребенка.
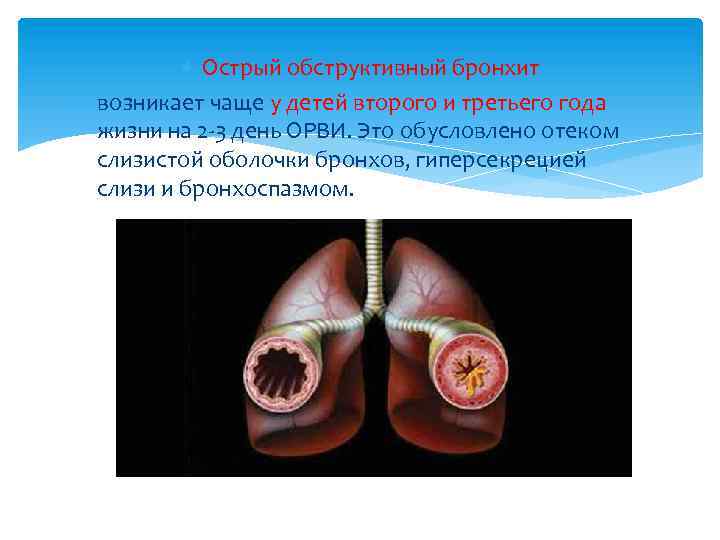
Острый обструктивный бронхит возникает чаще у детей второго и третьего года жизни на 2 -3 день ОРВИ. Это обусловлено отеком слизистой оболочки бронхов, гиперсекрецией слизи и бронхоспазмом.

Клиническая картина. Дыхательные расстройства развиваются постепенно, а не приступообразно, как при бронхиальной астме. Лихорадка умеренная или отсутствует, кашель сухой, нечастый. Одышка до 50, реже до 60 -70 дыханий в минуту. Дыхательные расстройства сопровождают свистящие хрипы, слышимые на расстоянии, на фоне резко удлиненного выдоха. Грудная клетка вздута, при аускультации на фоне удлиненного выдоха выслушивается масса сухих свистящих хрипов. Средне- и крупнопузырчатые, а также единичные мелкопузырчатые хрипы выслушиваются у половины больных. Тяжесть состояния обычно обусловлена дыхательными расстройствами при слабо выраженных симптомах интоксикации. Наблюдается беспокойство, ребенок не отпускает мать, меняет положение. При рентгенологическом исследовании отмечаются признаки вздутия легких. В анализах крови встречается умеренная эозинофилия. Течение обычно благоприятное, дыхательные расстройства уменьшаются в течение 2 -3 дней, но удлинение выдоха и свистящие хрипы могут прослушиваться на протяжении 1 -2 нед.

Лечение стационарное. Антибактериальная терапия обычно назначается при подозрении на бактериальное осложнение Создается покой больному, проветривание помещения, вдыхание увлажненного кислорода. Назначаются кислородно-медикаментозные ингаляции (растворы муколитиков, противогистаминные средства, эуфиллин и преднизолон в разных сочетаниях). Используют симпатомиметики в аэрозолях, В 2 -адреномиметики, холинолитики и комбинированные препараты При значительных дыхательных расстройствах вводят эуфиллин: per os (в виде 1% микстуры, порошков, таблеток), в свечах, внутримышечно (предпочтительнее 2, 4% раствор в соответствующей возрасту дозе), внутривенно медленно, капельно В тяжелых случаях назначают кортикостероиды, учитывая их противовоспалительное и мощное противоотечное действие на слизистую оболочку бронхов. Диспансерное наблюдение сводится «к выявлению аллергических реакций и предотвращению дальнейшей сенсибилизации. Детям старше 1 года с повторными обструктивными бронхитами целесообразно поставить кожные пробы с наиболее распространенными аллергенами. Профилактические прививки проводятся через месяц после полного выздоровления. При повторном обструктивном бронхите можно делать прививки против кори и полиомиелита.
Бронхиолит — острое воспаление бронхиол с нарушением их проходимости, приводящее к изменениям газообмена и кровообращения. Заболевание поражает детей первых лет жизни. Возбудителями являются вирусы (парагриппозный, респираторно-синцитиальный, аденовирусы).
Клиническая картина. Обструктивный синдром развивается на 2 -4 -й день легкого катара дыхательных путей: одышка до 70 -90 в минуту, затруднение выдоха, с участием вспомогательной мускулатуры, втяжением уступчивых мест грудной клетки, раздуванием крыльев носа, цианозом. Кашель сухой. Нарастание дыхательных расстройств сопровождается резким беспокойством ребенка. Субфебрильная температура при парагриппозной или респираторно-синцитиальной инфекции держится не более 2 -х дней. При аденовирусном бронхиолите фебрильная лихорадка держится 6 -8 дней. Тяжесть состояния обусловлена, главным образом, дыхательной недостаточностью, признаки интоксикации не выражены. Отмечается вздутие грудной клетки, при перкуссии — коробочный звук, уменьшение сердечной тупости. Аускультативно на фоне дыхания с удлиненным выдохом, определяется масса мелкопузырчатых хрипов и крепитация на высоте вдоха. Такая картина «влажного легкого» дополняется более грубыми влажными хрипами, создающими впечатление клокотания. Гематологические сдвиги не характерны, возможны умеренный лейкоцитоз, незначительное повышение СОЭ. Рентгенологически обычно определяется вздутие легких, усиление бронхососудистого рисунка.
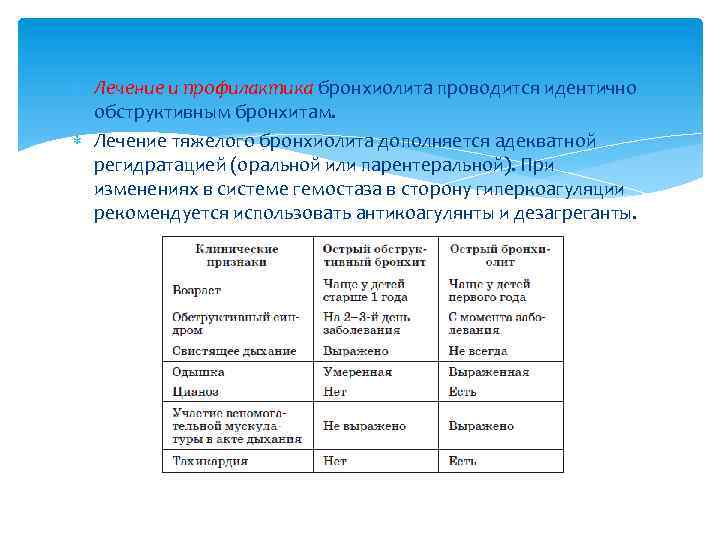
Лечение и профилактика бронхиолита проводится идентично обструктивным бронхитам. Лечение тяжелого бронхиолита дополняется адекватной регидратацией (оральной или парентеральной). При изменениях в системе гемостаза в сторону гиперкоагуляции рекомендуется использовать антикоагулянты и дезагреганты.

Рецидивирующий бронхит. О рецидивирующем бронхите можно говорить в случае обострения заболевания до 3 -4 раз в год в течение 2 лет. На развитие рецидивирующего бронхита в основном влияют ОРВИ, инородные тела бронхов, аспирационные процессы и т. д. Клиническая картина рецидива складывается из симптомов острого бронхита, но заболевание затягивается до 3 -4 недель. Лихорадка умеренная в течение 2 -4 дней, общее состояние меняется мало. Ведущий симптом — кашель, сначала сухой, затем влажный со слизистой или слизисто-гнойной мокротой. Перкуторный звук над легкими не изменен или с небольшим коробочным оттенком. Аускультативная картина заболевания разнообразна: на фоне жесткого дыхания слышны сухие грубые, средне- и крупнопузырчатые влажные хрипы, рассеянные, с обеих сторон. Реже хрипы прослушиваются только с одной стороны. Аускультативная картина в легких переменчива. Показатели периферической крови без патологических изменений. Вне рецидива физикальные изменения отсутствуют, но наблюдается повышенная кашлевая готовность (появление кашля при охлаждении, при физической нагрузке, при нервно-психическом напряжении). Иногда кашель является самым длительным симптомом рецидива бронхита.
Рентгенологически в межрецидивном периоде обнаруживается усиление легочного рисунка, реже — расширение корней легких. Эти признаки обычно симметричны и выражены нерезко. При рецидиве бронхита качественно новых рентгенологических признаков не появляется. Отмечается лишь несколько большее усиление легочного рисунка.

Лечение больного рецидивирующим бронхитом при обострении возможно в амбулаторных условиях. Основным в лечебном комплексе должно быть устранение нарушений бронхиальной проводимости. Важно создать оптимальный воздушный режим (температура 18 -20°С, влажность не ниже 60%). Секретолитические и муколитические препараты дают ребенку внутрь или в виде ингаляций. Антибактериальная терапия проводится по показаниям (гнойная мокрота или другие признаки бактериального воспаления) непродолжительным курсом (710 дней). Санация очагов хронической инфекции, физиотерапевтические процедуры улучшают крово- и лимфообращение в легких, уменьшают отечность слизистой оболочки бронхов, снимают бронхоспазм. Рецидивирующий бронхит может продолжаться на протяжении ряда лет, перейти в бронхиальную астму. Больные с рецидивирующим бронхитом состоят на диспансерном учете, частота осмотров определяется индивидуально в зависимости от длительности заболевания и частоты рецидивов (не реже одного раза в год). Если нет рецидивов в течение 2 -х лет, ребенок снимается с диспансерного учета. Хороший эффект дает ЛФК и лечение в санатории.

Хронический бронхит — это хроническое распространенное воспалительное поражение бронхов, протекающее с повторными обострениями. Заболевание диагностируется при выявлении продуктивного влажного кашля, постоянных влажных разнокалиберных хрипов в легких (в течение нескольких месяцев) при наличии 2— 3 обострений заболевания в год на протяжении 2 лет. Первичный хронический бронхит — диагностируется при выявлении продуктивного влажного кашля, постоянных влажных разнокалиберных хрипов в легких (в течение нескольких месяцев) при наличии 2— 3 обострений заболевания в год на протяжении 2 лет. Вторичный хронический бронхит сопровождает многие хронические болезни легких. Он является составной частью многих пороков развития легких и бронхов, синдрома цилиарной дискинезии, синдрома хронической аспирации пищи, хронического бронхиолита (с облитерацией), выявляется при локальных пневмосклерозах (хронической пневмонии), а также при муковисцидозе и иммунодефицитных состояниях.

Острая пневмония — острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и физикальным данным, а также по инфильтративным или очаговым изменениям на рентгенограмме. При острой пневмонии, как правило, имеются предрасполагающие факторы: неблагоприятные воздействия внешней среды (переохлаждение, загрязнение атмосферного воздуха), врожденные аномалии развития органов дыхания, сердечнососудистой системы, снижение факторов местной защиты, измененный преморбидный фон (рахит, гипотрофия, недоношенность).
Различают: 1) внебольничные (домашние) 2) внутрибольничные (госпитальные) 3) атипичные 4) пневмонии у иммунокомпрометированных больных Домашние пневмонии. У детей первых месяцев жизни среди домашних бактериальных, возбудителей преобладают стафилококк и грамотрицательная флора кишечной группы (кишечная палочка, протей, клебсиелла и др. ). Следует помнить, что пневмония у ребенка первых месяцев жизни часто возникает как начальное проявление синдрома хронической аспирации пищи, муковисцидоза, первичного иммунодефицитного состояния. Ведущим возбудителем домашних пневмоний у детей старше 6 месяцев является пневмококк, реже обнаруживается гемофильная палочка. У ребенка после 4 -5 лет неосложненные домашние пневмонии вызываются микоплазмой. Каждые 4 -5 лет наблюдается подъем заболеваемости микоплазменной инфекцией, преимущественно в осенний период.

Внутрибольничные пневмонии. Больные, ослабленные основным заболеванием, являющимся причиной госпитализации, оперативными вмешательствами и т. д. инфицируются госпитальной микрофлорой, обычно резистентной к большинству антибиотиков. При этом, доминирующими в этиологии являются грамотрицательные микроорганизмы и стафилококк. Инфицирование больничной флорой происходит при использовании ингаляционной аппаратуры, при манипуляциях (катетеризация, отсасывание слизи, эндоскопия, ИВЛ и др. ). Аспирационные пневмонии предполагают инфицирование анаэробной флорой. Атипичные пневмонии вызываются внутриклеточными микроорганизмами — микоплазмами, хламидиями, легионеллами. Риск возрастает у больных с ослабленным иммунитетом. Пневмонии у лиц с тяжелыми иммунологическими нарушениями вызываются так называемой оппортунистической инфекцией пневмоцистами, патогенными грибами, цитомегаловирусом, вирусом герпеса, микобактериями туберкулеза, а также банальной диареей.

Очаговые пневмонии представляют наиболее распространенную форму, тяжесть состояния ребенка во многом зависит от размера очага. Очаговые пневмонии имеют обычно циклическое течение и правильном выборе антибактериального препарата дают хорошую обратную динамику. Очаговосливные формы (поражение захватывает несколько сегментов или всю долю) имеют склонность к деструкции, что требует проведения интенсивной антибактериальной терапии с первого дня лечения. При сегментарной пневмонии в процесс вовлекаются ткани всего сегмента, находящиеся, как правило, в состоянии ателектаза. Последнее обуславливает торпидность обратного развития легочных изменений, склонность к фиброзной трансформации с ограниченным пневмосклерозом. Крупозная пневмония диагностируется, прежде всего, на основании клинических данных: острое начало, озноб, кашель с ржавой мокротой, боли в грудной клетке, покраснение щеки на стороне поражения, герпес на губе или крыльях носа, отмечается также лобарная инфильтрация на рентгенограмме. Назначение антибиотика, действующего на пневмококк, дает быстрый клинический эффект. Интерстициальная пневмония является редкой формой, составляет менее 1% всех пневмоний. Течение пневмонии может быть острым или затяжным. Большинство пневмоний разрешается в течение 6 -8 недель, в отдельных случаях легочные изменения держатся дольше.
Клиническая картина пневмонии обычно развивается через. 1 -2 дня после начала ОРВИ: ухудшается общее состояние, усиливается кашель, температура повышается до ?


