Цель антибактериальной терапии при пневмонии
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
СОДЕРЖАНИЕ
ОБЩИЕ СВЕДЕНИЯ
ВАЖНО ЗНАТЬ
ТАКТИКА И СТРАТЕГИЯ ЛЕЧЕНИЯ ПНЕВМОНИИ У ВЗРОСЛЫХ
ЛЕЧЕНИЕ ПНЕВМОНИИ В СТАЦИОНАРЕ
ЗАКЛЮЧЕНИЕ
Внебольничная пневмония (синонимы: домашняя пневмония, амбулаторная, воспаление легких) — это острое инфекционное заболевание легких, возникшее во внебольничных условиях или в первые 48 часов госпитализации, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и «свежими» очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы. Внебольничная пневмония у взрослых (воспаление легких у взрослых) довольно распространена. По результатам современных эпидемиологических исследований, заболеваемость внебольничной пневмонией у взрослых составляет 3-40%, около 50% из них госпитализируются. При этом каждый 10-й пациент с внебольничной пневмонией в силу тяжелого или осложненного течения заболевания помещается в отделение интенсивной терапии (ОИТ). И если летальность среди амбулаторных больных, как правило, не превышает 0,5 %, то госпитальная летальность достигает 14 % и более.
Согласно данным официальной статистики, заболеваемость пневмонией в РФ в 2018 г. составила 490,6 на 100 тыс., что на 19 % превысило аналогичный показатель, зарегистрированный в 2017 г. (412,3/100 000); отмечен также и рост летальности (на 2,2 %) больных внебольничной пневмонией – с 19,11/100 000 в 2017 г. до 19,8/100 000 в 2018 г.
При этом ведущее место в достижении оптимального исхода у данной категории пациентов занимает своевременно начатая рациональная антибактериальная терапия (АБТ).
Основные вопросы, связанные с антибактериальной терапией (антибиотики при пневмонии):
I. Стратификация пациентов. При выборе антибиотика нужно учитывать факторы риска неблагоприятного исхода и степень тяжести заболевания. Также следует принять во внимание наличие известных факторов риска появления отдельных возбудителей внебольничной пневмонии у взрослых – лекарственноустойчивых Streptococcus pneumoniae 1*, грамотрицательных энтеробактерий *2, Pseudomonas aeruginosa *3.
1*Возраст > 65 лет, терапия β-лактамами в течение последних 3 мес, множественные сопутствующие заболевания внутренних органов (сахарный диабет, сердечная недостаточность, ХОБЛ и др.) и др.
2*Обитатели домов престарелых, проводимая антибактериальная терапия, множественные сопутствующие заболевания и др.
3*«Структурные» заболевания легких (например, бронхоэктазия), системная терапия глюкокортикоидами, упадок питания, терапия антибиотиками широкого спектра действия более 7 дней в течение последнего месяца.
II. Соотношение «цена/эффективность». Идеальный антибиотик – это не самый дешевый препарат. Оценивая прямые затраты на лечение (прежде всего, в амбулаторных условиях), со стоимостью лекарственного средства нужно соотнести длительность нетрудоспособности пациента и частоту терапевтических неудач, в том числе повлекших за собой госпитализацию. Разумеется, что стоимость антибактериальной терапии зачастую несопоставима с последствиями терапевтической неудачи.
III. Приверженность пациента лечебным рекомендациям. Серьезными препятствиями к выполнению пациентом назначений являются: обилие и частота приема лекарственных препаратов, влияние лечения на сложившийся жизненный стереотип и минимальные последствия несоблюдения врачебных рекомендаций в представлении больного.
При решении этих и других вопросов, связанных с антибактериальной терапией, нужно учитывать следующее:
а) традиционные диагностические тесты, направленные на этиологическую верификацию ВП, характеризуются ограниченной ценностью (их результативность не превышает 50 %);
б) антибактериальная терапия пневмонии, по крайней мере в дебюте заболевания, носит эмпирический характер;
в) выбор и время начала АБТ имеют определяющее прогностическое значение;
г) ключевыми возбудителями большинства случаев внебольничной пневмонии являются Streptococcus pneumoniae (пневмококк), Haemophilus influenzae, «атипичные» микроорганизмы (Chlamydophila pneumoniae, Mycoplasma pneumoniae);
д) доказан реальный вклад коинфекции (например, сочетании пневмококка и «атипичных» возбудителей) в развитие внебольничной пневмонии;
е) все более актуальной становится проблема распространения лекарственноустойчивых штаммов основных возбудителей внебольничной пневмонии.
В целом же выбор обоснованной эмпирической антибактериальной терапии внебольничной пневмонии строится на знании ограниченного перечня возбудителей заболевания и предсказуемых уровней резистентности в пределах обширных географических регионов. Так, к числу основных возбудителей внебольничной пневмонией нетяжелого течения, т. е. не требующей госпитализации, относятся S. pneumoniae, M. pneumoniae, C. pneumoniae, тогда как среди микробиологических «находок» у больных с более тяжелым течением заболевания, нуждающихся в госпитализации (в т. ч. в ОИТ), наряду с пневмококком, H. influenzae фигурируют Legionella pneumophila, представители семейства Enterobacteriaceae (прежде всего, Klebsiella pneumoniae, Escherichia coli), Staphylococcus aureus.
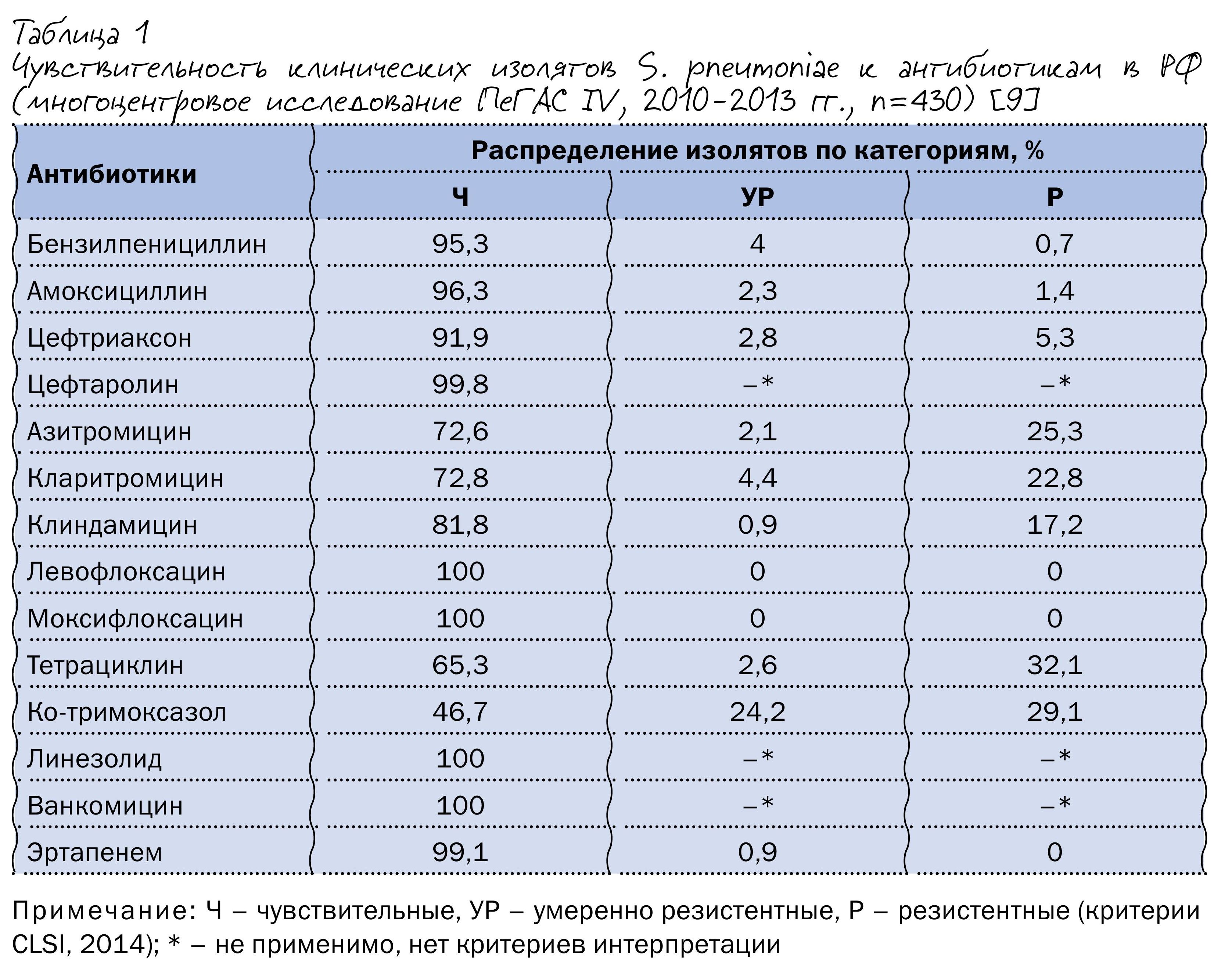
В выборе рациональной антибактериальной терапии, помимо ориентированности в этиологии ВП, не менее важно знать структуру лекарственной устойчивости ключевых возбудителей заболевания, и, прежде всего, пневмококка. В некоторых странах устойчивость пневмококков к пенициллину достигает 60 %, причем многие из них обладают резистентностью к трем и более классам антибиотиков. Резистентность S. pneumoniae к пенициллину обычно сочетается с устойчивостью к цефалоспоринам I–II поколений, тетрациклинам, ко-тримоксазолу.
Данные мониторинга чувствительности клинических штаммов S. pneumoniae в РФ, выделенных у пациентов с внебольничными инфекциями нижних дыхательных путей в 2010–2013 гг., представлены в таблице 1. Отличительная черта нашей страны – высокий уровень резистентности пневмококка к тетрациклинам и ко-тримоксазолу, что может быть связано с неоправданно высокой частотой их применения в XX – начале XXI вв. Уровень же устойчивости S. pneumoniae к пенициллину и аминопенициллинам остается относительно невысоким – 4,7 и 1,4 % изолятов соответственно.
Резистентность пневмококка к различным макролидам и линкозамидам варьирует в пределах 18–27,4 %; большинство макролидорезистентных пневмококков демонстрируют устойчивость к клиндамицину, что может свидетельствовать о преобладании в РФ MLSB-фенотипа резистентности, обусловленного модификацией мишени и определяющего устойчивость S. pneumoniae ко всем макролидам, включая 16-членные.
В настоящее время появились доказательства превосходства некоторых подходов к лечению взрослых больных ВП. Так, целесообразность раннего назначения антибиотиков (в первые 4–8 ч от момента госпитализации) подтверждаются результатами обсервационных исследований и согласуется с мнением экспертов.
Для снижения затрат можно использовать современные рекомендации, облегчающие выбор пациентов ВП, которые могли бы безопасно и эффективно лечиться в амбулаторных условиях.
По возможности ранний переход с парентерального введения антибиотика на его прием внутрь и следующая за этим выписка из стационара (когда пациент становится клинически стабильным) также снижает стоимости лечения.
Выбор препаратов для стартовой антибактериальной терапии больных внебольничной пневмонией определяет спектр потенциальных возбудителей заболевания и профиль антибиотикорезистентности. При этом важно иметь в виду, что «…данные, полученные из существующих рандомизированных клинических исследований, не позволяют создать доказательные рекомендации по выбору антибиотика для терапии внебольничной пневмонии». Поэтому стратификация больных и рекомендации по выбору антибактериальной пневмонии в большей степени отражают национальные эпидемиологические данные антибиотикорезистентности ключевых возбудителей внебольничной пневмонии, их потенциальное экологическое влияние, а также учитывают затратную эффективность лекарственной терапии.
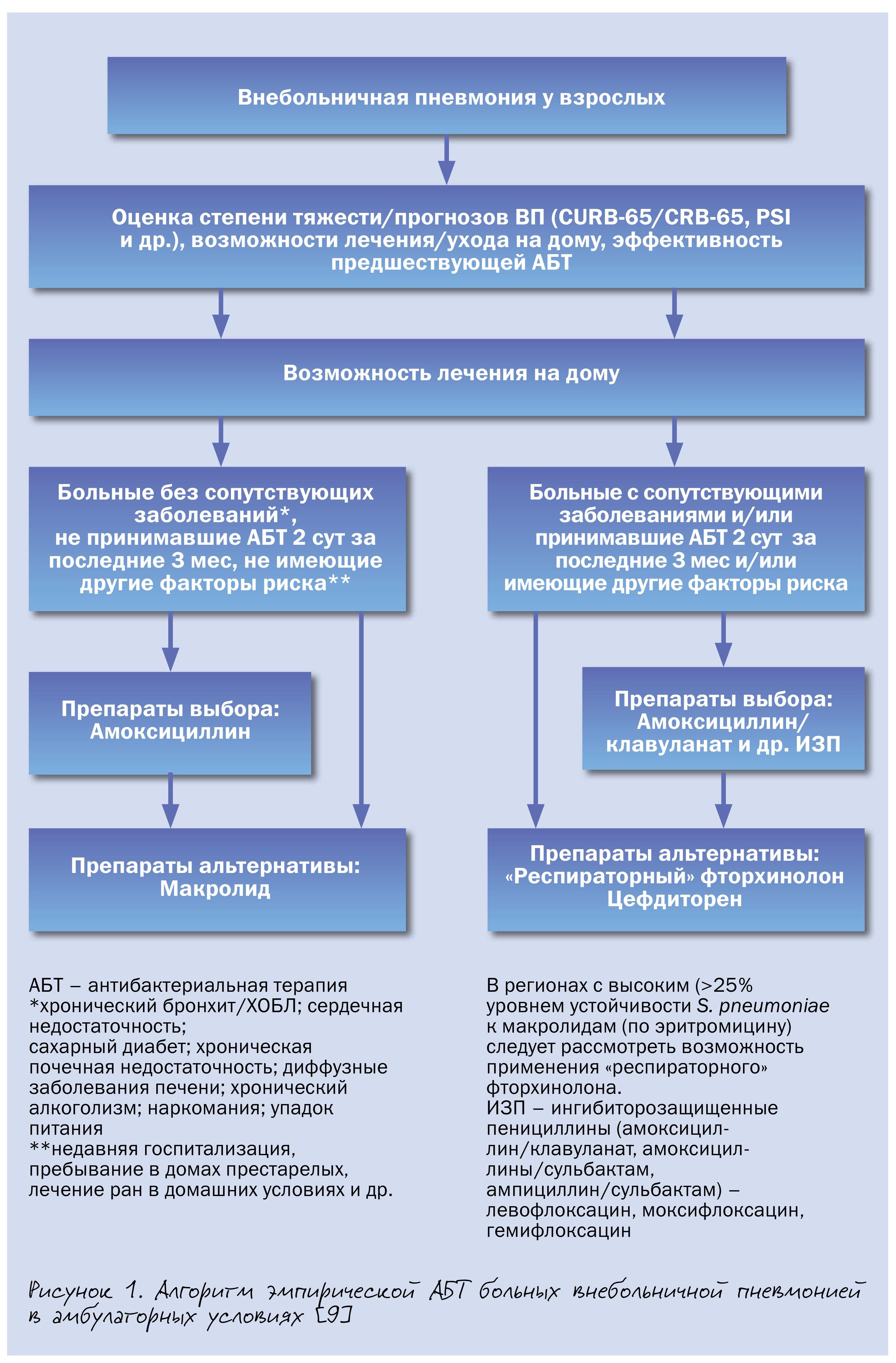
Согласно положениям проекта национальных рекомендаций, подготовленных экспертами Российского респираторного общества (РРО) и Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии (МАКМАХ), среди больных пневмонией, которые могут получать лечение в амбулаторных условиях, целесообразно выделять 2 группы. В первую из них включены пациенты без серьезных хронических заболеваний внутренних органов, не принимавшие за последние 3 мес системные антибиотики и не имеющие другие факторы риска инфицирования редкими и/или полирезистентными возбудителями (пребывание в доме престарелых или других учреждениях длительного ухода, наличие госпитализаций по любому поводу в течение ≥2 суток в предшествующие 90 дней, в/в инфузионная терапия, лечение ран в домашних условиях в предшествующие 30 дней и др.) (рис. 1).

В данной клинической ситуации антибиотиком выбора является амоксициллин, альтернативы – макролиды. Последнее объясняется быстрым и существенным ростом устойчивости S. pneumoniae к макролидам в РФ и, как следствие этого, риском клинических неудач. Макролиды применяют, когда невозможно назначить амоксициллин (индивидуальная непереносимость, анамнестические указания на аллергические реакции немедленного типа на прием β-лактамов), а также при ВП микоплазменной или хламидийной этиологии.
Во вторую группу включены больные внебольничной пневмонией с сопутствующими заболеваниями (ХОБЛ, сахарный диабет, хроническая сердечная недостаточность, хроническая болезнь почек со снижением скорости клубочковой фильтрации, цирроз печени, алкоголизм, наркомания, истощение) и/или принимавшими за последние 3 мес. антибиотики в течение ≥2 последовательных дней и/или имеющими иные факторы риска инфицирования редкими и/или полирезистентными возбудителями. Поскольку вероятность этиологической роли грамотрицательных бактерий (в т. ч. обладающих некоторыми механизмами вторичной лекарственной устойчивости) у этих больных возрастает, то в качестве антибиотиков выбора рекомендуются ингибиторозащищенные пенициллины (амоксициллин/клавуланат и др.), а альтернативы – «респираторные» фторхинолоны и цефдиторен.
Подобный подход, предполагающий применение фторхинолонов в качестве альтернативной терапии, является общепринятым и обусловлен необходимостью уменьшить селекцию лекарственноустойчивых штаммов пневмотропных возбудителей и возможность их использования при неэффективности АБТ первого ряда. Несмотря на определенную роль «атипичных» возбудителей в этиологии внебольничной пенвмонии у пациентов данной группы, рутинное назначение комбинации β-лактамного антибиотика и макролида не рекомендуется, так как на сегодняшний день не доказано, что такая стратегия улучшает исходы лечения при возможном увеличении риска нежелательных лекарственных реакций и селекции антибиотикорезистентности.
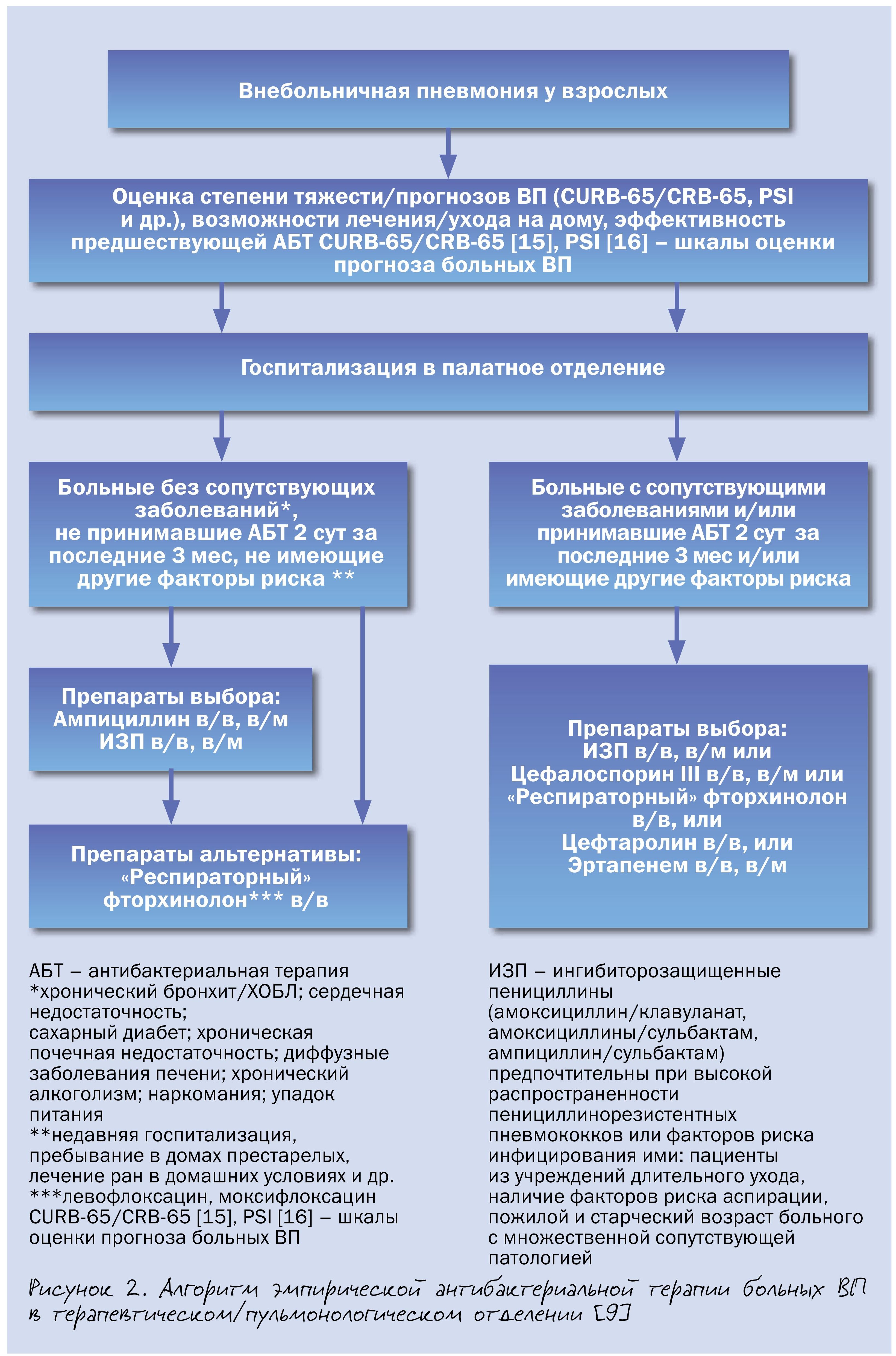
При госпитализации пациента с внебольничной пневмонией прежде всего необходимо решить вопрос о месте лечения – отделение общего профиля или ОИТ. Крайне важно быстро выявить признаки тяжелой внебольничной пневмонии (табл. 2), так как данные пациенты требуют неотложной помощи в условиях ОИТ.
У госпитализированных пациентов возможно применение широкого круга АБТ – ампициллина, ингибиторозащищенных пенициллинов (амоксициллин/клавуланат и др.), цефалоспоринов с высокой антипневмококковой активностью (цефотаксим, цефтриаксон, цефтаролин), эртапенема, «респираторных» фторхинолонов, демонстрирующих в целом сопоставимую эффективность. Стратификация больных аналогична таковой для амбулаторных пациентов.Антибиотиками выбора у госпитализированных больных с нетяжелой ВП без сопутствующих заболеваний и других факторов риска инфицирования редкими и/или полирезистентными возбудителями является ампициллин, альтернативными – ингибиторозащищенные пенициллины (амоксициллин/клавуланат и др.) и «респираторные» фторхинолоны (левофлоксацин, моксифлоксацин).
Антибиотиками выбора у госпитализированных больных с нетяжелой ВП при сопутствующих заболеваниях и других факторов риска инфицирования редкими и/или полирезистентными возбудителями будут ингибиторозащищенные пенициллины (амоксициллин/клавуланат и др.), цефалоспорины III поколения (цефотаксим, цефтриаксон), «респираторные» фторхинолоны (левофлоксацин, моксифлоксацин), а у отдельных категорий пациентов – цефтаролин и эртапенем. Несмотря на различия в спектре активности in vitro эффективность указанных режимов АБТ у данной категории пациентов сопоставима.
В регионах с высокой распространенностью пенициллинорезистентных пневмококков (ПРП), при наличии индивидуальных факторов риска инфицирования ПРП определенные преимущества может иметь цефтаролин. У пожилых пациентов с множественной сопутствующей патологией и высоким риском неблагоприятного прогноза, наличии факторов риска аспирации, обитателей домов престарелых более эффективно назначение эртапенема.
Имеющиеся доказательства превосходства комбинации «β-лактам + макролид» над монотерпией β-лактамами у госпитализированных больных ВП, полученные преимущественно в рамках обсервационных исследований, касаются, главным образом, тяжелого течения заболевания. Поэтому рутинное назначение комбинированной АБТ при нетяжелой ВП у госпитализированных пациентов нецелесообразно в связи с риском селекции антибиотикорезистентности (рис. 2).
Алгоритм эмпирической антибиотикотерапии больных с тяжелым течением внебольничной пневмонией представлен на рис. 3, однако детальное обсуждение вопросов ведения данной категории пациентов не входило в задачи настоящей статьи.
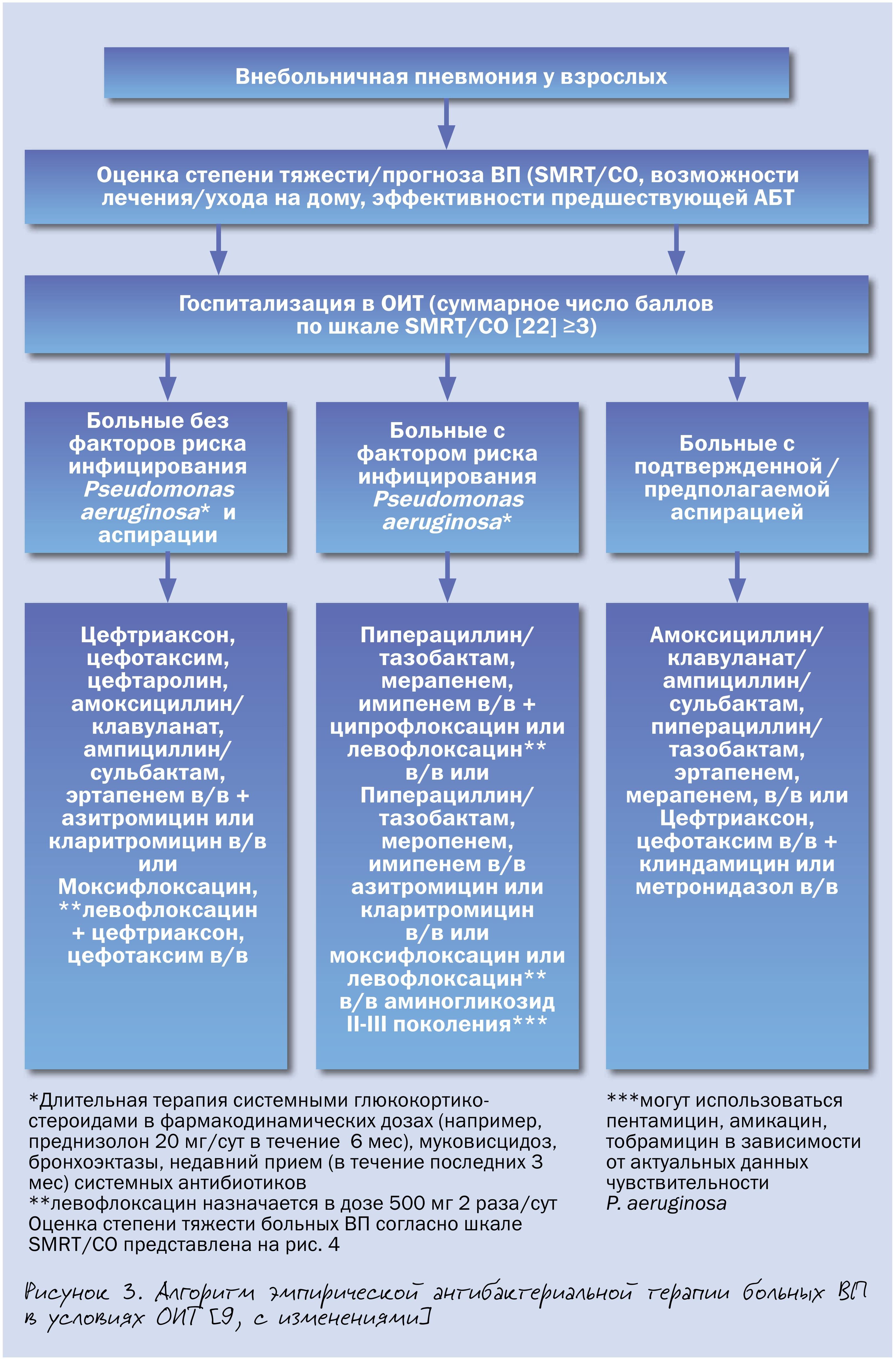
Алгоритмизация как определенная последовательность врачебных действий, представляющихся оптимальными, может оказаться весьма полезной, особенно на начальном этапе ведения больного ВП, когда врач испытывает известный информационный дефицит (этиология заболевания? чувствительность возбудителя ВП к антибиотикам? возможные осложнения ВП? «ответ» пациента на введение первых доз антибиотика? и др.).

Доказательством этому являются, в частности, многочисленные свидетельства того, что следование клиническим рекомендациям, приближающим нас к диагностическому и лечебному универсализму, минимизирует стоимость лечения, сокращает сроки госпитализации и сопровождается снижением летальности. Вместе с тем доступность диагностических и терапевтических алгоритмов не освобождает нас от «индивидуального прочтения» актуальной клинической ситуации в отдельно взятой стране или регионе с учетом локальной антибиотикорезистентности, географической вариабельности этиологии внебольничной пневмонии, сложившихся лечебных традиций (но не укоренившихся заблуждений), и особенностей организации медицинской помощи на амбулаторном и госпитальном этапах. Иными словами, широкая популяризация клинических рекомендаций или их отдельных элементов (включая диагностические и лечебные алгоритмы) вовсе не означает утраты врачом разумной автономии.Источники:
Книги:
Нозокомиальная пневмония у взрослых. 2-е издание
Презентация:
Внебольничная пневмония
Внебольничная пневмония
Внебольничная пневмония
Пневмонии
14.01.2020 | 21:11:58
Источник


