Чем отличается внебольничная пневмония от внутрибольничной
Простыми словами · 13 марта
398,7 K
Внебольничная пневмония – это пневмония, которой человек заразился вне стен лечебного заведения. Внутрибольничная пневмония, как правило, протекает тяжелее, поскольку в больнице несколько другая бактериальная флора. В основном поэтому внебольничную пневмонию и отделяют от внутрибольничной.
Пневмония, которой человек заражается в больнице, более устойчивая к препаратам, стандартной антибиотикотерапии. Пациенты по-разному могут отреагировать на такую пневмонию. Но стоит отметить, что внутрибольничный штамм человеку с хорошим иммунитетом может ничего не сделать.
Тимур пачитай по интэрнэту камитет 300 и узнаешь что такое карановирус
Только опыт и знания. Если вас бомбит от моих ответов — хоть обвешайте…
Внебольничная пневмония в нынешних российских реалиях, это аккуратно замаскированные последствия заражения короновирусной инфекцией. Соответственно, когда человек умрет то не испортит статистику российских лечебных учереждений. Тем более, паталогоанатом при осмотре трупа увидев фиброз легких и просмотрев медкарту больного все равно не увидит записей… Читать далее
Посмотрим смертность от пневмонии за год. Потом. Но почему-то в России она намного меньше чем в Европе в 2018. 2019 гг.
2 недели реанимации без сознания, когда очнулся, на меня смотрели как на оживший труп, даже врачи не верили что я очнулся. Похоронили . Вечером стало плохо а ночью кашель ,кровь,несли на руках в госпиталь, а потом я очнулся через 2 недели. Это бвла казеозная двухсторонняя пневмония
Ответ очевиден, если пневмонию получил вне больницы, то внебольничная пневмония. В основном, короновирус , а это также пневмония, чаще всего двухстороняя, получена вне больницы. Отличается короновирусная пневмония тем, что температура держится очень долгого, несмотря на приём таблеточных антибиотиков, вирусоубивающих препаратов, введения… Читать далее
Это первый ответ автора, оцените его!
Внебольничная пневмония — вне ведома врачей, а внутрибольничная с их ведома. То есть коронавирус с ведома врачей изобретено. А вне больницы человек действительно болеет.
Как передается пневмония от человека к человеку?
Чаще всего пневмония — это следствие перенесённого ранее ОРВИ. Такая пневмония имеет инфекционную природу и заразиться от болеющего человека ею нельзя.
В случае, если человек имеет форму пневмонии, которая первоначально вызвана туберкулёзом, то заражение возможно воздушно-капельным путём.
А ещё бывают вирусные пневмонии. И во всём этом обязательно должен разбираться врач. Не бойтесь к ним обращаться 🙂
Прочитать ещё 1 ответ
Как лечить пневмонию у взрослых?
Врач-терапевт, опыт амбулаторного приёма пациентов 2,5 года. Закончила РНИМУ им… · health.yandex.ru
Пневмония — это воспалительный процесс в ткани легкого, который может быть вызван различными инфекционными агентами (бактерии, вирусы, грибковое поражение). Исходя из клинической картины, данных опроса и обследования пациента устанавливается предполагаемый возбудитель заболевания и назначается лечение, направленное на устранение этого возбудителя (важно подчеркнуть, что правильную схему лечения должен назначать только врач):
- в случае бактериальной природы рекомендуются антибиотики. Назначать антибактериальный препарат должен только врач в правильной дозировке и необходимым по длительности курсом. Это важно так как неправильная схема лечения может приводить к формированию у микробов устойчивости к данному антибиотику и прогрессированию заболевания.
- при грибковом поражении требуется назначение противогрибковых препаратов.
- вирусная пневмония может протекать довольно тяжело и в некоторых ситуация требует госпитализации пациента в стационар.
Особое внимание следует уделить пациентам пожилого возраста и людям с тяжелыми хроническими заболеваниями, развитие пневмонии в таком случае так же может требовать лечения в условиях стационара.
- При развитии кашля могут быть рекомендованы препараты, разжижающие мокроту и улучшающие ее отхождение — Амброксол, Флуимуцил, АЦЦ, Лазолван.
- При повышении температуры тела выше 38.0 показана жаропонижающая терапия (Аспирин, Парацетамол, Ибупрофен). При приеме жаропонижающих средств не рекомендовано превышать разрешенные дозировки, в случае Парацетамола не более 4 гр в сутки и не более 1 гр за один прием.
Для ускорения процесса выздоровления необходимо соблюдать ряд общих рекомендаций:
обильное питье — 30 мл жидкости на 1 кг массы тела в сутки
соблюдение постельного режима
регулярное проветривание помещения
до момента исчезновения жалоб и нормализации температуры тела Вы можете быть источником инфекции, поэтому при контакте с окружающими может быть рекомендовано носить индивидуальную маску. Отмечаю, что маску необходимо менять каждые 2-3 часа.
Прочитать ещё 5 ответов
Чего боится коронавирус?
Я не прав, потому что мои выводы не уложатся в твоей голове.
Коронавирус боится улицы, потому что он тяжёлый и не летает, а прилипает там, куда его кашлянули.
Коронавирус боится солнца, потому что он — РНК, а ультрафиолет убивает РНК. Для успешного распространения вирусу идеальны помещения с поручнями и полками.
Коронавирус боится организмов с ЧИСТЫМИ СОСУДАМИ и ЖИДКОЙ КРОВЬЮ, потому что цепляется он к ферментам АПФ2, расширяющим сосуды. А их мало в этих здоровых организмах. Их много там, где органы забиты, а кровь густая, и печень регулярно пытается снижать давление.
Коронавирус убивает тогда, когда печень в агонии снова и снова продолжает фермент АТ2 для снижения давления, несмотря на то, что из-за коронавируса получает противоположный эффект.
Коронавирус боится высокой температуры организма, потому что высокая температура разжижает кровь и вообще мобилизует иммунитет.
Коронавирус боится кислых продуктов, потому что они разжижают кровь.
Коронавирус боится подвижных организмов, потому что в них постоянно циркулирует вода, очищая сосуды.
Коронавирус боится короткого дыхания, потому что при этом человек вдыхает больше старого воздуха и меньше нового, отчего повышается доля углекислого газа, который, соединяясь с водой, образует угольную кислоту, а кислоты разжижают кровь.
Тем, кто совсем плох (кто ест много продуктов, забирающих воду, или много клейких продуктов), для понижения вязкозти крови полезно и простое упортебление воды. Можно пить воду, принимать душ и дождь, купаться. Кожа хорошо впитывает воду.
Прочитать ещё 3 ответа
Источник
Что такое пневмония и почему так часто говорят о внебольничной
Пневмония / Pneumonia — это воспалительное заболевание лёгких. Лёгкие состоят из альвеол — маленьких воздушных камер, которые наполняются воздухом при вдохе и из которых кислород поступает в кровь. Через них же кровь избавляется от углекислого газа. При воспалении альвеолы заполняются жидкостью или гноем. Места для воздуха в них не остаётся, а значит, заболевший человек не может полноценно дышать.
Воспаление не обязательно повреждает орган целиком. Могут страдать отдельные очаги, сегменты, доли одного (односторонняя) или обоих (двусторонняя пневмония) лёгких. В крайних случаях ткань лёгких поражается полностью — тогда говорят, что пневмония стала тотальной.
Существуют и другие классификации. Например, в зависимости от места, где человек подхватил воспаление лёгких. Это важно, и вот почему.
Внебольничной называют любую пневмонию, которая возникает за пределами больницы или менее чем через 48 часов после того, как человек попал в стационар. Всё остальное относят к больничной (госпитальной) пневмонии.
Разница между ними — в степени опасности возбудителя. В условиях стационаров лёгкие оказываются под атакой внутрибольничных бактерий, часто устойчивых к антибиотикам. Лечить такую пневмонию сложнее и дольше, чем вызванную, например, опустившимся в лёгкие вирусом гриппа.
Почему возникает пневмония?
К воспалению лёгких может привести множество разных причин. От того, какой именно фактор вызвал пневмонию, во многом зависит тяжесть заболевания и способ его лечения.
Вирусная пневмония
Именно этот тип пневмонии чаще всего встречается у детей до 5 лет.
Возбудителями становятся вирусы гриппа, герпеса, аденовирусы (вызывающие простуду) или, например, коронавирусы — тот же SARS‑CoV‑2. Какой бы вирус ни стал причиной воспаления лёгких, признаки пневмонии будут одинаковыми.
Бактериальная пневмония
Есть много бактерий, способных атаковать лёгкие. Например, пневмококки (Streptococcus pneumoniae) или стафилококки.
Бактериальная пневмония — наиболее частый вид пневмоний у взрослых.
Обычно бактериальное воспаление лёгких возникает, когда организм по каким‑то причинам ослаблен: после перенесённой болезни (той же ОРВИ), хирургической операции, из‑за плохого питания, возраста, вредных привычек (к ним относятся курение и злоупотребление алкоголем) или нарушений иммунитета.
Микоплазменная пневмония
Микоплазмы — это бактерии без клеточных стенок. Обычно они вызывают пневмонию с лёгкими, почти незаметными симптомами, напоминающими простуду.
Не пропустите первые признаки пневмонии, название этого типа воспаления лёгких — «ходячая пневмония»: заболевание часто переносят на ногах, даже не задумываясь о необходимости постельного режима.
Грибковая пневмония
Такая пневмония чаще всего встречается у людей с хроническими заболеваниями или серьёзно ослабленной (например, ВИЧ) иммунной системой, а также у тех, кто регулярно вдыхает споры определённых грибков из загрязнённой почвы или птичьего помёта.
Аспирационная пневмония
Возникает при случайном попадании в лёгкие посторонних веществ — пищи, питья, рвоты, слюны. Чаще всего это происходит с людьми, у которых что‑то (например, повреждения мозга, алкогольное или наркотическое опьянение) нарушает нормальную работу рвотного или кашлевого рефлекса.
Как распознать пневмонию?
Далеко не всегда пневмония, в том числе вызванная SARS‑CoV‑2, проявляет себя яркими симптомами. Заболевание может выглядеть как обычная ОРВИ или быть заметным вообще лишь на компьютерной томографии (КТ).
Однако есть некоторые признаки, по которым всё-таки можно заподозрить пневмонию и вовремя обратиться за помощью.
Когда надо вызывать скорую
Срочно набирайте 103 или 112, если к симптомам ОРВИ добавились следующие признаки:
— Дыхание участилось до 30 и более вдохов в минуту (один вдох в 2 секунды или чаще).
— Систолическое (верхнее) давление упало ниже 90 мм рт. ст., а диастолическое (нижнее) — ниже 60 мм рт. ст.
— Появилась спутанность сознания: заторможенность, вялая реакция на окружающую обстановку, неспособность отвечать на простые вопросы.
— В лёгкие могло попасть постороннее вещество.
Даже один‑два перечисленных признака могут указывать на тяжёлую пневмонию, а она смертельно опасна. Чем больше симптомов, тем выше риски.
Когда надо обращаться к врачу
Часто пневмония развивается как осложнение после только что перенесённой ОРВИ. Но это не обязательное условие. В любом случае как можно оперативнее проконсультируйтесь с терапевтом, если наблюдаете следующие симптомы:
— Недомогание почти исчезло, но затем появилось вновь.
— То же случилось с кашлем. Или же он и не проходил, но вы начали кашлять сильнее и чаще.
— При кашле выделяется мокрота жёлтого, жёлто‑коричневого, зеленоватого цвета или с прожилками крови.
— Температура на фоне этого повысилась до 39–40 °С и очень плохо сбивается.
— Появились озноб и сильная потливость.
— При попытке глубоко вдохнуть или просто дыхании ощущается колющая боль в груди.
— Кожа побледнела.
— Легко возникает одышка. Приходится чаще дышать, даже если вы лежите в постели.
— Вы чувствуете невероятную слабость.
Не надо искать у себя все симптомы одновременно. Достаточно двух‑трёх, чтобы предположить пневмонию и обязательно вызвать врача.
Как врач будет подтверждать диагноз
В некоторых случаях терапевт сможет диагностировать пневмонию на основании вашей недавней истории болезни (например, если вы только что переболели гриппом или находились в контакте с тем, у кого подтверждён диагноз COVID‑19) в сочетании с ярко выраженными симптомами. Но могут потребоваться и дополнительные исследования, например:
Пульсоксиметрия. На пальце закрепят специальный датчик, который позволит измерить уровень насыщения крови кислородом. В норме он составляет 95–100%. Уровень кислорода ниже 92% — показание к срочной госпитализации.
Рентген. Это исследование поможет увидеть поражение лёгких.
КТ грудной клетки. Компьютерная томография позволяет рассмотреть лёгкие более подробно, чем рентгеновское исследование.
Анализ крови. Он позволит подтвердить воспалительный процесс и, возможно, выявить возбудителя болезни.
Анализ мокроты, которая выделяется при кашле. Этот тест помогает установить инфекцию в лёгких.
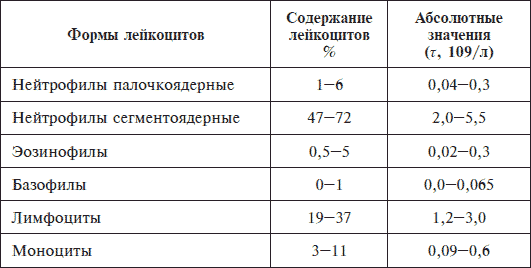
Анализ мочи. Он помогает быстро выявитьВнебольничная пневмония антитела к некоторым бактериям, способным вызвать воспаление.
Где лечат пневмонию
Решение об этом принимает врач, основываясь на перечисленных выше симптомах, результатах анализов и факторах риска (возрасте и наличии сопутствующих заболеваний или беременности).
Если пневмония протекает в лёгкой форме, то есть человек чувствует себя неплохо, находится в ясном сознании, у него нет выраженной одышки, лечить её можно и дома. Разумеется, человек должен наблюдаться у терапевта, следовать его рекомендациям и принимать все назначаемые врачом препараты. Большинство таких заболевших выздоравливают в течение двух недель. Однако у некоторых симптомы воспаления лёгких затягиваются на 3–4 недели, а впоследствии могут развиться хронические формы бронхита или пневмонии.
При среднетяжёлой и тяжёлой пневмонии показана госпитализация. Особенно тем, кто входит в одну из групп риска:
— люди старше 65 лет;
— те, у кого есть сопутствующие серьёзные заболевания (например, сердечно‑сосудистые, диабет, бронхиальная астма, хроническая обструктивная болезнь лёгких);
— беременные женщины.
Стационар нужен потому, что состояние больного в любой момент может стремительно ухудшиться. Важно, чтобы рядом с ним находились специалисты. Кроме того, пациентам в тяжёлом состоянии требуется специфическая поддерживающая терапия, которая доступна только в условиях реанимации.
Как лечат пневмонию?
Под контролем врача. При выборе терапии он будет ориентироваться на причины заболевания и его тяжесть.
Так, лекарств от вирусной пневмонии не существует. Её лечат как обычную ОРВИ — обильным питьём, отдыхом (вплоть до постельного режима), здоровым питанием, приёмом отхаркивающих и безрецептурных жаропонижающих средств, например на основе парацетамола. Иногда могут назначаться противовирусные препараты: в некоторых случаях они снижают пневмония продолжительность и выраженность симптомов.
При грибковой пневмонии назначаются противогрибковые препараты. При бактериальной и других видах пневмоний, при которых к исходному воспалению лёгких присоединяется бактериальное осложнение, понадобятся антибиотики: эти лекарства уничтожат микробов, которые вызвали воспаление лёгких или привели к осложнениям. Антибиотики подбираются индивидуально в зависимости от вида бактерий. Неподходящий препарат только ухудшит состояние человека, болезнь станет опаснее.
Параллельно медики стараются облегчить состояние больного симптоматическим лечением.
Если лёгкие поражены так сильно, что заболевший не может дышать, проводится поддерживающая терапия: пациента подключают к искусственной вентиляции лёгких и назначают целый ряд дополнительных препаратов, чтобы помочь организму.
Источник
Источник
На чтение 6 мин. Просмотров 19.4k.
Несмотря на то, что острая пневмония относится именно к тем заболеваниям, которые принято считать постоянными спутниками человека и врачи в любую эпоху старались найти эффективный метод ее лечения, даже современная медицина не смогла создать эффективных методик диагностики и лечения этой опасной болезни.
Особенности пневмонии сегодня
Этому заболеванию было посвящено огромное количество исследований, целью которых было изучение особенностей развития пневмонии в эру широкого внедрения в клиническую практику антибиотиков, и их результаты доказывают, что:
- даже использование самых современных методик обследования не позволяет своевременно диагностировать развитие острых экссудативно-воспалительных процессов в альвеолах и интерстициальной (соединительной) ткани легкого – на каждый случай выявленной пневмонии приходиться 3-4 случая заболевания, которые не были обнаружены своевременно;
- у некоторых пациентов даже назначение высокоэффективных антибиотиков не гарантирует отсутствия осложнений, опасных для жизни и здоровья, и полного выздоровления;
- пневмонии, возникающие в условиях стационара (внутрибольничные) и амбулаторно (внебольничные), вызываются совершенно разными возбудителями, имеют отличия в клинической картине и требуют взвешенного подхода к заболеванию для назначения эффективного лечения.
В основу такого деления положена зависимость клинической картины и прогноза заболевания от условий возникновения патологического процесса в легких, особенностей инфицирования легочной ткани и состояния иммунной системы пациента.
Амбулаторные и госпитальные пневмонии – в чем сходство и различие
Доказано, что в подавляющем большинстве случаев внебольничные пневмонии развиваются у больных без тяжелых сопутствующих заболеваний внутренних органов (здоровых или практически здоровых до начала пневмонии), имеют благоприятное течение и чаще всего возникают в период эпидемических вспышек ОРВИ и простудных заболеваний. Чаще это заболевание обнаруживается у пациентов, которым по роду своей профессиональной деятельности приходится постоянно контактировать с большим количеством людей в тесных коллективах, или работать с птицами или животными (некоторые возбудители пневмонии могут вызывать заболевания у теплокровных представителей фауны и человека).
Внутрибольничными принять считать все пневмонии, которые возникают у пациента не ранее, чем через 48 часов от момента госпитализации в стационар независимо от его профиля. Для этого варианта заболевания характерно тяжелое течение и быстрое нарастание клинических симптомов, частое возникновение осложнений и достаточно высоких процент летальных исходов (даже при своевременно назначенном лечении она достигает 20-25%). Чаще всего этот вариант пневмонии возникает у лиц со значительными изменениями в иммунной системе – у новорожденных непосредственно в родильном доме, у пожилых пациентов на фоне тяжелой соматической патологии, в том числе сахарного диабета, болезней крови и органов кровообращения. Отдельно выделяют внутрибольничные пневмонии, возникающие у людей на фоне тяжелых иммунодефицитов, и аспирационные, связанные с попаданием в дыхательные пути инфицированного секрета верхних дыхательных путей (носоглотки и ротоглотки) и изменениями в формуле белой крови (определяемого по данным клинического анализа).
В патогенезе (механизме развития) госпитальной пневмонии обнаружены характерные особенности, связанные с быстрыми изменениями микрофлоры верхних дыхательных путей и кожи – у больных очень быстро происходит «заселение» эпителиальных покровов микроорганизмами, циркулирующими в конкретном отделении больницы, количество которых прогрессивно увеличивается на фоне снижения функций местной системы защиты в бронхах мелкого калибра и альвеолах.
Источником инфекции в этом случае могут быть персонал отделений, растворы, используемые для переливания и инфузий, оборудование (катетеры, эндоскопы, зонды). Самыми частыми возбудителями этого варианта пневмонии становятся грамотрицательные микроорганизмы, синегнойная палочка, стафилококк, анаэробная инфекция.
Клиническая картина — есть ли различие между внебольничной и внутрибольничной пневмонией
Существует целый перечень типичных проявлений (симптомов) пневмонии, внимательный анализ которых поможет поставить правильный диагноз и назначить необходимое лечение. Конечно, во многом успех диагностики будет зависеть от возможностей врача направить на всестороннее и тщательное обследование. Но уже на основании беседы и данных осмотра вольного врач может поставить правильный диагноз.
Для внебольничной пневмонии характерно появление первых симптомов заболевания на воне предшествующих явлений простуды и ОРВИ, но относительно нормального самочувствия больного до начала вирусной инфекции. Заболевание обычно имеет односторонний характер, протекает относительно благоприятно и практически никогда не дает осложнений при своевременном начале лечения. Первые проявления воспаления легких у пациентов без существенного угнетения иммунитета появляются еще в амбулаторных условиях (дома) – собственно, именно они заставляют человека обратиться за медицинской помощью.
При внутрибольничной пневмонии первые симптомы заболевания внезапно появляются среди полного благополучия у больного, который к этому времени не менее 48 часов находится в стационаре. Заболевание потакает тяжело, с двухсторонним или крупозным воспалением легких, высокой температурой, одышкой, частыми осложнениями. При этом у пациента может появляться легочно-сердечная недостаточность, отек легких, септические и метаболические расстройства, что требует назначения массивной этиотропной (направленной на возбудителя) антибактериальных препаратов.
Лечение пневмонии в зависимости от ее происхождения
Выбор антибиотика при пневмонии определяется несколькими факторами, и ассортимент препаратов, назначаемых сегодня, чрезвычайно широк. Тем не менее, большинство специалистов, которые исследовали эффективность антибиотиков при пневмонии, отметили, что определяющим фактором на начальной стадии заболевания должен становиться вид пневмонии.
При внебольничной, возникающей в амбулаторных условиях на фоне нормального общего иммунитета, пневмонии, препаратами выбора остаются:
- пенициллины и ингибиторозащищенные пенициллины – бензилпенициллина, амоксициллин, амоксиклав;
- макролиды – макропен, сумамед, рокситромицин, азитромицин;
- цефалоспорины I—IV поколений – цефалоридин, цефазолин, цефуроксим, цефотаксим, цефтриаксон, зиннат;
- фторхинолоны – ципрофлоксацин, офлоксацин, пефлоксацин (абактал),
причем большинство из этих препаратов может назначаться как внутрь, так и в виде инъекций, что дает возможность подбирать оптимальную схему лечения для конкретного пациента.
При внутрибольничных пневмониях, возникающих на фоне какого-то серьезного сопутствующего заболевания и вызываемых устойчивыми к антимикробным средствам возбудителями, могут назначаться:
- ингибиторозащищенные пенициллины — амоксиклав;
- цефалоспорины II, III и IV поколения – цефтазидим, цефотаксим, цефепим, цефтриаксон;
- аминогликозиды – гентамицин, тобрамицин, амикацин;
- респираторные фторхинолоны — моксифлоксацин, левофлоксацин, пефлоксацин;
- карбапенемы — тиенам,
но назначаться эти лекарственные препараты должны только парентерально (внутривенно, внутримышечно), в возрастных дозировках и с учетом совместимости.
Идеальным условием для назначения антибактериальной терапии становится получение результатов микробиологического и бактериологического исследования мокроты, что практически осуществимо далеко не всегда – ожидание результата может затянуться на 5-7 дней. Поэтому в подавляющем большинстве случаев врачу приходится основываться на результатах пациентов, которые находились в отделении ранее (состав микрофлоры в отделениях имеет постоянный характер, и существенно изменить его не могут самые современные и эффективные антисептики). Именно поэтому при обнаружении в отделении синегнойной палочки для лечения пневмонии приходится назначать ингибиторозащищенные пенициллины и аминогликозиды, цефалоспорины и аминогликозиды, цефалоспорины и макролиды.
Обязательным компонентом комплексной терапии внутрибольничных пневмоний становятся нестероидные противовоспалительные средства (индометацин, ибупрофен, диклофенак), препараты для поддержания деятельности сердечно-сосудистой системы, витамины, средства, улучшающие дренажные функции бронхов – бронходилататоры и муколитики. При развитии осложнений обязательно назначается соответствующая симптоматическая терапия, в которую обязательно включаются глюкокортикоиды, дезинтоксикационная терапия, иммуно-заместительные препараты, лекарственные средства, устраняющие расстройства микроциркуляции в тканях организма, ингаляции кислорода.
Для улучшения состояния легочной ткани при любой пневмонии показано назначение физиотерапевтического лечения, в состав которого могут включаться индуктотермия, УВЧ, амплипульстерапия, а для ускорения рассасывания воспалительных локусов используется электрофорез и лазеротерапия.
Особенности течения пневмоний, которые возникают в амбулаторных условиях и стационаре, обуславливают необходимость разделения этих заболеваний на две большие клинические группы. Для каждой из этих форм необходим отдельный подход к назначению антибактериальных препаратов и средств симптоматической терапии
Источник