Что делает медсестра когда пролежни

 Обработка пролежней – процедура, необходимая тяжелобольным пациентам.
Обработка пролежней – процедура, необходимая тяжелобольным пациентам.
Без обработки пролежней немыслим качественный уход за тяжелобольным пациентом.
Ниже приведены правила и алгоритмы ухода за кожей тяжелого больного, а также перечень средств и приемов, использовать которые нельзя.
↯
Больше статей в журнале
«Главная медицинская сестра»
Активировать доступ
Что делать, если у пациента появились пролежни?
Пролежни – это грозное осложнение, возникающее у лежачих больных и вызванное нарушением трофики тканей.
Причины этого могут быть как внешними (сдавление), так и внутренними (системные патологии).
Согласно статистике, пролежни развиваются у 15-20% больных, а в группу риска входят, по разным данным до 17% тяжелобольных пациентов.
Врач должен анализировать любой случай развития пролежней у больного, так как может иметь место нарушение алгоритмов обработки пролежней у тяжелобольных в стационаре.
Если с этим все в порядке, следует дать оценку общему состоянию больного, уточнить, достаточно ли в отделении средств ухода, пеленок, подгузников, хватает ли медицинских работников.
Мы подготовили для вас образцы и специальные подборки стандартных процедур для медицинских сестер, которые можно скачать.
Скачать 17 новых СОПов
Оценка риска возникновения пролежней
Существует готовы алгоритм оценки риска развития пролежней. В одном из приложений Стандарта Р 56819-2015 предложена технология выполнения простой медицинской услуги «Оценка степени риска развития пролежней».
В документе приведены наиболее уязвимые участки кожного покрова и положения пациента., а также описано, как обрабатывать пролежни. Эти иллюстрации можно использовать для обучения персонала в рамках Школы ухода за пациентом.
Документ отвечает на вопрос, что такое пролежни, стадии развития, профилактика и лечение пролежней также подробно описываются. Кроме того можно выбрать шкалу для оценки прогнозирования возникновения пролежней, подходящую конкретному отделению или учреждению.
Что бы оценить риск развития пролежней используйте специальные шкалы – Нортон, Ватерлоу, Брейден или Меддлей.
Выберите шкалу оценки в Системе Главная медсестра, в зависимости от условий работы и профиля ЛПО.
Помимо школы Ватерлоу, уже известной многим медработникам и применимой к любым категориям больных, в документе приведены еще три шкалы:
- шкала Нортон – используется в отделениях гериатрии;
- шкала Брейден; — актуальна для хирургических отделений, ОРИТ, отделений сестринского ухода;
- шкала Меддлей – получила широкое применение в отделениях неврологического профиля.
Профилактика, лечение и обработка
Стандарты профилактики пролежней, принятые в конкретном медицинском учреждении, можно дополнить современными технологиями, описанными в ГОСТ. В свою очередь, технологии, признанные негативными, рекомендуется исключить.
Новые стандарты разрабатывались на основании принципов доказательной медицины, а также на основе отбора рекомендуемых и не рекомендуемых технологий лечения и профилактики пролежней.
«Как анализировать и регистрировать случаи пролежней по новым правилам» расскажем в экспертной рекомендации Системы Главная медсестра.
В отделениях, где проходит лечение много больных с ограниченной подвижностью, можно создать специализированные бригады по уходу за больными и провести дополнительное обучение персонала. Эта рекомендация описана в стандарте.
Основные принципы противопролежнегового ухода:
- тщательное соблюдение требований асептики;
- частая смена положения больного;
- использование противопролежневых приспособлений (матрасов, кроватей, подушек);
- предотвращение травматизации грануляционной ткани пролежневой раны;
- организация полноценного рациона больного с достаточным количеством витаминов и белка;
- проведение регулярных гигиенических мероприятий.
Правила обработки кожи пациента: алгоритм
Кожа лежачего больного обрабатывается каждые 2 часа для того, чтобы не допустить развития пролежней и профилактики инфекционных осложнений. Нельзя чрезмерно увлажнять или пересушивать кожу.
Подсушивать ее можно, используя присыпки без талька, а увлажнять – кремом из профессиональной серии.
Также для ухода за кожей можно использовать изделия с увлажняющими и защитными свойствами. Мытье кожи осуществляется очень аккуратно, без трения и использования кускового мыла.
Рекомендуется использовать для этого профессиональные средства или медицинские изделия для ухода за кожей — например, моющий лосьон, пенка и т.д. После мытья кожа тщательно осушается промокающими движениями, особое внимание уделяется кожным складкам и зонам особого риска.
При массаже участки, подверженные риску, нельзя сильно тереть. Массаж всего тела производится только после того, как на кожу будет нанесен толстый слой питательного крема.
Проверьте, как медсестры выполняют протоколы ухода по ГОСТ. Карту пациента по оценке риска возникновения пролежней можно изучить и скачать в Cистеме Главная медсестра.
Скачать карту
Уход за промежностью и наружными половыми органами тяжелобольного
Обработка пролежней в промежности доставляет больному массу неприятных впечатлений, поэтому важно приложить все усилия к тому, чтобы не допустить их появления в этой области.
Алгоритм действий медсестры при пролежнях в промежности следующий:
- Обработка области промежности производится ежедневно или по мере загрязнения, но не менее двух раз в день, даже если видимые загрязнения отсутствуют. Это необходимо для того, чтобы предотвратить развитие пролежней и контактного дерматита, связанного с недержанием мочи и кала. Для гигиенического ухода за промежностью и наружными половыми органами пациентов рекомендовано использовать профессиональные средства или медицинские изделия для ухода за кожей. Кожу после мытья нужно тщательно обсушивать промокающими движениями, не используя при этом изделия из махровой ткани, уделяя особое внимание кожным складкам и проблемным участкам.
- В уходе за тяжелобольным человеком рекомендуется использовать специальные впитывающие средства – пеленки, подгузники, трусы, урологические прокладки и вкладыши. Впитывающие спецсредства выбираются в соответствии с требованиями ГОСТ Р55370. Подгузник подбирается строго индивидуально и зависит от общего состояния больного, степени недержания мочи, возраста, веса, степени активности.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Главная медсестра» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Недопустимые средства ухода
Запрещена обработка пролежней следующими средствами:
- бриллиантовый зеленый;
- раствор перманганата калия;
- раствор фукорцина;
- гексахлорофен;
- хлоргексидин;
- раствор повидон-йода (допустимо использование по ограниченным показаниям);
- камфарный спирт;
- этиловый спирт;
- одеколон;
- коньячно-солевой раствор;
- раствор салициловой кислоты;
- перекись водорода (допустимо использование по ограниченным показаниям);
- смесь водки и шампуня;
- мазь «Каротолин»;
- мазь Вишневского;
- средства народной медицины (отвар коры дуба, ивы, настой зеленого грецкого ореха, калганный корень);
- использование резинового круга, в том числе обернутого марлей или тканью;
- использование матерчатого «бублика».
Зафиксируйте в обязанностях медсестер ежедневно вклеивать в карту стационарного больного лист ежедневной оценки рискаи стадии развития пролежней, готовый образец в Системе Главная медсестра.
Скачать образец
Недопустимые методы уходы
Алгоритм осуществления обработки пролежней запрещает использование следующих методов:
- массаж участков тела, подверженных риску развития некрозов;
- проведение гигиенических мероприятий без использования профессиональных косметических средств и медизделий по уходу за кожей.
Справочник медсестры: факторы риска и стадии развития пролежней
Особенно сильное влияние на развитие и локализацию пролежней оказывает положение больного – так, в позе на животе сильное давление будут испытывать области груди и колен.
В положении сидя при опоре ногами на твердую поверхность сильное давление испытывают ткани седалищных бугров, а в положении лежа на спине – ягодицы, затылок, пятки и крестец. Больше половины всех пролежневых язв приходится на область крестца и седалищных бугров.
Развитие пролежней часто сопровождается такими симптомами, как боли, депрессия, а также различными осложнениями инфекционного характера – абсцессами, гнойными артритами, остеомиелитами, септическими состояниями.
Часто пролежни приводят к смерти пациента – так, в домах престарелых смертность больных с ними составляет порядка 20-80%.
☆ Скачайте перечень медуслуг для профилактики некрозов в журнале «Главная медицинская сестра» ☆
Пролежни могут возникать везде, где есть костные выступы, контактирующие с твердыми поверхностями.
Чаще всего это:
- грудной отдел позвоночника;
- крестец;
- большой ветрел бедренной кости;
- выступ малоберцовой кости;
- седалищный бугор;
- ребра;
- гребни подвздошных костей;
- локти;
- пятки;
- ушные раковины.
Реже пролежни появляются на затылке, сосцевидном отростке, акромиальном отростке лопатки, латеральном мыщелке и на пальцах стоп.
В совсем редких случаях у больных после перенесенного инсульта или тяжелых травм язвы могут возникать в непитичных местах – на боках стоп или тыльной стороне пальцев.
Пролежни в местах костных выступов возникают в случаях, когда больному наложили шину или гипс.
Пролежни развиваются при несоблюдении техники перемещения больного, когда происходит контакт кожи с грубыми поверхностями (крошки еды, швы, складки), а также при неправильном положении пациента в постели и неверном уходе. При трении травмируется как эпидермис, так и более глубокие слои кожи и мягких тканей.
Стадии развития пролежней
Выделяют 4 стадии пролежней:
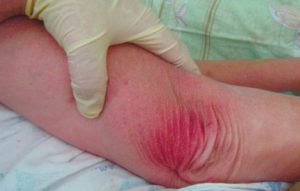
- I – побледнение или стойкое покраснение участка кожи, не проходящее даже после прекращение давящего воздействия;
- II – появление участка синюшно-красного цвета с четко очерченными границами, стойкая гиперемия, отслойка верхнего слоя кожи, поверхностное нарушение целостности кожных покровов (пузырь, потертость, язва);
- III – разрушение кожи вплоть до мышечного слоя, появление жидкого отделяемого;
- IV – некротические процессы во всех мягких тканях, появление полости, на которой просвечивают кости или сухожилия.
! Чтобы определить стадию развития пролежней,воспользуйтесь таблицей в Системе Главная медсестра.
Раскрыть таблицу
Любой случай развития некрозов у пациента должен подвергаться тщательному анализу. В первую очередь необходимо выяснить, не было ли нарушения алгоритма ухода и профилактики пролежней у лежачих больных.
Затем необходимо рассмотреть общее состояние пациента, проверить наличие запаса средств для ухода и профилактики в отделении (подгузников, впитывающих пеленок), а также оценить, достаточно ли сестринского персонала.

Как определить стадию развития
Определение степени пролежней можно осуществлять по следующим признакам:
- Появление стойкого побледнения или покраснения участка кожи при отсутствии его внешних повреждений.
- Приобретение пораженным участком синюшно-красного оттенка с четкими границами; наблюдается стойкое покраснение кожи, отслойка эпидермиса и неглубокое нарушение целостности кожи (язва, напоминающая мозоль или потертость).
- Разрушение кожи вплоть до мышц с проникновением в нее (может наблюдаться жидкое отделяемое).
- Некроз всех тканей (видны полости, в которых просматриваются сухожилия или кости).
Для точной идентификации пролежней I–II степеней используйте таблицу ниже.
Дифференциально-диагностические признаки
| Признак | Контактный дерматит | Пролежни I–II стадий |
| Гиперемия | Есть | Может быть |
| Бледность | Нет | Может быть |
| Отслойка эпидермиса | Нет | Может быть |
| Нарушение целостности кожных покровов (поверхностная язва) | Нет | Может быть |
| Везикулы или пузыри | Нет | Есть |
| Эрозии | Нет | Может быть |
| Воспалительная инфильтрация кожи | Есть | Есть |
| Шелушение | Может быть | Может быть |
| Трещины | Нет | Могут быть |
| Границы поражения | Расплывчатые | Четкие |
| Зуд и жжение | Есть | Может быть |
| Боль | Нет | Может быть |
Для точной постановки диагноза разрешено использовать метод фотофиксации.
Необходимо снимать участки, наиболее всего подверженные развитию пролежней:
- затылок;
- лопатки;
- крестец;
- пятки (в положении на спине);
- боковые поверхности бедер (в положении на боку).
Для того, чтобы исключить или подтвердить подозрения в появлении пролежней у больного, нужно фотографировать места видимых изменений кожи.
В домах и отделениях сестринского ухода, домах престарелых и хосписах медицинский персонал фиксирует все данные о локализации, размере и стадии пролежней только в карте сестринского наблюдения.
Как изменились правила работы
Медсестры отмечают, что вопросов о том, как работать по новому ГОСТу много. Система Главная медсестра попросила эксперта объяснить самые сложные темы. Ее ответы смотрите в видеорекомендации.
Посмотреть видеоответы
- Как не надо работать: устаревшие технологии — 2:06
- Что изменилось в профилактике пролежней по новому ГОСТу — 17:06
- Шкалы для оценки риска развития пролежней — 1:46
- Классификация средств по уходу за тяжелобольными — 1:15
- Признаки контактного дерматита — 0:29
- Как часто надо обрабатывать тяжелобольных пациентов — 2:13
- Сборники сестринских услуг — 1:40
- Зачем нужна школа ухода за тяжелобольными — 4:55
Материал проверен экспертами Актион Медицина
Источник
Пролежни — повреждения кожи и подлежащих тканей язвенно-некротического характера, возникающие при нарушении микроциркуляции вследствие длительного сдавливания мягких тканей между костными выступами и поверхностью постели.
Пролежни образуются в результате длительного и интенсивного сдавления мягких тканей. Они развиваются у ослабленных истощенных больных, нередко прикованных к постели на фоне тяжелых нарушений периферического кровообращения и дистрофических поражений тканей, которые легко ранимы. Пролежни подразделяются на наружные и внутренние. Первые выявляются на наружных кожных покровах. Внутренние пролежни возникают в стенках ран и слизистой оболочке внутренних органов, например, при длительном нахождении в них жестких дренажных трубок, плотного тампона, трахеостомической трубки, катетера.
В зависимости от глубины повреждения тканей выделяют 4 стадии развития пролежней.
Iстадия — устойчивое покраснение (гиперемия) кожи, которое не исчезает после надавливания. Целостность кожных покровов не нарушена.
II стадия — стойкое покраснение кожи, отслоение поверхностного слоя кожи (эпидермиса); может иметь место поверхностное нарушение целостности кожных покровов в виде ссадин, потертостей, иногда с распространением на подкожную жировую клетчатку.
III стадия — пролежень достигает мышечного слоя, захватывает мышцы. Могут быть жидкие выделения из раны.
IVстадия — пролежень распространяется на все мягкие ткани, образует глубокую полость, дном которой является кость или сухожилие.
Места образования пролежней зависят от того, в каком положении (на спине, на боку, сидя в кресле) больше всего времени проводит больной (рис. 17).

Рис. 17. Места, в которых наиболее часто образуются пролежни: а — вид сбоку; б — вид спереди; в — вид сзади: 1 — край реберной дуги; 2 — верхняя передняя ость подвздошной кости; 3 — надколенник; 4 — передняя поверхность большеберцовой кости; 5 — наружный затылочный выступ; 6 — лопатка; 7 — локтевой отросток; 8 — крестец и копчик; 9 — бугор пяточной кости; 10 — остистый отросток грудного позвонка
Наиболее часто встречающиеся локализации пролежней: пятки, грудной отдел позвоночника, крестец, большой вертел бедренной кости, выступ малоберцовой кости, седалищный бугор, локти, область ушной раковины. Реже развиваются пролежни на затылке, в области сосцевидного отростка, скуловой кости, лопаток, латерального мыщелка, пальцев стоп.
Длящееся более 2 ч давление массы тела на ткани в области костных выступов приводит к сдавлению сосудов и нервов, питающих мышцы и кожу. При неловком перемещении, тесном соприкосновении тела с грубой поверхностью постели происходит повреждение кожи и мягких тканей. Микротравмы кожи способствуют проникновению в нее микробов.
Факторы риска развития пролежней: старческий возраст, истощение — отсутствие достаточного слоя подкожной жировой клетчатки, обезвоживание как следствие поноса, усиленного потоотделения в жаркое время или недополучения жидкости с питанием; низкое (менее 90 и 60 мм рт. ст.) артериальное давление; истонченная кожа; беспокойство больного; анемия; недержание мочи; неврологические заболевания — параличи, парезы, полиневриты, травмы позвоночника, нарушения сознания (кома); диабетические ангиопатия и нейропатия; незнание правил ухода за больным, его грубое перемещение в постели; складки и крошки на нательном или постельном белье; фиксированное положение больного — иногда беспокойных психически больных временно привязывают к постели; наличие выступающих твердых частей кровати, поручней; большие хирургические операции длительностью свыше двух часов; лечение цитостатиками.
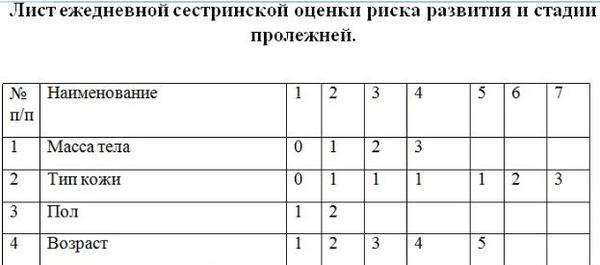
Чтобы своевременно определить риск развития пролежней, британская исследовательница Дж. Ватерлоу разработала специальную шкалу, которая приведена ниже.
Телосложение (масса тела относительно роста): среднее — 0 баллов, выше среднего — 1 балл, ниже среднего — 3 балла.
Тип кожи: здоровая — 0 баллов, «папиросная бумага» — 1 балл, сухая — 1 балл, отечная — 1 балл, липкая — 1 балл, с изменениями цвета — 2 балла, с трещинами, пятнами — 3 балла.
Пол: мужской — 1 балл, женский — 2 балла.
Возраст: 14-49 лет — 1 балл, 50-64 — 2 балла, 65-74 — 3 балла, 75-81 — 4 балла, старше 81—5 баллов.
Особые факторы риска: нарушение питания кожи (терминальная кахексия) — 8 баллов, сердечная недостаточность — 5 баллов, болезни периферических сосудов — 5 баллов, анемия — 2 баяла, курение — 1 балл.
Недержание мочи и кала: полный контроль или через катетер — 0 баллов, периодическое или через катетер — 1 балл, недержание кала — 2 балла, недержание мочи и кала — 3 балла.
Подвижность: полная — 0 баллов, беспокойный, суетливый — 1 балл, апатичный — 2 балла, ограниченная подвижность — 3 балла, инертный — 4 баяла, прикованный к креслу — 5 баялов.
Аппетит: средний — 0 баллов, плохой — 1 балл, питание через зонд или употребление только жидкости — 2 балла, анорексия — 3 балла.
Заболевания, поражающие нервную систему: сахарный диабет — 4 балла, мозговой инсульт — 4 балла, нарушения движений и чувствительности — 6 баллов.
Обширное оперативное вмешательство или травма: операция на позвоночнике или нижних конечностях — 5 баллов, операции, длившиеся более
2 ч, — 5 баллов.
Лекарственная терапия: применение цитостатиков — 4 балла, применение больших доз стероидных гормональных препаратов — 4 балла, применение противовоспалительных препаратов — 4 балла.
Подсчитав сумму баллов, можно определить степень риска развития пролежней. При сумме баллов 1-9 риска нет, 10-14 — небольшая степень риска, 15-19 — высокая степень, 20 и выше — очень высокая степень риска.
У больных, прикованных к постели, степень риска развития пролежней определяют ежедневно, даже если при первичном осмотре она не превышала 9 баллов.
Существует и другая шкала оценки риска развития пролежней — шкала Нортона.
Психическое состояние: полная ориентация во времени и пространстве — 4 балла, кратковременное состояние помутнения рассудка — 3 балла, неадекватный ответ на обращение — 2 балла, пациент неконтактен — 1 балл.
Физическая активность: передвигается самостоятельно или при помощи вспомогательных средств — 4 балла, передвигается с посторонней помощью или самостоятельно с помощью инвалидного кресла-коляски — 3 балла, передвигается только при помощи кресла-коляски — 2 балла, лежачий больной — 1 балл.
Способность двигаться: полная — 4 балла, немного ограничена (требуется помощь при перемене положения тела) — 3 балла, существенно ограничена (нуждается в полной мере в посторонней помощи при перемене положения тела, но может содействовать) — 2 балла, неподвижный пациент (не способен содействовать смене положения тела) — 1 балл.
Питание: употребление нормальной порции или полноценное парэнте- ральное питание — 4 балла, употребление трех четвертей нормальной порции или соответствующей дозы парэнтералыюго питания — 3 балла, употребление половины порции или соответствующей дозы парэнтерального питания — 2 балла, употребление менее половины порции или соответствующей дозы парэнтерального питания — 1 балл.
Прием жидкости: более 1 000 мл в день — 4 балла, от 700 до 1000 мл в день —
3 балла, от 500 до 700 мл в день — 2 балла, менее 500 мл в день — 1 балл.
Недержание кала: нет — 4 балла, временное (обычно его нет, бывает эпизодически) — 3 балла, имеется недержание мочи или кала или пациент пользуется катетером — 2 балла, страдает недержанием мочи или кала — 1 балл.
Общее состояние:
- • хорошее (внешность соответствует возрасту, температура тела нормальная, цвет кожи нормальный, нет одышки и нарушений сердечного ритма, отсутствие боли) — 4 балла;
- • удовлетворительное ^нормальная или повышенная температура тела, нормальное дыхание и артериальное давление, возможно небольшое увеличение частоты пульса — тахикардия, отсутствие боли или незначительная боль, пациент бодрствующий, цвет кожных покровов бледный, возможно появление небольших отеков) — 3 балла;
- • плохое (температура тела повышена, имеются признаки легочно-сердечной недостаточности — одышка, сердцебиение, частый пульс и отеки, артериальное давление может быть повышенным или пониженным, болевой синдром умеренно выраженный, у больного появляется апатия; кожа бледная или землистого цвета, влажная, отечная, с пониженным тургором) — 2 балла;
- • очень плохое (температура тела высокая, имеются выраженная легочносердечная недостаточность, сильные боли; больной заторможен или в коме; кожа бледная или землистого цвета, влажная, отечная, с пониженным тургором) — 1 балл.
Прогноз: если сумма баллов составляет 20 и меньше, то риск развития пролежней высокий.
Сестринская помощь
Мероприятия, направленные на профилактику пролежней:
- • Если позволяет состояние пациента, каждые 1,5-2 ч следует менять его положение в постели по схеме: правый бок — левый бок — спина: на спине больной должен проводить столько же времени, сколько на правом или левом боку.
- • Ежедневный осмотр кожи в местах возможного появления пролежней: кожа должна быть сухой и чистой.
- • Безотлагательная смена загрязненного и мокрого белья.
- • Содержание постели больного в должном состоянии: на простыне не должно быть складок, заплаток и швов; крошки необходимо стряхивать сразу после кормления больного.
- • Места наиболее вероятного появления пролежней протирают и слегка массируют ватным тампоном, смоченным одним из растворов: перманганата калия (1:5000), 1% бриллиантовой зелени, 70% этилового спирта, 1-2% танина, 0,5% нашатырного спирта.
- • Сухую и тонкую кожу не обтирают, а массируют с небольшим количеством крема, содержащего антисептик (например, соединения серебра).
- • При покраснении кожу можно обрабатывать спреями «Олазоль», «Гипозоль», «Пантенол», детским кремом или облепиховым маслом.
- • Присыпки — детскую, И. Д. Житнюка (глюкоза — 60 г, ксероформ — 20 г, стрептоцид — 15 г, борная кислота — 5 г), ксероформ наносите только на сухую кожу.
- • В местах соприкосновения кожи с кроватью для уменьшения давления используют подушечки с поролоном или губки для мытья детей. Под затылок, локти и пятки подкладывают ватно-марлевые круги, а под копчик и крестец — резиновый круг в хлопчатобумажном чехле (при его отсутствии оборачивают круг бинтом или марлей). Места возможного развития пролежней располагают над отверстием круга.
- • Хороший профилактический эффект дают использование пневматического противопролежневого матраса, регулярный массаж и гигиенические обтирания кожи.
- • По согласованию с лечащим врачом и физиотерапевтом дополнительно проводят ультрафиолетовое облучение кожи в субэритемной дозе (8- 10 сеансов), светотерапию (облучение красным, синим, зеленым светом), лазеротерапию.
Принципы лечения
Лечение пролежней зависит от механизма развития повреждений в той или иной их стадии.
I стадия — обратимая. При наличии гиперемии проводят профилактику пролежней — используют гидроколлоидные сверхтонкие повязки. При их отсутствии участки покраснения оставляют открытыми, для улучшения трофики используют актовегиновую или солкосериловую мазь. Хороший эффект дает обработка гиперемированных участков янтарным маслом 2 раза в сутки (без наложения повязки). При уплотнении кожи, появлении темно-красного, синюшного цвета пузырьков продолжают обработку кожи раствором перманганата калия, бриллиантовой зелени. Пузырьки не вскрывают. Изменение положения тела способствует уменьшению давления на измененный участок кожи, нормализации микроциркуляции и исчезновению гиперемии.
II стадия — некротическая. При сухом некрозе омертвевшие ткани подсыхают с образованием струпа, который впоследствии отторгается.
Обрабатывают некротическую поверхность и кожу вокруг пролежня спиртовой настойкой йода и накладывают сухую стерильную повязку. Влажные повязки и мази в случае сухого некроза применять нельзя, так как они способствуют формированию влажного некроза. При данном типе некроза над гиперемированным участком кожи образуются пузырьки, происходит отслоение эпидермиса, под которым происходит гнойный распад вплоть до формирования абсцессов, флегмон или затеков гноя. В случае влажного некроза, при появлении мацерации или эрозии необходим первичный туалет раны, который включает обработку краев раны (неповрежденной кожи вокруг пролежня) 5% раствором йода или 1% спиртовым раствором бриллиантовой зелени. Полость раны обрабатывают 3% раствором перекиси водорода, просушивают марлевым тампоном. Затем накладывают повязку с противомикробной мазью на водорастворимой основе (левоме- коль, левосин, аргосульфан, пантенол и др.).
III и IV стадии — гнойный распад с обильным гнойно-некротическим отделением. Этот процесс сопровождается интоксикацией, лихорадкой и ухудшением общего состояния больного. Необходима консультация хирурга. Пролежни лечат как гнойные раны, проводя иссечение омертвевших тканей (некрэктомию), а затем накладывают повязки с мазью Вишневского, 10% мазью «Биопин». Создают условия для оттока раневого содержимого: сорбционными и гидрофильными свойствами обладают лизосорб, грануф- лекс, дуодерм, комупол, дебрисан и другие синтетические материалы. Для очищения раны используют ферментные препараты — трипсин, химотрип- син. При наличии неприятного запаха рану присыпают порошком метрони- дазола, стрептоцида или активированного угля.
Сухую марлевую повязку закрепляют лейкопластырем или клеолом, ее меняют по мере промокания, желательно не реже 1 раза в сутки. Для покрытия ран предложены синтетические полупроницаемые пленки — гешиспон, тегадерм, альгикол, дигиспон, опсайт, биоклюзив и др. Параллельно проводят дезинтоксикационную терапию (5% раствор глюкозы внутривенно капельно).
Стадия заживления пролежня. Для нормального заживления пролежня необходимо поддерживать естественную влажность на поверхности раны и не допускать ее высыхания. Чистую рану с грануляциями обрабатывают антисептическими растворами — раствором фурацилина, хлоргексидином, слаборозовым раствором перманганата калия (1:10 000). Повязку с гранулирующей раны снимают осторожно, присохший ко дну раны слой отмачивают 3% перекисью водорода, фурацилином, 0,9% раствором натрия хлорида. Присохшие участки повязки и корочки со дна раны отрывать нельзя. На поверхность гранулирующей раны можно накладывать повязки с антимикробными мазями («Левомиколь», «Левосин») или стимуляторами регенерации («Актовегин», «Куриозин», «Солкосерил», 10% метилурациловая мазь, гомеопатическая мазь «Каленгам»). Действуют антисептически и стимулируют регенерацию препараты прополиса («Тенториум»).
Марлевые повязки накладывают ежедневно, а специальные полупроницаемые синтетические пленки — 1 раз в 2-3 суток.
На всех стадиях пролежней показана общеукрепляющая терапия: применение витаминов (мильгамма, тиамина бромид, тиамина хлорид, рибофлавин, пиридоксин, фолиевая кислота, цианкобаламин, витамины A, D, Е, К, С), иммуностимуляторов (циклоферон), антиоксидантов (мсксидол), переливание плазмы. Для профилактики гипотрофии пациент должен получать минимально 30-35 ккал/кг/день, достаточное количество белков, микроэлементов и не менее 30 мл воды на кг массы тела в день.
Источник