Что такое двусторонняя очаговая пневмония
Очаговые формы воспаления легких чаще всего являются вторичными заболеваниями и случаются в периоды межсезонья, когда превышен эпидемиологический порог. Как правило, недуг развивается в следствие осложнений бронхита или ОРВИ, поэтому начальная симптоматика стерта, а более ясная клиническая картина обособляется уже при сформированных очагах воспаления.
Двусторонняя очаговая пневмония характерна для лиц с ослабленным иммунитетом и плохой легочной вентиляцией. Для более полного ознакомления с темой предлагаем не только прочитать статью, но и обратить внимание на размещенное в ней видео.
Двусторонняя пневмония несет опасность для жизни людей.
Причины заболевания
При снижении иммунитета организм становится малоустойчив к вредоносному воздействию патогенной микрофлоры.
Обратите внимание на факторы, которые предрасполагают к возникновению очаговых пневмоний:
- переохлаждение организма;
- заболевания верхних дыхательных путей, ОРВИ, простуда;
- маленький или преклонный возраст;
- синдром иммунодефицита;
- ослабление организма после эмоционального перенапряжения или хронического заболевания;
- ХОЛЗ;
- курение и постоянный контакт с раздражающими дыхательные пути агентами (пыль, аллергены).
Любые заболевания верхних дыхательных путей и ротовой полости могут стать причиной пневмонии
Попадание в инфекции в легочную паренхиму осуществляется несколькими путями: бронхогенный, гематогенный и лимфогенный. Чаще всего микробы (пневмо-, стрепто- и стафилококки, различные инфекционные палочки, вирусы, микоплазмы и даже споры грибов) попадают с воздухом при дыхании.
Обратите внимание. Если причиной воспаления легких слали микоплазмы или микроскопические грибки, то это свидетельствует о крайне низком иммунитете человека, что требует обязательного обследования у врача-иммунолога.
После инфицирования верхних дыхательных путей через бронхи и трахею инфекция проникает в бронхиолы, а затем и в легочные ткани. Этому процессу способствует нарушенный дренаж экссудата и катаральные процессы.
Очаговым воспалением легких называют тот случай, когда очаг локализован в определенном месте и не распространяется за пределы сегмента легочной ткани.
Патогенетические особенности протекания очаговой пневмонии:
- воспаление локализовано на небольшом участке;
- заболевание развивается не стремительно;
- проницаемость сосудистых тканей имеет слабые нарушения;
- развитие катара в эпителии бронхиального дерева;
- нет четко отличимых стадий прогрессирования болезни.
Вторичные инфекции, распространяемые с током крови и лимфы, характерны для детского возраста при наличии первичных диагнозов коклюша, кори, скарлатины и прочих.
Симптоматика
При очаговых воспалениях легких в начале кашель сухой, обильно мокрота выделяется после начала лечения
Начало заболевания проявляется в виде острой респираторной инфекции. Характерно наличие температуры, ринита и сухого кашля.
Скудная мокрота появляется позже, как правило, через несколько дней после начала терапии. К концу первой недели состояние ухудшается, температура становится фебрильной, больной ощущает сильную ослабленность, нарастают симптомы интоксикации.
Такая клиническая картина свидетельствует о воспалительном процессе в легких. Мокрота редкая и густая (без крови), в бронхах затрудняется проходимость. Если при кашле в подреберье с какой-либо стороны начинается тупая, но сильная боль – признак развития плеврита (при аускультации слышно шум трения плевры).
К этим симптомам добавляются:
- тахикардия;
- цианоз кожи лица и пальцев, бледность;
- при прослушивании в груди над воспалительным очагом различимы мелкопузырчатые хрипы, при перкуссии — притупление звука;
- боль в груди;
- отдышка, удушье и другие симптомы дыхательной недостаточности;
- отсутствие аппетита.
Стадии
Стадии не имеют четких признаков поэтому разделение довольно условно.
Классификация основывается на клинической картине и данных рентгена:
- стадия прилива – первые несколько дней в начале развития патологии;
- стадия опеченения – 4-7 сутки, для этой стадии характерны цветовые изменения из-за крови (красное опеченение) и скопления фибрина (серое опеченение);
- стадия разрешения – начинается с 7-8 суток и длится до выздоровления.
Кроме самой стадии болезнь классифицируют по степени тяжести:
- Легкая степень – невысокая температура, больной чувствует себя удовлетворительно;
- Средняя степень – уровень интоксикации средний, высокая температура, первые признаки дыхательной недостаточности, повышенное потоотделение и понижение давления;
- Тяжелая или острая степень наблюдается при сильной интоксикации, фебрильной температуре (39-40ºС), есть нарушение сердечного ритма и низкое АД.
Классификация в зависимости от локации
Рассмотрим наиболее часто встречающиеся виды очаговых воспалений легких в зависимости от расположения воспалительного очага. Это прояснит понимание того, чем отличается двусторонняя очаговая пневмония от иных видов недуга.
Левосторонняя ОП
При локации воспаления в левой стороне наблюдаются размытая симптоматика и слабая интоксикация. Над очагом при аускультации слышны хрипы и жесткое дыхание, при дыхательном акте в левой части дыхание отстает, но чаще это можно выявить лишь при форсированном выдохе.
При небольшом очаге могут быть трудности, особенно если он располагается в нижнем или заднем отделе левого легкого. Из-за этого врач должен быть наиболее внимательным, а больной максимально информативен в описании симптомов. При особых сложностях назначается КТ.
Правосторонняя ОП
Благодаря особенностям анатомии дыхательной системы воспаление очагов с левой стороны является более частым заболеванием, нежели иные виды, указные в данном разделе. Не редкость – бронхопневмония.
Очагов может быть несколько на разных стадиях формирования патологии. При их слиянии образуется долевая форма.
Как и в случае с левосторонней пневмонией, при небольших очагах возникают трудности в диагностике из-за слабовыраженной симптоматики. Важна дифференциация от бронхита. Легкая и средняя тяжесть патологии допускает амбулаторное лечение.
Двусторонняя очаговая пневмония
Для данной формы характерно наличие воспалительных очагов в обоих легких. Как уже упоминалось выше, это обуславливается очень низким иммунитетом, а также у пациентов при долговременной искусственной вентиляции легких (ИВЛ).
Чем больше будет поражено участков легочной паренхимы, тем явнее выражена дыхательная недостаточность. Лечение при легких формах возможно дома, но чаще заболевшему предстоит госпитализация.
Важно. Если у больного диагностируется двусторонний очагово-сливной процесс, то нужна срочная госпитализация и интенсивная терапия, поскольку такой диагноз имеет неблагополучный прогноз.
Диагностика
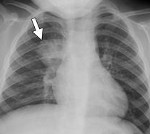
Рентген – наиболее информативный диагностический метод при пневмонии
Диагностические процедуры стандартные, как для всех иных видов пневмоний. Врач проводит внешний осмотр кожных покровов, аускультацию грудной клетки, перкуссию. Как правило, этого уже достаточно для того, чтобы понять диагноз.
Больной сдает общие анализы мочи и крови (определяется увеличение СОЭ и лейкоцитоз), направляется на рентгенограмму (проводится дважды до начала и по окончании лечения). При надобности назначается компьютерная томография. На фото рентгена будут видны затемнения и воспаления плевры.
Важно. Для уточнения инфекционного возбудителя и исключения туберкулеза следует провести бактериальный анализ мокроты.
Комплексная терапия
Лечение всегда носит комплексный характер. Основу составляют антибактериальная терапия и симптоматическое лечение. Методы лечение и примеры препаратов указаны в таблице.
Таблица. Комплексная терапия при пневмонии:
| Метод лечения | Описание (кратко) | Пример |
| Антибиотикотерапия | Наиболее эффективны антибактериальные препараты последних поколений, поскольку к более ранним аналогам микробы приобрели резистентность. Чаще всего назначают полусинтетические пенициллины (аугментин, ампиокс и другие), цефалоспорины (цефпиром, цефтазидим и др.), фторхинолоны (авелокс, моксифлоксацин и др), макролиды (сумамед, клацид и др.). | Сумамед |
| Симптоматическое лечение | Как правило, всегда назначаются муколитики (АЦЦ, карбоцистеин и др.) и бронхолитики (вентолин, беродуал и др.), что обеспечивает улучшение секреции и отхождения мокроты. Не исключено назначение антигистаминных и противовоспалительных средств (при тяжелых формах показано назначение кортикостероидных препаратов). Важно использование отхаркивающих средств (гербион с подорожником, проспан и др.). | Беродуал |
| Общеукрепляющие методы | Для повышения иммунитета рекомендуется прием минерально-витаминных комплексов (супрадин, теравит и др.), диета с преобладанием жидкой, белковой и растительной пищи. Важен постельный режим. | Теравит |
| Физиотерапевтические процедуры | Как только больному становится легче для ускорения процесса выздоровления показаны ингаляции, точечный массаж, дыхание разряженным воздухом, электрофорез, УВЧ, ЛФК. | УВЧ-терапия при бронхите при пневмонии |
Важно. В таблице приведены препараты и процедуры в качестве примера. Не стоит принимать это за схему терапии и заниматься самолечением, поскольку цена таких действий может оказаться несоизмеримо высокий.
Народные методы
Грудные сборы для лечения бронхо-легочных заболеваний
Народное лечение является дополнением к основной терапии и помогает ускорить процессы выздоровления. Наиболее ценно использование трав в качестве чаев, отваров и ингаляций. Это помогает смягчить кашель, усилить секрецию мокроты и облегчить ее выведение, укрепить организм, снизить воспалительные процессы.
Рекомендуется использование:
- травы (индивидуально или в сборах): мать-и-мачехи, алтея, чабреца, солодки, подорожника, душицы и других;
- чаи на основе мяты, липы, малины и смородины;
- мед, пыльца и прополис;
- барсучий жир и сливочное масло (смягчает и предотвращает образование фиброзных изменений);
- экстракты эвкалипта, календулы в качестве ингаляций;
- растирания и массажи с эфирными маслами;
- компрессы и другие методы лечение.
Профилактика
Закаливание повышает иммунитет
Профилактика включает меры, направленные на повышение иммунитета (закаливание, иммунотерапия), ведение здорового способа жизни, отказ от вредных привычек, занятия спортом, правильное питание с преобладанием постной белковой и растительной витаминной пищи.
Важно внимательно относится к собственному здоровью, своевременно лечить хронические болезни и даже легкую простуду. По возможность избегать контактов с больными людьми, не допускать переохлаждений организма.
Важно. Людям с пониженным иммунитетом, которые часто страдают от респираторных заболеваний нижних и верхних дыхательных путей, следует избегать резких перепадов температур. Например, в жаркую погоду не пить очень холодные напитки, не окунаться резко в воду после пребывания на солнце и так далее.
Прогноз
Успешность лечения зависит от выбранной тактики терапии, физиологических и возрастных особенностей больного, состояния его иммунитета, наличия иных хронических заболеваний и выполнения пациентом всех выданных инструкций.
Лечение проходит крайне тяжело при:
- ВИЧ-инфекции и других причинах критически низкого уровня защитных механизмов в организме;
- легочной или сердечной недостаточности;
- плеврите, абсцессе, эндокардите, анемии и других возникших осложнениях.
При правильно подобранной тактике лечения в 70 % случаев двустороннее очаговое воспаление легких вылечивается полностью, у 22 % больных развивается не полное восстановление легочной паренхимы (пневмосклероз) и только у 2 % наблюдается уменьшение части легкого.
Источник

Очаговая пневмония – разновидность острой пневмонии с локализацией инфекционно-воспалительного процесса на ограниченном участке легочной ткани в пределах мелких структурных единиц — долек легкого. Течение очаговой пневмонии характеризуется лихорадкой и ознобами, кашлем сухим или со скудной мокротой, болью в грудной клетке, общей слабостью. Диагностика очаговой пневмонии основана на физикальных, рентгенологических данных, результатах лабораторных исследований (мокроты, периферической крови). Принципы лечения очаговой пневмонии заключаются в назначении антибиотикотерапии, бронхолитических и муколитических средств, лекарственных ингаляций, физиотерапевтических процедур (УВЧ, электрофореза), ЛФК, массажа.
Общие сведения
В структуре различных форм воспаления легких очаговые пневмонии составляют наиболее обширную группу – примерно 2/3 всех случаев. Воспаление при очаговой пневмонии нередко начинается с терминальных бронхов, захватывая в виде одиночного или множественных очагов одну или группу долек легкого. Поэтому очаговой пневмонии в пульмонологии соответствуют термины «бронхопневмония» и «лобулярная пневмония». В целом воспалительный процесс при очаговой пневмонии мене активен, а клиническая картина не столь выражена, как при крупозной пневмонии.
Причины
В большей части случаев очаговая пневмония является вторичной, выступая осложнением острых респираторных инфекций, протекающих с явлениями трахеобронхита и бронхита. Заболеваемость очаговой пневмонией резко возрастает в периоды эпидемиологических вспышек гриппа. Предполагается, что вирус гриппа в известной степени сенсибилизирует организм, изменяет ткани дыхательных путей и делает их более восприимчивыми к условно-патогенной и вирулентной флоре. Среди пневмотропных агентов встречаются респираторно-синтициальные вирусы, риновирусы, аденовирусы, вирусы парагриппа.
Вторичные очаговые пневмонии могут развиваться на фоне других первичных заболеваний – кори, коклюша, скарлатины, брюшного тифа, менингококкового менингита, перитонита, гнойного отита, абсцесса печени, фурункулеза, остеомиелита и др. В очаговой форме могут протекать застойная и аспирационная пневмония.
Среди микробных возбудителей очаговой пневмонии в 70-80% случаев выделяются пневмококки различных типов. Наряду с пневмококком, этиологическими агентами бронхопневмонии могут выступать палочка Фридлендера, стрептококк, стафилококк, менингококк, кишечная палочка, микробные ассоциации, в некоторых случаях — микоплазмы, хламидии, риккетсии и др. Стафилококковые пневмонии часто осложняются абсцедированием легких и развитием эмпиемы плевры.
При первичной очаговой пневмонии имеет место бронхогенный путь проникновения возбудителей, при вторичных — гематогенный или лимфогенный пути распространения. Предрасполагающим моментом может выступать снижение функции местных и общих защитных систем вследствие курения, переохлаждения, стресса, вдыхания токсических веществ, снижения вентиляционных способностей легких (при пневмосклерозе, эмфиземе), метеорологических факторов (колебаний влажность воздуха, барометрического давления и др.).
Патоморфология
Патоморфологические изменения при очаговой пневмонии соответствуют таковым при долевой пневмонии и проходят стадии серозного выпота, опеченения и разрешения.
В зависимости от величины фокуса воспаления различают мелкоочаговые и крупноочаговые пневмонии, развивающиеся в пределах дольки. Кроме этого, воспалительные очаги могут быть единичными или множественными. Чаще всего патологический процесс развивается в продольном направлении (с последовательным вовлечением бронхов, бронхиол и альвеолярных ходов), реже – путем поперечного (перибронхиального) распространения.
Альвеолярный экссудат при очаговой пневмонии обычно имеет серозный характер с примесью лейкоцитов и слущенного альвеолярного эпителия, иногда — геморрагический характер. Обычно поражаются задненижние сегменты легких, в редких случаях — верхнедолевые сегменты. Серо-красные участки воспаленной легочной ткани уплотнены, чередуются с более светлыми участками эмфиземы и темными – ателектаза, что придает легкому неоднородный пестрый вид. Обычно очаговая пневмония полностью разрешается, однако возможны исходы в абсцесс, гангрену легкого, хроническую пневмонию.
Симптомы очаговой пневмонии
Начало очаговой пневмонии может быть острым или постепенным, манифестирующим с продромальных явлений. Клиническое течение бронхопневмонии характеризуется лихорадкой с ознобами, потливостью, общей слабостью, головной болью. Отмечаются боли в грудной клетке при дыхании и кашле.
Температура тела при очаговой пневмонии, как правило, повышается до 38-39°С, у ослабленных и пожилых пациентов может сохраняться нормальной или подниматься до субфебрильных цифр. Продолжительность лихорадочного периода при своевременно начатой антибактериальной терапии обычно составляет 3—5 дней. Кашель носит сухой или влажный характер с отделением незначительного количества слизистой, иногда — слизисто-гнойной мокроты. При крупноочаговой и сливной пневмонии может отмечаться одышка и цианоз носогубного треугольника.
Объективные данные при очаговой пневмонии характеризуются учащением дыхания до 25–30 в мин., тахикардией до 100-110 уд. в мин., приглушенностью сердечных тонов, жестким дыханием, звучными влажными хрипами. При наличии сопутствующего бронхита выслушиваются рассеянные сухие хрипы; в случае присоединения сухого плеврита — шум трения плевры.
При благоприятном течении очаговой пневмонии клиническое выздоровление обычно наступает к 12—14-му дню, рентгенологическое — к исходу 2—3-й недели или несколько позже.
Осложнения
Течение стрептококковой очаговой пневмонии нередко отягощается развитием экссудативного плеврита или эмпиемы плевры. Очаговые пневмонии, вызываемые палочкой Фридлендера и стафилококковой инфекцией, могут сопровождаться абсцедированием, что проявляется усилением интоксикации, увеличением количества мокроты и изменением ее характера на гнойный. Кроме этого, стафилококковые пневмонии потенциально опасны в плане осложнения пиопневмотораксом, легочным кровотечением, гнойным перикардитом, амилоидозом, сепсисом.
Гипертоксические вирусные пневмонии, протекающие в форме крупноочаговых, сливных, субдолевых, долевых, часто осложняются развитием геморрагического синдрома: кровохарканьем, носовыми кровотечениями, микрогематурией, иногда легочными и желудочно-кишечными кровотечениями. Послеоперационные очаговые пневмонии опасны развитием дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Дифференциальный диагноз очаговой пневмонии необходимо проводить с туберкулезом, альвеолярным раком легкого, абсцессом и инфарктом легкого. С этой целью выполняется комплекс рентгенологического и клинико-лабораторного обследования с оценкой результатов рентгенологом и пульмонологом.
Рентгенологическая картина при очаговой пневмонии может быть вариабельна. В типичных случаях с помощью рентгенографии легких определяются очаговые изменения на фоне периваскулярной и перибронхиальной инфильтрации. В сомнительных случаях рентгенологические данные должны уточняться с помощью КТ и МРТ легких, бронхоскопии.
Для выяснения этиологии очаговой пневмонии производится исследование мокроты или смывов бронхов (микроскопическое, цитологическое, ПЦР, на КУБ, бактериологическое). В крови выявляется нейтрофильный лейкоцитоз, увеличение СОЭ, повышение содержания сиаловых кислот и фибриногена, диспротеинемия, положительная реакция на С-реактивный белок. Для исключения септицемии при тяжелом течении очаговой пневмонии проводится исследование крови на гемокультуру.
Лечение очаговой пневмонии
При очаговой пневмонии требуется как можно более ранее назначение антибиотиков с учетом данных клинико-рентгенологической и микробиологической диагностики; целесообразна комбинация препаратов различных групп. В лечении пневмоний традиционно применяются пенициллины, цефалоспорины, фторхинолоны курсами не менее 10-14 дней. Кроме внутримышечных и внутривенных инъекций антибиотиков, используется также их внутриплевральное, эндобронхиальное, эндолимфатическое введение.
В остром периоде очаговой пневмонии проводится инфузионная дезинтоксикационная и противовоспалительная терапия, в тяжелых случаях в схему лечения очаговой пневмонии вводят кортикостероиды. Назначаются бронхолитические и муколитические препараты, разжижающие мокроту и облегчающие ее эвакуацию из бронхиального дерева (эуфиллин, теофиллин, бромгексин и др.), аэрозольные ингаляции (лекарственные, щелочные, масляные, ферментные). Активно применяются витамины и стимуляторы иммуногенеза.
При явлениях дыхательной недостаточности показана оксигенотерапия, при сердечной недостаточности — сердечные гликозиды и мочегонные препараты. Тяжелые формы очаговой пневмонии требуют проведения плазмафереза. После стихания острых явлений к лечению очаговой пневмонии добавляют физиотерапевтические процедуры (лекарственный электрофорез, УВЧ, ДМВ-терапия), массаж грудной клетки.
Прогноз
Критериями разрешения очаговой пневмонии служат: исчезновение клинической симптоматики, нормализация рентгенологических и лабораторных показателей. Своевременная и рациональная терапия очаговой пневмонии предупреждает затяжное течение или рецидивирование воспаления. Реконвалесценты, перенесшие очаговую пневмонию, наблюдаться терапевтом-пульмонологом не менее 6 мес.
Наименее благоприятным прогнозом характеризуются стафилококковые пневмонии, протекающие с абсцедированием и деструкцией, а также вирусные пневмонии с молниеносным течением.
Источник