Что такое подагра и как она проявляется у женщин
Подагрический артрит – хроническая болезнь мягких тканей и суставов, вызванная чрезмерным скоплением в них мочевой кислоты. Как показывает медицинская практика, у представительниц прекрасного пола такое поражение диагностируется в 5 раз чаще, чем у мужчин, причём обычно его выявляют после 50 лет. Недуг может проявляться как самостоятельное отклонение, так и симптом другого, более опасного заболевания.
Чтобы предотвратить деформирование суставов и сохранить способность к передвижению, требуется своевременная терапия. Именно поэтому необходимо знать, как проявляется подагра. Признаки и лечение у женщин могут немного различаться с учётом степени и этиологии недуга.
Причины развития патологии
В ходе многочисленных клинических исследований было выявлено, что чаще всего подагрический артрит развивается у пациентов, страдающих от проблем с метаболизмом. Кроме того, он часто возникает как симптом другого, более опасного поражения.
Основная характеристика подагрического артрита – скопление избыточного количества кристаллов мочевой кислоты в суставных структурах. Этот продукт появляется вследствие метаболизма, его основу составляют азотистые вещества, которые поступают вместе с потребляемыми продуктами.
Мочевина может накапливаться не только в мягких тканях, но в хрящах и сухожилиях. Это опасное заболевание может поразить абсолютно любой сустав, чаще от него страдают пальцы на руках, локти и коленные сочленения.
Если у женщины сильная иммунная система, существует вероятность того, что лейкоциты смогут самостоятельно справиться с уратами, и болезнь не будет прогрессировать. Но более чем в 75% случаев организму не удаётся побороть инородные тела, из-за чего образуется воспаление.
Если игнорировать симптоматику и не обращаться за профессиональной помощью, заболевание перейдёт в хроническую форму и приведёт к сильному деформированию и изменению структуры суставов, что негативно отразиться на дальнейшей жизни человека. В международной медицине подагру также называют гиперурикимией.
Врачи уверяют, что заболевание развивается под воздействием таких факторов:
• повышенный уровень эритроцитов в сыворотке крови (такое состояние также известно, как эритроцитоз);
• недостаточное поступление кислорода в организм;
• чрезмерные физические нагрузки на протяжении нескольких лет;
• длительный приём диуретиков;
• потребление продуктов питания с избыточным скоплением пуринов (наибольшее их количество содержится в жирном мясе и твёрдых сырах);
• тяжёлая форма почечной недостаточности;
• недостаточное поступление жидкости;
• проблемы с артериальным давлением;
• отравление свинцом.
Под негативным действием вышеперечисленных факторов в суставах начинают образовываться ураты. В больших количествах эти тела ведут к деструктивным изменениям в хрящах и соединительных тканях, что становится причиной дисфункции и ограниченности подвижности сустава.
Врачи уверяют, что в самом начале развития болезнь поражает только 1 сочленение. На соседние суставы она переходит только при отсутствии терапии.
Симптоматика
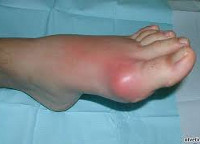
Как понять, что развивается подагра? Признаки и лечение у женщин этого заболевания отличаются, но в большинстве случаев первым признаком поражения является развитие артрита острой формы, поражающего большой палец ступни.
Как показывает медицинская практика, этот симптом является начальным более чем в 70% случаев. У некоторых барышень подагра может сопровождаться воспалением сразу нескольких суставов. При этом могут быть поражены не только пальцы, но также голеностоп, запястье, локтевое сочленение.
Обычно у женщин первые признаки недуга проявляются ближе к 55-60 годам. Если патология будет диагностирована в более раннем возрасте, это свидетельствует о том, что она передалась по наследству.
Первые приступы заболевания будут проявляться в ночные часы, причём вероятность их возникновения существенно увеличивается после чрезмерных физических нагрузок и бурных застолий, сопровождающихся употреблением алкогольной продукции. Иногда первые симптомы подагры у женщин проявляются после переохлаждения.
В домашних условиях распознать болезнь можно по таким симптомам:
• возникновение сильных жгучих болей в области поражённого сустава. Болезненные ощущения будут становиться более интенсивными, если на сустав оказывается давление;
• изменение внешнего вида сустава из-за отёчности;
• эпидермис над сочленением приобретает красно-синий оттенок;
• повышение местной температуры (в некоторых случаях она может подняться до 39 градусов).
Отличительной особенностью подагрического артрита является то, что если не лечить заболевание, через несколько дней синдром пройдёт самостоятельно и не будет беспокоить пациентку на протяжении нескольких месяцев.
Повторный приступ обычно случается не ранее, чем через полгода. При этом симптоматика становится более интенсивной и выраженной и захватывает большее количество суставов.
После того как болезнь перейдёт в хроническую стадию, приступы будут происходить реже и не будут сопровождаться такими сильными болями. Но на данном этапе подвижность поражённых сочленений будет сильно ограничена. В некоторых случаях болезнь прогрессирует настолько сильно, что некоторые суставы полностью теряют способность к функционированию.
На этой стадии добавляются такие симптомы:
• при движении практически всегда слышен хруст;
• под эпидермисом в районе пальцев, локтей и коленей формируются тофусы — патологические уплотнения, вызванные скоплением клетчатки. В редчайших случаях при их вскрытии выделяется кремообразная масса белого цвета;
• появление отёков, вызванных почечной недостаточностью;
• частые позывы к опорожнению мочевого пузыря, сопровождающиеся минимальным выведением урины;
• почечные колики (появляются, только если соли мочевой кислоты образовали камни в мочевыводящих путях).
Вне зависимости от стадии и первоисточника заболевания, подагра у женщин практически всегда сопровождается дополнительными симптомами:
• ограничение подвижности в области поражённого сустава;
• нервозность и беспричинная агрессивность;
• чрезмерная сухость и шелушение тканей над поражённым суставом;
• ухудшение общего самочувствия.
Если женщина отмечает у себя сразу несколько сомнительных симптомов, необходимо скорее записаться на приём к врачу и сдать необходимые анализы, чтобы специалист смог поставить грамотный диагноз. Только после выявления общей клинической картины можно подобрать подходящую схему лечения.
Источник
Отложение солей мочевой кислоты (уратов) в околосуставных областях и суставных структурах – это и есть «болезнь королей» подагра. По наблюдениям учёных, этот недуг теперь атакует не только пожилых мужчин, предпочитающих не очень здоровую пищу, но и женщин, пребывающих в сравнительно молодом возрасте.
Причины возникновения подагры у женщин
Подагра – болезнь редко встречающаяся, и ей страдают, в основном, мужчины. В группе риска те, кто злоупотребляет пивом и ест много мяса. По статистике, из каждых10 заболевших – 7 мужчин и 3 женщины.
Основной причиной появления этого недуга считается превышение уровня мочевой кислоты в крови на протяжении длительного времени. Это может быть вызвано некорректной работой почек или употреблением в пищу продуктов, содержащих пуриновые основания в большом количестве.
Но это – только 2 причины, наиболее распространённые. И помимо почечной недостаточности и злоупотребления «неправильной» пищей, подагру могут спровоцировать следующие факторы:
- постоянное ношение обуви на высоких каблуках;
- обезвоживание;
- нарушение обмена веществ;
- систематическое употребление алкогольных напитков;
- малоподвижный образ жизни;
- большие физические нагрузки;
- лишний вес;
- многократный приём мочегонных средств (без указаний врача).
Подагра может являться самостоятельным заболеванием (первичным). Если она развивается на фоне болезней крови или интоксикаций, то считается вторичным или сопутствующим заболеванием.
Симптомы подагры на ногах
В медицине принято апеллировать термином «подагрический приступ». Стоит отметить, что в первую очередь страдают мелкие суставы – один (плюснефаланговый сустав стопы) или несколько (полиартрит).
«Первым звоночком» грядущей беды является появившийся нарост на плюснефаланговом суставе (большого пальца стопы). Он доставляет эстетические и физические страдания, потому что некрасиво смотрится, мешает ношению обуви и периодически болит. Подобный нарост ошибочно считают вальгусной деформацией, хотя, это – не одно и то же.
Подагрический приступ в полной мере проявляет себя в ночные часы, ближе к утру. Из-за него человек просыпается по причине возникновения нестерпимых болевых ощущений. Параллельно с этим большой палец ноги начинает краснеть и разбухать, становясь похожим на сардельку.
К нему даже невозможно прикоснуться, из-за чего нарушается двигательная активность, причём не только поражённого сустава. Болевые ощущения настолько сильные, что не позволяют даже наступить на ногу. В этот период будут особенно действенными холодные компрессы. Отчасти благодаря им, отёчность, краснота и боль проходят в течение нескольких дней.
Дальнейший сценарий развития событий
Подагрический приступ – «уходит», но он обязательно вернётся, потому что наступившее облегчение – временное, и его принято называть ремиссией. Отсутствие терапии негативно сказывается на состоянии почек. При этом, плюснефаланговый сустав будет разрушаться дальше.
Постепенно, подагра «отвоюет» новые территории, потому что из-за неё начинают деформироваться другие суставы, в частности, коленные. Поражение крупных суставов всегда сопровождается сильной болью, причём подагрические приступы со временем становятся продолжительнее и возникают чаще.
Формы болезни
- Классическая (острая). Эта форма распространена больше всего. Пациентку мучают сильные боли в поражённом суставе, повышается температура тела. Если в этот период употребить в пищу жирное или острое блюдо, то это усугубит ситуацию.
- Подострая. Боль, покраснение и отёк быстро проходят, при этом они не настолько выражены, как при острой форме.
- Приартрическая. Опасна тем, что воспаление может затронуть мышцы. Если своевременно не обратить внимания на проблему, то подвижность поражённому суставу вернуть будет невозможно.
- Ревматоидная. Форма, характерная для клинических случаев, когда поражаются суставы кистей рук. Боль – не сильная, но выполнить отдельные виды работ физически невозможно.
- Бессимптомная. Симптомы есть, но они настолько малозаметны, что больной человек не обращает на них внимания. Как правило, это – лёгкое недомогание.
- Почечная. Ураты (соли мочевой кислоты) могут откладываться в почках, тем самым провоцируя образование камней, и как следствие – появление почечнокаменной болезни.
- Аллергическая. Форма, встречающаяся очень редко. Её признаки: очень сильные болевые ощущения и чрезмерно твёрдые суставы.
Чем опасно обострение подагры у женщин
Подагрический артрит поражает суставные хрящи и сухожилия. Организм пытается бороться с этим явлением, только белые клетки крови (лейкоциты) не могут совладать с уратами, из-за чего область больного сустава воспаляется.
Если не лечить подагру, то со временем это приведёт к суставным деформациям. Кроме того, подагра может перейти и на другие суставы, с последующим разрушением костной и хрящевой ткани. В период обострения невозможно нормально передвигаться, решать ежедневные задачи и просто жить обычной жизнью. Ведь постоянные болевые ощущения не дают этого делать. Более того, возникают затруднения при ходьбе и увеличиваются шансы получить инвалидность.
Диагностика
Лечение подагры подразумевает вовлечение в процесс представителей сразу нескольких медицинских специальностей: артролога, нефролога, ревматолога. Но при появлении первых симптомов следует обратиться к терапевту, который и примет решение, касающееся привлечения узкопрофильных специалистов. Первыми симптомами являются:
- Подагрический приступ.
- Покраснение кожи в районе сустава.
- Появление припухлости и боли в области плюснефалангового сустава.
- Одностороннее поражение суставного аппарата.
- Изменение формы суставной конструкции.
Особенности проведения диагностических мероприятий
Подагру диагностировать непросто, но опытный врач общей практики или «семейный доктор» может это сделать, если примет во внимание результаты анализов, учтёт особенности образа жизни пациентки и специфические симптомы. Для постановки точного диагноза требуется:
- Анализ крови. Позволяет определить уровень мочевой кислоты, и если он высокий, то с 80%-ой вероятностью пациентке будет выставлен диагноз «подагра».
- Анализ мочи. Превышение допустимого уровня мочевой кислоты в этой биологической жидкости – серьёзное основание для проведения дальнейших исследований. Не исключено, что у пациентки началось формирование камней в почках.
- Экспертиза синовиальной жидкости (суставной смазки). Она позволяет диагностировать подагру даже в период ремиссии, когда признаки болезни отсутствуют. Об этом свидетельствует наличие в синовиальной жидкости кристаллов мононатриевых уратов.
- Рентген. Способ диагностики, не выявляющий болезнь на ранних стадиях, но позволяющий оценить состояние сустава.
- Магнитно-резонансная, компьютерная томография, ультразвуковая допплерография. Передовые методики, использующиеся для подтверждения или уточнения диагноза.
Методы лечения
Смысл лечения заключается в снижении концентрации мочевой кислоты в крови и суставной ткани. Этого можно достичь путём комплексной терапии, проводящейся в период ремиссии. Она подразумевает: приём лекарственных препаратов, проведение физиотерапевтических процедур, лечебную физкультуру и соблюдение диеты.
Медикаментозное лечение
Назначается лечащим врачом, который учитывает состояние пациентки, имеющиеся противопоказания, интенсивность и продолжительность подагрических приступов:
- Нестероидные противовоспалительные средства. Помогают при обострениях, снижают болевой синдром и снижают интенсивность воспаления. К ним относятся: «Мелоксикам», «Индометацин», «Найз», «Кетопрофен», «Диклофенак», «Мовалис».
- Глюкокортикостероиды. Это – сильнодействующие гормональные препараты, которые врач может прописать, если эффект от применения нестероидных средств отсутствует или слабо выражен. Врач может прописать: «Преднизолон», «Бетаметазон», «Кеналог 40».
- Лекарства, снижающие уровень мочевой кислоты. Они назначаются, когда воспаление – устранено, а болевой синдром – купирован: «Пуринол», «Уродан», «Аллупол», «Антуран», «Сульфинпиразон».
- Поливитаминные и витаминно-минеральные комплексы. Обеспечивают организму поддержку, а некоторые витамины способствуют нейтрализации мочевой кислоты (токоферол, фолиевая и аскорбиновая кислота).
- Хондропротекторы. Назначаются, если врач видит необходимость в их применении.
Таблетки нельзя принимать на голодный желудок, потому что компоненты, входящие в их состав, раздражают слизистые оболочки внутренних органов. Это может спровоцировать появление заболеваний – от гастрита до язвы.
Дополнительное лечение
- Амплипульстерапия. Физиотерапевтический метод, подразумевающий воздействие маломощных синусоидальных переменных токов.
- Электрофорез. Количество процедур и дозу определяет лечащий врач.
- Бальнеотерапия. Подразумевает приём хлоридно-натриевых, сероводородных, йодо-бромистых и радоновых ванн.
- Магнитотерапия. Самый безобидный метод лечения, позитивно влияющий на общее состояние здоровья.
- Грязелечение. Благодаря целебным грязям, можно исправить форму сустава.
- Бишофитные ванны, компрессы или растирки.
- Фонофорез с гидрокортизоном.
- Парафинотерапия.
- Упражнения для ног. Подбираются индивидуально.
Народные методы
- Йодово-содовые ванночки. Растворить в 3 л воды 9 капель спиртового раствора йода и 3 ч. л. соды. Ванночки делаются перед сном, время воздействия – 40 минут.
- Если мучает боль, а надо куда-то идти, то нужно к поражённому суставу на большом пальце приложить кусок алюминиевой фольги, и только потом обуться.
- Паста. Готовится из 0,5 стакана мелко измельчённого активированного угля, 1 ст. л. молотого семени льна, небольшого количества воды. Смесь наносится на сустав, который обматывается полиэтиленом и бинтом. Этот компресс нужно делать на ночь.
- Медово-солевой компресс. Смешать мёд и соль, взятые в равных пропорциях. Нанести на больной сустав, обмотать полиэтиленовой плёнкой, зафиксировать бинтом.
- Ромашковая ванночка. 100 г сухих цветков ромашки аптечной и 2 ст. л. соли залить 5 л воды. Дать настояться пару часов, затем настой слегка подогреть и опустить в него ногу на полчаса.
- Экстракт из еловых шишек. Залить стаканом кипятка 2 нераскрывшиеся шишки (их следует предварительно измельчить). Время настаивания – 10 минут. Настой принимается по 1 ст. л. за полчаса перед каждым приёмом пищи.
Питание
Недельная диета при обострении подагры (примерное меню)
| День недели | Завтрак | Обед | Ужин |
| Понедельник | Пшённая каша на молоке, блинчики | Овощной суп, тосты с чесноком и сыром | Омлет из перепелиных яиц, рис с овощами, питьевой йогурт |
| Вторник | Творожная запеканка, кефир | Кабачковая икра, плов с черносливом и курагой | Нежирная свинина с гречкой, огуречный салат, зерновой хлеб |
| Среда | Овсянка, овощной салат | Крупяной суп, тушёная курица, салат из морской капусты | Картофельное пюре, яйца вкрутую |
| Четверг | Кабачковые оладьи, пшеничная каша на молоке | Вермишелевый суп, куриные котлеты, йогурт | Овощное рагу, овсяное печенье |
| Пятница | Печёные кабачки, тефтели | Вегетарианский борщ, драники, компот | Картофель, запеченный в духовке с сыром, овощной салат |
| Суббота | Творожная запеканка со сметаной, овсяное печенье | Овощной суп-пюре с добавлением риса, отварная рыба, винегрет | Варёное мясо курицы с гречкой, йогурт |
| Воскресенье | Овощной салат, яйца всмятку, хлеб | Свекольник, овощное рагу, варёная курица | Салат из помидоров, картофельное пюре с тефтелями |
Продукты. от которых стоит отказаться при первых симптомах подагры
Под запретом:
- инжир;
- шпинат, щавель, редис,
- говядина, жирная свинина, мясо молодых животных и птиц;
- субпродукты;
- шоколад;
- приправы, горчица и майонез;
- колбасные изделия;
- жирная рыба, морепродукты;
- животные жиры;
- алкоголь;
- грибы;
- клюква и малина;
- бобовые;
- кофеинсодержащие напитки.
Профилактика
- Человек, находящийся в группе риска, не должен посещать баню, сауну и страны с жарким климатом.
- Нельзя подвергать организм повышенным физическим нагрузкам.
- Переедание и употребление алкоголя – не допустимы.
- Женщины после 45 лет обязаны держать под контролем гормональный фон.
- Красное вино и пиво нельзя часто употреблять, так как эти напитки способствуют накоплению уратов.
- Потребление красного мяса, чая, кофе, сладостей, бобовых должно быть умеренным.
Если Вы нашли опечатку или неточность, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник