Деструктивные пневмонии у детей осложнения
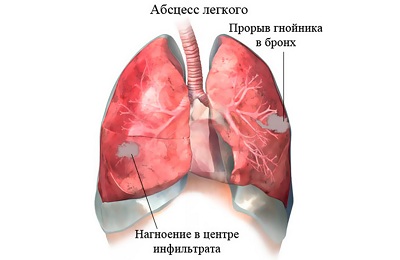
Частота деструктивных пневмоний в детском возрасте в последние годы уменьшилась в 1,5—2 раза, однако летальность, особенно среди детей младшей возрастной группы, продолжает оставаться высокой, составляя от 3 до 15% [Баиров Г. А., Рошаль Л. М., 1991J.
Осложнения деструктивной пневмонии, требующие неотложной хирургической помощи, можно разделить на 2 группы: внутрилегочные и легочно-плевральные.
К внутрилегочным осложнениям относятся абсцессы легких (одиночные и множественные). В зависимости от возможности и степени опорожнения абсцессы целесообразно делить на дренирующиеся, недренирующиеся и гигантские («провисающие»). Каждая форма характеризуется особенностями клинического течения и хирургического лечения. В исходе стафилококковой пневмонии в паренхиме легкого образуются воздушные пузыри, или стафилококковые буллы.
Течение деструктивной пневмонии может осложниться развитием острой прогрессирующей эмфиземы средостения, которая нередко сочетается с пневмотораксом. Этот патологический процесс также требует экстренной терапии.
К легочно-плевральным осложнениям относят пиоторакс и пиопнев-моторакс, причем последний является наиболее частым и грозным осложнением основного заболевания, особенно при наличии клапанного механизма в приводящем бронхе. В таких случаях пиопневмоторакс приобретает характер напряженного. Легочно-плевральные осложнения чаще возникают с одной стороны, но возможен и двусторонний процесс.
Таким образом, в течении деструктивной пневмонии у детей возникают различные осложнения, требующие неотложной помощи. Мы сочли возможным классифицировать их следующим образом.
I. Внутрилегочные осложнения. А. Абсцессы;
1) дренирующиеся;
2) недренирующиеся;
3) гигантские («провисающие»). Б. Буллы.
II. Прогрессирующая эмфизема средостения. III. Легочно-плевральные. А. Эмпиема плевры:
1) пиоторакс;
2) пиопневмоторакс:
а) ненапряженный,
б) напряженный,
Предлагаемое деление осложнений деструктивной пневмонии у детей имеет, с нашей точки зрения, практическое значение, позволяя педиатру и детскому хирургу правильно оценить характер патологического процесса и своевременно оказать ребенку необходимую помощь,
Абсцессы легких
Абсцессы легких составляют 1,5% от осложнений деструктивной пневмонии.
Клиническая картина. Осложнение развивается на фоне бурно текущей пневмонии. Симптомом, указывающим на формирование абсцесса, является ухудшение и без того тяжелого состояния ребенка. Дети становятся вялыми, безразличными к окружающему. Аппетит у них резко снижен. Отмечаются высокая температура тела, выраженные явления интоксикации: проливные поты, бледно-серая кожа, стойкий цианоз носогубного треугольника, сухость слизистых оболочек, заостренные черты лица, одышка с участием в акте дыхания вспомогательной мускулатуры. Пульс частый, напряженный, тоны сердца приглушены. В легких на уровне недренирующегося абсцесса перкуторный звук укорочен, выслушиваются разнока-‘ либерные влажные хрипы. При расплавлении легочной ткани сравнительно часто возникает сообщение полости гнойника с бронхом, через который происходит частичная эвакуация экссудата. Дренирующийся абсцесс проявляется сильным кашлем с обильным отхождением мокроты. Степень опорожнения гнойника зависит от калибра и проходимости бронха. При широком просвете последнего абсцесс практически полностью дренируется. Общее состояние ребенка постепенно улучшается, снижается температура тела, уменьшаются явления интоксикации.
Особенно тяжело протекают гигантские («провисающие») абсцессы у детей первых месяцев жизни. Общее состояние у таких больных очень
тяжелое, с выраженными явлениями интоксикации, сердечно-сосудистой и дыхательной недостаточности. При осмотре ребенка обращают на себя внимание бледность, мраморность кожи, акроцианоз, заостренные черты лица. Отмечается стонущее дыхание с участием вспомогательной мускулатуры, периодическое двигательное беспокойство. Больной слабо, монотонно плачет, отказывается от еды; высокая температура тела сопровождается сильной потливостью. Над легочным полем на стороне поражения выявляется притупление перкуторного звука, дыхание проводится слабо, на отдельных участках выслушиваются крепитирующие хрипы. Изменения сердечно-сосудистой деятельности выражаются в глухости тонов сердца, тахикардии, мягкости и слабости пульса на периферических артериях. Тяжелая интоксикация сопровождается диспепсическими расстройствами, вздутием живота вследствие пареза кишечника, увеличением печени. В анализах крови выявляются анемия, увеличение количества лейкоцитов, сдвиг в лейкоцитарной формуле влево до юных и более молодых форм, СОЭ резко увеличена.
Рентгенологическое исследование в первые дни болезни позволяет выявить характерное для недренирующегося абсцесса интенсивное ограниченное гомогенное затенение. В дальнейшем контуры инфильтрата становятся более четкими и принимают округлую форму. Наличие воздуха и горизонтального уровня в полости абсцесса указывает на сообщение его с бронхом (рис. 2).
Гигантский («провисающий») абсцесс рентгенологически проявляется массивным гомогенным затенением, иногда имеющим небольшой газовый пузырь с горизонтальным уровнем. Нижний полюс абсцесса четкий, полуовальным контуром отграничен от воздушной легочной ткани. Пе-рифокальное воспаление в большей степени выражено в верхнем полюсе гнойника, где контуры его несколько бахромчатые.
Дифференциальную диагностику следует проводить с кистой легкого или осумкованным пиопневмотораксом. Последняя форма осложнения у детей встречается очень редко. Температура тела повышается до 38 °С. Физикальные данные свидетельствуют о пристеночном расположении полости, дыхание на всем остальном легочном поле проводится хорошо. Ценные данные для дифференциальной диагностики дает рентгенологическое исследование: осумкованный пиопневмоторакс имеет овальную форму с заостренными кверху и книзу краями, абсцесс дает округлую тень. При дыхании конфигурация осумкованного пиопнев-моторакса может изменяться, а форма абсцесса обычно остается стабильной. Рентгенологически можно определить, что содержимое осумкованного пиопневмоторакса быстро смещается при наклонах ребенка, а содержимое абсцесса перемещается медленно.
Лечение. Лечебная тактика при абсцессах легких зависит от характера патологического очага. Терапия процесса в легких во всех случаях должна сочетаться с энергичным общим лечением, в комплекс которого входят трансфузии крови, плазмы, парентеральное введение витаминов С и группы В, физиотерапевтические процедуры,.внутривенное или внутримышечное введение антибиотиков широкого спектра действия, оксигенация организма, использование сердечно-сосудистых средств.
При дренирующихся абсцессах легких, когда ребенок хорошо откашливает гнойную мокроту, лечебные мероприятия сводятся к созданию дренажного положения, проведению дыхательной гимнастики, назначению щелочных ингаляций с антибиотиками 4—6 раз в сутки. Помогают санация гнойной полости, бронхоскопия с промыванием бронхиального дерева и введением антибиотиков. Большие недренирующиеся абсцессы следует пунктировать. Пункцию делают после тщательного рентгенологического обследования и выявления локализации абсцесса. Под рентгеновским экраном хирург намечает на грудной стенке точку, наиболее приближенную к гнойнику, после чего ребенку производят» преме-дикацию и переводят в процедурный кабинет. Пункцию производят под местной анестезией.
Техника пункции абсцесса. Положение больного — сидя. Анестезируют кожу, подкожную клетчатку и межреберные мышцы в области, намеченной для пункции. Берут толстую иглу, прокалывают кожу и смещают ее кверху, затем проводят иглу по межреберью через мягкие ткани грудной клетки, прокалывают париетальную и висцеральную плевру и через паренхиму легкого попадают в полость абсцесса. При медленном продвижении иглы ощущается провал ее в полость. Осторожно потягивая поршень, убеждаются, что игла находится в абсцессе — в шприц поступает гной. Для лучшей его эвакуации полость повторно промывают 5—10 мл раствора фурацилина или йодинола. Отсасывают максимальное количество содержимого. Пункцию завершают введением в абсцесс раствора антибиотиков. При извлечении иглы раневой канал на всем протяжении орошают раствором антибиотиков. Это предупреждает инфицирование легочной ткани, предлежащей к абсцессу, плевральной полости и мягких тканей грудной стенки. После извлечения иглы кожа, ранее оттянутая кверху, смещается вниз и прикрывает раневой канал. Место прокола кожи обрабатывают спиртовым раствором йода и заливают клеолом.
Повторные пункции абсцесса делают по показаниям. Основными критериями необходимости их являются накопление экссудата в полости и ухудшение состояния ребенка, которое обычно после первой пункции значительно улучшается. Нередко после однократной санации начинает функционировать приводящий к абсцессу бронх. У ребенка появляется кашель с отхождением мокроты. В таких случаях дальнейшее лечение проводят так же, как при дренирующихся абсцессах.
Использование чрескожного дренирования абсцесса, очевидно, допустимо в исключительных случаях, когда не удается достичь стойкого опорожнения гнойной полости с помощью бронхоскопии и чрезбронхиаль-ной катетеризации абсцесса или пункцией его. Мы сдержанно относимся к методике чрескожного дренирования, однако при латерально расположенных одиночных абсцессах и при уверенности в наличии сращений между висцеральной’и париетальной плеврой может быть применена методика дренирования, предложенная Л. М. Рошалем: через кожу пунктируют абсцесс и через просвет иглы в полость абсцесса вводят эластичный катетер для аспирации содержимого и постоянной санации полости.
В последующем больным необходимо специализированное санаторное лечение.
Буллы
После деструктивной пневмонии в легком у части детей остается воздушная полость или множественные воздушные пузыри — буллы. Обычно они самостоятельно исчезают в течение 4—6 мес после стихания острого воспалительного процесса. Лишь в некоторых случаях при узком приводящем бронхе или наличии в нем своеобразного клапана, препятствующего выходу, воздушные пузыри начинают внезапно увеличиваться в размерах.
Клиническая картинаэтого осложнения проявляется ухудшением общего состояния ребенка без признаков интоксикации и повышения температуры тела. У больного прогрессивно нарастают явления дыхательной недостаточности — ребенок становится беспокойным, появляются одышка и цианоз слизистых оболочек и кожи. При осмотре обраща-
ют на себя внимание бочкообразная форма грудной клетки, отставание в акте, дыхания пораженной ее половины. Физикальные данные также достаточно характерны: при перкуссии на стороне патологического процесса выявляется высокий тимпанит, дыхательные шумы в этих отделах не прослушиваются, границы сердца смещены в противоположную половину грудной клетки. Рентгенологически определяются наличие большой тонкостенной воздушной полости с четкими контурами, смещение органов средостения, сужение легочного поля на здоровой стороне.
Лечение напряженных воздушных пузырей сводится к однократной, реже — повторной пункции и удалению воздуха, после чего полость уменьшается и постепенно исчезает. В исключительно редких случаях приходится прибегать к торакоцентезу и дренированию буллы как мере экстренной помощи при нарастающих симптомах дыхательной недостаточности. Необходимость в более радикальном лечении возникает при рецидивирующих буллах, а также при наличии воздушных полостей, не имеющих тенденции к обратному развитию. Такие ситуации являются показанием к оперативному вмешательству — резекции части легкого, несущего полость.
Источник
Термин «,деструкция», происходит от латинского слова «,destructio»,, что в переводе означает «,разрушение»,. Острыми деструктивными называются воспаления легких, которые характеризуется гнойным расплавлением легочной ткани и интерстициального каркаса.
Это очень тяжело протекающая пневмония, которая, согласно статистическим данным, регистрируется у каждого десятого ребенка, болеющего пневмонией.
- Клиника инфильтративно-деструктивной формы пневмонии
- Симптоматика гнойного лобита у детей
- Клинические признаки абсцесса легких у детей
Причины и патогенез острых деструктивных воспалений легких у детей
Деструктивные процессы в легких характерны больше для недоношенных и грудничков, что связано с незрелостью их иммунной системы.
 Среди причин развития деструктивных пневмоний в детском возрасте большую роль играют:
Среди причин развития деструктивных пневмоний в детском возрасте большую роль играют:
- вирусы (гриппа, парагриппа) – до 50%,
- золотистый стафилококк – до 30%,
- пневмококки – 25%,
- хламидии,
- микоплазма,
- грибковая инфекция.
Факторами риска возникновения острой деструктивной пневмонии у детей являются:
- аспирация дыхательных путей (околоплодными водами в родах, содержимым желудка),
- гипотрофия (дефицит массы тела),
- пороки сердца,
- иммунодефицитные состояния,
- острые респираторные вирусные инфекции,
- нерациональная антибиотикотерапия, проведенная накануне.
 Попадание возбудителя в легкие происходит разными путями. Наиболее частым является бронхогенный путь, при котором микроорганизмы вдыхаются ребенком естественным путем (через бронхи) с воздухом. Более редкими являются гематогенный и лимфогенный пути заражения.
Попадание возбудителя в легкие происходит разными путями. Наиболее частым является бронхогенный путь, при котором микроорганизмы вдыхаются ребенком естественным путем (через бронхи) с воздухом. Более редкими являются гематогенный и лимфогенный пути заражения.
Острая респираторная вирусная инфекция увеличивает выработку слизи в дыхательных путях ребенка, но при этом ослабляет ее противоинфекционные свойства. Вирусы в процессе своей жизнедеятельности разрушают клетки альвеолярных стенок. Густая мокрота нарушает работу мукоцилиарного аппарата, в результате этого слизь, содержащая микроорганизмы и разрушенные клетки альвеолярного эпителия, скапливается в просвете альвеол, нарушая тем самым дыхательную функцию легких.
На фоне сниженного вирусами местного бронхопульмонального иммунитета в легких начинает активно развиваться вторичная бактериальная флора.
Таким образом, причиной деструктивных пневмоний, которые возникают при острых респираторных вирусных заболеваниях, являются не вирусы, а вирусно-бактериальные ассоциации.
Внедрение инфекционного агента в ослабленную дыхательную систему ребенка вызывает отечность и полнокровие слизистых оболочек бронхов и бронхиол, что нарушает их вентиляционную и дренажную функции. У детей с отягощенным аллергологическим анамнезом такие морфофункциональные изменения в легких могут в считанные часы привести к удушью вследствие острого бронхообструктивного синдрома.
 Застой крови в сосудах легких приводит к нарушению легочной микроциркуляции. В результате этого в мелких сосудах запускаются процессы патологического тромбообразования, что еще больше затрудняет кровообращение в легочных тканях. В итоге начинается гипоксия клеток легочных структур с их последующим некрозом (отмиранием).
Застой крови в сосудах легких приводит к нарушению легочной микроциркуляции. В результате этого в мелких сосудах запускаются процессы патологического тромбообразования, что еще больше затрудняет кровообращение в легочных тканях. В итоге начинается гипоксия клеток легочных структур с их последующим некрозом (отмиранием).
Из разрушенных клеток легких высвобождаются множество внутриклеточных ферментов и продуктов распада. В присутствии микрофлоры процесс отмирания и гнойного распада ткани легкого усугубляется. Вокруг некротического очага наблюдается реактивное воспаление ткани легкого.
Классификация деструктивных пневмоний
Острая гнойная деструктивная пневмония у детей протекает тяжело, с септическими проявлениями. Различают несколько вариантов течения острой легочной деструкции:
-
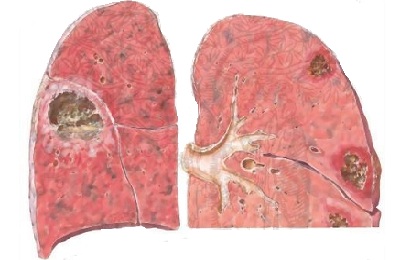 При остром течении патологии в легких происходит активный гнойно-воспалительный процесс с расплавлением тканей. Клинические симптомы и интоксикационный синдром при этой форме очень выражены.
При остром течении патологии в легких происходит активный гнойно-воспалительный процесс с расплавлением тканей. Клинические симптомы и интоксикационный синдром при этой форме очень выражены. - При подостром течении клиническая картина умеренно выражена. Часто пневмония с таким течением заканчивается отграничением гнойного очага – абсцедированием.
- Острая пневмония у детей при ее хроническом течении часто заканчивается выздоровлением.
Различают несколько форм острого гнойного воспаления легких, что зависит от обширности патологии в легких и окружающих их тканях:
- Инфильтративно-деструктивная (имеет клинику полисегментарного воспаления легких, которое характеризуется подострым течением с образованием множественных гнойных полостей небольшого размера с перифокальным воспалением легочной ткани).
- Гнойный лобит (протекает с гнойным воспалением ткани целой легочной доли, в центре которой формируется деструктивный очаг).
-
 Абсцесс легкого (характеризуется формированием псевдоабсцесса, где на месте деструкции участка легкого формируется полость, ограниченная стенкой из фибрина. Вследствие разрушения волокон фибрина в образовавшейся полости скапливаются разрушенная легочная ткань и гной. Однако, поскольку такой псевдоабсцесс не имеет соединительнотканной оболочки (капсулы), он быстро прорывает в бронх или плевральную полость.
Абсцесс легкого (характеризуется формированием псевдоабсцесса, где на месте деструкции участка легкого формируется полость, ограниченная стенкой из фибрина. Вследствие разрушения волокон фибрина в образовавшейся полости скапливаются разрушенная легочная ткань и гной. Однако, поскольку такой псевдоабсцесс не имеет соединительнотканной оболочки (капсулы), он быстро прорывает в бронх или плевральную полость. - Буллезная (протекает с образованием воздушных полостей. Если эти полости небольшие по размеру, они часто самоликвидируются. Такие буллы имеют тонкую стенку, поэтому при их расположении близко к плевре, они могут прорываться в плевральную полость).
Клиническая картина каждой из форм имеет свои особенности клинической и рентгенологической картины, что позволяет своевременно поставить ребенку диагноз и назначить адекватную терапию.
Особенности клиники разных видов деструкций легких у детей
Деструктивная пневмония у детей обычно имеет острое начало. Выраженность клинической картины зависит от течения и формы заболевания, возраста и состояния иммунитета ребенка.
Клиника инфильтративно-деструктивной формы пневмонии
Клиническими признаками инфильтративно-деструктивной формы острой деструктивной пневмонии являются:
- связь с острой респираторной инфекцией,
- острое начало,
-
 лихорадка (до 40°С),
лихорадка (до 40°С), - одышка,
- учащение сердцебиения,
- цианоз периоральной (около рта) области и кончиков пальцев,
- при перкуссии выявляется притупление звука над зоной инфильтрации,
- при аускультации грудной клетки над пораженной зоной легкого выслушивается ослабленное дыхание,
- на рентгенограмме – негомогенное затемнение ткани легкого с множественными «,ячейками»,.
Симптоматика гнойного лобита у детей
При возникновении у ребенка гнойного лобита симптоматика будет такой:
- быстрое нарастание тяжелой интоксикации,
-
 выраженная одышка,
выраженная одышка, - цианоз кожных покровов,
- при осмотре определяется уменьшение амплитуды дыхательных движений пораженной половины грудной клетки,
- при перкуссии – притупление перкуторного звука,
- при аускультации – резко ослабленное дыхание или его отсутствие над пораженной долей легкого,
- на рентгенограмме – гомогенное затемнение всей доли легкого, признаки парапневмонического плеврита.
Клинические признаки абсцесса легких у детей
При образовании абсцесса легкого симптоматику можно разделить на стадии, что зависит от процессов, происходящих в легких:
-
 До прорыва: лихорадка с ознобом, болевые ощущения в грудной клетке, выраженный интоксикационный синдром, учащение дыхания.
До прорыва: лихорадка с ознобом, болевые ощущения в грудной клетке, выраженный интоксикационный синдром, учащение дыхания. - После прорыва: в бронх (снижение температуры тела и улучшение состояния ребенка), в плевральную полость (внезапная боль со стороны прорыва и резкое ухудшение состояния пациента).
При перкуссии над полостью абсцесса выявляется тупой перкуторный звук, а при аускультации – ослабленное дыхание. На рентгенограмме определяется круглый очаг с четкими очертаниями, а если имеет место прорыв в бронх – уровень экссудата в этом очаге.
Буллы в легких указывают на выздоровление после деструктивной пневмонии и являются вариантом благоприятного исхода.
На рентгенограмме буллы определяются в виде полостей с тонкими стенками, вокруг которых находится нормальная легочная ткань.
Диагностика и возможные осложнения
Выявление острых гнойных деструктивных пневмоний у детей проводится с помощью:
-
 физикальных методов (осмотра, пальпации, перкуссии, аускультации),
физикальных методов (осмотра, пальпации, перкуссии, аускультации), - обзорной рентгенографии,
- лабораторных исследований (анализов крови, мокроты, плевральной жидкости),
- ультразвукового исследования органов грудной клетки,
- других методов (компьютерной или магнитно-резонансной томографии).
Как правило, врачи-клиницисты в своей практике применяют не все дополнительные методы исследования. Их объем зависит от выраженности клинической симптоматики у ребенка, опыта врача, физической и материальной возможности их проведения.
Острые гнойные деструктивные процессы в легких при несвоевременном и неправильном лечении могут осложняться, что усугубляет течение патологии и закончится летально. Осложнениями острого деструктивного воспаления легких у детей являются легочными и внелегочными, например:
- пиоторакс – развивается вследствие прорыва в плевральную полость абсцессов, образовавшихся при инфильтративно-деструктивной форме пневмонии,
- пиопневмоторакс – возникает в результате прорыва гнойного лобита или абсцесса, которые возникли в результате острой деструктивной пневмонии,
-
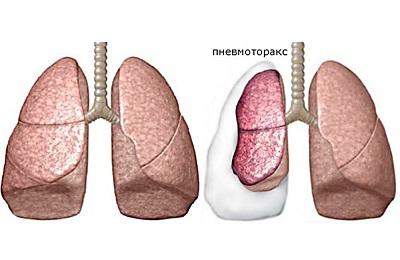 пневмоторакс – происходит при прорыве в плевральную полость буллы. При наличии клапана из разорвавшейся стенки буллезной полости развивается напряженный пневмоторакс,
пневмоторакс – происходит при прорыве в плевральную полость буллы. При наличии клапана из разорвавшейся стенки буллезной полости развивается напряженный пневмоторакс, - фибриноторакс – на их основе формируются спайки,
- острая дыхательная недостаточность,
- инфекционно-токсический шок,
- септикопиемия,
- сепсис,
- сердечно-сосудистая, почечная или полиорганнная недостаточность.
Частым осложнением острых деструктивных воспалений легких у детей является вовлечение плевры, что проявляется в виде парапневмонического плеврита. В результате этого в плевральной полости начинают накапливаться белки, лейкоциты, эритроциты (экссудативный плеврит), откладываться нити фибрина (фибринозный плеврит), что приводит к образованию спаек. Клинически такой плеврит проявляется сильными болями с пораженной стороны грудной клетки, ребенок щадит эту сторону при дыхании, что при внешнем осмотре выглядит как отставание половины грудной клетки при дыхании.
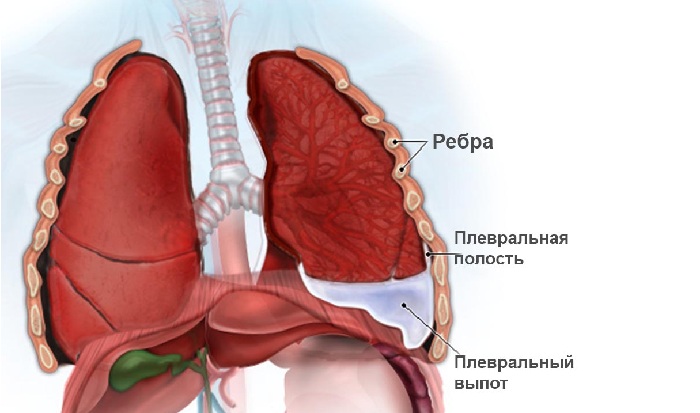
Плеврит
Процесс скопления гноя в плевральной полости может принять хроническое течение. При большом количестве фибринозных спаек между ними формируются гнойные полости – развивается эмпиема плевры. Протекает эта стадия с выраженным интоксикационным синдромом и недостаточностью внутренних органов.
Лечение и профилактика острых деструктивных пневмоний у детей
Дети в остром периоде гнойного деструктивного воспаления легких должны госпитализироваться в отделение интенсивной терапии. Пневмонии у детей подлежат комплексному лечению с обязательным назначением антибактериального препарата или их комбинации. Выбор антибиотика зависит от:
-
 возраста ребенка,
возраста ребенка, - тяжести заболевания,
- обширности процесса,
- вида возбудителя,
- состояния иммунитета,
- сопутствующих патологий,
- наличия осложнений.
До первого введения или приема антибиотика проводится взятие материала для бактериологического посева. До получения результатов бакпосева и определения антибиотикоустойчивости возбудителя ребенку назначаются антибактериальные препараты широкого спектра действия (Амоксиклав, Цефуроксим, Кларитромицин и другие) эмпирически, то есть без подтверждения вида возбудителя и его чувствительности к этому средству.
Вместе с антибиотиками назначаются пробиотики (Лактовит, Линекс, Бифиформ). После получения результатов бактериологического посева проводится коррекция антибиотикотерапии (при необходимости).
Если есть подозрение, что первичным возбудителем послужила вирусная или грибковая инфекция, то вместе с антибактериальной терапией возможно назначение противовирусных и противогрибковых средств.
 В случае неэффективности антибиотикотерапии проводят замену противомикробного препарата. Неэффективный считается антибиотик, который не дает уменьшения клинической симптоматики после 3-5 дней приема (в зависимости от тяжести патологического процесса). Длительность лечения антибиотиками определяет врач на основании клинических данных, осмотра и результатов лабораторных исследований и рентгенографии. Средняя продолжительность у детей составляет около 4 недель.
В случае неэффективности антибиотикотерапии проводят замену противомикробного препарата. Неэффективный считается антибиотик, который не дает уменьшения клинической симптоматики после 3-5 дней приема (в зависимости от тяжести патологического процесса). Длительность лечения антибиотиками определяет врач на основании клинических данных, осмотра и результатов лабораторных исследований и рентгенографии. Средняя продолжительность у детей составляет около 4 недель.
Еще одним из главных направлений консервативной терапии при острых гнойных деструктивных воспалениях легких у детей является дезинтоксикационное лечение. Для этого назначается инфузионная терапия солевыми растворами, растворами глюкозы, детоксикантами (Реополиглюкин, Гемодез) на фоне диуретиков.
Патогенетическая терапия острых гнойных деструктивных воспалений легких включает назначение:
- бронхолитических, муколитических препаратов, бронходилататоров (Ацетилцистеин, Лазолван, Мукалтин, Бромгексин, Эуфиллин) – для облегчения отхождения мокроты,
- антигистаминных средств (Димедрол, Супрастин, Терфен, Эриус) – при признаках бронхоспазма,
- системных энзимов (Вобэнзима, Флогэнзима) – для предупреждения спаечной болезни.

По показаниям назначаются и препараты других групп. Это входит в компетенцию лечащего врача и зависит от имеющихся у ребенка показаний для их назначения.
При нарастании симптоматики и появлении осложнений острой деструктивной пневмонии у детей показано оперативное лечение – дренирование плевральной полости. Для этого между шестым и седьмым ребрами в плевральную полость вводится дренажная трубка, по которой может отводиться гной или подаваться ферментные препараты (при выраженном спаечном процессе) или антибиотики (при пиотораксе).
 Профилактика возникновения острых гнойных деструктивных воспалений легких у детей заключается в своевременном выявлении и лечении заболеваний дыхательной системы, в том числе острых респираторных инфекций, и проведении вакцинопрофилактики.
Профилактика возникновения острых гнойных деструктивных воспалений легких у детей заключается в своевременном выявлении и лечении заболеваний дыхательной системы, в том числе острых респираторных инфекций, и проведении вакцинопрофилактики.
Прогноз при своевременно начатом правильном лечении острых гнойных деструктивных пневмоний у детей в целом благоприятный, однако летальность от осложнений острых гнойных деструктивных пневмоний составляет около 1%.
Загрузка…
Источник


