Двусторонняя внутриутробная пневмония что это

Внутриутробная пневмония – воспаление легочной ткани, возникшее антенатально, сопровождающееся развитием клинических проявлений в первые 72 часа жизни ребенка. Проявляется выраженной дыхательной недостаточностью, явлениями респираторного дистресс-синдрома, интоксикацией, неврологическими нарушениями вследствие отека мозга и др. Внутриутробная пневмония диагностируется рентгенологически, лабораторные исследования позволяют выявить конкретного возбудителя инфекции. Показана этиотропная терапия (антибиотики, противовирусные препараты и др.), кислородотерапия, коррекция симптомов полиорганной недостаточности.
Общие сведения
Внутриутробная пневмония – одна из наиболее часто встречающихся патологий в структуре внутриутробных инфекций. Примерно 30% всех внутриутробных пневмоний протекает в виде локализованных форм, в остальных случаях воспаление легких у новорожденных возникает в рамках генерализованной внутриутробной инфекции. В настоящее время внутриутробные пневмонии продолжают представлять опасность. Средний показатель заболеваемости – около 2 случаев на 1000 новорожденных, также на долю заболевания приходится до 80-90% младенческой смертности. Отдельный акцент делается на внутриутробной пневмонии, вызванной условно-патогенной флорой. Во-первых, оппортунистическим микроорганизмам, как правило, не уделяется должного внимания. Во-вторых, именно они часто остаются резистентными к терапии.
Внутриутробная пневмония остается актуальной проблемой современной педиатрии. Даже будучи успешно вылеченной, болезнь наносит серьезный удар по детскому иммунитету. Впоследствии любая простуда легко может осложняться пневмонией. Если диагностика была запоздалой, высок риск развития осложнений, опасных для жизни (плеврит, сепсис и др.). Часто у детей, перенесших внутриутробную пневмонию, развивается спаечный процесс в плевре, что ведет к хронической дыхательной недостаточности с неизбежной инвалидностью.
Внутриутробная пневмония
Причины внутриутробной пневмонии
Внутриутробная пневмония одинаково часто вызывается бактериями и вирусами, реже – бактериально-вирусными ассоциациями и грибами. Бактерии, наиболее часто являющиеся причинами инфекции, – стрептококк, стафилококк, энтерококк, кишечная палочка, микоплазма и др. Вирусная внутриутробная пневмония развивается, как правило, при участии вирусов TORCH-группы, вирусов гриппа и др. Грибковая этиология связана с грибами рода Candida. Особую роль играют ИППП, которые также могут быть причиной заболевания. Встречается также врожденная сифилитическая пневмония.
Помимо причин заболевания, существует множество факторов риска, способствующих развитию внутриутробной пневмонии. Отдельно выделяют факторы риска со стороны матери и со стороны плода. К акушерско-гинекологическим патологиям, повышающим вероятность развития заболевания, относятся аборты и выкидыши в анамнезе женщины, патологии родов, гестозы и хронические заболевания малого таза, в том числе вследствие широкого применения внутриматочных контрацептивов. К факторам риска со стороны плода относится недоношенность и низкая масса ребенка при рождении, воспалительные процессы в плаценте и фетоплацентарная недостаточность.
Существует два пути заражения плода – восходящий и гематогенный. Первый из них подразумевает наличие у матери инфекции внутренних половых органов, чаще бактериальной природы. Гематогенный путь инфицирования – это трансплацентарное проникновение возбудителя через пупочную вену в кровь плода, характерное в большей степени для внутриутробной пневмонии вирусной этиологии. Независимо от ворот инфекции, микроорганизм попадает в кровь плода и уже оттуда достигает легочной ткани. Поскольку в утробе матери ребенок не дышит воздухом, инфекционный агент остается в тканях бессимптомно до момента родов. С первых вдохом кровоснабжение в легких резко возрастает. Именно этот момент является пусковым, и внутриутробная пневмония начинает проявляться клинически.
Классификация внутриутробных пневмоний
Этиологически выделяют бактериальную, вирусную и грибковую внутриутробную пневмонию, иногда встречаются бактериально-вирусные инфекции. По степени тяжести заболевание делится на легкую, средней тяжести и тяжелую формы. В зависимости от момента заражения внутриутробная пневмония бывает врожденной и интранатальной, когда инфицирование происходит в момент прохождения плода по родовым путям. Течение заболевания может быть острым и затяжным, с осложнениями и без. Различают легочные осложнения в виде пневмоторакса, ателектаза, абсцедирования легкого, а также внелегочные осложнения, основными из которых являются менингит, поражение оболочек сердца и сепсис. Отдельно выделяют 3 степени дыхательной недостаточности.
Симптомы внутриутробной пневмонии
Ведущий симптом в клинике заболевания – выраженная дыхательная недостаточность, требующая кислородной поддержки новорожденного (кислородная маска, ИВЛ). Развивается с первых часов жизни. Визуально внутриутробная пневмония проявляется вялостью ребенка вследствие интоксикации, разлитым цианозом, «мраморными» кожными покровами. Заметно западение грудины, при физикальном осмотре педиатр диагностирует тахикардию, ослабленное дыхание и хрипы в легких. Характерны приступы апноэ. Уровень гипертермии зависит от степени тяжести, у недоношенных детей может наблюдаться пониженная температура тела.
Часто развиваются осложнения со стороны легких, такие как пневмоторакс, ателектаз легкого, респираторный дистресс-синдром, абсцессы легкого, сепсис. Внутриутробная пневмония редко встречается как локализованное заболевание. В связи с этим всегда имеются другие, внелегочные симптомы внутриутробных инфекций: со стороны нервной, сердечно-сосудистой, пищеварительной системы, органов слуха и зрения. У недоношенных детей заболевание протекает тяжелее, вероятность осложнений всегда выше.
Неврологическая симптоматика представлена запрокидыванием головы назад, повышением или снижением мышечного тонуса. Среди осложнений – менингит, который особенно часто встречается при микоплазменной внутриутробной пневмонии. Неврологические расстройства связаны в первую очередь с отеком мозговых оболочек, причиной которого является дыхательная недостаточность. Примерно у половины заболевших детей диагностируются гастроинтестинальные нарушения, в частности, срывания и позывы на рвоту, метеоризм, парез кишечника. Таким образом, при внутриутробной пневмонии речь часто идет о полиорганной недостаточности, основные причины которой – генерализация инфекции и общее нарушение кровообращения.
Диагностика внутриутробной пневмонии
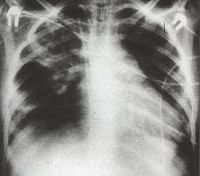
Дыхательная недостаточность легко выявляется при физикальном осмотре ребенка. На рентгенограмме легких заметно усиление легочного рисунка, перибронхиальные изменения, многочисленные очаги инфильтрации легочной ткани. Изменения на рентгенограмме сохраняются до месяца с момента начала острой фазы внутриутробной пневмонии. В тяжелых случаях инфекции возможно отсутствие признаков заболевания по данным рентгенографии легких в течение первых трех дней.
Лабораторная диагностика внутриутробной пневмонии включает общий и биохимический анализ крови, мазок из зева на флору, микробиологическое исследование трахеобронхиального аспирата, анализ отделяемого из полости носа. Анализ крови позволяет выявить признаки воспалительного процесса, анемию разной степени, гипербилирубинемию и др. Обязательно проводятся серологические исследования (ИФА-диагностика) для обнаружения различных классов антител к конкретным возбудителям. В отношении диагностики вирусной этиологии внутриутробной пневмонии эффективен метод ПЦР. Необходимо выявление первичного очага инфекции у матери.
Лечение внутриутробной пневмонии
Лечение проводится в отделении интенсивной терапии или реанимации новорожденных. В зависимости от выраженности дыхательной недостаточности используются различные методы кислородной поддержки: кислородная маска, ИВЛ. Этиотропная терапия внутриутробной пневмонии – антибиотики, противовирусные, противогрибковые препараты – может назначаться эмпирически, либо подбираться исходя из других признаков, патогномоничных для конкретных внутриутробных инфекций (краснуха, токсоплазмоз, хламидиоз и др.). Список антибиотиков ограничен возрастом, противопоказано применение препаратов аминогликозидного ряда.
Недоношенным детям обязательно назначение сурфактантов, способствующих развитию легочной ткани и расправлению спавшихся альвеол. Санация трахеобронхиального дерева проводится практически всем детям, частота регулируется тяжестью состояния. Проводятся дегидратационные мероприятия, детоксикация солевыми растворами, коррекция ацидоза, анемии, нарушений свертываемости крови, симптоматическая терапия. Переливание эритроцитарной массы осуществляется по показаниям. По окончании острой фазы внутриутробной пневмонии показана физиотерапия.
Прогноз и профилактика внутриутробной пневмонии
Прогноз внутриутробной пневмонии определяется конкретной нозологией и тяжестью состояния. Заболевание было и остается одной из основных причин детской смертности. Более благоприятное течение отмечается при внутриутробной пневмонии стафилококковой этиологии (кроме золотистого стафилококка) и вирусного генеза. Частота летального исхода выше в случае инфицирования энтерококками, кишечной палочкой, микоплазмой, золотистым стафилококком; особенно опасны бактериально-вирусные ассоциации. Также уровень смертности повышается в случае развития осложнений, в частности, сепсиса.
Первичная профилактика внутриутробной пневмонии сводится к определению возможных факторов риска заболевания у беременной женщины. Это обеспечит высокую настороженность и готовность медицинского персонала к реанимационным мероприятиям непосредственно в родовом зале. Также необходима своевременная диагностика внутриутробных инфекций, поскольку клиника многих из них включает поражение легких в виде внутриутробной пневмонии. Всем детям, перенесшим заболевание в период новорожденности, проводится профилактика повторной пневмонии: витаминотерапия, массаж, гимнастика и др.
Источник
Инфекционное воспаление легочной ткани плода или внутриутробная пневмония является редким и опасным заболеванием, которое возникает на поздних сроках беременности или во время родов. Заражение происходит через околоплодные воды или гематогенным путем от матери к ребенку, приводит к тяжелому состоянию новорожденного, а также грозит серьезными отклонениями в физическом и психическом здоровье.
Пути развития
Современный уровень развития медицины позволил снизить частоту возникновения патологии до единичных показателей, которая еще в начале века была причиной высокой детской смертности. Возбудителем инфекции являются вирусы или бактерии, которые могут попасть в организм ребенка двумя способами:
- Восходящий путь заражения. Наличие воспалительных процессов в родовых путях и органах малого таза женщины повышает риск возникновения внутриутробной пневмонии у ребенка. Во время родов происходит передача болезнетворных микроорганизмов, вызывающих инфицирование новорожденного. Цистит, вагинит, эндометрит – эти патологии представляют наибольший риск, поэтому если у женщины незадолго до родов диагностируют инфекционное заболевание, то врачи рекомендуют произвести кесарево сечение.
- Гематогенный путь заражения. Инфицирование с последующим развитием пневмонии происходит через гематоплацентарный барьер. Общая система кровотока, через которую происходит питание, дыхание и обмен веществ у плода, является уязвимой для болезнетворных микроорганизмов и при их циркуляции в крови женщины возможна передача ребенку.
Поскольку легкие младенца начинают функционировать только вне материнской утробы, то активация патологического процесса происходит в момент вдоха. Поступление кислорода и усиление кровотока запускает стремительную воспалительную реакцию, которая особенно выражена в первые дни жизни новорожденного.
Причины
Анализ природы развития заболевания позволил выявить наиболее вероятные разновидности патогенов, вызывающих внутриутробную пневмонию. Стафилококки, возбудители герпеса, краснухи, хламидиоза, уреаплазмоза, токсоплазмоза, листериоза чаще всего становятся причиной воспаления легких у новорожденного.
Среди факторов риска в развитии пневмонии, врачи выделяют несколько патологических состояний в период беременности и подготовки к ней:
- Острые инфекции, возникшие во время вынашивания. ОРЗ, ОРВИ, краснуха, цистит и другие болезни могут привести к инфицированию плода.
- Обострение хронических заболеваний или наличие очага воспаления в организме. Кариес, воспалительные болезни суставов, легких и органов мочеполовой системы представляют угрозу, поэтому женщины с подобными диагнозами находятся под пристальным вниманием врачей на протяжении всей беременности.
- Ослабление иммунной системы будущей матери в результате внезапно возникших стрессов или на фоне аутоиммунных заболеваний может быть причиной возникновения пневмонии у новорожденного.
- Патологии беременности, родов и аномалии развития плода – недоношенность, затяжные роды, гипоксия, аспирационный синдром, недоразвитие легких, также повышают риск инфицирования плода.
Недоношенные дети более уязвимы, поскольку дыхательная система не успевает полностью сформироваться, а также снижена иммунная защита. В группу особого риска попадают женщины с неблагополучных слоев населения – наркоманки, имеющие алкогольную зависимость, страдающие туберкулезом, ВИЧ-инфекцией, гепатитами.
Клинические проявления
Признаки внутриутробной пневмонии у младенцев определяются при рождении или на 5-7 день жизни. Клинические проявления заболевания ярко выражены, а дальнейшее обследование подтверждает неутешительный диагноз.
Симптомы пневмонии:
- Дыхание поверхностное, в легких явственно определяются свистящие хрипы, а в самых тяжелых случаях носовая полость заполнена гнойным содержимым.
- Оценка ребенка по шкале Апгар указывает на симптомы гипоксии, самыми очевидными из которых являются синюшность кожных покровов, приступы апноэ и слабая реакция на внешние раздражители.
- Высокая температура тела является одним из явных признаков инфекции, но при рождении малыша раньше положенного срока, могут определяться пониженные значения.
- Помимо изменения цвета кожных покровов, у младенца присутствуют отеки конечностей.
- Обследование сердца указывает на тахикардию и признаки недостаточности кровоснабжения, а у недоношенных детей определяется пониженное артериальное давление.
- Вследствие интоксикации может быть увеличена печень, а на коже грудничка имеется сыпь.
Неврологические симптомы инфекционного процесса – увеличение или ослабление мышечного тонуса, закидывание головы назад – считаются неблагоприятным признаком и говорят о генерализации пневмонии с развитием абсцесса легких, менингита, сепсиса или других осложнений.
Диагностика
Лабораторные и инструментальные методы обследования проводят для уточнения характера патологии, оказания экстренной помощи и для составления плана лечения. Критерием диагностики является рентген легких, в которых при внутриутробной пневмонии определяются усиленный легочный рисунок, области инфильтрации и очаги с измененной структурой. Лабораторные анализы крови, мокроты и мочи позволяют установить степень распространенности инфекционного процесса, выявить тип возбудителя и назначить лечение. Обязательно проводят обследование матери, с целью установить причину заражения ребенка и путь инфицирования.
Лечение
Исход внутриутробной пневмонии во многом определяется скоростью оказания неотложной помощи в отделении интенсивной терапии и реанимации новорожденных. Главными задачами на первоначальном этапе являются восстановление дыхательной функции и борьба с гипоксией. Отдаленные последствия кислородной недостаточности неблагоприятно сказываются на физическом и психическом развитии ребенка, поэтому в зависимости от ситуации, используют средства ИВЛ и лекарственные средства для устранения гипоксического синдрома.
План дальнейшего лечения предусматривает борьбу с инфекцией, интоксикацией, обеспечение проходимости дыхательных путей, а также введение препаратов для проведения симптоматической терапии. Тяжело лечится комплексная патология, когда воспаление легких вызвано воздействием нескольких типов патогена.
Прогноз зависит от распространенности инфекционного процесса, типа возбудителя и тяжести течения. Септические осложнения повышают вероятность летального исхода, а при менингите есть риск возникновения неврологических патологий.
Профилактика
Рекомендации врачей по профилактике внутриутробной пневмонии сводятся в обязательному плановому обследованию женщины в период подготовки к беременности, во время вынашивая и перед родами. Родителям полезно знать, что скрытые инфекции, передаваемые половым путем, могут никак не проявиться у взрослого человека, но представляют угрозу жизни для новорожденного ребенка.
Снизить смертность и уменьшить тяжесть отдаленных последствий при внутриутробной пневмонии помогают готовность медицинского персонала к оказанию неотложной помощи в родильном зале, хорошая оснащенность медицинского учреждения современной аппаратурой и качественная диагностика.
Источник
 Многие заболевания во время беременности способны привести к необратимым последствиям в развитии малыша.
Многие заболевания во время беременности способны привести к необратимым последствиям в развитии малыша.
Внутриутробная пневмония – заболевание, которое проявляется в первые часы после рождения, но возникает из-за деструктивных изменений, которые появились на этапе формирования плода.
Благодаря появлению современных и более эффективных лекарств смертность от этого недуга значительно снизилась.
Что вызывает внутриутробную пневмонию?
Причиной внутриутробной пневмонии выступает инфекция, которая вызывает изменения в легочной ткани. Попадает она в организм еще не сформированного ребенка от матери.
Отсутствие своевременного лечения или несерьезное отношение к своему здоровью со стороны будущей мамы может очень плохо отразиться на развитии малыша, поэтому даже легкую простуду нельзя оставлять без внимания.
Активизация инфекции и попадание ее через плацентарный барьер к ребенку возможно в таких случаях:
- Обострение хронических заболеваний: цистит, тонзиллит, воспаление придатков или почек.
- Острые заболевания, особенно грипп и бактериальные пневмонии.
- Снижение иммунной защиты матери. Из неинфекционных причин это может быть вызвано химически отравлением, приемом кортикостероидов.
 Часто причиной становятся TORCH-инфекции, которые наиболее опасны для плода. К ним относят герпес, краснуху, токсоплазмоз и некоторые другие.
Часто причиной становятся TORCH-инфекции, которые наиболее опасны для плода. К ним относят герпес, краснуху, токсоплазмоз и некоторые другие.
К этой группе возбудителей определяются антитела еще в период беременности даже при отсутствии клинических проявлений. Это дает возможность вовремя обнаружить начало острого процесса и начать лечение.
Провоцирующими факторами, которые значительно увеличивают вероятность возникновения внутриутробного воспаления легких, считаются:
- Преждевременные роды и недоношенность малыша.
- Внутриутробное кислородное голодание.
- Пороки развития дыхательной системы плода.
- Нарушение дыхания, асфиксия ребенка.
Хроническая интоксикация организма матери также делает ее и плод более уязвимым для различных инфекций. Поэтому во время беременности запрещается принимать алкоголь, курить и дышать химическими веществами.
Пути передачи инфекции
Заражение ребенка может произойти:
- Во время внутриутробного развития. Инфекция передается с током крови, проходит плацентарный барьер и попадает к ребенку. Воспаление в дыхательных путях обнаруживается в первые три дня после родов. Такая форма называется врожденной.
- При заражении через околоплодные воды.
- Во время родов. Заражение происходит при локализации инфекции в мочеполовых путях роженицы, например, при вагините, цервиците, эндометрите. Особенно опасны состояния, при которых у женщины наблюдается повышенная температура.

Клинические проявления
При внутриутробной пневмонии воспалительный процесс затрагивает альвеолы и интерстиций – места, которые обеспечивают газообмен между воздухом в легких и кровью. Это приводит к патологии дыхания, гипоксии и ацидозу, что, в свою очередь, провоцирует патологические изменения со стороны других органов и систем.
Клинические проявления инфицирования дыхательной системы:
- Одышка.
- Цианоз.
- Тахикардия.
- Выделение пенистой слизи.
- Нарушение общего состояния – вялость, повышенная температура.
- Запоздалый крик или слабые движения после рождения.
- Редкие шевеления.
- Дисфункция желудочно-кишечного тракта – рвота, диарея, расстройство аппетита.
У недоношенных детей наблюдаются сбои в работе ЦНС.
Во время пребывания в роддоме все мамы должны несколько раз в день измерять температуру у ребенка, а также следить за его общим состоянием. Это делается для того, чтобы вовремя обнаружить опасные симптомы и начать правильное лечение.
Диагностика
Заподозрить инфекцию у новорожденных и предупредить последствия помогут такие симптомы, как:
- Температура более 38 градусов.
- Одышка более 50 вдохов в минуту.
- Факт инфекционного заболевания у матери в период беременности.
Выслушивание хрипов фонендоскопом обычно недостаточно информативно.
При малейшем подозрении ребенку назначают рентген, картинка которого покажет наличие изменений в легочной ткани. На изображении опытный врач увидит инфильтрацию, очаговые тени, характерное усиление рисунка.
Общие нарушения и предварительный диагноз подтверждают результаты анализа крови.

В нем явно видны признаки воспалительного процесса и гипоксии. Повышается также активность печеночных ферментов и концентрация азотсодержащих соединений.
В сомнительных ситуациях проводят выделение возбудителя из крови или мокроты матери, а также определение титра антител к различным чужеродным микроорганизмам.
Задачей врача также является дифференциация состояний, схожих по клиническим проявлениям.
Внутриутробную или эмбриональную пневмонию следует отличать от аспирационного удушья меконием, пневмоторакса, дисфункции легких и других патологий.
Как проводится лечение
Новорожденного обязательно госпитализируют. Лечение проводят в отделении интенсивной терапии. Малыша помещают в специальную камеру, где поддерживается оптимальная температура, влажность и уровень кислорода.
 Кормление ребенка может происходить разными способами, предпочтение отдают грудному вскармливанию. Решение о возможных вариантах принимает врач, с учетом тяжести течения заболевания и состояния малыша.
Кормление ребенка может происходить разными способами, предпочтение отдают грудному вскармливанию. Решение о возможных вариантах принимает врач, с учетом тяжести течения заболевания и состояния малыша.
Антибиотики при врожденной пневмонии, как правило, назначаются сразу, не дожидаясь результатов бакпосева для выявления возбудителя.
Сохранение жизни является главной целью, поэтому для получения максимально широкого спектра антибактериальной активности могут назначаться несколько препаратов. Они подбираются так, чтобы воздействовать, как на грамположительную, так и грамотрицательную флору.
Как правило, лечение начинают препаратами пенициллинового ряда. При отсутствии улучшения на второй день, их могут поменять на группу цефалоспоринов.
Кроме этиотропной терапии, ребенку могут быть назначены другие средства:
- Иммуномодуляторы.
- Муколитики.
- Противовоспалительные.
- Антигистаминные.
Чем раньше начато лечение, тем меньшая область будет подвержена воспалению. В противном случае, инфекция распространится на здоровые ткани, приведет к дыхательной недостаточности, отекам и заражению крови.
Прогноз для ребенка
Своевременное лечение позволяет вовремя остановить размножение бактерий и победить болезнь. Однако то действие, которое уже успел оказать возбудитель, может иметь свои последствия. Изменения в состоянии легочной ткани может привести к эмфиземе или хроническим обструктивным состояниям, а кислородное голодание – замедлить умственное и физическое развитие.
 Дети, переболевшие внутриутробной пневмонией, во взрослом возрасте могут страдать от частых респираторных заболеваний или тяжелее их переносить.
Дети, переболевшие внутриутробной пневмонией, во взрослом возрасте могут страдать от частых респираторных заболеваний или тяжелее их переносить.
Полноценное лечение новорожденного может быть длительное (около месяца). Оно продолжается и после окончания курса антибиотиков, а также включает организацию восстановительного периода, в который часто включаются физиопроцедуры.
Даже при успешной борьбе с возбудителем заболевание может спровоцировать у ребенка нарушение водно-солевого обмена, патологии слуха или зрения, спайки в легочной ткани и другие негативные последствия.
Ухудшает прогноз появление симптомов нарушения циркуляции крови, сердечных шумов, приступов асфиксии, увеличение печени.
Предотвратить такие серьезные проблемы поможет повышение иммунитета беременной и ее бережное отношение к своему здоровью. Зная, что такое внутриутробная пневмония и какие ее причины, будущие мамы смогут предупредить опасность и будут более внимательны к своему здоровью.
Видео
Источник


