Федеральные рекомендации по лечению внебольничной пневмонии

Пневмония – тяжелое инфекционное заболевание нижних дыхательных путей, поражающее все группы населенияи способное вызвать осложнения, несущие угрозу для здоровья и жизни. Особенно это касается детей, пожилых пациентов и ослабленных больных.
 Пневмонии – обширная группа инфекционных (как правило, бактериальной природы) заболеваний, различных по этиологии, патогенезу и морфологической характеристике.
Пневмонии – обширная группа инфекционных (как правило, бактериальной природы) заболеваний, различных по этиологии, патогенезу и морфологической характеристике.
Патологический процесс представляет собой очаговое поражение четырех респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Один из видов данного заболевания – внебольничная пневмония (в том числе и в тяжелой форме).
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Рассмотрим клинические рекомендации по пневмонии – ее диагностике, лечению и профилактике.
 Коды пневмонии по МКБ-10
Коды пневмонии по МКБ-10
J13 Пневмония, вызванная Streptococcus pneumoniae
J14 Пневмония, вызванная Haemophilus influenzae [палочкой Афанасьева-Пфейффера]
J15 Бактериальная пневмония, не классифицированная в других рубриках
J16 Пневмония, вызванная другими инфекционными агентами, не классифицированная в других рубриках
J17 Пневмония при болезнях, классифицированных в других рубриках
J18 Пневмония без уточнения возбудителя
Внебольничная пневмония делится на:
- типичную (вирусную, бактериальную, паразитарную, грибковую, микоплазменную);
- развившуюся у больных с иммунодефицитными состояниями, вызванными тяжелыми сопутствующими патологиями (ВИЧ, злокачественные опухоли и др.);
- аспирационную (абсцесс легкого).
Клинические рекомендации: пневмония
В соответствии с клиническими рекомендациями по внебольничной пневмонии, основное внимание на догоспитальном этапе должно быть уделено сбору анамнеза и жалоб, а также данным, полученным в результате физикального обследования.
К наиболее распространенным жалобам при воспалении легких относятся:
- Повышение температуры тела (лихорадка может быть как субфебрильной, так и фебрильной).
- Кашель с выделением мокроты (гнойной, слизистой и др.).
- Боль в груди.
- Одышка.
При сборе анамнеза следует учесть такие факторы, как:
- переохлаждение;
- недавно перенесенное ОРВИ;
- хронические патологии;
- табакокурение;
- прием антимикробных препаратов в последние недели или месяцы.
✔ Получение материала для микробиологического исследования при внебольничной пневмонии: правила в Системе Консилиум.
Физикальное обследование может выявить некоторые локальные изменения:
- усиление бронхофонии и дрожания голоса;
- тупость или укорочение перкуторного звука;
- выслушивание зоны жесткого или бронхиального дыхания;
- наличие влажных хрипов или крепитаций.
Данные симптомы не являются специфичными для пневмонии. В ряде случаев клиника заболевания может носить стертый характер – например, при атипичных формах воспаления легких, а также у пожилых пациентов и лиц с ослабленным иммунным ответом организма.
Согласно клиническим рекомендациям по пневмонии у взрослых и детей, всем больным при подозрении на данную патологию показано проведение пульсоксиметрии для выявления снижения содержания кислорода в крови (сатурация 92 % и менее у больных моложе 50 лет и сатурация 90 % и менее у лицстарше 50 лет).
Внебольничная пневмония
Внебольничная пневмония – острая инфекция нижних дыхательных путей, возникшая вне отделения стационара или в течение 28 дней после выписки из него, выявленная в первые 2 суток с момента госпитализации или возникшая у лица,не находившегося в домах и отделениях сестринского ухода две недели и более.
Заболевание характеризуется клиническими проявлениями, характерными для поражения нижних отделов дыхательных путей (высокая температура, кашель с мокротой (гнойной или слизистой), одышка, боль в груди, усиливающаяся при кашле и дыхании).
Рентгенологическое исследование, как правило, обнаруживает наличие «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
В основе диагностики пневмонии лежат клинико-инструментальные критерии. Наибольшая достоверность диагноза достигается при комплексной оценке лабораторных, клинических и рентгенологических данных.
Особенно важно именно рентгенологическое исследование – его использование для подтверждения диагноза является одним из критериев качества оказанной медицинской помощи.
✔ Пневмония: показания и противопоказания к ЭКМО, таблица в Системе Консилиум

Скачать таблицу
Лечение по клиническим рекомендациям
Клинические рекомендации по лечению пневмонии предполагают комплексное назначение следующих мероприятий:
- прием антибиотиков;
- адекватная респираторная поддержка;
- использование симптоматических препаратов (по показаниям);
- предупреждение развития осложнений.
В лечении очень важно своевременно выявить и пролечить декомпенсацию или обострение сопутствующих хронических патологий.
Своевременное и грамотное назначение антимикробных препаратов способствует уменьшению продолжительности болезни, снижает риск осложнений и смертности при внебольничной пневмонии. Выбор препарата у больных, проходящих амбулаторное лечение, осуществляется эмпирически.
Клинические и рентгенологические данные не имеют большого значения для определения этиологии пневмонии.
Кроме сбора анамнеза и физикального обследования, в обязательном порядке также выполняются:
- Рентгенография органов грудной клетки в двух проекциях.
- ОАК.
- Анализ ЭКГ в 12 стандартных отведениях (необходим для диагностики сопутствующей сердечной патологии, опасных нарушений ритма и электролитных нарушений).
Приблизительный срок временной нетрудоспособности при неосложненной больничной пневмонии составляет 20 суток.
За это время больной посещает лечащего врача 4 раза, а врач, в свою очередь, регулярно проводит оценку состояния пациента и эффективности проводимых терапевтических мероприятий.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Рекомендации по лечению амбулаторных пациентов
Лечение антибиотиками должно начаться не позднее 8 часов с момента установления диагноза. Нужно помнить, что состояние человека, больного воспалением легких, может стремительно ухудшиться, поэтому телефонный контакт на следующий от начала терапии день позволит выявить случаи быстрого прогрессирования патологии, декомпенсации сопутствующих хронических заболеваний и принять решение о госпитализации до второго визита к лечащему врачу.
Продолжительность приема антибиотиков при пневмонии стандартна – от 7 до 10 дней. При нетяжелом и неосложненном течении предпочтительнее выбирать препараты в форме таблеток.
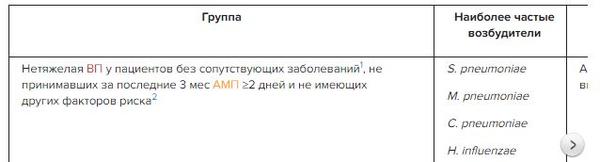
Данные, свидетельствующие о преимуществе какого-либо антимикробного средства из числа рекомендованных (синтетические пенициллины, макролиды и др.) для больных без дополнительных модифицирующих факторов риска, отсутствуют.
К модифицирующим факторам риска относятся:
- сопутствующие хронические патологии (ИБС, ХОБЛ, сердечная недостаточность, цирроз печени, алкоголизм, наркомания и др.);
- прием антимикробных препаратов более 2 дней за последние 3 месяца.
Возраст старше 60 лет сам по себе не является фактором риска осложнений внебольничной пневмонии, однако в данной возрастной группе сопутствующие заболевания обнаруживаются особенно часто.
При наличии модифицирующих факторов риска допустим совместный прием антибиотиков бета-лактамной группы и макролидов.
✔ Антибактериальная терапия внебольничной пневмонии у амбулаторных пациентов, таблица назначений в Системе Консилиум.
Профилактика у взрослых
Основной метод профилактики внебольничной пневмонии у взрослых – вакцинация всех лиц, имеющих высокий риск развития пневмококковых инфекций и осложнений перенесенного гриппа.
Для иммунопрофилактики используются вакцины против пневмококковой инфекции и против гриппа, которые вводятся в организм пациента на фоне его полного соматического здоровья. Обе вакцины можно вводить в одно время в разные участки тела человека – это безопасно.
Возраст 65 лет и старше- основное показание для проведения ежегодной вакцинации против гриппа и ревакцинации пожилых пациентов пневмококковой вакциной через 5–10 лет после первой прививки.
Вакцинировать неконъюгированной пневмококковой вакциной рекомендовано следующие группы населения:
- лица старше 65 лет без иммунодефицитных состояний;
- лица с 2 до 65 лет с имеющимися хроническим патологиями сердца и сосудов, легких, печени, сахарным диабетом, алкоголизмом, ликрореей, аспленией.
Эффективность противогриппозной вакцины в предотвращении гриппа и его осложнений у здоровых лиц моложе 50 лет достаточно высока.
У лиц более старшего возраста эффективность несколько снижается, но вместе с тем снижается и число эпизодов инфекции ВДП, внебольничной пневмонии, госпитализации и смерти. Иммунизация проводится осенью – с октября до декабря.
Вакцина показана следующим группам населения:
- лица 50 лет и старше;
- лица, проживающие в домах длительного ухода;
- дети и взрослые с хроническими заболевания сердца, сосудов, легких, бронхов;
- взрослые и дети, страдающие сахарным диабетом, почечными патологиями, гемоглобинопатиями, иммунодефицитом;
- женщины во IIи IIIтриместрах беременности.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник
В обновленном клиническом руководстве по лечению пневмонии подчеркивается рациональное применение антибиотикотерапии наряду с рекомендациями по расширению микроскопических исследований образцов из дыхательных путей у некоторых пациентов и измененными рекомендациями по стратегиям эмпирического лечения.
Специальный комитет Американского общества специалистов в области торакальной медицины (American Thoracic Society, ATS) / Американского общества специалистов по инфекционным болезням (Infectious Diseases Society of America, IDSA) по внебольничной пневмонии (ВБП) у взрослых 1 октября опубликовал руководство на сайте American Journal of Respiratory and Critical Care Medicine. Рекомендации представляют собой обновление руководства 2007 года и в основном посвящены взрослым пациентам, не страдающим иммунодефицитом.
«ВБП остается одной из основных причин смертности в мире», — заявил в пресс-релизе Грант Уотерер (Grant Waterer), MBBS, PhD, сопредседатель комитета по разработке руководства и профессор медицины в Университете Западной Австралии в Перте. «В последнее десятилетие не только появились новые данные, но сейчас национальном и международном уровне уделяется большое внимание рациональному применению антибиотикотерапии. Пришло время обновить руководство, чтобы врачи могли быть уверены в научной обоснованности своей практики».
«Профили резистентности привели к изменению некоторые из наших рекомендаций, но агенты первого ряда довольно похожи, как и в прошлый раз», — сообщил председатель комитета Джошуа П. Метлей (Joshua P. Metlay), MD, PhD, из Массачусетской больницы общего профиля и Гарвардского медицинского университета в Бостоне, в интервью Medscape Medical News.
«Мы предлагаем врачам и медицинским центрам продолжали проводить диагностические исследования, чтобы мы могли больше узнать об эпидемиологии текущей ситуации в надежде на то, что у нас будет более целенаправленная терапия», — сказал Метлей.
Авторы создали список из 16 основных клинических вопросов, которые были определены комитетом как приоритетные, и дали рекомендации в ответ на эти вопросы.
Отсутствие различий между внутри- и внебольничной пневмонией
В обновленном руководстве авторы рекомендуют выполнять посев мокроты и крови у тяжело больных пациентов и у всех пациентов в стационаре, получавших эмпирическое лечение против метициллин-резистентного золотистого стафилококка (MRSA) или Pseudomonas aeruginosa. (Руководство 2007 года рекомендовало выполнять посев мокроты и крови у тяжело больных пациентов.)
Монотерапия макролидами в настоящее время условно рекомендуется для амбулаторных пациентов на основании показателей резистентности; в руководстве 2007 года монотерапия макролидами настоятельно рекомендовалась для амбулаторных пациентов.
Авторы не рекомендуют использовать уровень прокальцитонина в сыворотке крови для дифференциального диагноза бактериальной и вирусной инфекции и определения, нуждается ли пациент в антибактериальной терапии. «Несмотря на то, что низкие уровни таких биомаркеров, как прокальцитонин, снижают вероятность бактериальных инфекций у пациентов, эти биомаркеры не позволяют полностью исключить бактериальную пневмонию у отдельного пациента с достаточной точностью, чтобы оправдать первоначальный отказ от антибиотикотерапии, особенно у пациентов с тяжелой ВБП», пишут авторы.
Комитет также не рекомендует использовать кортикостероиды у пациентов с внебольничной пневмонией, но говорят, что клиницисты могут рассмотреть возможность их применения у пациентов с рефрактерным септическим шоком. В предыдущих рекомендациях вопрос применения кортикостероидов не рассматривался, но было опубликовано много информации о применении кортикостероидов у пациентов с пневмонией, сказал Метлей. «В конечном итоге, это, вероятно, не является предпочтительной терапией для большинства пациентов с пневмонией в качестве дополнительного лечения», — добавил он.
В частности, обновленное руководство рекомендует отказаться от использования категории внутрибольничной пневмонии. Вместо этого основное внимание уделяется использованию местных эпидемиологических данных и валидированных факторов риска, чтобы определить, нуждается ли пациент в антибиотиках, действующих MRSA или P aeruginosa, и уделяется повышенное внимание замене терапии на более узкую по спектру действия, если результаты посева окажутся отрицательными.
«Эта категория сама по себе плохо предсказывает ситуации, когда возбудители у пациентов обладают лекарственной устойчивостью, и ее также слишком часто используют как категорию, в рамках которой пациентам с пневмонией очень часто назначается эмпирическая терапия антибиотиками очень широкого спектра действия, которые, вероятно, приносят больше вреда, чем пользы», объяснил Метлей.
«Мы получаем все больше данных, что внедрение этой категории привело к чрезмерному злоупотреблению антибиотиками широкого спектра действия, а не к улучшению результатов лечения — а на самом деле, возможно, даже к их ухудшению. Поэтому пришло время придумать лучшую стратегию с небольшим, но реальным риском того, что у некоторых пациентов будут возбудители, на которые не действуют обычно назначаемые антибиотики», добавил он.
В обновленном клиническом руководстве для лечения рекомендуются комбинации как β-лактама/ макролида, так и β-лактама/ фторхинолона, но говорится, что данные в пользу комбинации β-лактама/ макролида более убедительны.
Кроме того, не рекомендуется рутинное назначение контрольной визуализации грудной клетки, но комитет отмечает, что пациентам, которым показан скрининг рака легких, следует выполнять визуализацию грудной клетки в соответствии с клиническими показаниями.
Метлей сказал, что с учетом распространенности и летальности пневмонии, к сожалению, нет более качественных исследований по диагностике и лечению пневмонии. «Распространенность проблемы немного не соответствует объему проводящихся исследований», — пояснил он.
Метлей и Уотерер указали на отсутствие значимых финансовых отношений. Несколько соавторов сообщают о различных финансовых отношениях с компаниями AstraZeneca, Bayer, Boehringer Ingelheim, GlaxoSmithKline, Novartis, Pfizer, Sunovion, Forest, Cerexa, Contrafect, Theravance, Cempra, Paratek, Blue Cross Blue Shield of Michigan, Wiley Publishing, Aurora Cannabis, Aurora Cannabis Рост, Cronos Group, Filead, Insmed, Multiclonal Therapeutics, Pharmaxis, Aradigm, Arsanis, International Biophysics, Savara, Shionogi, EBSCO и Grifols. Полный список приводится на сайте журнала.
Источник

