Фиброз легких после пневмонии у ребенка

Симптомы фиброза легких у ребенка
- Ведущим симптомом является одышка – сначала при физической нагрузке, а по мере прогрессирования заболевания и в покое.
- Кашель (сухой или с отделением небольшого количества мокроты).
- Бледность, цианоз (синюшность) кожных покровов.
- При длительном течении процесса – изменение формы пальцев (утолщение пальцев, выпуклость ногтевой пластины).
- При длительном течении процесса и большом объеме поражения развиваются признаки сердечной недостаточности (так называемого «легочного сердца»): усиление одышки, сердцебиение, отеки на ногах, набухание и пульсация шейных вен, загрудинные боли.
- Слабость, повышенная утомляемость, неспособность выполнять тяжелую физическую нагрузку.
Формы фиброза легких у ребенка
Фиброз может быть односторонним и двусторонним, очаговым (поражается небольшой участок легкого) и тотальным (распространяется на все легкое).
По выраженности разрастания соединительной ткани:
- фиброз (пневмофиброз) – умеренное тяжистое разрастание соединительной ткани, чередующееся с неизмененной легочной тканью;
- склероз (пневмосклероз) – грубое замещение участков легочной ткани соединительной с уплотнением легких;
- цирроз легких – полное замещение легочной ткани соединительной с повреждением бронхов и сосудов легкого.
По причине развития выделяют:
- фиброз как следствие пылевых заболеваний легких (силикоз — профессиональное заболевание легких, развивающееся после длительного вдыхания пыли силикатов; асбестоз — профессиональное заболевание легких, возникающее после длительного вдыхания пыли асбеста);
- лекарственный фиброз (развивается на фоне длительного приема препаратов для лечения аритмии, химиотерапевтических препаратов (для лечения опухолей));
- фиброз при заболеваниях соединительной ткани (ревматоидном артрите, системной склеродермии, системной красной волчанке);
- фиброз инфекционной природы (после пневмонии или туберкулеза легких);
- идиопатический (первичный) фиброз (возникает без видимой причины).
Причины фиброза легких у ребенка
- Длительное вдыхание органической (солома, плесень, мука, отруби, деревянная стружка и др.) и неорганической (песок, цемент, асбест, металлическая стружка, тальк и др.) пыли приводит к развитию пылевых заболеваний легких, которые заканчиваются развитием фиброза.
- Длительный прием химиотерапевтических (для лечения опухолей), антиаритмических препаратов (для лечения нарушений ритма сердца).
- Заболевания соединительной ткани (ревматоидный артрит, системная красная волчанка, системная склеродермия и др.).
- Пневмония.
- Туберкулез легких.
- Васкулиты (воспаление стенок кровеносных сосудов).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика фиброза легких у ребенка
- Анализ жалоб заболевания (прогрессирующая одышка, кашель, общая слабость, снижение массы тела).
- Анамнез заболевания (когда появились первые симптомы, с чем связано их появление, как менялось течение заболевания со временем).
- Анализ анамнеза жизни (данных о перенесенных заболеваниях): частые пневмонии, туберкулез (инфекционное заболевание, вызываемое микобактерией туберкулеза).
- Аускультация (выслушивания), перкуссия (простукивания) легких.
- Спирография (исследование объема легких и дыхательной функции).
- Рентгенография грудной клетки (позволяет обнаружить изменения в легких).
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) – позволяют более детально определить характер изменений в легких. Применение данных методов у детей должно быть ограничено, следует прибегать к ним только при невозможности установить диагноз другими методами.
- Биопсия легкого (исследование кусочка ткани легкого, полученного при эндоскопическом исследовании бронхов (введение в дыхательные пути бронхоскопа) или во время операции). Помогает обнаружить рубцовую ткань в легком на микроскопическом уровне.
- Возможна также консультация детского пульмонолога.
Лечение фиброза легких у ребенка
Специфического эффективного лечения фиброза легких нет. Среди основных рекомендаций выделяют следующие:
- исключить воздействие повреждающих факторов (например, длительное пребывание в запыленных помещениях);
- ограниченные участки пневмосклероза, не проявляющие себя клинически, в терапии не нуждаются;
- кислородотерапия (ингаляции кислорода с помощью специальных аппаратов);
- оперативное лечение: возможно удаление функционально неполноценного ограниченного очага, в случае тотального фиброза (распространяющегося на все легкое) – пересадка легких.
Осложнения и последствия фиброза легких у ребенка
Профилактика фиброза легких у ребенка
- Исключить длительное пребывание ребенка в запыленных помещениях.
- Своевременное лечение воспалительных заболеваний легких (пневмонии; туберкулеза — инфекционного заболевания, вызываемого микобактерией туберкулеза).
Источник
Фиброз легких у ребенка – это патология, для которой характерно возникновение в органе фиброзной ткани. Последняя иначе называется волокнистой. Она довольно прочная и в ходе заболевания замещает легочную ткань. Недуг так же характерен затрудненным движением кислорода через альвеолы. У больного фиброзом отмечаются серьезные сбои в дыхании. Давайте рассмотрим, как протекает заболевание у детей, какие причины, диагностика и методы лечения.
Причины
По причине происхождения фиброз легких делится на интерстициальный и идиопатический. Первый тип возникает вследствие воздействия на легкие внешних неблагоприятных факторов. Причины возникновения второго типа фиброза медициной пока достоверно не выяснены, но данный тип отличается агрессивностью распространения на ткани легкого. К интерстициальному типу относится фиброз, вызванный причинами:
- вдыханием вредных фракций пыли с бериллием и диоксидом кремния;
- лекарственными препаратами: антибиотики, химиотерапия;
- инфекционными болезнями: туберкулез (приводит к циррозу легкого), атипичная пневмония, эмфизема легких.
????????⚕️ Фиброз легких у детей младше трех лет встречается крайне редко. У кого-то болезнь развивается медленно, это может длиться около полугода, пока фиброз диагностируют, а бывает его развитие стремительное и тяжело поддается лечению.
Последствия для ребёнка
Отсутствие адекватной и своевременной терапии фиброза лёгких у ребёнка может привести к следующим осложнениям и последствиям:
- хронической нехватке кислорода (дыхательной недостаточности);
- лёгочной гипертензии (повышению артериального давления в лёгочной артерии);
- лёгочному сердцу в хронической стадии;
- присоединению прочих инфекций, сопровождающихся развитием пневмонии.
Симптомы
В зависимости от широты распространения фиброза симптомы разнятся по степени выраженности. При очаговой форме больной может вовсе не замечать болезнь первое время. При диффузном типе доступ воздуха до легочных сосудов закрывается фиброзной тканью, и симптомы не заставляют себя ждать:
- сухой кашель;
- одышкой сопровождаются даже легкие нагрузки;
- бледность кожи и слизистых, вплоть до цианоза (синюшности);
- опухание ногтевых фаланг пальцев рук;
- на тяжелых стадиях – сердечная недостаточность.
О развивающемся фиброзе лёгких свидетельствует нарастающая одышка. Изначально она проявляется при увеличении физических нагрузок, но со временем ребёнок начинает ощущать её, даже находясь в состоянии покоя. Этот симптом является основным и наиболее показательным внешним проявлением заболевания как у детей, так и взрослых.
Появляется кашель, который может быть как сухим, так и влажным, с незначительным отделением мокроты. Приступы длительного кашля не приносят ребёнку облегчения и обычно не способны устранить прогрессирующее раздражение в бронхах.
Кожа у детей с фиброзом лёгких приобретает синеватый оттенок, то есть появляется цианоз. В целом, ребёнок выглядит очень бледным и вялым, способность переносить привычные физические нагрузки снижается. Дети часто ощущают себя уставшими, быстро утомляются и чувствуют слабость.
????????⚕️ Затяжное течение болезни чревато деформацией пальцев рук – они становятся более толстыми, с выпуклой ногтевой пластиной. Начинают появляться признаки сердечной недостаточности, которым сопутствуют усиленная одышка, частое сердцебиение, отёчность конечностей (обычно ног), набухание и пульсирование вен в области шеи, боли за грудиной.
Диагностика
Для оценки состояния больного учитываются жалобы, проводится осмотр. Врач прослушивает и простукивает грудную клетку, проверяет дыхательную функцию и объем легких. Определение функциональности проводят специальным тестом – проверяют силу выдоха. Оксигемометрией измеряют уровень содержания кислорода в крови. Чтобы понять полную клиническую картину врач-пульмонолог проводит инструментальную диагностику – рентгенографию, магнитно-резонансную томографию.
Компьютерную томографию применяют для определения кистозных проявлений, затемненностей. Для выявления легочной гипертензии используют эхокардиограмму. Для изучения внутренней поверхности и функции бронхов проводят бронхоскопию. Биопсия легких (взятие кусочка ткани) берется малоинвазивным хирургическим методом или бронхоальвеолярным лаважом.
Читайте подробнее о кистозном фиброзе лёгких
Лечение фиброза легких у детей
Если у ребенка кашель и прогрессивная отдышка, если после нагрузок дыхание поверхностное, если наблюдается потеря аппетита и веса, постоянная слабость и усталость, а порой и лихорадка, то на лицо признаки легочного фиброза. Врачи при помощи методов визуализации с использованием приборов диагностируют фиброз легких у детей.
Медикаментозное лечение проходит с назначением высоких доз пероральных кортикостероидов. При лечении могут быть использованы цитотоксические препараты, такие как азатиоприн и циклофосфамид. Исследования данной терапии не выявили тотального положительного эффекта, но порядка 20% пациентов сразу идут на поправку. Если воспаление сильное, а выявить его степень можно при помощи биопсии легкого, то пациентам назначают кортикостероиды.
Прогрессирующая дыхательная недостаточность во многих случаях неизбежна и средняя продолжительность жизни такого больного приблизительно ограничивается четырьмя годами. Трансплантация легких не практикуется, и, учитывая такую тяжесть заболевания, очень важны профилактические мероприятия и гигиена жилища ребенка.
Фиброз легких у детей относится к тем заболеваниям, которые легче просто предупредить, чем лечить. Не запускайте воспалительные заболевания у детей, не позволяйте им перерастать в хронические, обеспечивайте чистый дом своему ребенку и прогулки на чистом воздухе, витамины, мясо и фрукты помогут уберечься от этой коварной болезни.
Источник
Редактор
Неля Савчук
Врач высшей категории
В организме постоянно протекают процессы регенерации, которые в большинстве своем проходят за счет соединительной ткани. Иногда этот процесс может иметь обратное течение.
Одним из примеров такого неблагоприятного поворота является фиброз легких – процесс замещения собственной ткани легкого на соединительную (фиброзную).
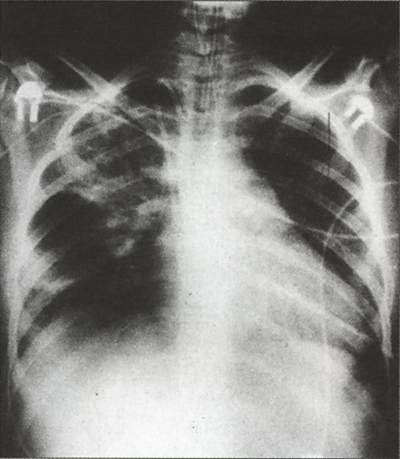
Визуально после пневмонии он определяется на рентгеновских снимках в виде фиброзных тяжей и рубцов – полосы затемнения. Это приводит к уменьшению дыхательной поверхности легких и развитию хронической дыхательной недостаточности.
Виды
Существует множество классификаций фиброзных изменений легких, вот некоторые из них:
1) По происхождению:
- идиопатический – причина развития болезни не установлена;
- интерстициальный – известен этиологический фактор.
2) По этиологии:
- следствие профессионального заболевания;
- результат приема лекарственных препаратов;
- системные заболевания соединительной ткани;
- постинфекционный фиброз.
3) По выраженности разрастания соединительной ткани:
- фиброз – участки здорового легкого чередуются с участками замещенными соединительной тканью;
- склероз – более грубое поражение легких чем фиброз, характеризуется уплотнением и снижением эластичности легких;
- цирроз – терминальная стадия, которая проявляется нарушением гистоархитектоники легкого и полным замещением его тканей, альвеол, частично сосудов и бронхов на соединительную.
4) По распространенности процесса:
- апикальный – поражена только верхушка легкого;
- перекорниальный – фиброз развивается вокруг корней легкого;
- корневой – с поражением самого корня;
- очаговый – наличие небольшого участка (или несколько) фиброза в легком;
- генерализованный – поражение всего легкого;
- односторонний – поражено только одно легкое (правое или левое);
- двухсторонний – поражены оба легких.
Выше представлены основные классификации, которыми пользуются в клинической практике, так как с их помощью можно отразить степень и тяжесть заболевания. Это имеет огромное значение в формулировании диагноза.
Фиброзные тяжи на рентгеновском снимке
Симптомы
Фиброз приводит к тяжелому поражению легких, что в свою очередь приводит к развитию хронической гипоксии всех органов и тканей. Симптомы болезни, если фиброз развился в следствии хронического процесса, начинают проявляться не сразу, а постепенно набирая силу. В случае острой и массовой гибели клеток легкого фиброз не заставит себя долго ждать.
Основные симптомы, характерные для фиброза легких:
- Одышка – является ключевым симптомом данного заболевания. На начальных стадиях, когда процесс занимает небольшие объемы, она не ярко выражена, возникает при тяжелой или умеренной физической нагрузке. Но с течением болезни она становиться все сильнее и на стадии цирроза возникает даже в покое.
- Кашель – может наблюдаться не очень интенсивный кашель с отделением скудного количества мокроты.
- Дыхательная недостаточность (ДН) – возникает в связи с уменьшением дыхательной поверхности и растяжимости легких.
- Сердечная недостаточность или “легочное сердце” – на фоне ДН, так как сердце, как никакой другой орган, нуждается в постоянной подаче кислорода. Возникает при значительном объеме поражения и затяжном течении болезни. Проявляется:
- значительной одышкой;
- болевыми ощущениями за грудиной;
- сердцебиением;
- пульсацией;
- набуханием вен шеи;
- отеками на нижних конечностях.
- Изменения психического состояния и сознания – мозг очень чувствителен к гипоксии и очень остро реагирует на отсутствие кислорода. Могут наблюдаться:
- депрессии;
- апатия;
- головные боли;
- головокружения;
- потери сознания.
- Изменение внешнего вида – очень яркими являются симптомы “барабанных палочек” (утолщение дистальных фаланг пальцев кисти) и “часовых стекол” (изменения ногтей, они становятся выпуклыми и напоминают часовые стекла). Кроме того, наблюдается:
- ломкость;
- выпадение волос;
- бледность;
- шелушение кожных покровов.
- Полиорганная недостаточность – на терминальной стадии.
Синдром “барабанных палочек”
Появление прогрессирующей одышки является первым и самым важным симптомом, при котором необходимо срочно обратиться за медицинской помощью.
Так как на поздних стадиях от гипоксии страдают все органы и ткани, симптомы могут быть весьма разнообразными, но всегда присутствуют признаки ярко выраженной дыхательной недостаточности.
Диагностика
Диагностика начинается с выслушивания жалоб пациента, затем тщательный сбор анамнеза и проведение общего осмотра. В результате осмотра могут обнаружиться:
- При перкуссии – притупление перкуторного звука над очагом фиброза;
- При аускультации – ослабление дыхание, появление дыхательных шумов, бронхофония.
На основании полученных данных, врач назначает специальные методы обследования, как правило это инструментальные методики, так как лабораторные тесты малоинформативны. В общем анализе крови могут наблюдаться признаки анемии (полицитемия, ретикулоцитоз). В более поздних стадия могут наблюдаться признаки поражения многих органов и тканей в биохимическом анализе крови.
В диагностике используют:
- рентгенологическое исследование легких (лучше компьютерную томографию, если есть возможность);
- магнитно-резонансную томографию;
- исследование функционального состояния легких (особенно важен показатель объема форсированного выдоха за 1 минуту – ОФВ1);
- прицельную биопсию легкого под контролем КТ.
По результатом обследований наблюдаются фиброзные очаги (тяжи, рубцы) и значительное снижение функции легких.
Лечение и прогноз
Вылечить фиброзно-измененное легкое нельзя, можно лишь приостановить процесс разрастания соединительной ткани.
Внимание! Специфического лечения фиброза легких нет, так как данная патология необратима.
Используют следующие группы препаратов:
- глюкокортикостероиды (преднизолон, метилпреднизолон) – являются основой патогенетической терапии и способствуют остановке фиброза;
- цитостатики (азатиоприн, циклофосфомид) – останавливают процессы деления клеток;
- антифибринозные (колхоцин);
- антибиотики;
- бронхолитики;
- муколитики и откашливающие;
- симптоматическая терапия вторичных поражений других органов и систем (чаще всего сердечная – инотропная терапия гликозидами);
- оксигенотерапия;
- дыхательная гимнастика;
- диета.
Цель терапии – не допустить прогрессирования процесса, предотвратить возможность присоединения вторичных инфекций и по максимуму постараться улучшить качество жизни человека, страдающего данным недугом.
При тотальном поражении легкого или его доли, возможно проведение хирургической операции по удалению патологически измененного органа или участка. В случаи двустороннего поражения выполняют трансплантацию легких.
Заключение
Фиброз легкого – тяжелое заболевание, которое приводит к серьезным нарушением во всем организме. Оно неуклонно прогрессирует и поэтому время в диагностике и лечении данного состояния играет огромную роль. Необходимо сразу же обращаться к врачу, при появлении малейших симптомов, особенно при наличии одышки. При правильном лечении процесс удается приостановить.
Источник
Если ситуация с коронавирусной инфекцией COVID-19 пойдёт по тому же сценарию, что и эпидемия атипичной пневмонии, то уже к апрелю-маю проблема будет стоять не так остро. Об этом в интервью Антону Красовскому рассказал академик РАН Александр Чучалин, заведующий кафедрой госпитальной терапии РНИМУ им. Н.И. Пирогова. По его мнению, система здравоохранения РФ сделала максимум для того, чтобы защитить страну от коронавируса. Врач также рассказал, что, вопреки распространённому мнению, заражение COVID-19 может сопровождаться насморком.
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.
Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
Также по теме
«Наличие коронавируса подтвердилось у пациентов в Кемерове»: в России выявлено два новых случая заболевания COVID-19
Два новых случая заболевания коронавирусной инфекцией COVID-19 зафиксировано в России. Диагноз подтвердился у двух пациентов в городе…
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель…
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.
— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?
— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.
— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Сейчас, вы знаете, в этой ситуации есть сильные стороны российского здравоохранения, и я хотел бы это подчеркнуть. Это работа санитарной службы. Она действительно сделала максимум для того, чтобы защитить страну. Это одна сторона, как бы карательная. А вторая сторона — это работа «Вектора», который за предельно короткое время сделал диагностику, и они сделали всё абсолютно. И он был протестирован в CDC, и они получили сертификат, указывающий на высокую специфичность и чувствительность.
— Он у нас вообще единственный сертифицированный, да?
— Да.
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните…
— Тогда — в 2002 году? То есть когда был SARS?
— Да, вот это всё.
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.
— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-т