Герпетическая пневмония у детей лечение
Любая герпетическая инфекция способна навредить человеческому организму. Этим вирусом заражены около 90 % населения, но проявляется он не у всех. В сравнении с простым герпесом на губах внутренний герпес представляет серьезную опасность для человека. Чаще всего данный недуг диагностируется у детей 3-4 лет и у взрослых людей после 40 лет. Если простой герпес проявляется сыпью на губах или половых органах, то проявления этой инфекции внутри организма диагностировать намного сложнее.
Особенности заболевания

Герпес внутренних органов диагностируется намного реже в сравнении с пузырьковой сыпью на половых органах и губах. Возбудителем недуга выступает цитомегаловирус или вирус герпеса 5-го типа.
После распространения возбудителя заболевания в организме с кровотоком симптомы недуга у каждого человека могут проявляться по-разному. Для внутренней герпетической инфекции характерно поражение сразу нескольких органов, но чаще всего выявляют одну из трех форм этого заболевания:
- Вирусный герпетический гепатит.
- Герпетическая пневмония.
- Инфекционный герпетический эзофагит.
- Герпес заднего прохода.
Если симптомы герпеса 1-2-го типа просто выявить по характерным мелкопузырчатым высыпаниям на слизистой оболочке гортани, уретры, мочевого пузыря и стенках влагалища, то инфекция 5-го штамма диагностируется намного сложнее. Недуг часто сопровождается серьезными осложнениями, которые могут привести к смерти.
Важно: однажды попав в организм, цитомегаловирус остается там навсегда и проявляется при ослаблении иммунной системы человека.
Если у заболевшего герпес на внутренних органах, симптомы заболевания могут быть самыми разнообразными в зависимости от того, какой орган поражен. Ученым до сих пор точно не известно, каким образом происходит заражение. Многие специалисты убеждены, что заражение осуществляется посредством биологических жидкостей (слюны, крови, спермы, мочи). Именно поэтому принято считать, что это происходит при очень близком контакте с носителем вируса.
При этом существуют следующие пути передачи от больного человека к здоровому:
- воздушно-капельный (это не только чихание и кашель, но и поцелуй, при котором инфицированная слюна попадает к здоровому человеку);
- половой способ передачи;
- инфекция может передаваться младенцу во время кормления с материнским молоком;
- внутриутробный (посредством плаценты);
- родовой;
- гемотрансфузионный.
Герпетическая пневмония: симптомы
Если у пациента внутренний герпес, симптомы поражения дыхательной системы проявляются в надсадном кашле, одышке, болезненности грудной клетки. У больного поднимается температура до значительных показателей, он испытывает общее недомогание. Поскольку герпес часто комбинируется с другими патологическими процессами в организме (например, протозойное, грибковое или бактериальное поражение органов дыхания), клиническая картина заболевания неясная.
В том момент, когда герпетический вирусный трахеобронхит распространяется в легких, заболевание проявляется в форме некротической бронхопневмонии. Также причиной двухстороннего герпетического поражения легких может стать простой герпес, локализующийся на лице около рта в момент его попадания в кровоток.
Внимание: смертность от герпесвируса у больных с ослабленной иммунной системой, которые не получают лечение специфическими противовирусными препаратами, составляет примерно 80 %.
Доказано, что дистресс-синдром легких и органов дыхания у взрослого человека довольно часто сопровождается заболеваниями, которые связаны с проявлениями простого герпеса, например, сыпь на губе. Однако влияние этого вируса на формирование такого патологического состояния до сих пор не изучено.
Герпетический гепатит
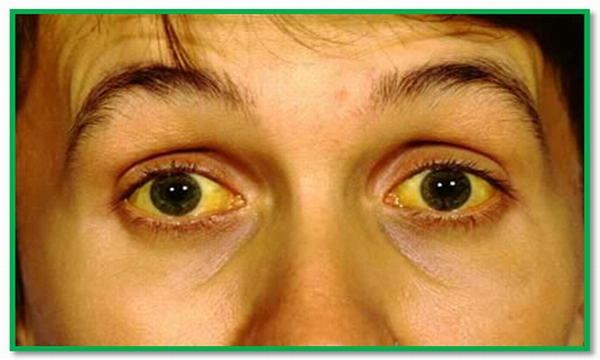
Если у больного герпес внутренних органов, симптомы вирусного поражения печени очень схожи с другими формами гепатита. Главный признак этой болезни – желтуха. У больного кожные покровы и склеры глаз окрашиваются в желтый цвет из-за повышенного уровня билирубина в организме.
Первые признаки герпетического поражения печени следующие:
- повышение температуры;
- присутствуют головные боли;
- общая слабость;
- иногда формируется тромбогеморрагический синдром;
- количество желчного пигмента стремительно повышается.
У больного присутствуют сильные боли с правой стороны, локализующиеся под ребрами, которые могут отдавать в плечо и лопатку. Это связано с увеличением размеров органа и сильным растяжением его оболочки.
Вирусный эзофагит
Симптомы и лечение герпетической инфекции в пищеводе очень схожи с обычным воспалительным процессом в этом органе. При этом поражается слизистая оболочка внутри пищеварительного тракта. Этот недуг возникает вследствие прямого проникновения вируса цитомегаловируса в пищевод через глотку. Порой такое заболевание возникает как следствие реактивации герпесвируса в блуждающем нерве.
В данном случае герпес внутренних органов, а именно эзофагит, проявляется следующими симптомами:
- человеку больно глотать твердую пищу и даже слюну;
- больной ощущает боль сзади грудины;
- стремительная потеря веса.
При обследовании с помощью гастроскопа выявляются множественные язвы на слизистой пищевода. Дно этих язвочек красноватое с фиброзной пленкой на верхней части. Если вовремя не провести лечение, то эти пленки будут способствовать разрыхлению слизистого слоя.
В большинстве случае герпес внутри организма поражает верхнюю часть пищевода. Если болезнь очень запущена, то в процесс вовлекаются и стенки кишечника. В последнем случае герпетической инфекцией будет поражена вся поверхность слизистой пищевода.
Дифференциальная диагностика вирусного эзофагита будет затруднена, если ее проводить с помощью рентгенологического или эндоскопического исследования, поскольку недуг очень похож на термическое поражение пищевода, его травмы, химический ожог или молочницу. Для диагностики необходимо провести вирусологическое и цитологическое исследование биоматериала, взятого во время проведения эзофагоскопии. Именно с их помощью можно идентифицировать возбудителя заболевания, что позволит решить, как лечить больного.
Важно! Внутренний герпес практически не встречается у людей с хорошим иммунитетом.
Герпес заднего прохода

Это заболевание развивается при проникновении герпеса 1- 2-го типа, который может поражать периферические нервные ткани. Проявления этого недуга могут быть разными. У большинства заболевших главным проявлением болезни является сильный зуд в районе анального отверстия. У некоторых заболевших недуг может выражаться в сильной болезненности в этом месте и формировании мелкой пузырчатой сыпи.
Также эта форма герпеса может проявляться другими признаками:
- боль в голове;
- нарушение сна и бессонница;
- общее недомогание;
- повышенная раздражительность;
- высокая температура;
- увеличенные лимфоузлы.
После самопроизвольного вскрытия пузырей они покрываются корочками и заживают. При присоединении вторичной инфекции в этом месте навсегда остаются шрамы. Недуг может легко перейти в герпетическое поражение кишечника. В этом случае на слизистой пищеварительного тракта возникают язвы и эрозии.
Если вовремя не диагностировать и не лечить герпес прямой кишки, то недуг будет прогрессировать, а симптомы станут более выраженными. В дальнейшем это может привести к проктиту, когда в стенках прямой кишки накапливается гной. При этом больного мучают сильные запоры, боль при опорожнении кишечника и вкрапления крови и гноя в кале.
Внимание: реже встречаются другие виды внутреннего герпеса. К ним можно отнести герпетический гломерулонефрит, моноартрит, некроз надпочечников и тромбоцитопеническую пурпуру.
Герпес новорожденных
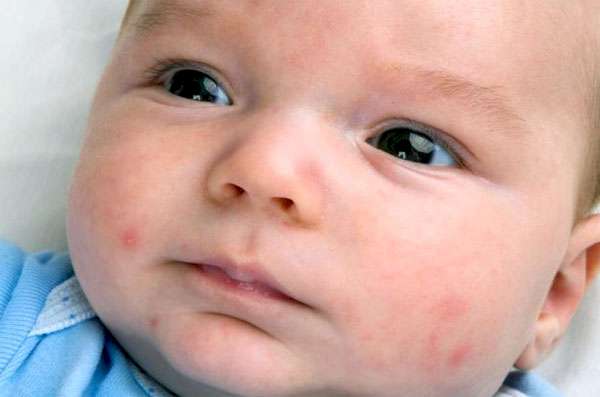
Огромную опасность цитомегаловирус представляет для младенцев. У них вирус может поражать как внутренние органы, так и ЦНС. Вероятность этого очень высока, если малыша своевременно не пролечили. Активизация цитомегаловируса у новорожденных приводит к смерти в 65 % случаев. Только один из десяти малышей с поражением ЦНС может развиваться и расти согласно возрастной норме.
Самый большой риск внутриутробного заражения ребенка присутствует при первичном инфицировании матери. Если же у беременной произошла реактивация вируса, то риск его передачи малышу низкий. Здесь очень важно то, на каком сроке беременности это произошло. Наиболее уязвимым считается плод в первом триместре беременности.
Лечение
Лечение внутреннего герпеса часто проводится с применением Валацикловира и Ацикловира. В этом случае шансы на ремиссию недуга значительно повышаются. В качестве иммуностимуляторов обычно используют Виферон в свечах. Этот препарат можно применять во время беременности и даже у новорожденных. Если присоединяются бактериальные осложнения, назначают курс антибиотикотерапии.
Также рекомендуется:
- При герпесе пищевода необходимо придерживаться принципов здорового питания;
- Во время лечения нельзя курить и пить спиртное;
- При лечении пневмонии обязательно назначают лекарства для разжижения и облегчения выведения мокроты, а также противовирусные препараты;
- При появлении высыпаний на поверхности кожи обязательно используют средства для местного применения, например специальные противогерпетические мази;
- Чтобы в будущем защититься от рецидива заболевания, необходимо укреплять иммунитет и принимать поливитаминные комплексы;
- Полезно ежедневно употреблять свежевыжатые соки.
Особо внимательно к своему здоровью должны относиться те, кто входит в группу риска по заболеванию внутренним герпесом. К ним можно отнести беременных женщин, людей с онкологическими заболеваниями, ВИЧ инфицированных, всех тех, у кого по тем или иным причинам ослаблен иммунитет, а также больных диабетом.
Вылечить внутренний герпес лучше в условиях стационара под наблюдением врачей. Основными составляющими терапии являются иммуномодуляторы и противовирусные препараты. При высокой температуре используют жаропонижающее. В качестве симптоматического лечения применяют противовоспалительные лекарства и обезболивающие.
Источник
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фриднендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-сонтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Наверх>>>
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. Более подробно про хрипы читайте здесь. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Наверх>>>
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенлогических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Наверх>>>
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокорригирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфакамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеанат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Наверх>>>
Источник>>>
Источник


