Гиперурикемия и подагра наблюдаются при
Термин гиперурикемия означает увеличение значений мочевой кислоты в крови выше нормы.
Пациент считается гиперурикемическим, у которого после 5 дней соответствующей диеты с низким содержанием пуринов и без приема лекарств, влияющих на повышение кислотности, значения в крови превышают:
7 мг / дл, у мужчин;
6,5 мг / дл, у женщин.
Если значения в крови превышают 9 мг / дл, вам необходимо начать лекарственную терапию. Подагра является следствием хронической гиперурикемии.
Гиперурикемия классифицируется как:
- первичная: когда это наследственное заболевание и, следовательно, с генетическими характеристиками;
- вторичная: когда это заболевание является следствием других патологий или вызвано приемом, или злоупотреблением определенных медикаментов.
Гиперурикемия преимущественно влияет на мужской пол в возрастной группе от 30 до 50 лет.
Гиперурикемия: каковы причины и факторы риска
Одной из основных причин гиперурикемии является избыточное введение пуринов или азотистых веществ, которые образуют нашу ДНК. Они могут быть произведены метаболизмом нашего организма или получены из некоторых продуктов питания. Их катаболизм происходит из мочевой кислоты, которая, как правило, в избытке, сохраняется на уровне плазмы.
Другая причина увеличения мочевой кислоты в крови связана с ее уменьшением выведения через почки. Также некоторые патологии могут определять увеличение мочевой кислоты в крови. Вот некоторые примеры:
- некоторые формы рака также обусловлены применением антибластических препаратов;
- химиотерапия;
- псориаз;
- болезнь накопления гликогена типа 1;
- заболевание почек, которое явно уменьшает выведение мочевой кислоты из мочи;
- диета, богатая пуринами. В число продуктов богатых пуринами входят анчоусы, сардины, мидии, скумбрия, колбасы, печень, мясо и дичь;
- злоупотребление алкогольными напитками;
- сахарный диабет.
Симптомы гиперурикемии
Избыток мочевой кислоты в крови вызывает ее осаждение в суставах, а также в соединительных тканях в виде кристаллов. В этом случае мы отождествляем патологию также с подагрой. Кристаллы также могут накапливаться в почках, образуя почечные камни.
Наиболее частые симптомы, с которыми возникает гиперурикемия:
- суставные боли;
- зуд;
- опухшие и красные суставы;
- почечная колика и клиническая картина почечной недостаточности;
- высокое кровяное давление.
Диагностика гиперурикемии
Гиперурикемия часто диагностируется во время контрольных анализов крови или когда пациент испытывает вышеуказанные симптомы.
Полезен во время визита поиск признаков артрита с наличием покраснения, отека и болей в суставе. Приступы гиперурикемии / подагры обычно поражают большой палец ноги.
Лечение гиперурикемии
Медицинское лечение больного с гиперурикемией включает в себя:
- использование противовоспалительных препаратов;
- Колхицин;
- приостановка лекарств, которые могут вызвать или увеличить гиперурикемию, таких как аспирин и производные, кортизон, диуретики;
- использование лекарств, которые могут снизить выработку мочевой кислоты, таких как аллопуринол, или лекарств, способствующих его выведению, таких как пробенецид.
- Пациент должен резко сократить употребление продуктов, богатых пурином, сократить потребление алкоголя и увеличить потребление воды.
Статьи носят информативный характер и не отменяют консультацию специалиста!
Если вы хотите видеть в ленте свежие публикации канала Саквояж знаний — жмите «понравилось» и подписывайтесь на канал!
Источник
Под подагрой понимают заболевание, проявляющееся периодически возникающими сильными болевыми приступообразными воспалениями суставов.
В ходе заболевания возможно развитие хронических изменений суставов и позвоночника. Причиной заболевания являются отложения мочевой кислоты в различных тканях.
Под гиперурикемией понимают патологически повышенный уровень мочевой кислоты в крови. Гиперурикемия не вызывает болей, но является начальной стадией подагры и образования мочевых камней.
Мочевые камни состоят из так называемых кристаллов мочевой кислоты, иногда и из смешанных кристаллов, которые отлагаются в почечных лоханках и мочевыводящих путях. 20-40 % всех пациентов, страдающих подагрой, имеют также и почечные камни мочевой кислоты. Они могут вызывать тяжелые почечные колики.
Основой для подагры и гиперурикемии является наследственность. Как и при диабете для возникновения подагры необходимы и внешние факторы.
Особое значение при этом имеет ошибочное питание.
Что такое мочевая кислота? Мочевая кислота – это составная часть крови. Норма содержания мочевой кислоты: мужчины-до 6,5 мг/ дл; женщины-до 5,5 мг/ дл
Мочевая кислота – это продукт физиологического разрушения пуринов. Пурины являются важной составляющей клеточного ядра всех живых существ. Они вводятся в организм с одной стороны извне, в составе пищевых продуктов животного или растительного происхождения, с другой – наш организм в состоянии самостоятельно производить в необходимом количестве пурины для своих клеток. Таким образом, пурины не являются жизненно необходимой частью нашего питания. Бедное пуринами питание, получаемое в течение длительного времени, не оказывает вредного влияния.
В нашем организме имеются два основных источника мочевой кислоты:
- Разрушение пуринов, поступающих с продуктами питания
- Преобразование вырабатываемых организмом составных частей клеточного ядра, содержащих пурины.
0-30 % мочевой кислоты выводятся через кишечник, 70-80 % — через почки. У здоровых людей образование и выведение мочевой кислоты находится в равновесии. У людей с гиперурикемией это равновесие нарушено. Содержание мочевой кислоты больше, чем может быть выделено почками. При этом либо снижена способность почек выделять мочевую кислоту, либо повышен синтез мочевой кислоты. В результате повышается уровень мочевой кислоты в крови.
В случае, если нарушена функция выделения мочевой кислоты почками, необходимо позаботиться о том, что бы образовывалось меньше мочевой кислоты. Это означает, что необходимо ограничить поступление пуринов. Таким образом, бедное пуринами питание является основой для успешного лечения подагры и гиперурикемии.
Клиническая картина подагры
Основой для возникновения подагры является наследственность. Однако, клинически болезнь проявляется только тогда, когда унаследованное нарушение обмена веществ сочетается с ошибочным питанием, такими как чрезмерно обильное питание, питание, насыщенное пуринами и злоупотребление алкоголем.
В связи с тем, что гиперурикемия не вызывает никаких жалоб, выявление нарушений обмена веществ происходит, как правило, случайно в ходе других медицинских обследований. Первый приступ подагры происходит спустя много лет. Он вызывается кристаллами мочевой кислоты в тканях и проявляется в 70% случаев болезненными воспалительными явлениями, сначала в основном суставе больших пальцев стоп, позже – в виде небольших узелков, например в области ушных раковин или локтевых суставов или как отложение кристаллов мочевой кислоты в почках или мочевыводящих путях (камни мочевой кислоты).
Лечение
Цель лечения состоит в том, чтобы на длительное время устранить гиперурикемию и ее последствия. Так как повлиять на наследственные факторы мы не можем, необходимо сконцентрироваться на факторах риска. Это означает, что надо попытаться повлиять на питание и образ жизни пациента.
Основой лечения является нормализация питания. При этом надо преследовать три цели:
1. Снижение уровня поступления пуринов
Пурины в большом количестве встречаются в дрожжах и потрохах, а так же в несколько меньшей концентрации в мясе, колбасе, рыбе, морепродуктах. Эти продукты надо сознательно ограничивать. Особенно надо избегать богатые пурином внутренности, дрожжевые пасты, рыбные консервы и устрицы.
2. Стремиться к нормализации веса
Избыточный вес — один из решающих факторов риска для развития подагры и гиперурикемиии. Довольно часто при гиперурикемии уровень мочевой кислоты в сыворотке крови нормализуется сам собой уже только при снижении веса.
3. Отказ от алкоголя
Алкоголь можно пить только с едой в небольших количествах. Алкоголь стимулирует производство мочевой кислоты в печени и выделение ее через почки.
Эти мероприятия, если их проводить регулярно, помогают избежать необходимости медикаментозного лечения или, как минимум, снизить их количество.
Углеводы
Практически половина энергии должна поступать через углеводы. В связи с этим, основой питания становятся овощи, салаты, картофель и зерновые. Хлеб из полноценного зерна, хлопья, натуральный рис, макаронные изделия из полноценного зерна — все эти продукты поставляют углеводы и одновременно снабжают организм витаминами, минералами, микроэлементами и балластными веществами. Продукты из полноценного зерна содержат относительно больше мочевой кислоты, чем продукты из белой муки. Однако, этот небольшой недостаток с лихвой компенсируется большим количеством других положительных для здоровья свойств.
Значительно меньше содержится мочевой кислоты в бобовых культурах: бобы, горох и т.д. Потому они должны периодически включаться в меню.
Белки
Предпочтение надо отдавать носителям белка, не содержащих пурины или содержащих их в малых количествах: молоко, творог, йогурт, сыр.
Жиры
Не более 1/3 энергии должно поступать с жирами. Пища, богатая жирами замедляет выведение мочевой кислоты.
Напитки
Вам надо привыкнуть пить 2-3 литра в день.
В идеале: минеральная вода, чай, соки, смешанные с водой 50:50, но не более 0,5 литра сока в день.
Алкоголь стимулирует образование мочевой кислоты в печени и снижает выделение ее через почки. В результате повышается содержание мочевой кислоты в сыворотке крови.
Внимание! Безалкогольное пиво так же содержит пурины!
Заключение
Рекомендовано питание со сниженным содержанием пуринов — не более 500 мг мочевой кислоты в день, что на практике может выглядить так:
- Только один раз в день порция мяса (125гр), колбасы или рыбы – белок поступает в форме молока, молочных продуктов, бедных пуринами растительных продуктов.
- Отказ от пищи из внутренних органов
- Отказ от сардин в масле, шпрот, сарделек, устриц
- Отказ от полуфабрикатов супов, соусов, бульонов
- Всегда удалять кожу и связки из мяса и птицы!
- Резко ограничить прием алкоголя и сахара: снижается выделение мочевой кислоты почками
- Пить много воды и неподслащенного чая (не менее 2-3 литров в день).
Источник
- Гиперурикемия и подагрический артрит (подагра)
- Факторы, влияющие на интенсивность гиперурикемии
- Сравнительная характеристика клинических проявлений ОА
- Главное направление в лечении подагры
Микрокристаллические артропатии (или кристалл-индуцированные артриты) – симптомокомплекс, обусловленный отложением различных солей в суставах или околосуставных тканях, а в некоторых случаях, например, при подагре, а также при отсутствии соответствующего лечения и в тканях других органов (Terkeltaub R., 2012) (Fauci A.S., Langford C.A., 2010) (Firestein G.S., 2008). Отложение кристаллов в суставных тканях индуцирует активацию внутреннего (клеточного и гуморального) иммунитета, который в свою очередь приводит к развитию хронического локального асептического воспаления в суставе (Pang L, 2013) (Shen H, 2013), клинически манифестирующего в виде острого или хронического болевого синдрома, припухлостью, скованностью, а при неблагоприятных обстоятельствах к тяжелым деформациям сустава.
Подагра и пирофосфатная артропатия (ПФА) относятся к микрокристаллическим артропатиям и занимают значительное место среди заболеваний суставов (Terkeltaub R., 2012) (Fauci A.S., Langford C.A., 2010) (Firestein G.S., 2008).
Считается, что подагра встречается не менее чем у 4% мужчин среднего возраста, в то время как понятие о частоте ПФА достаточно условно, так как заболевание нередко «маскируется» остеоартрозом, ревматоидным артритом, собственно подагрой и проявляться в виде недифференцированного хронического артрита, что затрудняет ее своевременную диагностику. Тем не менее, показано, что у 7–10% больных старше 60 лет при рентгенологическом исследовании выявляется одно из проявлений ПФА – хондрокальциноз (Ильиных Е.В., 2011).
Решающим для диагностики подагры и ПФА по-прежнему остается выявление (микро)кристаллов моноурата натрия и пирофосфата кальция соответственно в синовиальной жидкости пораженных суставов (Ильиных Е.В., 2011) (Кудаева Ф.М., 2012) (Terkeltaub R., 2012) (Fauci A.S., Langford C.A., 2010) (Firestein G.S., 2008).
Гиперурикемия и подагрический артрит (подагра)
В настоящее время под термином «подагра» принято понимать группу гетерогенных заболеваний (встречающихся только у человека), характеризующихся следующими общими чертами:
- Повышение сывороточной концентрации уратов (гиперурикемия)
- Рекуррентные (рецидивирующие) атаки острого артрита, при котором кристаллы мононатрия урата определяются в лейкоцитах синовиальной жидкости
- Агрегация кристаллов урата натрия с образованием «тофусов», располагающихся, главным образом, в или около суставов, что в конечном итоге приводит к его деформации с потерей функциональности
- Почечные заболевания с вовлечением почечных канальцев, почечных клубочков, а также интерстициальных тканей и кровеносных сосудов
- Уратный нефролитиаз(Fauci A.S., Langford C.A., 2010) (Firestein G.S., 2008).
В целом подагра представляет собой системное тофусное заболевание, характеризующееся отложением кристаллов моноурата натрия в различных тканях и развивающимся в связи с этим воспалением, у лиц с гиперурикемией, обусловленной внешнесредовыми и/или генетическими факторами (Елисеев М.С., 2011).
Частота подагры четко не определена в связи с эпизодическим характером приступов артрита, «доброкачественного» поначалу, легко купирующегося в течение нескольких дней противовоспалительными и обезболивающими средствами. Частота подагрического артрита в различных популяциях колеблется от 5 до 50 на 1000 мужчин и 1-9 на 1000 женщин, а число новых случаев в год — соответственно 1-3 на 1000 мужчин и 0-2 на 1000 женщин. Считается, что не менее 1-4% взрослых мужчин страдают подагрой (Барскова В. Г., 2009). По данным Lawrence R.C. и соавт. (Lawrence R.C., et al., 2008), подагра является наиболее распространенной среди лиц пожилого и старческого возраста — 8% среди лиц в возрасте 70-79 лет, по сравнению с 1,7% пациентов в возрасте после 50 лет.
Особенно это имеет отношение к женщинам в период постменопаузы, Так, подагра встречается у 1% женщин в возрасте 50 лет и 5% – в возрасте 70 лет. Дополнительными факторами, предрасполагающими к развитию подагры у пожилых по мнению авторов являются более частое использование лекарственных препаратов и нарушение функции почек, которые приводят к увеличению содержания уратов в сыворотке крови. Эти же факторы могут усложнять лечение подагры в пожилом и старческом возрасте, увеличивая возможность для нежелательных лекарственных взаимодействий и противопоказаний к терапии. Возраст пациентов, а также социальные и функциональные факторы влияют на выбор медикаментозной терапии (Арьев А.Л., 2012).
Распространенность подагры превышает таковую при ревматоидном артрите. Она является самой частой причиной артритов у мужчин (среднего возраста, 40-50 лет), и в последние десятилетия заболеваемость подагрой непрерывно увеличивается, что может быть обусловлено ростом продолжительности жизни, влиянием таких факторов риска, как прием алкоголя, нарушение диеты, ожирение, артериальная гипертензия, хроническая почечная недостаточность, прием (длительный) диуретиков, низких доз ацетилсалициловой кислоты (например, для профилактики тромбозов), циклоспорина и других цитостатиков. При этом экономические затраты на больных хронической подагрой колоссальные и, например, в США, составляют приблизительно 6% общих затрат на здравоохранение (Елисеев М.С., 2011).
Помимо влияния отдельных заболеваний на риск развития подагры, появляется все больше доказательств того, что гиперурикемия, частота которой в популяции составляет 18%, – не только причина развития подагры и мочекаменной болезни, но и один из факторов риска других заболеваний (Елисеев М.С., 2011).Индекс коморбидности при подагре и гиперурикемии намного превышает таковой при других заболеваниях. По данным зарубежных и отечественных исследований частота метаболического синдрома при подагре оказалась крайне высокой – 82% и 68% соответственно. Вполне закономерно, что рост заболеваемости подагрой происходит параллельно популяционному росту частоты ожирения, артериальной гипертензии и ХПН, наличие которых ассоциируется с повышенным риском развития заболевания.
С другой стороны, подагра и гиперурикемия входят в число факторов, влияющих на риск развития нарушений углеводного обмена. Во многих исследованиях отмечено значимое снижение качества жизни у больных подагрой. Кроме того, при подагре отмечено достоверное увеличение риска развития нарушения мозгового кровообращения и инфаркта миокарда по сравнению с популяцией. Отсутствие адекватной терапии может усугублять риск возникновения таких нарушений. Изучение исходов подагры может способствовать разработке и внедрению рекомендаций по лечению данного заболевания. В настоящее время исходами болезни принято считать выздоровление, ремиссию, переход заболевания в хроническую форму и смерть (Денисов И.С., 2013).
Облигатным фактором риска развития подагры является стойкая гиперурикемия, т.е. повышенный сывороточный уровень мочевой кислоты. Мочевая кислота – конечный продукт обмена пуриновых азотистых оснований (гуанина и аденина), образующийся в результате ферментативного окисления ксантина под действием фермента ксантиноксидазы (Барскова В. Г., 2009) (Рисунок 15).
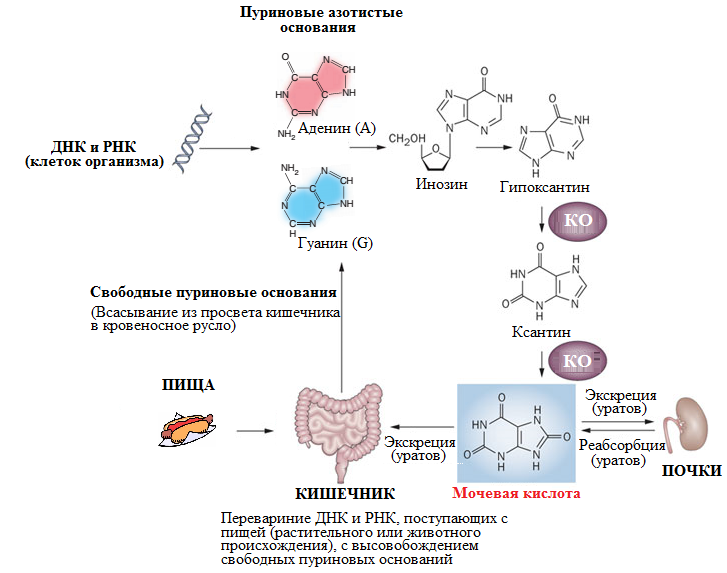
Рисунок 15. Обмен пуриновых азотистых оснований с образованием мочевой кислоты (уратов) (адаптировано из (RockKL, 2013))
Примечание – КО – ксантиноксидаза.
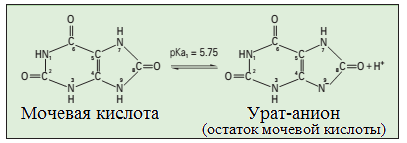
В организме человека свыше 98% образуемой в ходе метаболизма пуринов мочевой кислоты превращается в мононатриевый урат (Рисунок 16), по концентрации которого и определяется уровень мочевой кислоты. За превышение уровня мочевой кислоты принимается ее концентрация, при которой ураты не растворяются в жидкихсредах организма, например, в синовиальной жидкости. Так, об гиперурикемии следует говорить, в случаях, когда уровень мочевой кислоты (то есть уратов) составляет выше 416 мкмоль/л (7,0 мг/дл)(Барскова В. Г., 2009) (Firestein G.S., 2008).

Рисунок 16. Равновесные реакции взаимопревращения мочевой кислоты и урата (натрия) (адаптировано из (RockKL, 2013))
Примечание – при физиологической рН (7,4) соотношение концентраций урата и мочевой кислоты составляет 50:1, то есть в условиях нормы мочевая кислота представлена в жидких средах организма, в том числе в крови и экстраклеточных пространствах преимущественно в растворимой (ионизированной) форме, то есть в виде урата натрия. Это соотношение существенно изменяется в сторону неионизированной формы мочевой кислоты при увеличении концентрации урата в крови (гиперурикемии).
В этом случае происходит пересыщение «раствора» урата. Будучи слабым электролитом (слабо растворимой) мочевая кислота в жидких средах, особенно при понижении рН (воспаление), а также в тканях, где физиологически температура ниже, чем в тканях, локализованных в более глубоких областях организма, начинает выпадать в осадок, в конечном итоге это приводит к агрегации микрокристаллов и формированию тофуса.
‹‹ Предыдущая Следующая ››
Автор материала: Булгакова Яна Сергеевна, кандидат биологических наук, ООО Сайнсфайлз
Также стоит почитать:
Медицинские центры, врачи
Опросы, голосования
Источник


