Гнойный отит среднего уха операция острый

23 января 201943212 тыс.
Отит – это воспаление и отек ушной раковины. Он может быть хроническим или острым, гнойным или катаральным. Чаще всего данное заболевание встречается у детей. По статистике, примерно 80% детей до 3-х летнего возраста хотя бы раз болели отитом.
Проявляется болью в ухе (пульсирующей, стреляющей, ноющей), повышенной температурой тела, нарушением слуха, шумом в ушах, слизисто-гнойными выделениями из наружного слухового прохода.
Отит является самой распространенной причиной тугоухости (сниженного слуха). Этим заболеванием страдают люди всех возрастов, но наиболее подвержены недугу дети, из-за особенностей анатомического строения евстахиевой трубы.
Причины отита
Воспалительный процесс на уровне среднего уха чаще всего является вторичным. Это означает что, первоначально инфекция проникает в барабанную полость из других отделов, сообщающихся с ней. Секреторный средний отит наблюдается, когда жидкость, образующаяся вследствие простуды или аллергической реакции, проникает в среднее ухо через евстахиеву трубу.
В зависимости от места локализации патологического процесса выделяют три формы отита:
- внутренний;
- наружный;
- отит среднего уха.
Две основные причины отита, это попадание инфекции и распространение воспаления из носоглотки в среднее ухо, а также травмы уха. Также заболевание может возникнуть по причине:
- травмы кожи наружного слухового прохода;
- после попадания загрязненной воды;
- проведение хирургических операций в зоне носоглотки или носовой полости;
- как последствие ОРВИ, гайморита;
- при инфекционных заболеваниях, болезнях почек, сахарном диабете, переохлаждении.
Средний отит может быть вызван различными патогенными микроорганизмами: бактериями, вирусами, грибами (отомикоз) и различными микробными ассоциациями.
Симптомы отита среднего уха
В первую очередь, отит и его симптомы будут зависеть от формы и места протекания воспалительного процесса. Охарактеризовать общую картину острого отита среднего уха и его симптомов можно по следующим признакам:
- боль в ухе носит резкий, сильный и иногда нестерпимый характер, иррадиирует в височную и теменную области;
- снижение слуха, шум в ушах;
- гипертермия;
- повышенная температура;
Через 1-3 суток с момента начала заболевания образуется разрыв в барабанной перепонке, начинается гноетечение. В этом периоде температура падает, боль снижается, общее состояние улучшается.
При неблагоприятном развитии заболевания гной может прорваться не наружу, а внутрь, черепной полости, провоцируя развитие абсцесса мозга, менингита и иных опасных заболеваний.
Симптомы отита в хронической форме сходны, но менее выражены. Как правило, присутствуют болевые ощущения, снижение слуха более значительное, чем при острой стадии.
Чаще болеют дети, из-за особенностей строения среднего уха и зачастую гнойный процесс может развиться за сутки-двое. Ребенок часто плачет, вскрикивает, держится за ухо, не может спать. В таких случаях немедленно необходимо обратиться к врачу.
Лечение отита
В первую очередь местное лечение заболевания зависит от его формы. Лечение отита должно быть незамедлительным, ввиду опасности развития тяжелых последствий: распространения заболевания в пространство черепа или на внутреннее ухо, что может грозить полной потерей слуха.
При условии своевременного обращения к врачу, лечение отита среднего уха успешно проводят лекарственными препаратами и физиотерапевтическими процедурами. Для лечения широко используют противовоспалительные средства и антибиотики, а также жаропонижающие препараты при наличии у больного высокой температуры. Для снятия отека слизистой носа обязательно закапывают сосудосуживающие капли.
Если барабанная полость не дренируется самостоятельно в течение первых трех суток, показано рассечение барабанной перепонки.
В целом, схема лечения отита в домашних условиях состоит из следующих компонентов:
- постельный режим;
- сосудосуживающие средства для носа;
- противомикробные препараты;
- обезболивающие средства;
- антибактериальные средства;
- физиотерапевтическое лечение;
- согревающие компрессы;
- витамины.
Острый гнойный отит требует применения антибиотикотерапии, а также эвакуации гноя из полости среднего уха. После прохождения основного курса, больному назначается восстановительная и рассасывающая терапия. Лечение отита в хронической форме также состоит в проведении противовоспалительной и антибактериальной терапии, при усиленной иммунокоррекции.
Стоит отметить, что лечение отита в домашних условиях должно проводиться только с разрешения врача-отоларинголога. Не занимайтесь самолечением. В тех случаях, когда не помогают консервативные методы — прибегают к хирургической операции.
Ушные капли при отите
Применение любого из указанных препаратов допускается только после получения соответствующей консультации у врача.
- Гаразон, Софрадекс, Дексона, Анауран — глюкокортикостероидные капли;
- Отинум, Отипакс — противовоспалительные капли;
- Отофа, Ципромед, Нормакс, Фугентин — антибактериальные капли.
Для достижения максимального лечебного эффекта рекомендуется совмещать применение капель с приемом антибиотиков, они должны назначаться специалистом после установления диагноза.
Основными профилактическими мероприятиями отита у детей и взрослых являются предупреждение и своевременное лечение воспалительных заболеваний носа и носоглотки, хронических заболеваний носа, околоносовых пазух. Правильно проводить туалет носа.
Источник
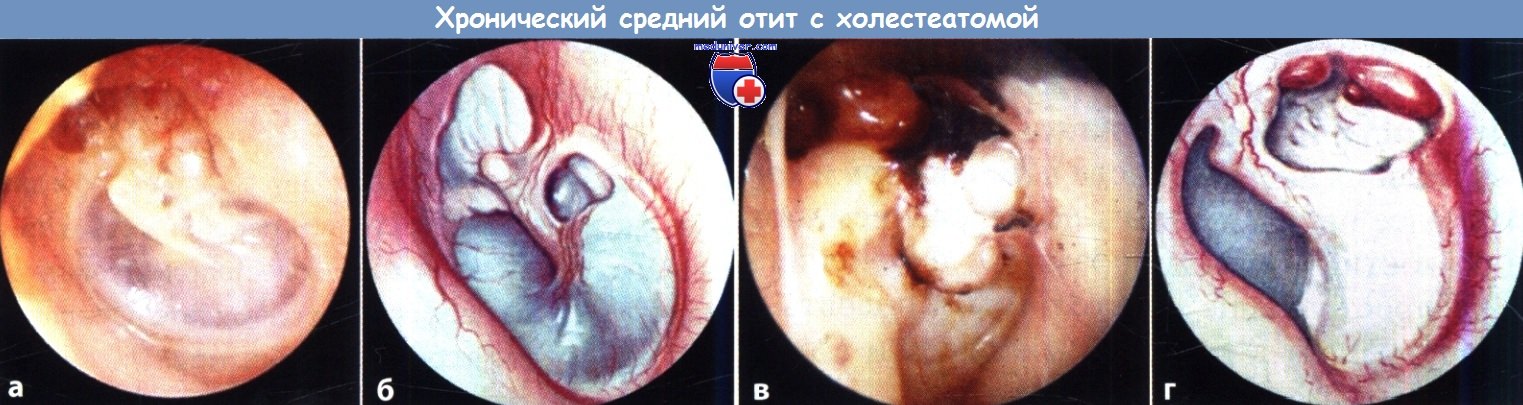
Особенности операции при хроническом гнойном среднем отитеМожно выделить три приоритета в лечении хронического гнойного среднего отита: Именно поэтому выбор хирургической тактики основывается на длительности заболевания, общем состоянии пациента, состоянии противоположного уха, опыте хирурга и предпочтениях пациента. Мастоидэктомия при хроническом гнойном среднем отите имеет три первичных показания: устранение воспаления и инфекционного процесса, доступ для удаления холестеатомы, и, что не менее важно, создание аэрации. Некоторые хирурги считают, что неудачные предыдущие тимпанопластики и персистирующее гноетечение из уха являются показанием к мастоидэктомии, но в большинстве случаев эти состояния могут быть устранены только правильно выполненной тимпанопластикой. Небольшие, изолированные от барабанной перепонки холестеатомы или маленькие врожденные холестеатомы также могут полностью излечиваться без мастоидэктомии. Дискуссионным является выбор сохранения или удаления задней стенки слухового канала, т.е. открытой (CWU) или закрытой (CWD) мастоидэктомии. При CWD мастоидэктомии задняя стенка наружного слухового прохода удаляется для расширения доступа к среднему уху и эпитимпануму и для выведения любой неоперабельной матрицы холестеатомы, например, холестеатомного матрикса, прикрывающего фистулу латерального полукружного канала. Открытая мастоидальная полость, образованная в результате CWD хирургии, эпителизируется в течение нескольких последующих месяцев и требует частых амбулаторных осмотров для ухода за полостью, особенно на начальном этапе. Даже при полном заживлении необходим уход и пожизненное наблюдение за полостью. Увеличение объема хирургического вмешательства с удалением стенки наружного слухового прохода, как сообщается, приводит к снижению темпа роста и процента рецидивов заболевания по сравнению с CWU мастоидэктомией. В других сообщениях указывается, что на темпы роста холестеатомы и частоту возникновения рецидива не влияет удаление стенки наружного слухового прохода, тогда как на частоте рецидивов существенным образом сказываются особенности расположения холестеатомы. Кроме того, расширенный слуховой проход менее эстетически привлекателен, из-за чего больные могут испытывать стеснение. Сохранение задней стенки наружного слухового прохода также положительным образом сказывается на сокращении послеоперационного периода, реже возникает необходимость ухода за послеоперационной раной в амбулаторных условиях. Сохранение стенки наружного слухового прохода позволяет избежать ограничения попадания воды и предполагает больший выбор слуховых аппаратов по сравнению с трудностями при ношения в открытой полости. Традиционно считается, результаты слуховой функции лучше при CWU по сравнению с CWD мастоидэктомией. На самом деле, в большей степени это связано с особенностями патологического процесса, вызвавшего необходимость операции, чем с наличием или отсутствием стенки наружного слухового прохода. Другие авторы отмечают, что между этими вариантами операций нет существенных различий слуховой функции, и более важна степень эрозии слуховых косточек. Обычно после CWU мастоидэтомии через 6-12 месяцев назначается второй этап оперативного лечения, включающий оценку наличия рецидива и реконструкцию цепи слуховых косточек. Сторонники же CWD мастоидэктомии не видят необходимости в выполнении второго этапа операции. Сохранение стенки наружного слухового прохода в нашей практике предпочтительнее. Решение об удалении стенки наружного слухового прохода принимается во время операции, когда в полной мере можно оценить объем патологического процесса. Интраоперационные данные, определяющие выполнение CWD мастоидэктомии следующие: фистула лабиринта, неоперабельное заболевание лицевого нерва или подножной пластинки стремени, низкое расположение крыши аттика, затрудняющее подход к нему, неоперабельное заболевание барабанного синуса и нереконструируемый дефект задней стенки наружного слухового прохода. Удаление стенки наружного слухового прохода не облегчает подхода к барабанному синусу. Наши предоперационные исследования редко приводят к решению удаления задней стенки. Очевидное разрушение задней стенки наружного слухового прохода или фистула лабиринта на КТ у пожилых или ослабленных пациентов, у которых выполнение плановой хирургической ревизии нецелесообразно, особенно при одном слышащем ухе — это состояния, при которых единственно возможным вариантом лечения будет CWD. Возможность выполнения CWD мастоидэктомии обсуждается с пациентом до операции при получении информированного согласия, причем всегда необходимо оговаривать, что во время операции может возникнуть необходимость удаления задней стенки наружного слухового прохода.
Особенности мастоидэктомии у детей с холестеатомойОбщеизвестный (но спорный) факт, что у детей холестеатома имеет более агрессивный характер. В то время как незрелая слуховая труба может способствовать втяжению барабанной перепонки и образованию холестеатомы, есть предположения, что большое количество факторов роста у детей способствует ускоренному росту холестеатомы. Кроме, того дети с хроническим гнойным средним отитом имеют лучшую аэрацию сосцевидного отростка, чем взрослые, что может способствовать распространению холестеатомы через барабанную полость в сосцевидный отросток и затрудняет ее полное удаление. Несмотря на эти общепринятые представления, лишь одно исследование показало какую-либо молекулярную разницу между взрослой и детской холестеатомой. Bujia et al. продемонстрировали быструю скорость репликации кератиноцитов в детской холестеатоме по сравнению со взрослой. Число рецидивов после хирургического лечения холестеатомы у детей, по данным литературных источников варьирует от 5 до 71%. В одном сравнительном исследовании 66 пациентов Dodson et al. проанализировали свой опыт и обнаружили, что общий рецидив (текущий и остаточный) болезни при CWU мастэктомии в детском возрасте составил 42% против 12% у взрослых пациентов. Только у 17% пациентов потребовалось увеличение объема вмешательства при CWU мастоидэктомии при возникновении рецидива до CWD мастоидэктомии (средний период наблюдения 37,6 месяцев). Несмотря на разницу в наличии рецидивов, авторы настаивают на проведении CWU мастоидотомии и обосновывают это меньшими проблемами, связанными с образованием послеоперационной полости. Слуховая функция в обеих группах была схожа. Большое количество рецидивов после CWU мастоидэктомии в педиатрической практике свидетельствует о том, что операцией выбора в педиатрической практике является CWD мастоидэктомия. CWD мастоидэктомия не гарантирует возникновения рецидива холестеатомы, как было показано в исследованиях Shirazi et al., которые представили работу по анализу 166 случаев холестеатомы (как приобретенной, так и врожденной) в педиатрической практике со средним сроком наблюдения шесть лет. В 8% случаев после CWU мастоидэктомии потребовалась ревизионная операция по поводу рецидива заболевания, тогда как после CWD мастоидэктомии повторная операция потребовалась у 21% больных. Интересно, что после CWD лишь в 28% случаев операция выполнялась в связи с рецидивом заболевания, остальные 72% вмешательств были выполнены из-за стеноза и гранулирования. В целом, частота рецидивов после CWU и CWD составляет 8% против 6%, что не является статистически значимым. Как и другие авторы, они установили, что состояние стенки наружного слухового прохода не сказывается на послеоперационном состоянии слуха, скорее на послеоперационный результат влияет степень эрозии стремени. Как и во взрослой, в педиатрической практике, мы стараемся по возможности сохранять заднюю стенку наружного слухового прохода. Решение об удалении задней стенки принимается интраоперационно. Задняя стенка удаляется при наличии фистулы полукружного канала или при значительном ее разрушении. Разрушения латеральной стенки аттика реконструируются хрящом, что предотвращает образование ретракционных карманов. В тяжелых случаях барабанная перепонка на всем протяжении уплотняется хрящом. Мы не наблюдали случаев снижения порогов слуха после такого вида укрепления. Через 12 месяцев пациентам выполнялась вторая операция и реконструкция цепи слуховых косточек. Решение о необходимости второго этапа принимается во время первой операции. Во время первой операции тщательно обозначается размер и локализация патологического процесса. Часто второй этап и реконструкция слуховых косточек проводятся через эндоуральный доступ, осматриваются основные места возникновения рецидивов: стремя, лицевой нерв, тимпанальный синус. Заушный доступ выполняется при выявлении на первом этапе вовлечения твердой мозговой оболочки или плохой визуализации аттика. Мы убеждены, что сохранение задней стенки наружного слухового прохода очень важно в детском возрасте, будь то изначальное сохранение или восстановление. На самом деле мы предпочитаем выполнить и третью ревизионную операцию для контроля заболевания, при подозрениях на образование открытой полости. Противопоказания к мастоидэктомии при хроническом среднем отитеПротивопоказания к выполнению CWU мастоидэктомии включают: нереконструируемый дефект задней стенки наружного слухового прохода, случаи, когда выполнение процедуры в полном объеме под вопросом, а также неоперабельную матрицу холестеатомы, поражающую лабиринт, лицевой нерв, сонную артерию, мозговую оболочку, и барабанный синус. Активная инфекция и выделения не являются противопоказанием к операции, но необходимо провести лечение и сделать ухо как можно более сухим. Частота послеоперационных инфекций выше, если ухо во время операции не сухое. Предоперационное ведение и планированиеКак обсуждалось ранее, тщательный сбор анамнеза и полное обследование головы и шеи с бинокулярной отомикроскопией важны, если это возможно сделать при первичном осмотре. У пациентов, которым консервативная терапия не проводилась, а также при выявлении холестеатомы обсуждается возможность выполнения операции. КТ выполняется обычно не всем пациентам. Это исследование необходимо для детальной оценки анатомии и установления диагноза у больных с головокружением, параличом лицевого нерва, болью или другими симптомами, указывающими на осложнения. Ревизионная операция также является показанием для КТ, особенно если предыдущая операция была выполнена не в нашей клинике. — Также рекомендуем «Техника мастоидэктомии с сохранением стенки наружного слухового прохода (CWUM, canal-wall-up mastoidectomy)» Оглавление темы «Мастоидэктомия с сохранением стенки наружного слухового прохода.»:
|
Источник
С ушной болью сталкивался практически каждый человек. Важно не заниматься самолечением при появлении болезненных ощущений, так как такой подход может привести к непредсказуемым и опасным последствиям. Воспалительные инфекционные процессы в ухе могут доставлять немало хлопот, но если не заниматься лечением, они приведут к различного рода серьезным осложнениям.
Что это такое?
Воспалительный процесс инфекционного характера, который охватывает все отделы среднего уха, называют отитом. Гнойный отит может появится по разным причинам — недолеченные инфекционные и вирусные заболевания, пониженный иммунитет. Фактором риска развития болезни является также наследственность.
Если есть подозрения на гнойный отит, симптомы у взрослых будут такими:
- режущая, сильная и не проходящая боль в ухе;
- появление посторонних шумов;
- повышение температуры;
- появление гнойных выделений с примесью крови и слизи.
Признаки гнойного отита у каждого человека могут быть разными. У некоторых болезнь проходит быстро и без осложнений, у других затягивается надолго, даже при адекватном лечении. Если не лечить гнойный отит в ухе, то из острой формы он перейдет в хроническую, может понадобиться хирургическое вмешательство.
Стадии гнойного отита
- Стадия первая — начало воспалительного процесса. Повышается температура тела, присутствует сильная боль, появляются проблемы со слухом. На этой стадии начинает скапливаться экссудат, который давит на барабанную перепонку.
- Вторая стадия — барабанная перепонка прорывает, начинает вытекать гной из уха. Гной может быть со слизью или примесью крови. При этом, температура тела снижается до нормальных показателей, боль значительно уменьшается. Гнойный перфоративный отит характеризуется умеренными болями, проходит в течение 5-8 дней.
- Стадия третья — репаративная. Это стадия заживления. Гнойные выделения прекращаются, происходит рубцевание.
Если разрыв перепонки был большой и рубцевание не происходит, патология переходит в хроническую форму.
Локализация
 Различают заболевание и по месту локализации. Самая простая форма — наружный гнойный отит. Локализация — внешний отдел уха. Может охватывать весь слуховой проход или проявиться в виде одиночного фурункула. Лечение подбирается индивидуально, при правильном подходе от заболевания можно избавиться быстро и без серьезных последствий.
Различают заболевание и по месту локализации. Самая простая форма — наружный гнойный отит. Локализация — внешний отдел уха. Может охватывать весь слуховой проход или проявиться в виде одиночного фурункула. Лечение подбирается индивидуально, при правильном подходе от заболевания можно избавиться быстро и без серьезных последствий.
Гнойный средний отит — более серьезная патология, чем наружный. В этом случае воспаление происходит в среднем ухе. Гной скапливается в районе барабанной перепонки, давит на нее, вследствие чего нарушается слух, возникают резкие, сильные боли. Средний гнойный отит уха у взрослых грозит серьезными осложнениями, если своевременно не заняться лечением, которое должно быть комплексным. Здесь не поможет домашнее лечение, необходимо обращаться к специалистам. Такая форма заболевания встречается чаще всего.
Лабиринтит — внутренний гнойный отит. Самая серьезная форма заболевания, которая появляется чаще всего при запущенном гнойном среднем отите и неправильном лечении. Характеризуется лабиринтит воспалительными процессами в лабиринтах уха. Сопровождается сильной, резкой болью, которая отдает в лобную часть головы, глаза, шею. После перенесенного лабиринтита в любом случае появятся проблемы со слухом, так как во внутреннем ухе гибнут волосковые клетки.
Хроническая форма
Хронический гнойный отит не возникает сам по себе, ему предшествует острая форма. Иногда хроническая форма появляется после перенесенных инфекционных заболеваний, например, ангины или скарлатины. Хроническая форма — заболевание коварное, так как может проходить без явных симптомов. Именно поэтому, многие редко сразу обращаются к врачу и заболевание прогрессирует.
 Основной симптом хронического отита — постоянное гноетечение из уха. При этом боль может быть не сильной, температура тела обычно не повышается. Если не обращаться к врачу, такая форма заболевания приведет к грануляции — росту лишних тканей, которые закроют слуховой проход. Осложнения могут быть разными — сначала больной будет страдать от головокружения, нарушается равновесие при ходьбе. Более серьезные осложнения — появление менингита, сепсис крови, абсцесс мозга. Подобные заболевания могут грозить летальным исходом.
Основной симптом хронического отита — постоянное гноетечение из уха. При этом боль может быть не сильной, температура тела обычно не повышается. Если не обращаться к врачу, такая форма заболевания приведет к грануляции — росту лишних тканей, которые закроют слуховой проход. Осложнения могут быть разными — сначала больной будет страдать от головокружения, нарушается равновесие при ходьбе. Более серьезные осложнения — появление менингита, сепсис крови, абсцесс мозга. Подобные заболевания могут грозить летальным исходом.
Существует две формы хронического отита:
- эпитимпано-антральный гнойный отит — помимо слизистой поражается костная ткань;
- тубо-тимпанальный — поражение происходит исключительно в слизистых среднего уха.
Как лечить гнойный отит знает далеко не каждый, поэтому при появлении первых симптомов не стоит терять времени, следует сразу обращаться к врачу. Самолечение и неправильный выбор лекарств приведет к осложнениям. Например, на стадии тубо-тимпанального гнойного отита категорически противопоказаны капли со спиртом — можно получить серьезный ожог и усугубить течение заболевания.
Лечение хронического гнойного отита выполняется комплексно — показаны медикаменты и физиотерапия. Лечение должен назначать врач индивидуально, в зависимости от стадии патологии, протекания болезни.
Диагностика
При первых симптомах хронического или острого гнойного отита следует обратиться к врачу отоларингологу:
- появление резкой пульсирующей боли;
- появление гнойных выделений;
- чувство давления в ухе;
- снижение слуха;
- повышение температуры.
 Врач назначает анализы, которые могут показать наличие или отсутствие воспалительных процессов в организме. Специалист также проводит визуальный осмотр, камертональное обследование. Могут быть назначены такие обследования, как МРТ, рентген. Если не удается определить точный диагноз, осуществляется прокол, с целью определения содержимого в барабанной перепонке.
Врач назначает анализы, которые могут показать наличие или отсутствие воспалительных процессов в организме. Специалист также проводит визуальный осмотр, камертональное обследование. Могут быть назначены такие обследования, как МРТ, рентген. Если не удается определить точный диагноз, осуществляется прокол, с целью определения содержимого в барабанной перепонке.
Лечение
После постановления правильного диагноза назначается индивидуальное лечение. Чаще всего оно проводится стационарно, если форма отита не запущена и не требуется хирургическое вмешательство. Не стоит применять народную медицину, не зная особенностей течения болезни и стадию. Например, часто используют перекись водорода при гнойном отите, но неправильно применение средства может вызвать ожог и более серьезные осложнения.
Лечение гнойного отита у взрослых комплексное, включает в себя следующие типы терапии:
- противовоспалительная;
- десенсибилизирующую;
- симптоматическую.
При противовоспалительной терапии назначаются обычно антибиотики, атотоксические препараты. При гипосенсибилизирующей терапии врач назначает антигистаминные препараты, кальций, витамины. Не лишняя и физиотерапия. Назначаются физиотерапевтические процедуры, которые дают тепловой эффект — это прогревание места локализации при помощи лампы солюкс, делаются сухие согревающие повязки. Подобные процедуры проводятся с большой осторожностью и под контролем врача!
При симптоматическом лечении принимаются обезболивающие и жаропонижающие средства, седативные препараты.
В сложных и запущенных случаях назначается операция. Метод хирургического вмешательства выбирается индивидуально. Если диагностирован гнойный отит, прокол делается в барабанной перепонке, гной откачивается, удаляются полипы и грануляция. Назначается шунтирование. После операции возможен рецидив, поэтому следует внимательно следить за здоровьем и при необходимости сразу обращаться к врачу.
Осложнения
Если диагностирован гнойный отит, чем опасно это заболевание знает не каждый пациент. Если не заниматься лечением, гной пройдет в более глубокие структуры уха. Чем опасен гнойный отит? При запущенном заболевании часто диагностируется перфорация барабанной перепонки, в последствии — полная потеря слуха или тугоухость.
Более серьезные осложнения — развитие опасных заболеваний, которые могут угрожать жизни пациента.
Профилактика
 Основа профилактики гнойного отита среднего уха и других его форм в том, что бы проводить своевременную вакцинацию от вирусных и бактериальных инфекций. Также необходимо укреплять иммунитет, не допускать переохлаждений. Следует избегать нахождения на сквозняке, при купании следить за тем, чтобы в уши не попадала вода. При различных инфекционных заболеваниях — ОРВИ, ангине, гриппе нужно добиваться полного излечения, не переносить болезни на ногах.
Основа профилактики гнойного отита среднего уха и других его форм в том, что бы проводить своевременную вакцинацию от вирусных и бактериальных инфекций. Также необходимо укреплять иммунитет, не допускать переохлаждений. Следует избегать нахождения на сквозняке, при купании следить за тем, чтобы в уши не попадала вода. При различных инфекционных заболеваниях — ОРВИ, ангине, гриппе нужно добиваться полного излечения, не переносить болезни на ногах.
Чтобы избежать осложнений, не занимайтесь лечением в домашних условиях при помощи народных методов, обращайтесь к ЛОРу. Не запускайте болезнь, ведь от нее намного проще избавиться на ранних стадиях!
Источник