Химические ожоги кожи при химиотерапии лечение

Сильнодействующие яды, входящие в состав медикаментов, используемых при лечении раковой опухоли, оказывают негативное воздействие не только на очаг поражения, но и на кровеносные сосуды. Поэтому внимание также важно уделять восстановлению вен после химиотерапии. В настоящее время существует множество средств для устранения этой проблемы. Однако нужно понимать, какие из них будут более эффективны и менее опасны для человеческого здоровья.
Способы восстановления вен после химиотерапии
После прохождения курса химиотерапевтической терапии с помощью капельного введения лекарства онкобольные часто жалуются на появление некоторых осложнений. В частности, в местах проколов иглами начинают образовываться уплотнения и синяки. Кроме того, нередко возникает такое состояние, при котором вены начинают уходить глубоко в ткани.
При появлении первых признаков развития воспалительного процесса нужно сразу проконсультироваться с флебологом или хирургом. При отсутствии соответствующего лечения патология может перейти в гнойную форму, что затем приведет к некрозу.
Восстановить вены после химиотерапии можно, если регулярно наносить на поврежденные участки йодовые сетки. Делать такую процедуру нужно несколько раз в течение дня.
По теме
Если формирование уплотнения сопровождается высокой температурой тела и покраснением участка в месте введения иглы, лечить такое состояние необходимо при помощи нестероидных препаратов противовоспалительной группы.
Чтобы восстановить работу кровеносных сосудов, специалист пропишет антикоагулянты.
Кроме того, возникшее осложнение требует ношения тугой повязки, которую накладывают на проблемные участки.
Восстановить вены на руках и ногах также можно при помощи обезболивающих и противовоспалительных мазей. Их наносят на участок кожи, расположенного непосредственно над очагом поражения.
Среди наиболее эффективных медикаментозных средств для наружного применения выделяют следующие.
Троксевазин
Эта мазь для вен после химиотерапии относится к категории флавоноидов. Объясняется это тем, что основным действующим веществом в ее составе выступает производное рутина.
Препарат обладает венотонизирующими свойствами и направлен на решение таких задач, как:
- уменьшить ломкость и проницаемость кровеносных сосудов;
- снять воспалительный процесс;
- повысить тонус вен;
- укрепить сосудистые стенки;
- предотвратить развитие тромбозов.
По теме
Также Троксевазин обладает противосвертывающими, антиоксидантными и противоотечными действиями. Чтобы получить максимальный эффект от применения такой мази, специалисты рекомендуют одновременно пить этот же препарат, но только выпускаемый в виде капсул.
Гель необходимо наносить на поврежденные участки утром и в вечернее время легкими круговыми движениями. При этом руки нужно обмотать тугой повязкой, а на пораженные нижние конечности надеть эластичные чулки.
Гепатромбин
Такой препарат хорошо помогает при лечении ожога вен после химиотерапии. Особенность его заключается в противотромботических и антикоагулянтных свойствах. При длительном использовании мази из вен начинают выводиться вредные продукты. Также восстанавливаются регенерирующие процессы в тканях, снимается отечность.
В итоге отмечается восстановление структуры сосудистых стенок. Как правило, происходит их очищение от токсических соединений, нормализуется кровообращение.
Высокая эффективность от применения Гематромбина достигается за счет наличия в его составе натрия гепарина.
По теме
В качестве вспомогательных компонентов выступают дексапантенол и аллантоин. Эти вещества способствуют более глубокому проникновению гепарина внутрь вен, за счет чего отмечается усиление оказываемого действия. Сама кожа при этом не затрагивается.
Если в патологический процесс были вовлечены вены нижних конечностей, то мазь нужно накладывать в направлении снизу вверх.
Индовазин
В составе этого препарата выделяется два основных компонента – это индометацин и троксерутин. Первый отличается нестероидными свойствами, второй более эффективен при развитии венозной недостаточности.
После использования мази будет наблюдаться следующий результат:
- устранение болевого синдрома;
- оказание тонизирующего действия;
- снятие воспаления и отечности;
- предупреждение образования сгустков крови на стенках сосудов;
- подавление синтезирования простагландинов;
- уменьшение проницаемости и ломкости;
- ускорение восстановления поврежденных вен и рядом расположенных тканевых структур.
По теме
В результате вены после ожога восстанавливаются, нормализуется микроциркуляция. Мазь легко наносится и быстро проникает к пораженным участкам.
Если химиотерапия планируется на несколько месяцев, то в вену рекомендуют вставлять специальный порт. Он позволит предупредить развитие лекарственного флебита. Чтобы не было тромбозов, врач порекомендует препараты группы антикоагулянтов.
Источник
Токсическое действие на кожу и ее придатки
Поражения кожи токсического генеза относительно стандартны по проявлениям и свойственны отдельным цитостатикам и группам препаратов.
Часть кожных реакций носит отчетливо аллергический характер.
Ранние побочные эффекты выражаются появлением эритемы, уртикарной сыпи и могут сопровождаться кожным зудом, повышением температуры тела и снижением чувствительности с последующим развитием гиперестезии и парестезии.
Позднее они способны трансформироваться в довольно стойкие дерматопатии типа гиперкератоза, продуктивной (нередко бляшковидной) сыпи, десквамации с возможным развитием вторичной инфекции, гиперпигментации (кожи, ногтей, слизистых оболочек).
Гиперпигментация кожи в виде четко очерченных пятен или полос характерна для блеомицина, пепломицина, бусульфана. Фотосенсибилизирующий эффект наблюдается при лечении фторурацилом и дакарбазином. Множественные склеротические изменения кожи (нодулярные образования в ее толще), гиперкератоз, иногда некрозы — довольно характерные осложнения химиотерапии (XT) блеомицином.
Кожные лучевые реакции (эритема, десквамация, гиперпигментация) могут отмечаться в процессе лечения дактиномицином или после его окончания. Для прокарбазина (Натулан) характерны клинические изменения в виде эритематозных (кореподобных) экзантем, для метотрексата — макулопапулезных высыпаний. Токсикодермии при лечении противоопухолевыми антибиотиками обычно протекают более тяжело и с выраженным ульцеративно-экссудативным компонентом.
При использовании таксанов отмечаются гиперкератозы, десквамация кожи, сыпь, кожный зуд, изменение ногтей. Кожная токсичность более выражена при лечении доцетакселом. При лечении капецитабином, 5-ФУ в виде длительных инфузии, пегилированным липосомным доксорубицином, со-рафенибом часто отмечается избирательная десквамация, отек, гиперемия кожи стоп и кистей (ладонно-подошвенная эритродизестезия).
Ладонно-подошвенный синдром (ЛПС) I степени не нарушает повседневной активности больного и проявляется онемением, дизестезиями и парестезиями, покалыванием или покраснением ладоней и/или подошв, физическим дискомфортом. ЛПС II степени характеризуется болезненным покраснением кожи и отеками кистей и/или стоп, причем вызываемый этими симптомами дискомфорт нарушает повседневную активность пациента.
При ладонно-подошвенном синдроме III степени наблюдается влажная десквамация, изъязвление, образование пузырей и резкая боль в кистях и/или стопах, а также сильный дискомфорт, делающий невозможными для пациента любые виды повседневной активности. При ЛПС II или III степени применение препарата нужно прервать до исчезновения симптомов или их уменьшения до I степени. IV степень токсичности характеризуется наличием инфицированных осложнений, требующих госпитализации.
В настоящее время рекомендуются следующие мероприятия для уменьшения проявлений ладонно-подошвенного синдрома:
• снижение дозы препарата при возобновлении лечения;
• применение кожных кремов, содержащих вазелин, ланолин или молочную кислоту.
После нанесения крема следует надеть хлопковую перчатку и/или носок (особенно на ночь), чтобы максимальное количество крема могло всосаться и кожа оставалась покрытой им.
Иногда могут рекомендоваться местные или пероральные кортикостероиды, витамин В6 (пиридоксин). Применение пиридоксина в широко варьирующей дозе от 50 до 150 мг 3 раза в сутки в течение 6 нед. может способствовать уменьшению ЛПС при лечении капецитабином (Кселода). Витамин В6 не рекомендуется применять при комбинации капецитабина с цисплатином, т.к. он может снижать эффективность последнего.
Также могут использоваться холодные ванны или прикладывание к наиболее проблемным местам пакетов с замораживающим гелем. Охлаждение ладоней и стоп уменьшает кровоток и может сделать все симптомы ладонно-подошвенного синдрома менее выраженными. Иногда помогает приподнятое (высокое) положение стоп и ладоней. При развитии ЛПС пациентам рекомендуется носить комфортную и свободную одежду и обувь, дома — домашние тапочки.
Длительное использование горячей воды для рук и ног недопустимо. Для мытья рекомендуется холодная или слегка подогретая вода. После мытья кожу следует осторожно промокать досуха, но не растирать. Все открытые участки кожи должны быть защищены от солнечных лучей при нахождении вне дома. Нельзя допускать сухости кожи на руках. Рекомендуется использовать мягкие увлажняющие средства. Должны быть также исключены все виды физической деятельности, которые могут оказывать давление на кожу или трение, включая домашнюю работу, спорт, длительные пешеходные прогулки.
Многие из токсических реакций кожи (гиперпигментация, склеротические изменения, гиперкератоз, язвы) и трофические изменения ногтей проходят самостоятельно и довольно быстро после прекращения XT. Такие изменения кожи, как гиперпигментация, гиперкератоз, как правило, отмены лечения не требуют. Поражение кожи — типичное осложнение при использовании ингибиторов EGFR (гефитиниб, эрлотиниб, цетуксимаб).
Алопеция — проявление токсического повреждения придатков кожи при использовании некоторых противоопухолевых препаратов. Это осложнение возникает в результате подавления пролиферации эпителия волосяных фолликулов. Алопеция обратима, однако является тяжелой психической травмой.
Она закономерно сопровождает химиотерапию доксорубицином, эпирубицином, этопозидом, таксанами, иринотеканом и отмечается у 10-30% больных, получающих лечение циклофосфамидом, дактиномицином, митомицином, винбластином, винкристином, VM-26, гемцитабином, цисплатином. Полное восстановление волосяного покрова головы происходит через 3-6 мес. после окончания медикаментозного лечения.
Поздние осложнения
Поздние осложнения встречаются нечасто, развиваются в течение года или более длительного периода после проведенного лечения. Наиболее опасными считаются тератогенный, канцерогенный и мутагенный эффекты как отдельных препаратов, так и их комбинаций. При длительном лечении кортикостероидами и ингибиторами ароматазы может развиться остеопороз; при лечении циклофосфамидом, ифосфамидом происходит изменение слизистой оболочки мочевого пузыря и возможно развитие опухолей. У детей при лечении циклофосфамидом, метотрексатом, дактиномицином (Актиномицин D), доксорубицином и кортикостероидами возможны нарушения роста и физического развития.
При использовании метилхлорэтиламина (Эмбихин, Мустарген), бусульфана, хлорамбуцина, циклофосфамида, ломустина, кармустина, прокарбазина бывают случаи бесплодия. Инфертильность возможна при лечении цисплатином, цитарабином, доксорубицином, этопозидом, винбластином. При планировании лечения этими препаратами может осуществляться криоконсервация спермы и ооцитов у пациентов детородного возраста при желании иметь детей после излечения.
Больные, длительно получавшие XT и/или лучевую терапию, имеют более высокий риск развития вторичных опухолей.
В поздние сроки могут развиваться стойкая цитопения, минимальная диастолическая скорость (МДС), иммуносупрессия, нарушение гонадотропной функции, кардиомиопатии, пневмопатии, ухудшение памяти, снижение ментальной функции.
Токсическое действие таргетных препаратов
Появление в онкологической практике новых противоопухолевых препаратов молекулярно-нацеленного действия (таргетных) привнесло дополнения в частоту и структуру побочных реакций. Не обладая в большинстве случаев типичной для химиотерапии токсичностью, таргетные агенты характеризуются развитием новых вариантов побочного действия.
Возникновение инфузионных реакций (как правило, при первом введении) в виде повышения температуры тела, озноба, головной боли, крапивницы, артериальной гипотензии отмечается при использовании ритуксимаба, трастузумаба, цетуксимаба, бевацизумаба. Для профилактики гиперчувствительности к чужеродным белкам применяют анти гнетами иную и кортикостероидную премедикацию.
Если инфузионная реакция легкой или умеренной степени выраженности, следует временно приостановить инфузию, использовать дексаметазон (8-12 мг), жаропонижающие и другие симптоматические средства и возобновить инфузионное введение после купирования симптомов, уменьшив скорость введения. Пациент должен быть предупрежден о возможности отсроченных реакций (до 12 ч после инфузий) и проинструктирован о необходимости обращения к врачу при их возникновении.
Дерматологические реакции, нарушения структуры ногтей достаточно часто сопровождают терапию таргетными препаратами; они, в частности, характерны для ингибиторов EGFR. Угреподобная макулопапулезная сыпь, сухость кожи, шелушение развиваются при использовании гефитиниба, эрлотиниба, цетуксимаба; сорафениб может быть причиной ладонно-подошвенного синдрома.
Большинство кожных реакций развивается в первые 3 нед. лечения, несколько раньше (7-10-й день) при использовании эрлотиниба. После стихания воспалительного компонента может развиться гипо- или гиперпигментация кожи на месте бывших высыпаний. Установлено, что дерматологическая токсичность может быть косвенным показателем эффективности при лечении эрлотинибом и, в меньшей степени, цетуксимабом.
Для профилактики и ликвидации дерматологических реакций требуется щадящий для кожного покрова режим, интенсивное увлажнение кожного покрова, местное применение противовоспалительных средств (пимекролимус, такролимус). использование одновременно с местным лечением антигистаминных препаратов, гидрокортизона; при II степени выраженности и выше назначают тетрациклины.
Токсичность со стороны желудочно-кишечного тракта (ЖКТ) (тошнота, рвота, анорексия) в незначительной степени выраженности характерна для многих таргетных препаратов, но не является лимитирующей и требует стандартных лечебных мероприятий. Диарея наблюдается при использовании эрлотиниба, гефитиниба, сунитиниба, лапатиниба; обычно имеет транзиторный характер и в большинстве случаев хорошо поддается терапии лоперамидом.
Кардиотоксичность развивается нечасто при монотерапии трастузумабом и сунитинибом (до 10% случаев). Однако риск кардиотоксичности возрастает при сочетании трастузумаба с антрациклинами и, в меньшей степени, с паклитакселом, циклофосфамидом. Умеренная артериальная гипертензия возникает на фоне лечения бевацизумабом, сорафенибом и сунитинибом.
Тщательный кардиологический мониторинг (динамика фракции выброса левого желудочка), адекватная оценка состояния сердечно-сосудистой системы и стандартная лекарственная терапия клинических проявлений кардиоваскулярной токсичности позволяют эффективно предупреждать и купировать эти токсические проявления.
Миелосупрессия отмечается в основном при сочетании таргетных агентов с цитотоксическими препаратами.
Изменения свертывающей системы в виде гипокоагуляции и развития кратковременных, преимущественно носовых, кровотечений отмечаются на фоне лечения гефитинибом, сорафенибом. Большого внимания заслуживает гиперкоагуляция с формированием тромбоэмболических осложнений при использовании бевацизумаба. Наибольший риск отмечается у больных старше 65 лет и при наличии в анамнезе артериальных тромбоэмболических осложнений.
При развитии тромбоэмболии лечение бевацизумабом прекращают, вопрос о возобновлении терапии решается индивидуально с учетом динамики клинической картины и показателей коагулограммы.
Бевацизумаб характеризуется и другими нестандартными побочными явлениями различной значимости: развитие протеинурии требует исследования функции почек, тщательного наблюдения. При развитии протеинурии IV степени (нефротический синдром) лечение бевацизумабом следует отменить.
Склонность к нарушению процесса заживления ран обусловливает соблюдение временных параметров при сочетании хирургического вмешательства с использованием бевацизумаба: лечение бевацизумабом следует начинать не ранее чем через 28 дней после операции. В случае планирования хирургического воздействия после терапии бевацизумабом необходимо временно отменить препарат; время между последним введением бевацизумаба и операцией должно составлять не менее 6 нед. При выполнении малого оперативного вмешательства лечение бевацизумабом может быть начато не ранее чем через 7 дней.
Редким (
Описаны различные редкие токсические проявления при использовании таргетных препаратов (гипотиреоз, недостаточность функции надпочечников, конъюнктивит, бессимптомное повышение активности аминотрансфераз и др.).
И.В. Поддубная, Н.Ф. Орел
Опубликовал Константин Моканов
Источник
Введение химиотерапевтических препаратов, применяемых при лечении онкологических заболеваний, в большинстве случаев проводится через вены. Именно они страдают первыми, подвергаясь воздействию токсичных препаратов. Повреждающее действие цитостатиков усугубляется тем, что инъекции в одну и ту же вену проводятся многократно, в некоторых случаях – ежедневно.
При внутривенном введении цитостатических препаратов нередко развиваются венозные воспалительные реакции. Проявляются они разнообразно – от выраженной боли по ходу сосудов уже во время инъекции, до острых флебитов, тромбофлебитов, флеботромбозов.
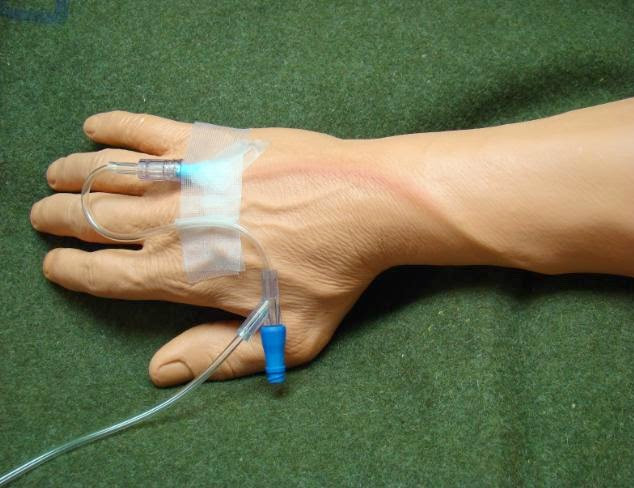
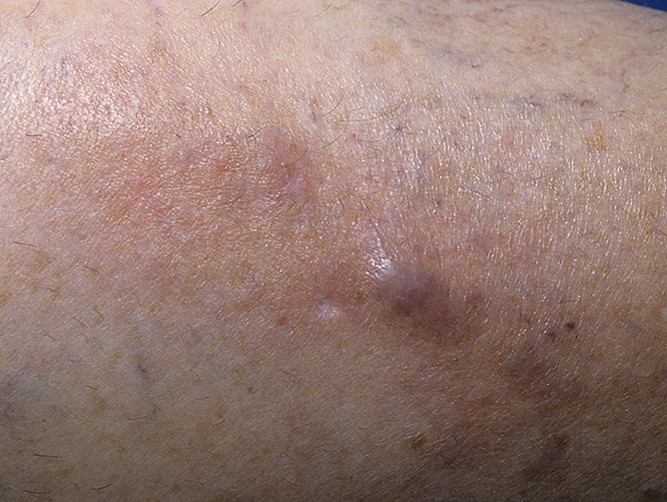
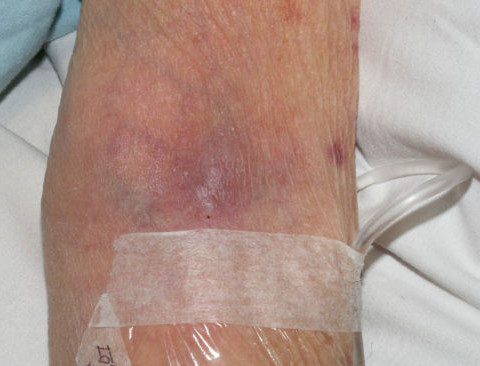
Какие нежелательные явления в области вен могут возникнуть при проведении химиотерапии?
- Довольно часто уже во время введения препарата по ходу вен появляются зуд и покраснение. Что делать в этом случае?
Пациенту следует поднять руки и приложить тепло или холод к венам (в зависимости от вида вводимого лекарства). Чаще всего эти симптомы проходят примерно через 30 минут и не приводят к каким-либо осложнениям в дальнейшем.
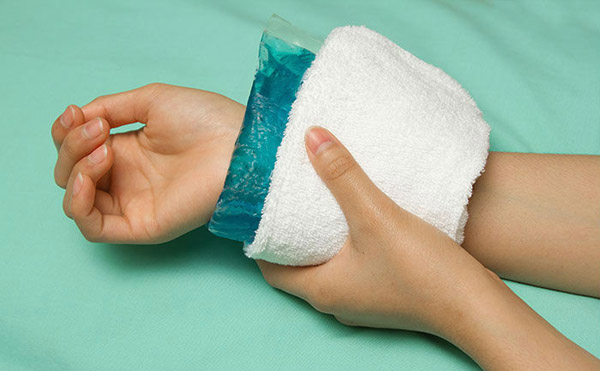
- В случае попадания цитостатика под кожу, при неправильном его введении, рука может потерять способность сгибаться или разгибаться полностью. То есть появляется контрактура – ограничение движения в зоне поражения тканей.
Необходимо сразу же, не вынимая шприц или катетер, попытаться извлечь препарат. Затем удалить иглу и ввести соответствующий препарату антидот.
- Раздражающие препараты, такие как цисплатин, дакарбазин, этопозид, фторурацил, паклитаксел, винорельбин, могут вызвать жгучую боль в месте инъекции, но не приводят к некрозам.
Препараты с кожно-нарывным действием — доксрубицин, эпирубицин, митомицин, винбластин, винкистин обычно вызывают сильную боль. В течение нескольких дней возможно появление отека, затем происходит уплотнение тканей. Через одну-четыре недели на коже могут появиться язвы и развиться некроз, то есть омертвение тканей. Самостоятельное заживление практически невозможно, пациенту необходимо обратиться за помощью к хирургу.
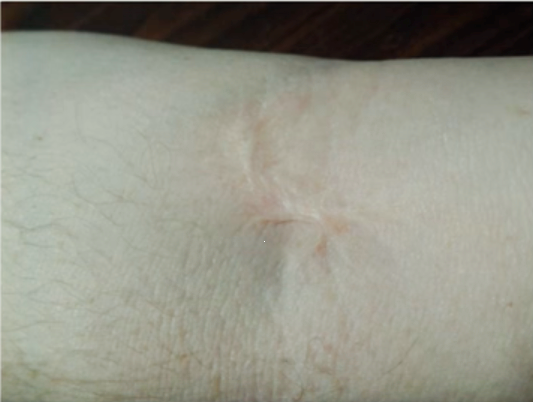
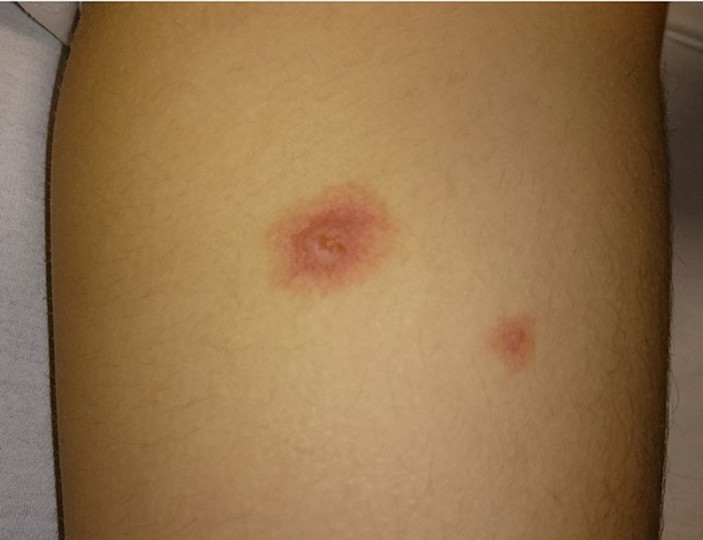
Любая химиотерапия должна проводиться только в специализированном отделении медицинского учреждения с соответствующей аккредитацией. Каждый препарат имеет свою сложную систему введения. Чтобы свести к минимуму побочные эффекты или предотвратить их появление, врачи и медсестры должны иметь необходимую подготовку и опыт работы с цитостатиками.
Венозные осложнения после проведения химиотерапевтического лечения
Довольно частыми осложнениями после курса химиотерапии являются болезни вен – флебиты. Это воспалительные процессы стенок кровеносных сосудов, которые иногда приводят к образованию тромбов и появлению тромбофлебита. В первую очередь это происходит у пациентов с плохим состоянием сосудов, у которых есть склонность к образованию тромбов.
Подготовка вен к химиотерапии и профилактика побочных эффектов
- Для проявления вен при их низкой доступности — серьезном препятствии для проведения терапии.
Пациентам рекомендуется пить больше воды и держать руки в тепле. Непосредственно перед процедурой химиотерапии помогут эспандер, теплые обертывания. Для создания компрессии врач может использовать манометр.
- Для снижения токсического воздействия препаратов на вены.
В этом случае инъекции раствора цитостатиков делаются в минимально допустимых концентрациях. Самый щадящий способ введения — капельная инфузия с большим количеством жидкости. При введении струйным методом, после инъекции требуется промывание вены изотоническим раствором .
Но не всегда есть возможно выбирать – каждый препарат имеет свою рекомендованную концентрацию, скорость введения и метод.
Инъекции химиопрепаратов должны проводиться попеременно в вены разных конечностей, если, опять-таки, существует такая возможность.
- Для снижения риска воспаления или отека.
Следующие 48 часов после химиотерапии рекомендуется как можно чаще держать «страдающую» конечность в приподнятом положении.
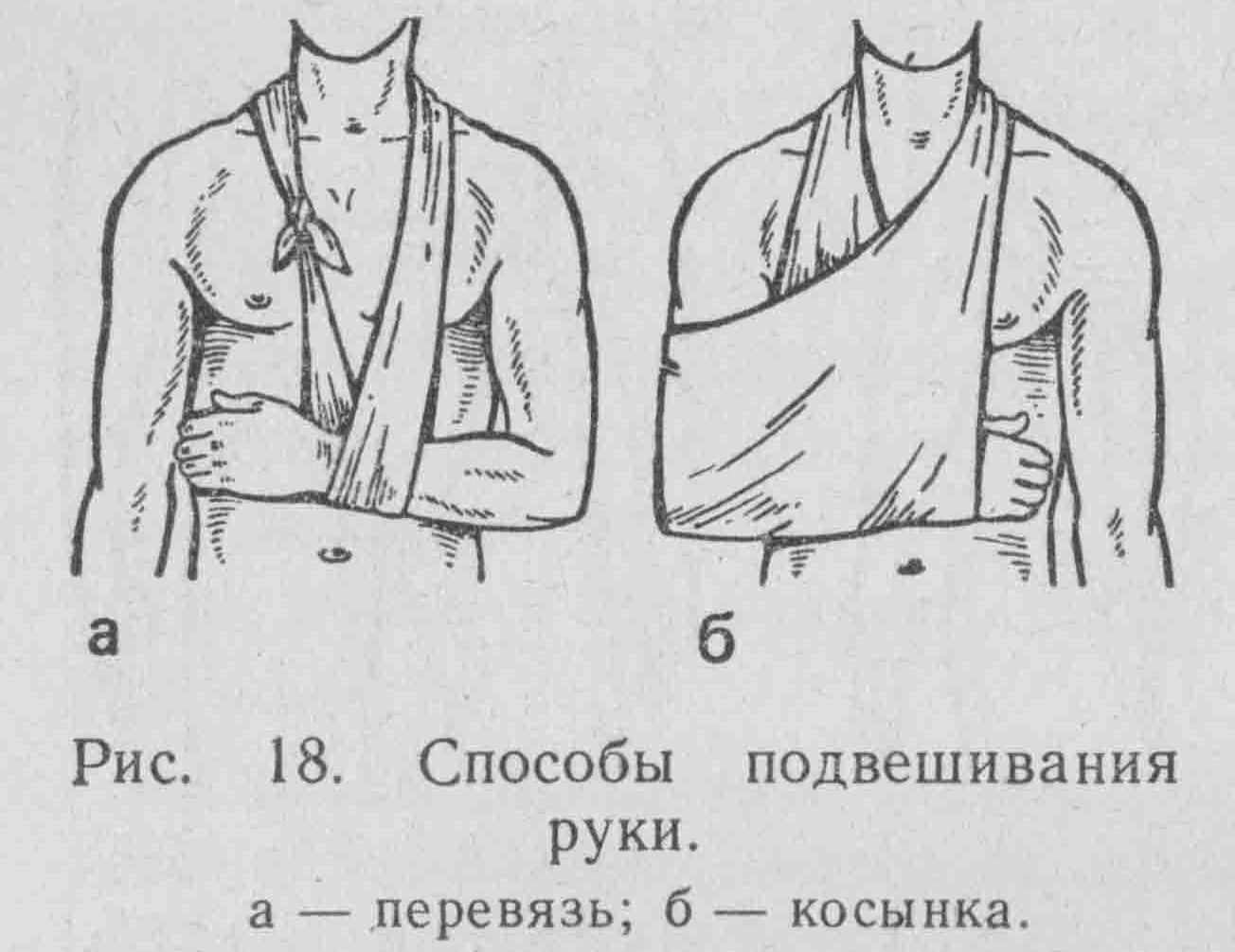

Лечение осложнений
В первую очередь, при поражении окружающих тканей, необходимо сообщить об этом своему химиотерапевту.
Различные методы самолечения могут лишь усилить химический ожог и привести к появлению язв.
При воспалениях и некрозах
Допускается применение теплого компресса, либо пакета со льдом в зависимости от типа препарата. Возможна аппликация гидрокортизоновой мази при наличии воспалительной реакции. Внимание! Перед лечением консультация с врачом обязательна.
В случае сохранения симптомов в течение двух и более дней, дальнейшим лечением таких осложнений занимается хирург. При затянувшихся более, чем на 10 дней некрозах, проводится иссечение омертвевших тканей с последующей пластикой дефекта.
При флебитах и тромбофлебитах
Лечение разросшихся флебитов и тромбофлебитов, вызванных введением цитостатиков, производится исключительно врачом и не отличается от лечения этих заболеваний, возникших вследствие других причин. Цель лечения состоит в том, чтобы уменьшить болезненность и убрать воспаление, а также предупредить развитие осложнений. Если тромбофлебит обусловлен катетером, то катетер необходимо удалить.
Использование венозного доступа для проведения химиотерапии
Для введения препарата в течение длительного времени, применяется установка специального устройства – венозного катетера, либо имплантируемого порта, что делает химиотерапию гораздо более щадящей процедурой для вен, снижает риск нежелательной «побочки».
Периферический венозный катетер сегодня является распространенным устройством в медицинских учреждениях Санкт-Петербурга. При адекватном уходе, установленный катетер можно применять до 7-10 дней. Эти устройства требуют тщательного ухода и промывки, а их многократная установка повышает риск занесения инфекции.
Центральный венозный катетер устанавливается на крупные вены и имеет очевидные преимущества: он может устанавливаться на длительное время, не ограничивает скорость и объем введения раствора, крупные вены легче усваивают препарат. В то же время растет риск инфицирования и усиливаются его последствия. Использование такого катетера предполагает повышенные требования к квалификации персонала и к уходу за устройством.
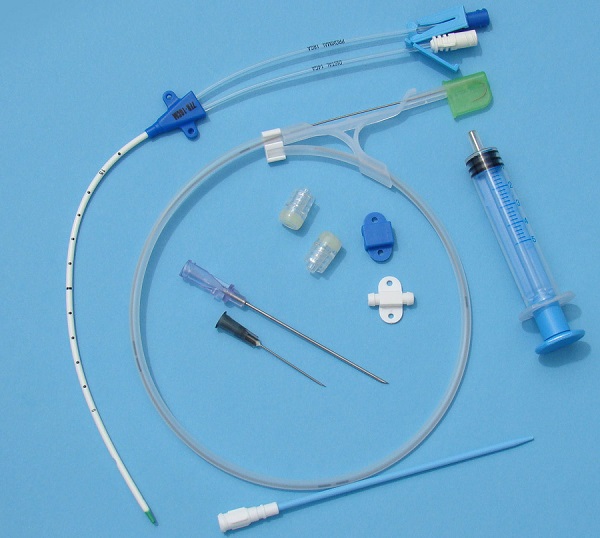
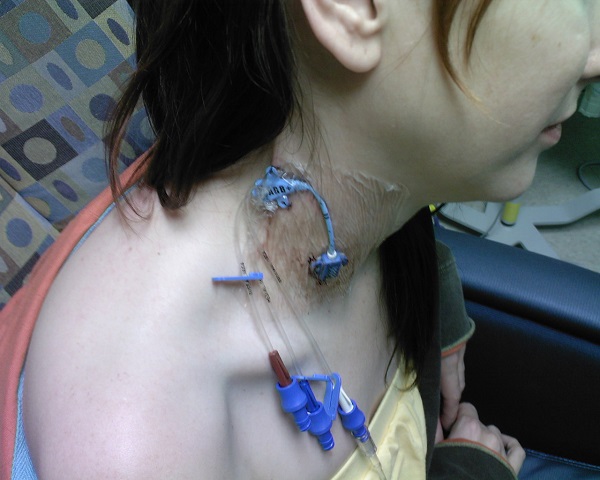
Имплантируемый венозный порт лишен многих недостатков катетеров. Это небольшое устройство, которое под местной анестезией устанавливается под кожу пациента (как правило, в правую подключичную область) и соединяется с яремной веной. При этом возраст и комплекция пациента не имеют значения. Размеры – всего 4 сантиметра в диаметре при толщине в 1 сантиметр. Внешняя часть устройства имеет силиконовую мембрану, через которую вводятся лекарственные препараты. Уход за портом предполагает использование для инъекций исключительно игл Губера и промывание физраствором после инфузии или забора крови. Такие иглы не повреждают силиконовую мембрану и позволяют провести до 2000 инъекций.
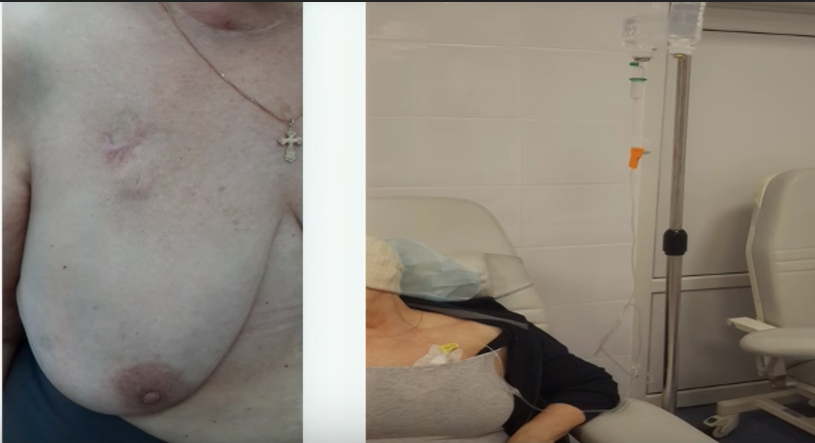
Порт не виден снаружи, не может случайным образом инфицироваться, его использование не накладывает ограничений на образ жизни пациента: можно плавать, заниматься спортом, проходить МРТ/КТ. Срок службы порта составляет 5-7 лет.
Порты широко используются в странах Западной Европы, когда планируется проведение множественных сеансов химиотерапии, особенно цитостатическими препаратами. В консультационно-диагностическом отделении НМИЦ онкологии им. Н.Н. Петрова уже сложилась практика установки венозных портов онкологическим пациентам, несмотря на то, что в отечественных онкологических учреждениях эти устройства используются, пока, довольно редко.
Источник