Интоксикация от пневмонии у взрослых

 Воспаление лёгких (пневмония) характеризуется среднетяжелым, реже умеренным течением. В отдельных случаях — у детей и людей старшего возраста, при сопутствующей патологии и состоянии иммунодефицита, появляются симптомы интоксикации при пневмонии в виде нарушения сознания и проблем с дыханием, вплоть до развития острой дыхательной недостаточности.
Воспаление лёгких (пневмония) характеризуется среднетяжелым, реже умеренным течением. В отдельных случаях — у детей и людей старшего возраста, при сопутствующей патологии и состоянии иммунодефицита, появляются симптомы интоксикации при пневмонии в виде нарушения сознания и проблем с дыханием, вплоть до развития острой дыхательной недостаточности.
В основе оказания неотложной помощи больному при пневмонии предусматривается проведение дезинтоксикационной терапии.
Симптомы интоксикации при пневмонии
Синдром интоксикации при пневмонии возникает в ответ на воспалительный процесс в лёгких и сопровождается реакцией основных систем и органов — иммунной, сердечно-сосудистой, нервной и эндокринной. Тяжесть проявлений, как правило, зависит от масштабов и величины основного патологического процесса (воспаления) и сопутствующих заболеваний.
Проявления умеренной интоксикации при пневмонии:
- отсутствие жизненных сил, слабость и быстрое нарастание усталости;
- температура тела повышена (лихорадка или субфебрилитет) и наличие потливости;
- отсутствие или снижение аппетита и потеря веса.
 При среднетяжелой интоксикации, кроме перечисленных признаков, возможно, присоединение следующих симптомов:
При среднетяжелой интоксикации, кроме перечисленных признаков, возможно, присоединение следующих симптомов:
- тошнота и довольно часто рвота;
- головная боль;
- кашель и существенная одышка, интенсивность которой превышает физические усилия.
Такие больные имеют измученный вид с бледной или сероватой кожей. При длительной интоксикации развивается анемия.
В случае тяжёлой интоксикации при пневмонии лихорадка достигает фебрильных цифр (выше 38 °C), протекает в совокупности с болью головы, тошнотой и рвотой. При отсутствии медицинской помощи и нарастании состояния возникают судороги и проявления бреда, что свидетельствует об интоксикационном психозе.
Симптомы интоксикации при пневмонии у детей
 Дети относятся к группе повышенного риска по возникновению токсикоза при воспалении лёгких. Для них характерно стадийное развитие процесса с такими проявлениями:
Дети относятся к группе повышенного риска по возникновению токсикоза при воспалении лёгких. Для них характерно стадийное развитие процесса с такими проявлениями:
- стадия общего возбуждения — работа всех систем и органов в организме ребёнка повышена — психологически он возбуждён и неспокоен, отмечается частое сердцебиение (тахикардия), ускорение функции пищевого тракта (рвота, частое опорожнение кишечника, стул жидкий);
- стадия подавления — снижение функции организма — преобладает патологическое спокойствие и безразличие ребёнка к окружающему миру, возможно, нарушение состояния до развития ступора;
- стадия нарушения и потери сознания.
Интоксикация организма при пневмонии у детей имеет особенности по типу внутреннего токсикоза. Величина поражения зависит от степени обезвоживания:
- I степень проявляется умеренным чувством жажды на фоне незначительной сухости слизистых оболочек с общей потерей веса до 5%;
- II степень характеризуется нарастанием сухости кожи и слизистых оболочек в сочетании с впалостью родничка и снижением тургора (упругости) тканей, падение артериального давления и компенсаторная тахикардия, частый — более 10 раз за сутки стул и рвота, потеря веса находится в пределах от 5 до 10%;
- III степень сопровождается серьёзными признаками — сухие слизистые и дряблая кожа, заострённые черты лица, глухие тоны сердца и одышка, нарушение работы почек и кишечника, дефицит веса более 10%.
Нарастание опасных для жизни пациента проявлений служит показанием к немедленной госпитализации и проведению адекватного комплекса медицинских мероприятий.
Основные составные элементы стационарного лечения пневмонии
- Этиотропное лечение — направлено на борьбу с причиной заболевания (возбудителя) — при вирусных пневмониях назначают противовирусные препараты, в случае бактериальной причины болезни — антибиотики.
- Дезинтоксикационная терапия при пневмонии осуществляется с помощью инфузионной терапии или подключения гемодиализа в сложных ситуациях, когда организм пациента неспособен самостоятельно справится с интоксикационной нагрузкой вследствие болезни.
- Средства, направленные на противодействие развития острой дыхательной и сердечной недостаточности.
Дезинтоксикационная терапия
 Терапию отравления при пневмонии наиболее благоприятно проводить в условиях стационара из-за:
Терапию отравления при пневмонии наиболее благоприятно проводить в условиях стационара из-за:
- обеспечения в стационаре соответствующего постельного режима и питания;
- доступности парентерального (внутривенного и внутримышечного) введения препаратов;
- осуществления необходимых объёмов дезинтоксикационной терапии под круглосуточным контролем медицинского персонала.
Цели и средства дезинтоксикационной терапии
Дезинтоксикационная терапия проводится для решения таких задач:
- выведение и очищение организма больного от токсических соединений (возбудителей инфекции и продуктов их жизнедеятельности, наколенных собственных отравляющих веществ — эндо и экзотоксинов);
- нормализации и восстановления водно-солевого и электролитного обменов;
- пополнения дефицита воды (обезвоживания) и разжижение крови (гемодилюция);
- восстановление микроциркуляции крови и возобновления функционирование органов, ликвидация гипоксии тканей.
Методы дезинтоксикации
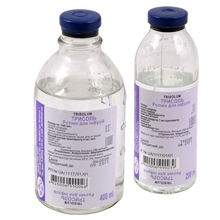 Во время дезинтоксикационной терапии задействуют кристаллоидные (изотонический раствор хлорида натрия, глюкозы, Трисоль, Ацесоль и другие) и коллоидные (Стабизол, желатины, декстраны — Реополиглюкин, Гемодез, Реоглюман) растворы и средства для парентерального питания.
Во время дезинтоксикационной терапии задействуют кристаллоидные (изотонический раствор хлорида натрия, глюкозы, Трисоль, Ацесоль и другие) и коллоидные (Стабизол, желатины, декстраны — Реополиглюкин, Гемодез, Реоглюман) растворы и средства для парентерального питания.
Кристаллоиды применяют для компенсации дефицита внутриклеточной жидкости и восстановления водно-электролитного равновесия. Коллоиды нормализуют количество циркулирующей крови и микроциркуляцию, обеспечивают потребности тканей в кислороде и питательных элементах, налаживают обменные процессы, работу лёгких и почек.
Для парентерального питания используют растворы витаминов, аминокислот, микроэлементов и жиров, а также их комбинации для компенсации чрезмерных энергетических расходов и потери веса.
Контролируют проведение этой процедуры измерением величины пульса и давления, частоты дыхания и сердечного ритма. Важным показателем служит соотношения вводимой и количества выводимой жидкости для предотвращения гиперволемии (увеличения количества циркулирующей крови) и отёка лёгких.
В экстренных случаях, особенно у детей в ургентном порядке, применяют:
- плазмаферез (очищение крови методом удаления жидкой части — плазмы вместе с токсическими соединениями);
- гемосорбцию (кровь очищают на сорбентах вне организма);
- гемодиализ (кровь проходит через гемодиализную мембрану и методом диффузии очищается, кроме того, из неё удаляется лишняя вода).
Назначение энтеросорбентов и гепатопротекторов внутрь характеризуется положительным действием и способствует выздоровлению.
Таким образом, при выявлении симптомов интоксикации из-за пневмонии необходимо обратиться за квалифицированной медицинской помощью в условиях стационара.
Своевременно проведённая инфузионная дезинтоксикационная терапия предотвратит тяжёлые последствия — поражения почек, печени и центральной нервной системы.
Источник
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник
Несмотря на то, что современная медицина далеко шагнула вперёд, такое заболевание, как воспаление лёгких (или пневмония) остаётся опасным. Сложность заключается ещё и в том, что разные её виды требуют разного подхода в лечении, а выявить природу возбудителя не всегда сразу удаётся.
Что такое пневмония
Это заболевание характеризуется патологией лёгочной ткани. При этом нарушается обмен кислородом, который происходит между воздухом и кровью. Альвеолы (воздушные мешки) заполняются воспалительными выделениями, и не могут нормально функционировать.
Человек не до получает необходимого количества кислорода, а в случае поражения большей части лёгких, — возникает острая форма дыхательной недостаточности.
Основные виновники пневмонии
Воспаление лёгких вызывают инфекции: бактериальные, вирусные или грибковые. Иногда заболевание имеет смешанный тип, так как задействован комплекс бактериальных и вирусных агентов.
Успех лечения во многом зависит от своевременного и правильного определения возбудителей.
Так, например, в период эпидемии гриппа может стремительно развиться вирусная пневмония, против которой антибиотики бессильны.
Но если причиной воспаления служат бактерии, то приём этих лекарств уже за два – три дня облегчит положение.
Грибковый вид пневмонии чаще встречается у людей с ослабленным иммунитетом.
Однако медики считают, что данное заболевание имеет не однозначную причину. Другими словами, не всегда это просто инфекция, а ещё и одновременное стечение разных неблагоприятных факторов.
Симптомы заболевания
- Появление боли в груди при дыхании и одышка;
- При кашле выделение мокроты желтоватого или зеленоватого оттенков;
- Озноб на фоне учащённого сердцебиения;
- Повышенная температура тела;
- Спад физической активности;
- Тошнота, сопровождающаяся рвотой, иногда диарея.
Обращаться к врачу нужно: если температура выше 38 градусов держится в течение недели, а при кашле гнойная кровянистая мокрота. Частое дыхание с сильной слабостью, снижение давления и нарушения сознания.
Когда необходима госпитализация
Всё зависит от очага поражения лёгких и тяжести состояния пациента, которые должен оценить специалист. Пневмония – это заболевание, при котором самолечение не допустимо. Но госпитализация требуется при наличии тяжёлой степени, при средней – на усмотрение врача.
Больным, имеющим лёгкую форму воспаления, пребывание в больнице может ещё больше навредить. Это связано с увеличением риска развития госпитальной инфекции и осложнений от неё. Чтобы облегчить состояние пациента, который находится дома, врач обычно рекомендует жаропонижающие лекарства: ибупрофен, аспирин и другие.
Методы физиотерапии (УВЧ, электрофорез) не оказывают должного эффекта. Их в основном назначают после того, как нормализовалась температура, для ускорения процесса выведения мокроты.
Как лечить пневмонию
Когда воспаление лёгких является причиной деятельности патогенных бактерий, то принимают антибиотики (например, амоксициллин в комбинации с клавулановой кислотой). Если они не помогают, то — респираторные хиноны, макролиды и другие.
При вирусной пневмонии антибиотики не назначают, из-за их неэффективности. Но чем скорее больной начнёт принимать противовирусные средства, тем быстрее будет положительный результат. От появления симптомов до лечения должно пройти не больше двух – трёх суток. Классическим препаратом является арбидол, который борется с вирусом, блокируя его белки, и тем самым препятствует развитию инфекции.
Противогрибковые лекарства требуют длительного приёма, иногда несколько недель, чтобы организм смог окончательно справиться с воспалением.
Можно ли заразиться пневмонией?
От человека к человеку не передаётся только грибковая пневмония. Что касается бактериальной и вирусной её форм, то они являются заразными.
Микробы (или вирусы) передаются с вдыхаемым воздухом, а также через кашель, чихание.
Заражение может вызвать также контакт с поверхностями (или объектами), на которых скапливаются патогенные агенты.
Профилактические меры
- — Одним из наиболее действенных способов является вакцинация;
- — Отказ от курения: оно приводит к нарушению естественных механизмов защиты лёгких от инфекций;
- — Тщательное соблюдение правил гигиены, которое включает, прежде всего, регулярное мытьё рук (не только перед едой), а также использование средств дезинфекции на спиртовой основе;
- — Для укрепления иммунной системы: физическая активность, здоровое питание, полноценный сон.
В группе риска, кроме курильщиков, находятся люди старше 65-ти лет, имеющие разные хронические заболевания.
Это важно!
Для того чтобы минимизировать осложнения, лечить пневмонию нужно сразу же после её выявления. Нельзя самостоятельно прекращать приём назначенных врачом лекарств, ориентируясь на внешние признаки улучшения состояния, так как они не отражают реальное положение дел.
Чтобы болезнь не вернулась с новой силой, необходимо заканчивать лечение только после получения лабораторных результатов, подтверждающих факт выздоровления.
Источник


