История болезни ибс застойная пневмония

Застойная пневмония – вторичное воспаление легких, развивающееся на фоне локальных гемодинамических и вентиляционных нарушений. Клинически застойная пневмония протекает с кашлем, одышкой, выделением мокроты, субфебрильной (реже фебрильной) температурой тела, появлением плеврального выпота. В диагностике застойной пневмонии первостепенную роль играют аускультативные и рентгенологические данные. В лечении застойной пневмонии применяют антибиотики, бронхолитики, сердечные гликозиды, мочегонные средства, ингаляции, ЛФК, массаж спины и грудной клетки. При необходимости прибегают к проведению пункции плевральной полости или перикарда.
Общие сведения
Пневмония является одним из наиболее часто диагностируемых заболеваний в пульмонологии. Пневмония может возникать в виде первичной, самостоятельной патологии, а также служить осложнением инфекций нижних дыхательных путей (обструктивного бронхита, бронхоэктатической болезни), хронической сердечной недостаточности, состояний иммунодефицита. К числу вторичных пневмоний относится застойная (гипостатическая) пневмония. Опасность застойной пневмонии состоит в том, что она развивается у больных с отягощенным соматическим анамнезом, приводя к декомпенсации состояния, нередко становясь непосредственной причиной гибели пациента.
Застойная пневмония
Причины застойной пневмонии
Патоморфологической основой для развития застойной пневмонии служит застой в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением дренажной функции бронхов и легочной вентиляции. В условиях гипостаза и гиповентиляции в бронхах скапливается густая и вязкая мокрота, развивается условно-патогенная и патогенная микрофлора, вызывающая развитие застойной пневмонии.
Как правило, застойная пневмония возникает у пациентов, имеющих в анамнезе соматические заболевания: ИБС, атеросклероз, атеросклеротический и постинфарктный кардиосклероз, стенокардию, пороки сердца (стеноз митрального клапана), гипертоническую болезнь, экстрасистолию, мерцательную аритмию, бронхиальную астму, эмфизему легких, бронхоэктатическую болезнь, хронический пиелонефрит, сахарный диабет и др.
Кроме соматической патологии, к развитию застойной пневмонии предрасполагает возраст пациентов старше 60 лет; длительное вынужденное пассивное положение в постели при травмах костей (переломах костей таза и нижних конечностей), черепно-мозговых травмах, инсульте, онкопатологии, в послеоперационном периоде; искривление позвоночника (сколиоз, кифоз), деформации грудной клетки и т. д.
Микробиологическим субстратом застойной пневмонии обычно выступают типичные бактериальные агенты: пневмококк, стрептококки, стафилококк, гемофильная палочка. Застойная пневмония чаще развивается в нижних отделах правого легкого, а в некоторых случаях бывает двусторонней.
Патогенез застойной пневмонии
Патофизиологический механизм застойной пневмонии связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. В первой фазе застоя развивается так называемая венозная гиперемия легочной ткани, сопровождающаяся удлинением и расширением капилляров с последующим сдавлением альвеол (альвеолярным коллапсом). Рентгенологически данная фаза застойной пневмонии характеризуется усилением легочного рисунка и понижением прозрачности легочной ткани.
Во вторую фазу застоя происходит пропотевание транссудата (жидкой части крови) из сосудов в межуточную ткань и альвеолы, что рентгенологически соответствует картине бронхопневмонии или паренхиматозной пневмонии. В третьей фазе застойной пневмонии возникает выраженный межуточный отек, разрастание фиброзной ткани с последующим развитием пневмосклероза и бурой индурации легкого.
Симптомы застойной пневмонии
Выраженность клинических проявлений застойной пневмонии зависит от степени гемодинамических и вентиляционных расстройств, присоединения воспалительного компонента, тяжести основной патологии.
При застойной пневмонии температура может быть нормальной или субфебрильной; реже отмечается фебрилитет. Характерно появление кашля с отхождением слизистой или слизисто-гнойной мокроты, кровохарканья, нарастающей слабости и одышки, снижение толерантности к физическим нагрузкам.
По времени возникновения застойная пневмония может быть ранней (развиваться в первые 2-3 дня постельного режима) и поздней (развиваться в период от 2 до 6 недели). Ранние застойные пневмонии нередко маскируются симптоматикой основной патологии. Так, при инсульте на первый план выходят нарушения сознания и расстройства дыхания (шумное, аритмичное, клокочущее). При сердечно-сосудистых заболеваниях проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Застойная пневмония, чаще, чем первичная, сопровождается развитием экссудативного плеврита и перикардита.
Диагностика застойной пневмонии
Распознавание застойной пневмонии затруднено ввиду малоспецифичности клинической симптоматики и преобладания выраженности проявлений основного заболевания. Медицинские специалисты – пульмонологи, кардиологи, неврологи, травматологи – всегда должны помнить о возможности развития застойной пневмонии у пациентов с отягощенным сопутствующим фоном.
Аускультация легких при застойной пневмонии выявляет жесткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах легких. Доказательными признаками застойной пневмонии являются рентгенологические изменения. Рентгенография легких позволяет обнаружить одно- или двустороннее снижение прозрачности легочных полей, очаговые и фокусные тени, усиление легочного рисунка, линейные тени (линии Керли) в базальных отделах, узелки гемосидерина, расширение тени корней легкого.
Наличие выпота в полости плевры и сердечной сумке уточняют с помощью УЗИ плевральной полости и перикарда. В инструментальной диагностике застойной пневмонии существенную роль играют данные ЭКГ, ЭхоКГ. Изменения показателей периферической крови при застойной пневмонии минимальны: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией обнаруживаются группы клеток сердечных пороков, содержащих гемосидерин.
Лечение застойной пневмонии
Алгоритм лечения застойной пневмонии включает борьбу с бактериальной инфекций, регуляцию вентиляции и перфузии в легких, уменьшение отека. В комплексной терапии застойной пневмонии применяют антибиотики, отхаркивающие, антиоксидантные, иммуномодулирующие препараты, диуретики, сердечные гликозиды, средства, улучшающие метаболизм сердечной мышцы. Назначается кислородотерапия, массаж спины и грудной клетки, ингаляционная терапия, лечебная гимнастика. Для эвакуации мокроты из трахеобронхиального дерева выполняются санационные бронхоскопии и бронхоальвеолярный лаваж.
При наличии плеврального или перикардиального выпота показано проведение торакоцентеза и пункции перикарда. Параллельно с лечением застойной пневмонии необходима коррекция тех фоновых состояний, которые послужили развитию вторичного воспаления в легких.
Профилактика застойной пневмонии
У пациентов, длительно находящихся на постельном режиме, следует уделять должное внимание предупреждению застойной пневмонии. С этой целью необходима частая смена положения больного, выполнение пациентом активных движений в кровати, дыхательных упражнений. Целесообразно проведение перкуторного массажа грудной клетки, баночного массажа, постановка компрессов и горчичников. Ослабленным пациентам требуется организация сбалансированного, разнообразного и обогащенного витаминами питания.
Источник


Застойная пневмония – вторичное воспаление легких, развивающееся на фоне локальных гемодинамических и вентиляционных нарушений. Клинически застойная пневмония протекает с кашлем, одышкой, выделением мокроты, субфебрильной (реже фебрильной) температурой тела, появлением плеврального выпота. В диагностике застойной пневмонии первостепенную роль играют аускультативные и рентгенологические данные. В лечении застойной пневмонии применяют антибиотики, бронхолитики, сердечные гликозиды, мочегонные средства, ингаляции, ЛФК, массаж спины и грудной клетки. При необходимости прибегают к проведению пункции плевральной полости или перикарда.
Застойная пневмония

Пневмония является одним из наиболее часто диагностируемых заболеваний в пульмонологии. Пневмония может возникать в виде первичной, самостоятельной патологии, а также служить осложнением инфекций нижних дыхательных путей (обструктивного бронхита, бронхоэктатической болезни), хронической сердечной недостаточности, состояний иммунодефицита. К числу вторичных пневмоний относится застойная (гипостатическая) пневмония. Опасность застойной пневмонии состоит в том, что она развивается у больных с отягощенным соматическим анамнезом, приводя к декомпенсации состояния, нередко становясь непосредственной причиной гибели пациента.
Причины застойной пневмонии
Патоморфологической основой для развития застойной пневмонии служит застой в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением дренажной функции бронхов и легочной вентиляции. В условиях гипостаза и гиповентиляции в бронхах скапливается густая и вязкая мокрота, развивается условно-патогенная и патогенная микрофлора, вызывающая развитие застойной пневмонии.
Как правило, застойная пневмония возникает у пациентов, имеющих в анамнезе соматические заболевания: ИБС, атеросклероз, атеросклеротический и постинфарктный кардиосклероз, стенокардию, пороки сердца (стеноз митрального клапана), гипертоническую болезнь, экстрасистолию, мерцательную аритмию, бронхиальную астму, эмфизему легких, бронхоэктатическую болезнь, хронический пиелонефрит, сахарный диабет и др.
Кроме соматической патологии, к развитию застойной пневмонии предрасполагает возраст пациентов старше 60 лет; длительное вынужденное пассивное положение в постели при травмах костей (переломах костей таза и нижних конечностей), черепно-мозговых травмах, инсульте, онкопатологии, в послеоперационном периоде; искривление позвоночника (сколиоз, кифоз), деформации грудной клетки и т. д.
Микробиологическим субстратом застойной пневмонии обычно выступают типичные бактериальные агенты: пневмококк, стрептококки, стафилококк, гемофильная палочка. Застойная пневмония чаще развивается в нижних отделах правого легкого, а в некоторых случаях бывает двусторонней.
Патогенез застойной пневмонии
 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациентаПатофизиологический механизм застойной пневмонии связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. В первой фазе застоя развивается так называемая венозная гиперемия легочной ткани, сопровождающаяся удлинением и расширением капилляров с последующим сдавлением альвеол (альвеолярным коллапсом). Рентгенологически данная фаза застойной пневмонии характеризуется усилением легочного рисунка и понижением прозрачности легочной ткани.
Во вторую фазу застоя происходит пропотевание транссудата (жидкой части крови) из сосудов в межуточную ткань и альвеолы, что рентгенологически соответствует картине бронхопневмонии или паренхиматозной пневмонии. В третьей фазе застойной пневмонии возникает выраженный межуточный отек, разрастание фиброзной ткани с последующим развитием пневмосклероза и бурой индурации легкого.
Симптомы застойной пневмонии
Выраженность клинических проявлений застойной пневмонии зависит от степени гемодинамических и вентиляционных расстройств, присоединения воспалительного компонента, тяжести основной патологии.
При застойной пневмонии температура может быть нормальной или субфебрильной; реже отмечается фебрилитет. Характерно появление кашля с отхождением слизистой или слизисто-гнойной мокроты, кровохарканья, нарастающей слабости и одышки, снижение толерантности к физическим нагрузкам.
По времени возникновения застойная пневмония может быть ранней (развиваться в первые 2-3 дня постельного режима) и поздней (развиваться в период от 2 до 6 недели). Ранние застойные пневмонии нередко маскируются симптоматикой основной патологии. Так, при инсульте на первый план выходят нарушения сознания и расстройства дыхания (шумное, аритмичное, клокочущее). При сердечно-сосудистых заболеваниях проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Застойная пневмония, чаще, чем первичная, сопровождается развитием экссудативного плеврита и перикардита.
Диагностика застойной пневмонии
Распознавание застойной пневмонии затруднено ввиду малоспецифичности клинической симптоматики и преобладания выраженности проявлений основного заболевания. Медицинские специалисты – пульмонологи, кардиологи, неврологи, травматологи – всегда должны помнить о возможности развития застойной пневмонии у пациентов с отягощенным сопутствующим фоном.
Аускультация легких при застойной пневмонии выявляет жесткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах легких. Доказательными признаками застойной пневмонии являются рентгенологические изменения. Рентгенография легких позволяет обнаружить одно- или двустороннее снижение прозрачности легочных полей, очаговые и фокусные тени, усиление легочного рисунка, линейные тени (линии Керли) в базальных отделах, узелки гемосидерина, расширение тени корней легкого.
Наличие выпота в полости плевры и сердечной сумке уточняют с помощью УЗИ плевральной полости и перикарда. В инструментальной диагностике застойной пневмонии существенную роль играют данные ЭКГ, ЭхоКГ. Изменения показателей периферической крови при застойной пневмонии минимальны: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом, увеличение СОЭ. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией обнаруживаются группы клеток сердечных пороков, содержащих гемосидерин.
Лечение застойной пневмонии
Алгоритм лечения застойной пневмонии включает борьбу с бактериальной инфекций, регуляцию вентиляции и перфузии в легких, уменьшение отека. В комплексной терапии застойной пневмонии применяют антибиотики, отхаркивающие, антиоксидантные, иммуномодулирующие препараты, диуретики, сердечные гликозиды, средства, улучшающие метаболизм сердечной мышцы. Назначается кислородотерапия, массаж спины и грудной клетки, ингаляционная терапия, лечебная гимнастика. Для эвакуации мокроты из трахеобронхиального дерева выполняются санационные бронхоскопии и бронхоальвеолярный лаваж.
При наличии плеврального или перикардиального выпота показано проведение торакоцентеза и пункции перикарда. Параллельно с лечением застойной пневмонии необходима коррекция тех фоновых состояний, которые послужили развитию вторичного воспаления в легких.
Профилактика застойной пневмонии
У пациентов, длительно находящихся на постельном режиме, следует уделять должное внимание предупреждению застойной пневмонии. С этой целью необходима частая смена положения больного, выполнение пациентом активных движений в кровати, дыхательных упражнений. Целесообразно проведение перкуторного массажа грудной клетки, баночного массажа, постановка компрессов и горчичников. Ослабленным пациентам требуется организация сбалансированного, разнообразного и обогащенного витаминами питания.

Источник
ГОУ ВПО Красноярский государственный медицинский университет
имени проф. – Ясенецкого. Министерства здравоохранения и социального развития Российской Федерации
Кафедра туберкулеза
Зав. Кафедрой
Преподаватель
ИСТОРИЯ БОЛЕЗНИ
Клинический диагноз – Двусторонняя казеозная пневмония. МБТ (+). Хроническое легочное сердце, стадия декомпенсации. Сердечная недостаточность IIБ. Дыхательная недостаточность II. Вторичная анемия. Кахексия II степени.
Ф. И. О. больного – , 33 года
Куратор – 503 пед.
Дата курации – 11.01.12
Красноярск, 2012 год
Паспортная часть
Ф. И. О. больного – Возраст – 33 года Пол – женский Профессия – не работает Домашний адрес – – 36
Эпидемиологический анамнез
Больная Кутузова проживает с мужем и четырьмя детьми. Они обследованы. Муж и дети здоровы. Контакт с больным туберкулезом среди знакомых в 2008 году.
Анамнез жизни больного
Из перенесенных в детстве заболеваний отмечает ветряную оспу. Хронические неспецефические заболевания легких, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, психические заболевания, ВИЧ инфекцию, гепатиты отрицает. Операций и гематрансфузий не было. Менархе в 13 лет, установились в течении года, регулярные, не обильные. 5 беременностей, 1 мед. аборт до 12 недель, 4 родов. Аллергический анамнез не отягощен.
Социально – бытовой анамнез
Образование среднее специальное. Трудовой анамнез – трудовая деятельность началась с 19 лет, работала продавцом, условия труда удовлетворительные, из производственных вредностей отмечает частые переохлаждения. В настоящее время не работает. Инвалидности нет. Бытовой анамнез – проживает в благоустроенной квартире, питание не полноценное, не регулярное. Из вредных привычек отмечает злоупотребление алкоголем, курит.
Анамнез заболевания
В марте 2009 года при прохождении флюорографии было выявлено патологическое изменение легочного рисунка, была направлена терапевтом в краевой противотуберкулезный диспансер №1, где фтизиатром был выставлен диагноз инфильтративный туберкулез S6 левого легкого. Была госпитализирована, получала противотуберкулезную интенсивную терапию 1 режим. Спустя месяц после лечения, самовольно ушла из больницы и лечение больше не продолжала, стала злоупотреблять алкоголем. В ноябре 2011 года появился кашель со слизистой мокротой, стала отмечать повышение температуры к вечеру до 37.8, общую слабость, недомогание, снижение аппетита, похудание (за месяц 10 кг.). Обратилась в поликлинику по месту жительства, откуда и была направлена врачом терапевтом в краевой противотуберкулезный диспансер №1 с подозрением на прогрессирование туберкулезного процесса. В стационар госпитализирована с целью проведения основного курса химиотерапии.
Жалобы
Больная предъявляет жалобы на повышение температуры тела до 37.8 в вечернее время, общую слабость, недомогание, снижение аппетита, похудание, кашель со слизистой мокротой.
Данные объективного обследования
Осмотр – общее состояния тяжелое. Сознание ясное. Температура положение в постели пассивное.
Телосложение – правильное. Рост 164 см, вес 35 кг. Конституционный тип астенический. ИМТ 13.
Кожные покровы и видимые слизистые оболочки – окраска кожи бледно – розовая. Сыпи, кровоизлияний, рубцов, шелушений, расчесов, телеангиоэктазий, изъязвлений нет. Влажность кожных покровов умеренная. Эластичность кожных покровов нормальная. Ногти обычной формы, розовые.
Подкожно – жировая клетчатка – развита слабо. Отеков и подкожной эмфиземы нет.
Лимфатическая система — при осмотре лимфатические узлы не визуализируются. Прилегающие к лимфатическим узлам кожные покровы и подкожная клетчатка не изменены. Шейные, подчелюстные, затылочные, надключичные, подключичные, подмышечные, локтевые лимфатические узлы не пальпируются, безболезненны.
Мышечная система – развита умеренно, тонус нормальный. Болезненности мышц при движении, при пальпации нет. Асимметричности отдельных мышечных групп не наблюдается.
Костно – суставная система – деформации, искривления, болезненности при поколачивании и пальпации костей нет. При осмотре плечевые, локтевые, лучезапястные, тазобедренные, коленные и голеностопные суставы обычной конфигурации, кожные покровы над локтевыми и коленными суставами изменены, наблюдаются скопления папул, образующих бляшки. При пальпации суставов, их припухлости, деформации, изменений околосуставных тканей не выявлено. Пальпация суставов безболезненная. Объем активных и пассивных движений в суставах сохранен полностью.
Органы дыхания – дыхание через нос свободное. Частота дыхания в минуту 19. Отдышки нет. Перкуторно – притупление звука по всем легочным полям с обеих сторон.
Аускультация – дыхание жесткое, мелкопузырчатые влажные хрипы, шума трения плевры и крепитации нет.
Сердечно – сосудистая система —
Аускультация сердца: тоны сердца приглушены, ритмичные. ЧСС-100 в минуту. Ритм сердечных сокращений правильный. Патологических шумов не выслушивается. Шум трения плевры и перикарда отсутствует. Перкуссию не удалось провести в связи с лежачим под капельницей состоянием.
Система органов пищеварения — Аппетит умеренно снижен. Вкусовые ощущения не изменены. Глотание свободное, безболезненное. Деятельность кишечника регулярная. Стул бывает ежедневно, утром. Испражнения оформленной консистенции, коричневого цвета. Отхождение газов свободное, умеренное.
Осмотр живота: При осмотре живот округлой формы, симметричный, не вздут. Участвует в акте дыхания. Видимой перистальтики желудочно-кишечного тракта не отмечается. Расширения вен передней брюшной стенки нет. Пульсация в околопупочной области не визуализируется. Диастаза прямых мышц живота нет. Кожа живота чистая, рубцов нет.
Ориентировочная поверхностная пальпация живота: живот мягкий, умеренно болезненный в эпигастральной области справа от средней линии. При исследовании «слабых мест» грыжевых выпячиваний не отмечается. Защитного напряжения передней брюшной стенки не выявляется.
Глубокая пальпация живота: Защитного напряжения мышц передней брюшной стенки нет. Симптомы Щеткина-Блюмберга отрицательный.
Аускультация живота: выслушиваются характерные перистальтические кишечные шумы. Патологических кишечных шумов нет.
Скользящая глубокая пальпация ободочной кишки по – : В левой подвздошной области пальпируется сигмовидная кишка, мягкая, подвижная, эластичная, безболезненная, не урчит. В правой подвздошной области пальпируется слепая кишка, мягкая, подвижная, безболезненная, не урчит. На уровне пупка пальпируется поперечно-ободочная кишка, плотная, подвижная, безболезненная, не урчит.
Размеры печени по Курлову:
по правой окологрудинной линии — 10 см;
по правой среднеключичной линии – 9 см;
по левой реберной дуге — 8 см.
Система органов мочевыделения — Мочеиспускание свободное, безболезненное, 6-7 раз в день. Припухлостей в поясничных областях нет. Симптом XII ребра отрицательный с обеих сторон. Почки не пальпируются. Пальпация их безболезненная. Болезненности по ходу мочеточников нет. При перкуссии мочевой пузырь не выступает над лонным сочленением. Дизурических расстройств нет.
Эндокринная система — Экзофтальм, симптом Грефе отрицательные. Щитовидная железа не пальпируется. Цвет кожи над железой розовый, не гиперемирована. При аускультации щитовидной железы выслушивается систолический шум. Тремора рук нет
Нервная система — Сознание ясное. Больной правильно ориентирован во времени пространстве и собственной личности. Общителен, адекватен, охотно идет на контакт. Уровень интеллекта средний. Сон хороший, самочувствие после пробуждения удовлетворительное.
Данные лабораторного и инструментального обследования
- Общий анализ крови 16.11.11 – Hb 45 г/л, лейкоциты 7.7х10/л, эозинофилы 1.0%, нейтрофилы п/я 2.0%, нейтрофилы с/я 70%, лимфоциты 14%, моноциты 3%, гипохромия +++, анизоцитоз, пойкилоцитоз ++++, СОЭ 50мм/ч
Заключение: лимфопения, гипохромная анемия, ускоренное СОЭ
- Исследование мокроты на БК методами люминесцентной микроскопии и посева – КУМ +++ от 17.11.11, рост МБТ на 22 день +++
Заключение: больная является бактериовыделителем.
- Биохимический анализ крови 16.11.11 – сахар 4.6 ммоль/л, креатинин 77.7, общий белок 59 г/л, альбумины 21 г/л, билирубин 11.1
Заключение: гипоальбунемия, гипоротеинемия.
- ЭКГ 16.11.11 – ритм синусовый, с частотой 140 в минуту, электрическая ось расположена вертикально, гипертрофия правого предсердия и правого желудочка с явлением перегрузки и замедлением внутрижелудочковой проводимости.
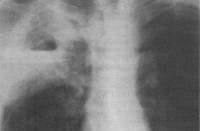
Рентгенологическое исследование
На обзорной рентгенограмме грудной клетки в прямой проекции определяются множественные участки затемнения по всем легочным полям с обеих сторон, средней и высокой интенсивности, не однородной структуры за счет множества полостей распада.
Заключение: двусторонняя казеозная пневмония
Диагноз и его обоснование
На основании анамнеза (контакт с больным туберкулезом в 2008 году, злоупотребление алкоголя, в марте 2009 года был выставлен диагноз инфильтративный туберкулез S6 левого легкого, получала интенсивную противотуберкулезную терапию, 1 режим. Спустя месяц после лечения, самовольно ушла из больницы и лечение больше не продолжала. В ноябре 2011 года появился кашель со слизистой мокротой, стала отмечать повышение температуры к вечеру до 37.8, общую слабость, недомогание, снижение аппетита, похудание (за месяц 10 кг.). Обратилась в поликлинику по месту жительства, откуда и была направлена врачом терапевтом в краевой противотуберкулезный диспансер №1. В стационар госпитализирована с целью проведения основного курса химиотерапии), жалоб больной (на повышение температуры тела до 37.8 в вечернее время, общую слабость, недомогание, снижение аппетита, похудание, кашель со слизистой мокротой), данных объективного осмотра (общее состояние тяжелое, ИМТ 13, перкуторно – притупление звука по всем легочным полям с обеих сторон, дыхание жесткое, мелкопузырчатые влажные хрипы, гепатомегалия), лабораторного исследования (лимфопения, гипохромная анемия, ускоренное СОЭ, гипоальбунемия, гипоротеинемия, бактериовыделение), инструментальных методов (ЭКГ — ритм синусовый, с частотой 140 в минуту, электрическая ось расположена вертикально, гипертрофия правого предсердия и правого желудочка с явлением перегрузки и замедлением внутрижелудочковой проводимости), рентгено – томографического обследования (двусторонняя казеозная пневмония) можно выставить диагноз Двусторонняя казеозная пневмония. МБТ (+). Хроническое легочное сердце, стадия декомпенсации. Сердечная недостаточность IIБ. Дыхательная недостаточность II. Вторичная анемия. Кахексия II степени.
Дифференциальный диагноз
Признак | Казеозная пневмония | Тотальная пневмония | Фиброзно – каверзнозный туберкулез | Цирртический туберкулез | Хронический бронхит |
анамнез | Наличие контакта с больным туберкулезом, туберкулез легких | переохлаждение | Наличие контакта с больным туберкулезом, туберкулез легких | Наличие контакта с больным туберкулезом, туберкулез легких | Контакт с болеющим, острый бронхит |
с/мы | повышение температуры тела до 37.8 в вечернее время, общую слабость, недомогание, снижение аппетита, похудание, кашель со слизистой мокротой. | Температура повышается до 39-40 °C, Одышка, ржавая мокрота и кашель. При кашле сильные «колющие» боли в груди со стороны лёгкого, захваченного пневмонией | Субфебрилитет, кашель со слизисто – гнойной мокротой, симптомы интоксикации | Субфебрилитет, отдышка, кашель с мокротой, симптомы интоксикации | Сухой кашель, усиливающийся ночью, субфебрилитет, отдышка |
Анализы | лимфопения, гипохромная анемия, ускоренное СОЭ, гипоальбунемия, гипоротеинемия, бактериовыделение | Высокий лейкоцитоз, ускоренное СОЭ | Лимфопения, ускоренное СОЭ, гипоальбунемия, гипоротеинемия, бактериовыделение | Лимфопения, ускоренное СОЭ, гипоальбунемия, гипоротеинемия, бактериовыделение | Изменений нет |
Рентгенологическая картина | множественные участки затемнения по всем легочным полям с обеих сторон, средней и высокой интенсивности, не однородной структуры за счет множества полостей распада. | Обширное затемнение легкого/легких средней интенсивности однородной структуры | Средостение и трахея смещены в сторону большего поражения. Верхние доли уменьшены в объеме. Рисунок легочной ткани резко деформирован в результате развития грубого фиброза. Корни смещены кверху. Крупные сосуды определяются в виде прямых, ровных теней — так называемый симптом «натянутой струны», каверна располагается среди грубого фиброза легких, стенки ее деформированы, плотны, на дне каверны определяется небольшой уровень жидкости. | массивного затемнения, занимающего целую долю легкого. Цирротически сморщенная доля легкого уменьшена в объеме, нижняя граница ее определяется на 1-2 межреберья выше. Корень на стороне поражения подтянут кверху и смещен кнаружи. На стороне поражения отмечаются сужение легочного поля, косой ход ребер. Органы средостения смещаются в пораженную сторону. | значительное усиление тени бронхов (застой в малом круге кровообращения), которые хорошо заметны почти до диафрагмы. |
Лечение
Стол №11 Режим постельный Интенсивная химиотерапия. Режим IIБ.
- Sol. Isoniazidi 10% 3.5 ml в/м в 10 часов утра Rifampicini 0.15 + sol. NaCl 0.9% 200ml, в/в, капельно Tab. Ethambutoli 0.6 per os в 17:30, 1 раз в день Tab. Pyrazinamidi 0.75 1 раз в день в 14:00, внутрь Tab. Ofloxacini 0.2 1 раз в день per os в 19:00
Патогенетическая терапия
- Sol. Piridoxsini 5% 2 ml в/м 1 раз в день Sol. Natrii thiosulfatis 30% 10.0 ежедневно в/в Caps. Vitamin E 0.1 per os ежедневно Sol. Cordiamini 25% 15 ml, по 30 капель 2 раза в день. Tab. Egiloc 0.1 1 раз в день
Источник


.jpeg)