Изменение в легких после перенесенной пневмонии
Пневмония (воспаление легочных тканей) – это опасное заболевание легких. Поэтому и относиться к лечению этого недуга следует со всей серьезностью. Когда речь идет о остаточных явлениях после пневмонии, то под этим термином подразумевают нарушение различных функций человеческого организма после перенесенной болезни. Если этому не придавать надлежащего внимания, то такие остаточные явления могут привести к нежелательным последствиям.
Причины остаточный явлений

Во время пневмонии в альвеолах легкого накапливается определенный секрет. Из-за образовавшихся спаек происходит следующее:
- сужение просвета альвеол;
- блокировка газообмена;
- нарушение дыхания.
Легкие – это орган, который должен обогащать циркулирующую по сосудам кровь кислородом. Место, где происходит этот процесс, – альвеолы. Внешне они похожи на шарики, в которых расположено огромное количество маленьких кровеносных сосудов. Пневмония поражает легочную ткань, это также касается и альвеол. Болезнь нарушает дыхательную функцию органа.
Перенесенное заболевание снижает иммунитет, защитные силы организма ослабевают, и это часто становится причиной того, что происходит присоединение вторичных инфекций. Поэтому чаще всего причинами остаточных явлений после пневмонии бывают:
- сильное воздействие на организм вирусов;
- наличие хронического воспалительного процесса;
- нарушения в работе иммунной системы, низкий иммунитет.
После перенесенного воспаления легких иммунодефицит часто приводит к развитию различных заболеваний горла, носа, бронхов. У человека может появиться ангина, кашель, причиной которому могут быть бронхит или ларингит, насморк. Если пациент, недавно переболевший пневмонией, заболевает гриппом, то болезнь, как правило, протекает более тяжело.
Организму, ослабленному пневмонией, очень сложно бороться с чужеродными вирусами, которые его атакуют. Довольно часто причиной заболеваний легких и бронхов становится возбудитель, который носит название пневмококк. Этот вирус передается по воздуху, и уберечься от него очень непросто. По статистическим данным, наиболее распространенным недугом после перенесенного воспаления легких является бронхит. Кашель при таком бронхите затяжной и трудно поддается лечению.
Симптомы патологии
Как определить, что пневмония побеждена, если больной продолжает кашлять? Для этого необходимо сделать рентгеновский снимок легких. Иногда остаточные явления после пневмонии на рентгене наблюдаются как незначительные затемнения на легких. Их можно хорошо разглядеть на пленке.
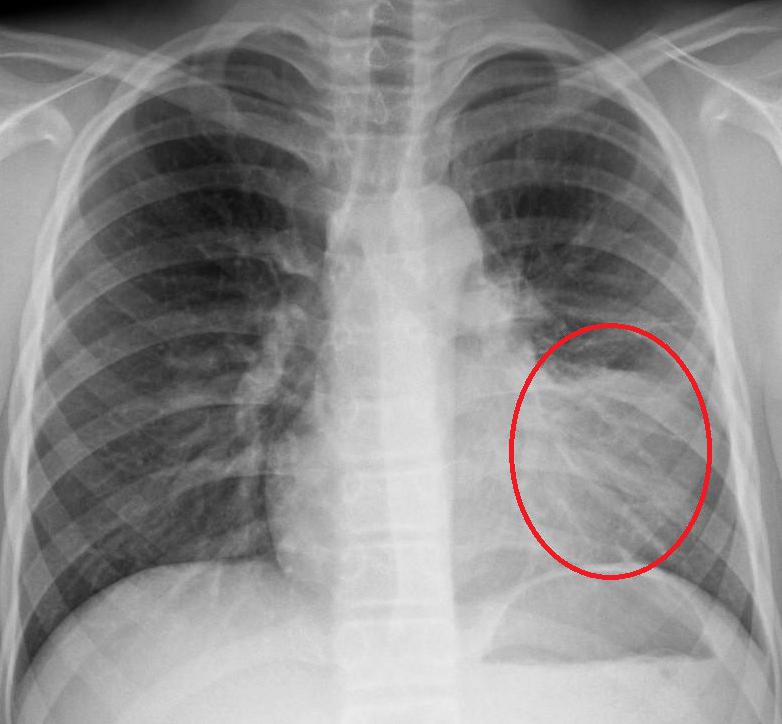
После того как человек перенес воспаление дыхательного органа, на его тканях могут появиться:
- спайки разных размеров;
- рубцы;
- плеврит;
- эндокардит;
- плеврит.
Микробы, которые находятся в кровеносном русле, мешают крови нормально циркулировать в легких. Чтобы избавиться от остаточных изменений после перенесенного недавно заболевания, пациенту назначается дополнительное лечение, а также рекомендуется реабилитация в специальном санатории.
Последствия после пневмонии
Так как легкие и сердце работают в тесном контакте друг с другом, то довольно часто болезнь легких приводит к сбоям в работе сердца. Инфекция, продвигаясь по кровеносному руслу, попадает в сердечный орган и вызывает в нем воспалительный процесс, тем самым нарушая его функции. Это приводит к появлению эндокардита. При этом заболевании поражается сердечная оболочка и нарушается кровообращение.
Поражения дыхательных путей
Когда человек заболевает пневмонией, в воспалительный процесс иногда вовлекаются также и другие органы, связанные с дыхательной системой. Это могут быть бронхи и плевральная оболочка. Насколько они будут поражены, зависит от того, как тяжело протекает воспалительный процесс в легких и где именно расположен очаг воспаления. Самой тяжелой медики считают крупозную пневмонию, которая захватывает все легкие, листки плевры и большую часть бронхов.
Чтобы устранить воспалительный процесс в легких, назначается антибактериальная терапия. Процесс лечения легко контролировать с помощью рентгена. А вот бронхит как остаточное явление пневмонии на снимке можно не заметить. Это случается тогда, когда врач не имеет надлежащего опыта или рентгеновское оборудование низкого качества.
Иногда воспаления плевры и разных участков бронхов проходят самостоятельно, а иногда недуг затягивается на длительное время. Причиной этому может быть досрочное прекращение антибактериальной терапии. Такое явление может привести к тому, что ткани бронхиального дерева или плевры замещаются соединительными тканями. Такая патология вызывает снижение дыхательной функции. Полностью удалить ее почти невозможно.
О том, что антибактериальная терапия закончена, а воспалительный процесс продолжается, говорят следующие факты:
- непрекращающийся кашель;
- не нормализуется температура тела;
- присутствие боли в разных местах грудной клетки.
Можно увидеть остаточные явления после пневмонии на рентгене. Чтобы их не допустить, лечение антибактериальными препаратами должно продолжаться от 10 до 14 дней и никак не меньше. Кроме противовоспалительных средств, больной также должен принимать и отхаркивающие лекарства.
Астенический синдром
Под этим термином скрываются симптомы, которые в народе называют общим упадком сил. Астенический синдром проявляется в следующем:
- человеку трудно справляться даже с самой незначительной нагрузкой;
- даже умственная работа дается с большим трудом;
- в дневное время появляется быстрая усталость;
- даже утром, сразу же после сна, человек чувствует себя уставшим.
Чтобы побыстрее избавиться от астенического синдрома, врачи рекомендуют следующее:
- после окончания антибактериальной терапии принимать витаминные комплексы;
- в пище пациента должно быть как можно больше овощей, фруктов и белковых продуктов;
- для выздоравливающего человека очень полезны прогулки на свежем воздухе, только они должны быть умеренными и не слишком утомительными;
- следует повременить с выходом на работу, даже если она не требует применения физических усилий, физические нагрузки необходимо увеличивать постепенно и соблюдать щадящий режим не менее недели после окончания острого периода болезни.

Дисбактериоз
Остаточные явления после пневмонии как у детей, так и у взрослых могут проявляться в нарушении нормальной микрофлоры кишечника. Также такая патология может быть вызвана побочным эффектом сильных антибиотиков. Дисбактериоз имеет следующие симптомы:
- стул жидкой консистенции, но патологический примесей нет;
- неприятные ощущения в кишечнике;
- вздутый живот;
- частая отрыжка, тошнота и рвота редко.
Чтобы не появился дисбактериоз, необходимо, принимая антибиотики, одновременно с ними употреблять лекарственные препараты, относящиеся к группе пребиотиков или пробиотиков. В состав пребиотиков входят различные питательные вещества, стимулирующие собственную микрофлору кишечника пациента. Пробиотики – это полезные лакто- и бифидобактерии, которые, попадая в кишечник человека, вытесняют из него патогенную микрофлору.
Если профилактика не была сделана своевременно и дисбактериоз развился, то эти препараты применяются для его лечения. Следует знать, что быстро вылечить патологию не удастся, это достаточно трудоемкий и длительный процесс.

Иммунодефицит
У переболевшего пневмонией человека часто появляется так называемый вторичный иммунодефицит. Он характеризуется повышением восприимчивости к разным инфекциям. Чтобы этого не случилось, рекомендуется:
- не перегружать себя в физическом плане;
- не переохлаждаться;
- питаться полноценно;
- принимать поливитамины.
Как лечить
Остаточные явления после пневмонии исчезнут достаточно быстро и легко, если лечение этого заболевания проводилось правильно и во время реабилитации пациент уделял своему здоровью должное внимание.
Как сама пневмония, как и применяемые для ее лечения лекарства действуют на организм негативно. Изматывающий кашель, постоянная температура, антибиотики и другие лекарственные препараты истощают иммунную систему больного. Поэтому, чтобы полностью восстановиться после болезни, врачи рекомендуют соблюдать некоторые правила.
Следует одеваться по погоде, не допуская даже малейшего переохлаждения. Из-за того что иммунная система после перенесенного недуга ослаблена, холод может стать причиной нового заболевания. Но это не значит, что нужно отказаться от прогулок на свежем воздухе. Такие прогулки очень полезны, так как они улучшают работу легких, подготавливают сердце к полноценным нагрузкам после окончательного выздоровления. Следует только учитывать, что прогулки должны быть не утомительными.
После перенесенного заболевания следует правильно питаться. Никакая особенная диета не нужна, но еда должна быть полезной, с большим количеством витаминов. В дневной рацион нужно включить много свежих овощей и фруктов, уменьшить количество жиров, мясные блюда рекомендуется готовить на пару.
Не следует очень переутомляться на работе, так как это может ухудшить общее состояние здоровья. Также необходимо избегать различных стрессовых ситуаций.
Дыхательная гимнастика
Этот метод восстановления после болезни помогает наладить газообмен и уменьшает повреждения на стенках бронхов. Некоторые рекомендуемые упражнения:
- махи руками в разные стороны;
- приседания;
- чтение вслух, проговаривание скороговорок.
Реабилитация с помощью массажа
Воздействие этой процедуры на организм, ослабленный болезнью, трудно переоценить. Благодаря массажу происходит следующее:
- крово- и лимфообращение улучшается;
- в легких уменьшаются спайки;
- подвижность грудной клетки восстанавливается;
- значительно улучшается общее состояние здоровья.
Народные методы
Если человека интересует, чем лечить остаточные явления от пневмонии, то кроме уже сказанного можно также посоветовать использовать методы народной медицины. После того как пациент переболел воспалением легких, его еще на протяжении 1-2 месяцев может преследовать кашель. Причиной этому является мокрота, которая осталась в легких после болезни.
В этом случае могут пригодиться бабушкины рецепты. Они могут быть использованы как вспомогательные методы. Настойки и отвары из лекарственных трав применяются как внутрь, так и для ингаляций и растирок. Лечение народными методами помогает значительно уменьшить время реабилитации.
Но если кашель сильный и не проходит долгое время, то лучше всего обратиться за помощью к врачу. Специалист определит, насколько опасны остаточные явления пневмонии, на рентгене.
Осложнения после болезни
Иногда бывает, что осложнения могут быть более опасными, чем сама пневмония. Поэтому очень важно как можно раньше обнаружить осложнение.
Существует два вида осложнений – те, которые локализуются в легких, и те, которые вне легких.
Легочные:
- абсцесс легкого;
- плеврит;
- недостаточность дыхательной функции;
- хронический бронхит;
- появление астматического элемента.
Внелегочные:
- миокардит;
- перикардит;
- гепатит;
- менингит.
Срок госпитализации
Пневмония – довольно серьезное заболевание, и чаще всего его лечат в условиях медицинского учреждения. Некоторые пациенты задают вопрос: выпишут ли при остаточных явлениях пневмонии? Срок нахождения в стационаре зависит от степени заболевания и от того, насколько эффективным является выбранное лечение.

Часто для успешной терапии этого недуга бывает достаточно 3-4 дней. Но бывают случаи, когда пациента еще оставляют в больнице для наблюдения за его состоянием. При осложненных формах срок пребывания в стационаре может составлять до 10 дней. Если же заболевание проходит в легкой форме, то больного через несколько дней выписывают домой, где он должен самостоятельно продолжать лечение. При повышенной температуре тела больной должен соблюдать постельный режим. Также, находясь дома, больной должен следовать всем рекомендациям врачей.
Источник

Редактор
Неля Савчук
Врач высшей категории
Плевродиафрагмальные спайки – это разросшиеся соединительные ткани, находящиеся между серозными оболочками полости плевры (ткань, покрывающая стенки грудного отдела и легких).
Уплотнения в легких могут быть как единичными, так и множественными. Нередко остаточные изменения становятся результатом ранее перенесенного воспаления легких.
В медицине они имеют и другие названия – синехия, плевропульмональная шварта или комиссура. Тотальное количество шварт приводит порой даже к полному срастанию соединительных тканей, что вызывает массу негативных последствий, в виде болевых ощущений и острой дыхательной недостаточности.
Механизм формирования
Образоваться спайки могут везде, где есть соединительная ткань. Причиной их возникновения, как правило, становится перенесенный воспалительный процесс, например, пневмония или плеврит. Развитию синехий также способствуют остротекущие бронхиты, поражение легкого паразитами, наличие саркомы, туберкулез, а также курение, травмы и онкология.

Спаечный процесс в легких
Еще одним фактором возникновения разрастаний является вдыхание вредных веществ, например, на химических предприятиях. Появляются спайки в результате слишком большого скопления жидкости в плевральной оболочке, что приводит к откладыванию фибрина (нерастворимый волокнистый белок), который в процессе выздоровления не исчезает и формируется в шварту.
Внимание! Опасность наличия спаек в легких заключается в возможном инфицировании срастаний соединительных тканей, что приводит к новообразованиям.
Симптомы
Симптоматика наличия спаек довольно схожа с признаками воспаления легких. Но заподозрить у себя наличие этой патологии вполне возможно. Наиболее частыми проявлениями являются:
- Появление острой боли при дыхании.
- Одышка при физических нагрузках.
- Повышение температуры.
- Беспричинное учащение сердцебиения.
- Бледность кожных покровов.
- Ощущение тяжести при вдохе и выдохе.
- Усиленный частый кашель.
- Головные боли.
- Слабость, сонливость.
- Проблемы с когнитивными способностями.
Перечисленные симптомы ни в коем случае нельзя оставлять без внимания, так как они могут быть причиной не только спаечных процессов, но и указывать на присутствие других заболеваний.
При образовании большого количества спаек может постепенно возникнуть дыхательная недостаточность – когда пациенту тяжело дышать, одышка усиливается. В результате физической нагрузки возможен приступ удушья, требующий неотложной помощи.
Диагностика
Выявить спайки без надлежащего обследования врача невозможно. Диагностирование начинается с устного опроса больного на предмет заболеваний в анамнезе, таких как бронхит или пневмония. Обязателен и вопрос о наличии перенесенных операций или травм грудины. После этого доктор проводит пальпацию, то есть ощупывает пальцами грудную клетку и осматривает пациента. Затем, при необходимости, назначается более подробная диагностика.
Самым распространенным методом диагностики легких является – флюорография. Но если врач подозревает, что у пациента есть спайки, то больной отправляется на рентген. По рентгеновскому снимку распознать синехию можно по мутным темным пятнам. Она выглядит, как теневое затемнение и неподвижна при вдохе и выдохе.

Плевродиафрагмальная спайка на снимке рентгена
Иногда выявляется деформация грудной клетки и диафрагмы. Чаще всего спаечный процесс отмечается в нижней части легкого. Такой вид спаек – плевродиафрагмальный, а вид спаек в верхней части – плевроапикальный.
Лечение
Лечение спаек основывается на запущенности процесса и причин, приводящих к его развитию. В период обострения у больных наблюдается слабая дыхательная активность, вследствие этого проводятся различные мероприятия, основанные на подавлении гнойно-воспалительного процесса, а также санация дыхательных путей. Процедура состоит в откачивании скопившейся жидкости через специальную трубку. Обязателен и прием антибиотиков, вводимых внутримышечно или внутривенно. В некоторых случаях такие препараты инфузируют эндобронхиальным введением во время санации.
Сращения, появляющиеся после воспалений, нередко покрывают практически всю зону легкого. Из-за растянутых тяжей, тотально локализованных по всей области плевры, человеку становится трудно дышать, вентиляция легких нарушается, что приводит к кислородному голоданию.
В этом случае назначается хирургическое вмешательство – лапароскопия. Операция основывается на разделении спаек посредством выжигания или разрезания сросшихся тканей. Методика проводится только в самых запущенных случаях, когда лечебный массаж и физиотерапия не оказывают должного эффекта.
Полезно знать! Лапароскопия – малоинвазивное вмешательство, основанное на введении специального инструмента – торакоскопа, с помощью которого можно не только осмотреть всю плевральную полость без касания к органам, но и удалить мелкие узлы и спайки.
Иногда может понадобиться удаление всего легкого. В таком случае полностью убирают пораженный спайками плевральный лист и ту долю легкого, которая находится под ним. Такое вмешательство очень тяжелое, после него пациенту необходимо постоянно соблюдать некоторые ограничения и придерживаться особой диеты.
 Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Рекомендована умеренная физическая нагрузка – плавание, прогулки пешие и велосипедные. Нужно потреблять меньше соленого, перченого, жареного, фаст-фудов, острого. В рационе должна быть пареная и вареная пища, много жидкости, свежие фрукты и овощи.
Важно есть много белка – кисломолочные продукты, молоко, мясо белых сортов, яйца. Такой образ жизни и питание будут способствовать постепенному рассасыванию спаек и улучшению общего состояния пациента.
При развитии спаечного процесса целесообразен прием антибиотиков, так как принципом устранения сращиваний, является избавление от причины заболевания. В основном болезнь носит инфекционный характер, что дает «благодатную почву» для разрастания спаек. Терапия также включает в себя прием отхаркивающих препаратов, так как при спаечном процессе выход накапливаемого секрета затруднен. Для снятия отеков и уменьшения воспаления назначают противовоспалительные препараты и щелочное питье.
Заключение
Диагностировать, и тем более самостоятельно лечить спайки легких нельзя и даже опасно. После перенесенной пневмонии любые симптомы, проявляющиеся даже не слишком отчетливо, являются поводом для похода к врачу. Воспаление легких – заболевание серьезное, и последствия оно несет не менее значительные.
Спаечный процесс после неграмотно пролеченной пневмонии – явление частое и коварное, так как синихеи могут развиваться очень медленно, не вызывая никаких подозрений по поводу их наличия в легких. Постоянный контроль за своим здоровьем гарантирует своевременное избавление от негативных осложнений.
Источник
В потоке материалов по коронавирусной пневмонии все чаще стали говорить о её отдаленных последствиях. Что происходит с легкими потом?
Некоторые сообщения звучат просто алармически. Сообщается, что у многих пациентов, выздоровевших после коронавирусной инфекции, обнаруживают снижение функции легких.
Рубцы бывают не только на сердце, но и в легких
Их связывают с фиброзом — развитием соединительной ткани в легких. Иногда это описывают даже в таких устрашающих терминах, как формирование рубцов в легких.
Были даже прогнозы о том, что из-за этого после пандемии COVID-19 мы столкнемся с новыми проблемами — будет очень много больных с дыхательной недостаточностью, и некоторым даже понадобится трансплантация легких. Впервые об этом заговорили в начале 21 века после вспышек SARS и MERS (Ближневосточный респираторный синдром). Эти болезни тоже вызваны коронавирусом, но поражение легких при них более выраженное, а смертность выше.
У страха глаза велики
Фиброз легких (пневмосклероз) действительно может быть очень серьезным заболеванием. Из-за соединительной ткани в альвеолах нарушается газообмен — в кровь поступает меньше кислорода, а из крови хуже выводится углекислый газ. Это состояние называют дыхательной недостаточностью.
Но так бывает, когда поражены большие отделы легких. Самая частая причина этого состояния — курение. У курильщиков со стажем обязательно есть пневмосклероз. И у многих именно он становится причиной смерти. Организму не хватает кислорода, и человек погибает из-за хронической гипоксии.
Но что интересно, фиброз легких, практически неизбежно развивающийся на фоне курения, не вызывает таких страхов, как это же состояние, возникающее после COVID-19. Как нам понять, обоснованы эти страхи или нет, и как обстоит дело в реальности?

Компенсаторные возможности легких велики
«После перенесенной коронавирусной пневмонии может сформироваться пневмосклероз, но в большинстве случаев это не скажется на здоровье, — объясняет главный внештатный специалист-пульмонолог Министерства здравоохранения РФ по ЦФО, генеральный секретарь Российского научного медицинского общества терапевтов и заместитель начальника управления науки МГМСУ им. А. И. Евдокимова МЗ РФ Андрей Малявин. — В таких изменениях легких после острого респираторного дистресс-синдрома (ОРДС) нет ничего необычного. Они бывают не только при СOVID-19, но и после любой вирусной пневмонии, например после гриппа. При этом пораженные участки легочной ткани могут выключаться, газообмен в них снижается, но это не сказывается на дыхании серьезно. Компенсаторные возможности наших легких велики, и это не приведет к снижению усвоения кислорода.

Чтобы ослабить последствия такого поражения легких, хорошо заниматься дыхательной гимнастикой. Не нужны экзотические методики, вроде дыхания по Бутейко или Стрельниковой. Помогут или классическая дыхательная гимнастика, или индийская пранаяма, включающие и диафрагмальное дыхание. Благодаря таким упражнениям улучшается вентиляция во всех отделах легких. Дело в том, что у многих людей вентиляция воздухом верхних и прилегающих к диафрагме нижних отделов легких ослаблена. Можно использовать дыхательные тренажеры, создающие на выдохе сопротивление и осцилляции (вибрация). Благодаря этому они восстанавливают выключенные из дыхания участки, улучшают в них кровоснабжение и облегчают отделение мокроты. Эти устройства продаются, и их можно купить. По цене они доступны».
Старым дедовским методом
До сих вместо тренажеров некоторые пациенты надувают воздушные шарики — они тоже создают сопротивление на выдохе и тем самым тоже «включают» участки легких, не участвующие активно в дыхании. Сами пульмонологи в таких случаях, когда нет возможности приобрести тренажер, вместо воздушных шариков рекомендуют использовать презервативы. Их эффект лучше. Но оптимально, конечно, пользоваться тренажером, поскольку он создает не только сопротивление на выдохе, но и эффект вибрации воздуха, передающийся по дыхательным путям в легкие. Это усиливает эффект и делает процесс реабилитации более эффективным.
Источник

