Этиотропная терапия пневмонии у детей это применение препаратов

Успех лечения больных пневмонией в значительной степени зависит от того, насколько рано оно начато.
Принципиально важно, что пневмония — это процесс, характеризующийся определенной стадийностью, поэтому в острой стадии (которая характеризуется максимальной агрессией инфекции) наиболее значимы антибиотики, дезинтоксикационная терапия, коррекция вентиляционных и сосудистых расстройств.
При иммунодефицитных состояниях и при тяжелом течении пневмонии показана иммунозаместительная терапия.
После того, как инфекционный процесс подавлен (если нет нагноительных и деструктивных осложнений), наступает стадия разрешения и дальнейшая антибактериальная терапия не имеет смысла. В этот период наиболее значимы противовоспалительные средства, симптоматическая терапия, способствующая восстановлению нарушенных функций. Таким образом, лечение пневмонии должно быть комплексным и включать в себя этиотропную, патогенетическую и симптоматическую терапию.
Строгий постельный режим назначается лишь при очень тяжелом течении заболевания, при наличии резко выраженной интоксикации, сосудистой и дыхательной недостаточности. Во всех остальных случаях рекомендуется постельный режим, который предусматривает периодическую смену положения тела в постели: поворачивание с боку на бок, изменения высоты изголовья, присаживания. Такие простые мероприятия уменьшают застойные явления в легких, улучшают вентиляцию и отхождение мокроты.
После снижения температуры тела до нормальных или субфебрильных цифр больного переводят на полупостельный режим, ему разрешается ходить по палате и перейти на самообслуживание. Большое значение имеет уход за полостью рта, особенно при наличии кариозных зубов и пародонтоза, которые могут стать источником суперинфекции легких. В палате должен быть чистый прохладный воздух.
Питание больного должно быть легко усвояемым, достаточно калорийным, богатым витаминами и белковыми продуктами. Исключаются острые, соленые, консервированные и жареные блюда. В первые двое суток при тяжелом общем состоянии питание ограничивается бульоном, фруктами, киселем, компотом. Для снижения интоксикации при отсутствии сердечной недостаточности назначается обильное (до 2 л в сутки) питье: щелочные минеральные воды (боржоми, смирновская, славяновская), фруктовые, ягодные и овощные соки, морсы, лимонад.
Пневмония — инфекционное заболевание. Поэтому основное значение имеет антимикробная терапия. От ее своевременности и адекватности зависит течение и исход заболевания. Антимикробная терапия должна быть начата сразу же после постановки диагноза.
В реальной жизни типичной является ситуация, когда возбудитель пневмонии неизвестен, и почти всегда выбор антибиотика первого ряда осуществляется эмпирически с учетом анамнеза, клинико-рентгенологической картины, эпидемиологической ситуации, степени тяжести заболевания.
Существенное влияние на результаты лечения оказывает правильное применение патогенетических средств, направленных на:
а) уменьшение интоксикации;
б) иммунокоррекцию;
в) улучшение дренажной функции бронхов;
г) угнетение фибринолиза, вызванного избыточной выработкой кининов (при стафилококковой пневмонии);
д) снижение интенсивности перекисного окисления липидов;
е) коррекцию микроциркуляторных нарушений;
ж) снижение интенсивности воспаления и стимуляцию рассасывания пневмонического процесса (в основном при затяжном течении).
Симптоматические лекарственные средства чаще применяются при развитии у больных пневмонией нарушений со стороны других органов и систем.
При пневмонии широко применяются безлекарственные методы лечения. Некоторые из них (оксигенотерапия, физические и санаторно-курортные факторы, лечебная физкультура, массаж грудной клетки, иглоукалывание) применяются давно и прочно вошли в лечебный арсенал. Другие методы (ультрафиолетовое облучение аутокрови, плазмаферез, гемосорбция, внутривенная лазеротерапия) еще продолжают изучаться, однако уже сейчас можно утверждать, что использование их при тяжелых и осложненных формах пневмонии существенно улучшает результаты лечения.
Характеристика антибиотиков и их рациональное применение
Для проведения этиотропной терапии врач должен хорошо ориентироваться в механизме действия антибиотиков, длительности их действия, совместимости с другими препаратами, оптимальных дозировках, кратности приема и путях введения, знать побочные действия и противопоказания для их применения.
В настоящее время термин «антибиотики» объединяет все лекарственные препараты, подавляющие жизнедеятельность возбудителей инфекционных болезней, включая грибы и простейшие.
Антибиотики делятся на три группы:
1. Природные (собственно антибиотики, например, пенициллин);
2. Полусинтетические (продукты модификации природных молекул, например, амоксициллин или цефазолин);
3. Синтетические (например, сульфаниламиды, нитрофураны).
Кроме того, существует деление антибиотиков на бактерицидные и бактериостатические. Это необходимо учитывать для проведения рациональной антибиотикотерапии: бактерицидные антибиотики не сочетают с бактериостатическими. Бактерицидные антибиотики вызывают гибель бактерий. К ним относят: пенициллины, цефалоспорины, аминогликозиды, полимиксины, фторхинолоны, нитрофураны, макролиды в больших дозах, рифампицин, ванкомицин, нитроксолин.
Бактериостатическое действие оказывают тетрациклины, сульфаниламиды, макролиды в малых и средних дозах, левомицетин, линкомицин. Они приостанавливают размножение бактерий. Не рекомендуется комбинировать бактерицидные препараты с бактериостатическими, так как это резко ослабляет эффект бактерицидного препарата.
У больных с тяжелым течением пневмонии, а также при развитии заболевания на фоне резко сниженных защитных сил организма в связи с иммунодефицитным состоянием, агранулоцитозом и другими факторами, назначают бактерицидные антибиотики. В этих случаях ослабленный организм не в состоянии обеспечить разрушение микробов, размножение которых приостановлено влиянием бактериостатических препаратов.
Практичной является классификация антибиотиков в соответствии с их химическим строением.
Классификация антимикробных препаратов по химическому строению:
A. Бета-лактамы
I. Пенициллины:
1. Природные пенициллины: бензилпенициллин (пенициллин G), прокаинпенициллин (новокаиновая соль пенициллина G),бензатинпенициллин (бициллин), феноксиметилпенициллин (пенициллин V).
2. Пенициллины, резистентные к пенициллиназе: диклоксациллин, клоксациллин, оксациллин.
3. Аминопенициллины: амоксициллин, ампициллин.
4. Карбоксипенициллины: карбенициллин, тикарциллин.
5. Уреидопенициллины: азлоциллин, пиперациллин.
II. Цефалоспорины:
1. Цефалоспорины I поколения: цефазолин, цефалексин, цефаклор, цефадроксил.
2. Цефалоспорины II поколения: цефамандол, цефокситин, цефотетан, цефуроксим, цефуроксимаксетил.
3. Цефалоспорины III поколения: цефотаксим, цефоперазон, цефтриаксон, цефтазидим, цефтибутен, цефподоксим, проксетил.
4. Цефалоспорины IV поколения: цефепим.
III. Карбапенемы: имипенем, меропенем.
IV. Монобактамы: азтреонам.
V. Комбинированные препараты: амоксициллин/клавуланат, тикарциллин/клавуланат, ампициллин/сульбактам, пиперациллин/тазобактам, цефоперазон/ сульбактам.
Б. Аминогликозиды: амикацин, гентамицин, канамицин, нетилмицин, стрептомицин, тобрамицин.
В. Тетрациклины: доксициклин, тетрациклин.
Г. Макролиды: азитромицин, джозамицин, кларитромицин, мидекамицин, олеандомицин, рокситромицин, спирамицин, эритромицин.
Д. Линкозамины: клиндамицин, линкомицин.
Е. Гликопептиды: ванкомицин, тейкопланин.
Ё. Оксазолидинолы: линезолид.
Ж. Рифампицины: рифампицин.
З. Полимиксины: полимиксин В, полимиксин Е (колистин).
И. Сульфаниламиды: препараты короткого действия — сульфадимидин, препараты среднего действия — сульфадиметоксин, сульфаметоксазол, препараты длительного действия — сульфален.
Й. Ингибиторы ДНК — гиразы:
1. Хинолоны: налидиксовая кислота, пипемидиевая кислота.
2. Фторхинолоны: левофлоксацин, ломефлоксацин, моксифлоксацин, норфлоксацин, офлоксацин, пефлоксацин, спарфлоксацин, ципрофлоксацин.
К. Нитрофураны: нитрфурантоин, фурагин, фуразолидон.
Л. Нитромидазолы: метронидазол, орнидазол, секнидазол, тинидазол.
М. Производные хиноксалина: диоксидин, хиноксидин.
Н. Сульфаниламиды с триметопримом: ко-тримоксазол.
О. Другие антимикробные препараты: спектиномицин, фосфомицин, фузидиевая кислота, хлорамфеникол.
П. Противотуберкулезные средства: изониазид, метазид, парааминосалициловая кислота (ПАСК).
Препараты сходной структуры обладают идентичным или близким механизмом действия и, соответственно, могут быть сходны по спектру противомикробной активности или по побочным эффектам, или по механизмам развития к ним резистентности.
Необходимость для врача знаний классификации антимикробных средств и принадлежности препарата к той или иной химической группе диктуется, в частности, следующими обстоятельствами. При наличии показаний для назначения одного антибиотика, например, по данным антибиотикограммы, но при его отсутствии можно назначить другой антибиотик из этой группы. При этом, разумеется, нельзя отождествлять между собой все препараты данной группы; особенно это касается группы пенициллинов. Во-вторых, все препараты данной химической группы вызывают сходные аллергические и токсические реакции.
Поэтому при появлении таких реакций надо переходить к препаратам другой группы, имеющим иное химическое строение. Например, при аллергии на пенициллины можно назначить макролиды или клиндамицин, имеющие другую химическую структуру, в то время как назначение цефалоспоринов и имипенема не показано в связи с наличием у них с пенициллинами общих детерминант за счет бета-лактамного кольца.
При аллергии к одному из тетрациклинов, аминогликозидов, фторхинолонов или сульфаниламидов ни один из препаратов соответствующей группы не назначается. В-третьих, при появлении резистентности к одному из антибиотиков данной химической группы развивается устойчивость и к другим препаратам этой группы. И, наконец, принадлежность препарата к той или иной группе должна учитываться при назначении комбинированной антибиотикотерапии.
В клинической практике для достижения необходимого эффекта нередко проводят комбинированную антибиотикотерапию.
Показаниями для такого лечения являются:
1) тяжелое течение пневмонии при неизвестном возбудителе, особенно массивная пневмония единственного легкого и пневмония с септическим течением;
2) пневмония, вызванная стафилококком или грамотрицательными бактериями, а также ассоциацией грамположительной и грамотрицательной флоры; такая комбинация микрофлоры характерна для пневмонии у пожилых и стариков на фоне тяжелых сопутствующих заболеваний;
3) необходимость преодоления резистентности микробов к антибиотикам, особенно при длительной терапии;
4) пневмония на фоне выраженного иммунодефицита с большой вероятностью пневмоцистной и грибковой этиологии;
5) необходимость уменьшения токсического действия антибиотика за счет снижения его дозы при сохранении или даже усилении терапевтического действия при комбинации его с другим антибиотиком;
6) долевое поражение, когда наиболее вероятна пневмококковая пневмония, но некоторые данные (ослабленный организм, пожилой возраст у мужчины, злоупотребляющего алкоголем) свидетельствуют о возможности фридлендеровской пневмонии (комбинация пенициллина с амикацином).
Комбинированная антибиотикотерапия должна быть строго обоснованной, так как ее проведение сопровождается увеличением риска сенсибилизации организма, возникновения резистентных видов микроорганизмов, активизации сапрофитов и развития суперинфекции, в частности кандидамикоза.
Формы взаимодействия
Между антибиотиками могут наблюдаться следующие формы взаимодействия:
1) аддитивное (общий эффект двух антибиотиков равен сумме действия каждого из них;
2) синергидное (эффект от применения двух антибиотиков превышает суммацию действия каждого препарата в отдельности;
3) индифферентное (от сочетания препаратов эффект действия каждого из них не меняется);
4) антагонистическое (суммарный эффект ниже, чем любого из антибиотиков в отдельности).
Как уже отмечалось, нерационально сочетание препаратов бактерицидного и бактериостатического действия, например, пенициллина с тетрациклином или сульфаниламидами. Антибактериальная активность сульфаниламидов (и бактрима) усиливается при комбинации с фузидином, препаратами из групп макролидов, тетрациклинов и линкомицина.
Очень эффективны комбинации полусинтетических пенициллинов (амоксициллина, ампициллина, тикарциллина) с клавулановой кислотой или сульбактамом, которые обладают ингибирующим действием на бета-лактамазы, с выработкой которых связана устойчивость микробов к бета-лактамам. К этим комбинациям относятся амоксиклав (амоксициллин с клавулановой кислотой), уназин (ампициллин с сульбактамом), тиментин (тикарциллин в сочетании с клавулановой кислотой).
Противопоказаны комбинации антибиотиков с однонаправленным побочным действием, например аминогликозидов с полимиксинами, левомицетина с тетрациклином. Оптимальным является применение препаратов, дающих синергидный или аддитивный эффекты.
При лечении антибиотиками необходимо постоянно помнить о возможности развития побочных эффектов, среди которых наибольшее значение имеют аллергические и токсические реакции. Аллергические реакции проявляются кожными сыпями, лекарственной лихорадкой, лекарственной бронхиальной астмой, крапивницей, отеком Квинке, сывороточной болезнью, узловатой и многоформной экссудативной эритемой, синдромом Лайелла, синдромом Стивенса-Джонсона, фотодерматитом, синдромом системной красной волчанки, псевдомембранозным колитом, интерстициальным нефритом, васкулитом, аллергическим гепатитом с транзиторным повышением активности трансаминаз, развитием цитопенического синдрома (тромбоцитопении, транзиторной нейтропении, гемолитической анемии).
Наиболее грозной аллергической реакцией является анафилактический шок, для борьбы с которым в процедурном кабинете должны быть все необходимые средства. Анафилактический шок чаще возникает при повторном применений пенициллина (или другого антибиотика), но может развиться и при первом введении препарата. Аллергические реакции чаще возникают при лечении препаратами из группы пенициллинов, цефалоспоринов, макролидов, фторхинолонов, сульфаниламидов.
Для предупреждения аллергических реакций необходимо собрать аллергологический анамнез и не назначать те препараты, которые вызывали аллергические реакции. При этом необходимо иметь в виду возможность «перекрестной» аллергии, например пенициллинов с цефалоспоринами. При развитии аллергических реакций необходимо отменить «виновный» препарат. В связи с возможностью развития аллергических реакций при отсутствии явного контакта с данным препаратом в прошлом, аллергической реакции трудно избежать.
Из токсических реакций необходимо, прежде всего, назвать ототоксичность и нефротоксичность аминогликозидов и ванкомицина, которые не применяются при снижении слуха и доза которых существенно снижается при почечной недостаточности. Токсическое действие этих препаратов особенно возрастает при длительности лечения свыше 10 дней, при сниженном диурезе и при сочетании с цефалоспоринами, фуросемидом и этакриновой кислотой. Нефротоксичность наблюдается также у рифампицина, амфотерицина В и ко-тримоксазола (не применяются при почечной недостаточности или используются в сниженных дозах), имеются сведения о нефротоксичности цефалоспоринов I поколения.
Гепатотоксичность свойственна тетрациклинам, макролидам, левомицетину, клиндамицину, рифампицину, кетоконазолу; в связи с этим при печеночной недостаточности эти препараты не применяются.
Помимо аллергических реакций со стороны органов кроветворения, которые изредка могут наблюдаться при применении многих антибиотиков, некоторые из них (левомицетин, котримоксазол, метронидазол) способны вызвать депрессию кроветворения за счет токсического действия. В связи с этим данные препараты противопоказаны при цитопеническом синдроме. Некоторые антибиотики могут вызвать неблагоприятные реакции со стороны нервной системы: повышение внутричерепного давления (тетрациклины), периферическую нейропатию и неврит зрительного нерва (хлорамфеникол), головокружение, беспокойство, судороги, атаксию (метронидазол, фторхинолоны, имипенем). Флебиты могут развиться при применении клиндамицина, ванкомицина, амфотерицина В.
Серьезные гормональные нарушения (гинекомастия, олигоспермия) иногда наблюдаются при лечении кетоконазолом. Многие антибиотики действуют неблагоприятно на иммунологический гомеостаз и могут привести (особенно при длительном применении) к суперинфекции и дисбактериозу. Особую осторожность необходимо соблюдать при лечении пневмонии у беременных в связи с отрицательным влиянием большинства препаратов на плод. При пневмонии у беременных рекомендуется использовать антибиотики из группы пенициллинов, цефалоспоринов и линкомицина.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
Опубликовал Константин Моканов
Источник
Пневмония у детей — острый инфекционно-воспалительный процесс различной этиологии. Механизмы развития заболевания связаны с преимущественным поражением респираторных отделов легких.
Респираторными отделами легких являются анатомические структуры, расположенные за терминальными бронхами, — респираторные, альвеолярные ходы и альвеолы. Заболеваемость пневмонией у детей на первом году жизни составляет 15-20 на 1 000 детей, от 1 года до 3 лет — 5-6 на 1000 детей.Предрасполагающими факторами у детей могут быть следующие заболевания: перинатальная патология аспирации, гипотрофия, врожденный порок сердца с недостаточностью кровообращения, иммунодефицитные состояния.
У более старших детей предрасполагающими факторами являются очаги хронической инфекции, пассивное и активное курение, переохлаждение организма.
По этиологии острые пневмонии подразделяют на:
- бактериальные;
- вирусные;
- микоплазменные;
- риккетсиозные;
- грибковые;
- аллергические;
- пневмонии, возникающие при инвазиях гельминтами;
- пневмонии, возникающие при воздействии физических и химических факторов.
Различают семь форм бактериальной пневмонии:
- пневмококковая;
- фридлендеровская;
- синегнойная;
- гемофильная;
- стрептококковая;
- стафилококковая;
- группа пневмоний, вызванных протеем и кишечной палочкой.
Из вирусных пневмоний чаще всего встречаются:
- гриппозная пневмония;
- аденовирусная пневмония;
- парагриппозная пневмония;
- респираторно-синтициальная пневмония.
В соответствии с причинами и механизмами возникновения различают первичные и вторичные пневмонии. Последние возникают на фоне обострений хронических заболеваний бронхо-легочной системы и других соматических заболеваний ребенка.
Для возникновения пневмонии у ребенка, кроме бактериальных или вирусных агентов, необходим определенный комплекс факторов:
- попадание слизи в легкие из верхних дыхательных путей — аэрогенный путь;
- попадание микроорганизма в бронхи;
- разрушение защитных механизмов дыхательных путей;
- гематогенный, лимфогенный пути распространения инфекции.
При возникновении пневмонии у детей нарушаются вентиляция легких и газообмен, снижается питание миокарда желудочков. По протяженности поражения пневмонии могут быть сегментарными, долевыми, тотальными, одно- и двусторонними. В механизме развития пневмонии большую роль играет гипоксия с гиперкапнией, развивающиеся в результате нарушения как внешнего, легочного, так и тканевого дыхания.
Клинические симптомы пневмонии зависят от вида пневмонии, величины и распространенности процесса. При очаговой пневмонии (бронхопневмонии) процесс идет остро или подостро и развивается на 5-7-й день острого респираторного заболевания в виде его второй волны.
Характерными являются следующие симптомы:
- повышение температуры;
- слабость;
- головная боль;
- боль в груди или под лопатками;
- кашель;
- усиление интоксикации.
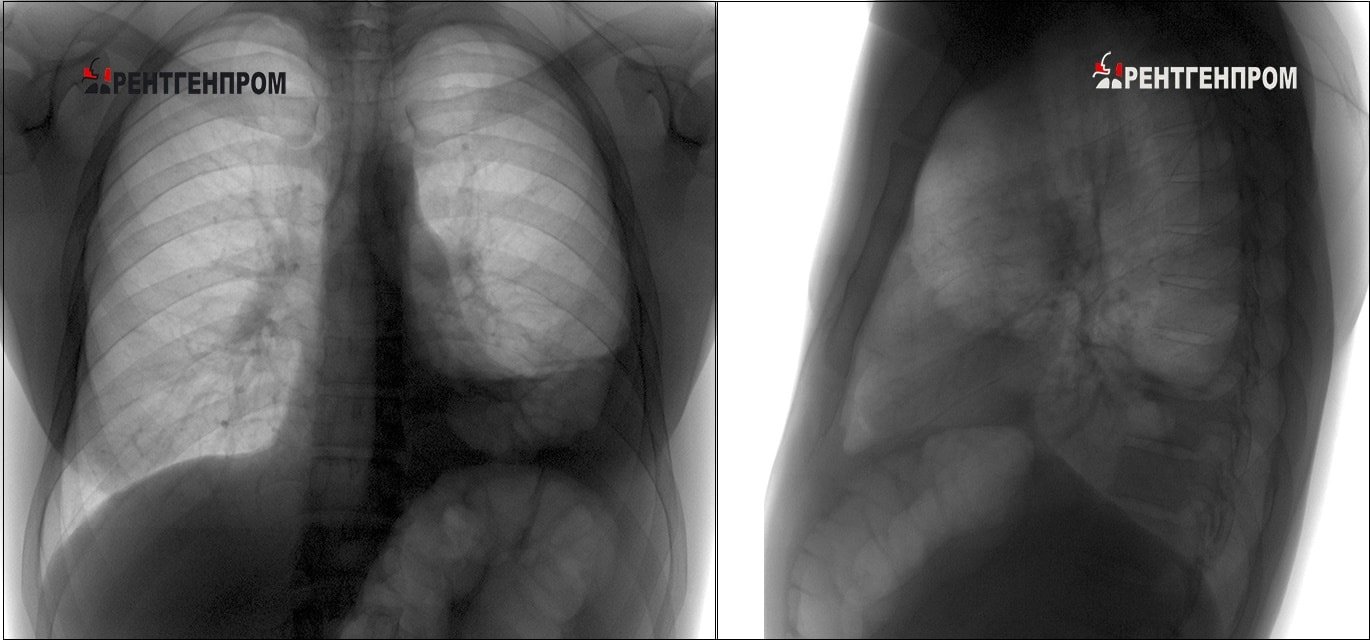
Над зоной поражения отмечается укорочение перкуторного звука, при аускультации — бронхофония, ослабленное дыхание, иногда крепитация. Рентгенологически определяется усиление легочного рисунка между очагами воспаления и корнями легкого. В анализе крови определяется нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ.
Сегментарная пневмония
В случае гематогенного пути распространения поражаются один или несколько сегментов легкого. Обычно чаще поражаются правые сегменты. Сегментарная пневмония начинается остро с повышения температуры, обычно выражены симптомы интоксикации, появляются боли в области грудной клетки, иногда — в животе, кашель — редкий. Появляются симптомы дыхательной недостаточности, объективные данные выражены слабо. Вторичная сегментарная пневмония развивается на фоне протекающей респираторной инфекции, при этом симптомы интоксикации выражены слабо. Сегментарная пневмония рентгенологически проявляется в отдельных очагах, которые сливаются, а затем захватывают целый сегмент.
Крупозная пневмония
Воспалительный процесс захватывает долю легкого или его часть и плевру. Встречается редко. Часто вызывается пневмококком. Начало острое. Заболевание начинается с головокружения, ухудшения самочувствия, резкой головной боли. Отмечается температура до 40-41 °С, часто больные жалуются на озноб. Кашель в первые три дня редкий, сухой, затем — с выделением ржавой мокроты. Быстро появляются цианоз, одышка. Часто у детей появляется абдоминальный синдром, проявляющийся болями в области пупка, метеоризмом, рвотой. Различают четыре стадии в течении крупозной пневмонии.
При первой стадии — стадии прилива, — определяется укорочение перкуторного звука с тимпаническим оттенком, ослабленное дыхание, периодически прослушивается крепитация. Во второй стадии развивается гиперемия лица, часто — на стороне поражения, тяжелое состояние. На стороне поражения определяются укорочение перкуторного звука, бронхиальное дыхание, бронхофония. Хрипы не прослушиваются. Третья стадия развивается на 4-7-й день — усиливается кашель, температура падает, часто критически. Перкуторный звук принимает тимпанический оттенок, появляется крепитация.
В четвертой стадии — стадии разрешения, — снижается температура, появляется частый кашель, появляются обильные разнокалиберные хрипы. На рентгенограммах также определяется стадийность процесса: в первой стадии — усиление сосудистого рисунка, ограничение подвижности диафрагмы; во второй стадии появляются плотные тени, соответствующие долям с вовлечением корня и плевры; в третьей и четвертой стадиях инфильтрация исчезает постепенно.
При крупозной пневмонии отмечается резкий нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Атипично протекает крупозная пневмония у детей раннего возраста. Обычно нечетко выражены основные симптомы заболевания. Под влиянием антибактериальной терапии укорачиваются стадии воспалительного процесса. В случае нерациональной терапии возникает затяжное течение заболевания.
Интерстициальная пневмония
Интерстициальная пневмония возникает при вирусной, микоплазменной, пневмоцистной, грибковой и стафилококковой инфекциях. Чаще эта пневмония регистрируется у недоношенных и новорожденных детей, а также на фоне дистрофии, иммунодефицитных состояний у детей. Заболевание может сопровождаться выраженной интоксикацией, возможно падение артериального давления, кроме этого, часто отмечаются изменения со стороны центральной нервной системы, а также желудочно-кишечного тракта. Отмечается изнурительный кашель со скудной пенистой мокротой. При интерстициальной пневмонии отмечается вздутие грудной клетки. Перкуторно — тимпанит. Прослушиваются единичные крепитирующие и сухие хрипы на фоне ослабленного дыхания. Рентгенологически выявляются эмфизема, перебронхиальная инфильтрация, ячеистость интерстициально-сосудистого рисунка. Со стороны крови выявляется лейкоцитоз, повышение СОЭ.
Диагностика пневмонии
Диагностика проводится на основании клинико-рентгенологических данных.
Клиническими симптомами являются:
- температурная реакция;
- признаки дыхательной недостаточности: одышка, цианоз, участие в дыхании вспомогательной мускулатуры;
- стойкие аускультативные и перкуторные отклонения со стороны легких;
- рентгенологически — очаговые, сегментарные, лобарные инфильтративные тени;
- со стороны крови: лейкоцитоз, нейтрофилез, повышение СОЭ;
- эффект от проводимой этиологической терапии.
Течение пневмоний у детей зависит от этиологии, возраста и наличия различных сопутствующих заболеваний. Особенно тяжело протекают пневмонии, вызванные госпитальными штаммами золотистого стафилококка или грамотрицательными бактериями. Течение пневмоний в этих случаях характеризуется ранним абсцедированием, быстрым прорывом воспалительного очага в плевру и возникновением пиопневмоторакса с бурным течением заболевания.
В периоде новорожденности пневмония имеет серьезный прогноз. Различают приобретенные и внутриутробные пневмонии новорожденных. Внутриутробные пневмонии возникают в результате инфицирования плода во время беременности или аспирации инфицированными околоплодными водами, при этом аспирация может быть как внутриутробной, так и интранатальной. У новорожденных пневмонии часто сопровождаются ателектазами, а также деструкцией легочной ткани.
Важную роль в развитии пневмонии могут играть предрасположенность к аллергическому воздействию внешних факторов и возникновение катарального воспаления слизистых оболочек. При данных пневмониях характерным является присоединение астматического синдрома. Течение пневмонии в этих случаях принимает рецидивирующий характер. У детей, страдающих рахитом, пневмония развивается чаще и имеет затяжное течение. У детей с гипотрофией возникает чаще в связи со значительным снижением иммунитета, отмечается слабая выраженность симптомов пневмонии.
Лечение пневмонии у детей
В случае среднетяжелых и тяжелых форм дети подлежат стационарному лечению. Дети первого года жизни — при любых формах.
Лечение пневмоний проводится комплексно и состоит в:
- применении этиотропных средств;
- оксигенотерапии при развитии дыхательной недостаточности;
- назначении средств, улучшающих бронхиальную проводимость;
- применении средств и методов, обеспечивающих транспорт кислорода крови;
- назначении препаратов, улучшающих процессы тканевого дыхания;
- использовании средств, улучшающих обменные процессы в организме.
Питание ребенка должно соответствовать возрасту и потребностям детского организма. Однако в период интоксикации пища должна быть механически и химически щадящей. В связи с кашлем из рациона исключаются продукты, содержащие частицы, которые могут аспирироваться. Назначается дополнительно жидкость в виде питья. Для этого используются отвары шиповника, черной смородины, соки.
Сразу после поступления в стационар производятся забор мокроты, смывы для бактериологического обследования, затем назначается этиотропное лечение, которое проводят под контролем клинической эффективности, в последующем — с учетом полученных результатов чувствительности мокроты к антибиотикам. В случае внебольничной пневмонии назначаются макролиды нового поколения. В случае внутрибольничных пневмоний назначают цефалоспорины второго, третьего поколений и антибиотики группы резерва.
При пневмониях у детей, возникших в результате внутриутробной инфекции, назначают новое поколение макролидов — спиромицин, рокситромицин, азитромицин. В случае пневмонии у детей с иммунодефицитами назначаются цефалоспорины третьего, четвертого поколений. При смешанной инфекции, взаимодействии возбудителя гриппа и стафилококка наряду с введением антибиотиков широкого спектра действия вводится противогриппозный у-глобулин по 3-6 мл.
Антибиотики применяют комплексно по следующей схеме:
- цефалоспорины;
- цефалоспорины плюс аминогликозиды.
Назначаются муколитическая терапия, бронхолитические средства, физиотерапия, иммунокоррегирующее лечение. При скоплении секрета в дыхательных путях необходимо удалять содержимое носоглотки, гортани, крупных бронхов. При выраженных симптомах дыхательной недостаточности применяется оксигенотерапия.
При признаках сердечной недостаточности назначают сердечные гликозиды — строфантин, а также сульфокамфокаин. Применяются и средства иммунотерапии. При лечении пневмонии проводят симптоматическую и посиндромную терапии. В периоде выздоровления большое значение имеют дыхательная гимнастика, физиотерапевтические методы лечения. Для улучшения дренажной функции бронхов применяются средства, способствующие повышению секреции мокроты или ее разжижению.
Отхаркивающие средства:
- Натрия бензоат
- Аммония хлорид
- Калия йодид
- Бромгексин
- Терпингидрат
- Термопсис
- N-ацетилцистин
- Мукалтин
- Пертусин
- Корень алтея
- Лакричный корень
- Эликсир грудной
- Плод аниса
- Листья мать-и-мачехи
Применяются средства, уменьшающие спазм бронхов. К ним относится эуфиллин.
Прогноз
Прогноз при своевременном применении антибактериальной терапии благоприятный. Выписанные из стационара в период клинического выздоровления берутся на диспансерный учет. После выписки из стационара 2-4 недели ребенок не должен посещать детские учреждения. Дети до шести месяцев первый месяц осматриваются раз в неделю, затем — два раза в месяц; с шести до двенадцати месяцев — раз в десять дней в течение первого месяца, затем — раз в месяц. После одного года до трех лет — раз в первый месяц, затем — раз в три месяца.
Дети осматриваются отоларингологом и пульмонологом после трехлетнего возраста — через месяц после выписки из стационара, затем — раз в квартал. Оптимальной является реабилитация в отделениях больниц или в санаториях. Режим назначается с максимальным использованием свежего воздуха. Назначаются ежедневно дыхательная гимнастика, ЛФК с постепенным повышением физических нагрузок. Питание должно быть рациональным для соответствующего возраста. Медикаментозная реабилитация осуществляется по индивидуальным показаниям. Стимулирующая терапия проводится повторными 2-3-недельными курсами: нуклеинат натрия, метилурацил, дибазол, женьшень, алоэ, настой элеутерококка, витамины B этих целях используется и фитотерапия. Она применяется для санации бронхов и успокаивающего влияния на центральную нервную систему: корень алтея, лист мяты перечной, трава шалфея, корень девясила, мать-и-мачеха, липовый цвет, сосновые почки, чабрец и др. У детей, склонных к аллергическим реакциям, применяется с большой осторожностью. Широко используется физиотерапия. Применяются горчичники, щелочные и фитоингаляции, компрессы, озокеритовые аппликации на грудную клетку. Широко применяется массаж грудной клетки. После пневмонии рекомендуется санаторное лечение в местных санаториях, а также на курортах Гагра, Нальчик, Геленджик, Новый Афон, Южного берега Крыма.
Противопоказаниями к санаторному лечению являются:
- активность воспалительного процесса в бронхо-легочной системе;
- признаки астматического состояния;
- наличие «легочного сердца».
К первичной профилактике относятся здоровый образ жизни родителей, исключающий воздействие вредностей на плод во время беременности, рациональное вскармливание детей, закаливающие процедуры.
Вторичная профилактика включает:
- профилактику и лечение ОРВИ;
- раннюю госпитализацию больных пневмонией детей с отягощенным преморбидным фоном;
- своевременное лечение гипотрофии, рахита, иммунодефицитных состояний;
- санацию хронических очагов инфекции.
Источник…
Источник