Как можно лечить прикорневую пневмонию
Прикорневая пневмония — это воспаление легких, которое полностью охватывает орган вместе с близлежащими тканями. Болезнь может протекать без каких-либо симптомов, или, наоборот, прогрессирует быстро и за короткий срок вызывает сильное ухудшение самочувствия. Заболевание нередко встречается даже у новорожденных детей.

Прикорневая пневмония
Провоцирующие факторы
Прикорневое воспаление легких нередко развивается на фоне ослабленного иммунитета, когда организм слабо противостоит поступающей извне инфекции. Вызывают заболевание следующие возбудители:
- пневмококк;
- вирусы;
- грибки;
- хламидии;
- микоплазма;
- золотистый стафилококк;
- гемофильная палочка.
К провоцирующим заболевание факторам относят:
- переохлаждение;
- химиотерапию;
- заболевания нервной системы;
- эпилепсию;
- общий наркоз, применяемый при операциях;
- возраст старше 60 лет;
- искусственная вентиляция легких;
- раковые опухоли;
- болезни дыхательной системы;
- травмы грудной клетки;
- легочные болезни.
Пневмония у детей развивается из-за следующих патологий:
- муковисцидоз;
- внутриутробная гипоксия;
- иммунодефицитные состояния;
- гипотрофические нарушения;
- недоношенность;
- родовая травма;
- пассивное курение;
- хроническая инфекция верхних дыхательных путей;
- врожденные пороки сердца.
Если организм здоровый и нормально функционирует, то в дыхательной системе поддерживается стерильность благодаря иммунологическим, секреторным, механическим и фагоцитарным механизмам защиты. Ослабление защитных механизмов наблюдается в результате воздействия различных повреждающих факторов. Это приводит к нарушению баланса микроорганизмов. Попав в корень легкого, инфекция вызывает воспалительный процесс, приводя к развитию заболевания.
Воспаление легких (прикорневая пневмония) у взрослых и детей нередко протекает в латентной форме, т. е. признаки патологии не проявляются до тех пор, пока болезнь не достигнет последней стадии. Человека может донимать обыкновенный кашель с мокротой, а показатели температуры находятся в пределах нормы. При проведении рентгенологического обследования в легких можно выявить только небольшое потемнение. Из-за этого данную патологию нередко принимают за стандартное воспаление легких.
У прикорневой пневмонии симптомы могут развиваться и стремительно. При этом признаки болезни выражены хорошо. Это может быть:
- приступообразный кашель, чаще всего возникающий по вечерам;
- выделение во время кашля мокроты с примесью гноя, которая имеет неприятный запах;
- сонливость, слабость, спутанность сознания;
- высокая температура тела;
- тошнота, рвота;
- одышка;
- затрудненное дыхание с хрипами.
При появлении таких симптомов у взрослых нужно немедленно обратиться за врачебной помощью.
У детей наблюдаются следующие признаки заболевания:
- груднички начинают вяло сосать грудь;
- учащается дыхание;
- во время еды синеет носогубный треугольник;
- ребенок делается вялым или гипервозбудимым;
- в положении лежа кожа втягивается между ребрами.
В зависимости от того, в каком месте локализуется воспалительный процесс, болезнь имеет следующую классификацию:
- Правосторонняя прикорневая пневмония. В большинстве случаев воспаление поражает правое легкое, что связано с анатомической особенностью бронхов. Справа они имеют более широкий проход, чем слева, из-за чего микроорганизмы с легкостью попадают в дыхательный орган.
- Левосторонняя. Воспаление развивается в левом легком.
- Двусторонняя. В этом случае поражаются оба органа.
Особенности течения недуга у детей
Если прикорневое воспаление легких развилось у ребенка, то диагностировать патологию будет нелегко, особенно у детей младше 3 лет, которые не могут правильно описать, что у них болит. Чаще всего они начинают вести себя беспокойно, капризничать, жаловаться на боль в грудной клетке. Поэтому такую пневмонию легко можно спутать с простудным кашлем или бронхитом. Поможет диагностировать заболевание только рентген-исследование.
Диагностические мероприятия
Диагностировать такую патологию достаточно трудно. Сначала нужно посетить терапевта, который соберет о больном следующие сведения:
- имеющиеся симптомы;
- социальную историю;
- род занятий;
- информацию о сопутствующих патологиях;
- эпидемиологическую ситуацию в регионе.
Также врач должен простучать грудную клетку больного и прослушать легкие на выявление хрипов. Но при корневой пневмонии такие способы малоэффективны. Намного информативнее рентгенологическое исследование легких, с помощью которого определяют характер развития воспаления и место его локализации. Если и этот метод будет безрезультатным, то назначают компьютерную томографию и фибробронхоскопию. Также врач должен объяснить, какие анализы нужно сдать.
Уточнить диагноз помогают следующие обследования:
- биохимический и клинический анализы крови;
- определение имеющихся антител к возбудителям методами серологических реакций и ПЦР;
- бронхоальвеолярный лаваж, при котором в бронхи вводят специальный раствор для его дальнейшего исследования;
- биопсия для исключения онкологического процесса;
- определение С-реактивного белка и СОЭ.
Эффективное лечение патологии с помощью медикаментов
Если у человека диагностирована односторонняя или двухсторонняя прикорневая пневмония, то лечение должно быть комплексным. Избавиться от патогенной микрофлоры помогают антибиотики, которые назначают в виде инъекций или таблеток. С их помощью останавливается дальнейшее развитие заболевания. Назначать их должен только врач, иначе могут развиться побочные эффекты. Наиболее эффективные антибактериальные средства:
- Амоксиклав;
- Левофлоксацин;
- Вильпрафен;
- Цефиксим.
Чтобы очистить организм от токсинов, скопившихся в результате жизнедеятельности болезнетворных бактерий, проводят дезинтоксикационную терапию, т. е. осуществляют инфузионное введение коллоидных и кристаллоидных растворов.
Коллоидные растворы (желатины, декстраны и др.) обеспечивают ткани кислородом и питательными веществами, улучшают метаболизм, нормализуют микроциркуляцию крови и работу легких и почек. Кристаллоиды (хлорид натрия, глюкоза и др.) устраняют дефицит внутриклеточной жидкости и восстанавливают водно-электролитное равновесие.
Чтобы полностью очистить организм от токсинов, врач назначает гепатопротекторы и энтеросорбенты.
Улучшить отхождение мокроты из легких и избавиться от одышки помогают следующие препараты:
- Флемоксин — при попадании в организм препятствует выработке белковых элементов, которые используются для построения клеточных стенок микроорганизмов. Активен в отношении аэробных и грамположительных штаммов.
- Бромгексин — повышает двигательную активность бронхов, в результате чего возникает отхаркивающий эффект. После выхода из легких вязкой мокроты микрофлора постепенно нормализуется и происходит восстановление легочного сурфактанта, выстилающего легкие изнутри.
- Солвин — оказывает муколитическое и отхаркивающее действие благодаря разжижению мукопротеиновых и мукополисахаридных волокон. Помогает вырабатываться эндогенному сурфактанту, обеспечивающему клеточное дыхание.
- Беротек — хорошо расширяет бронхи, улучшая отхождение мокроты.
Лечение прикорневой пневмонии рекомендуется проводить с помощью физиопроцедур. Благодаря этому устраняются воспалительные процессы и уменьшаются отеки, а также укрепляется иммунитет. Применяют следующие методы:
- электрическое поле УВЧ;
- магнитотерапию;
- дециметрововолновую терапию;
- индуктотермию;
- массаж грудной клетки;
- тепловые процедуры;
- электрофорез;
- ультрафиолетовое облучение;
- ингаляции.
Если правосторонняя или левосторонняя прикорневая пневмония выявлена у ребенка младше одного года, то лечение проводят только в стационаре. Дети постарше могут лечиться в домашних условиях. Терапия должна быть комплексной и направлена на борьбу с возбудителем и устранением симптомов заболевания. Чаще всего врач назначает антибиотики, противогрибковые и противовирусные препараты. Для поднятия иммунитета применяют иммуномодуляторы.
При сильном кашле рекомендуются отхаркивающие средства и лекарства, разжижающие мокроту. Высокую температуру следует сбивать. После улучшения состояния врач может назначить ребенку физиопроцедуры: прогревания, УВЧ, компрессы, массаж. Обязательно проводят дыхательную гимнастику.
Рецепты народной медицины
При пневмонии, установив причины и симптомы, лечение можно проводить с помощью средств народной медицины. Существует большое количество эффективных рецептов, которые помогут устранить проявления заболевания. Тем не менее их нужно сочетать вместе с традиционным лечением.
К самым распространенным относят следующие:
- Настойка чеснока. Берут 200 г овоща, измельчают в блендере, вливают 1 л кагора и настаивают 2 недели, регулярно встряхивая. После этого настойку процеживают и принимают каждый час по 1 ст. л.
- Отвар алоэ. Потребуется растение не младше 5 лет. Берут 200 г листьев, измельчают и отжимают сок. Добавляют 200 г какао, по 500 г меда и смальца. Все компоненты перемешивают и варят на медленном огне 2 часа. Переливают в стеклянную банку и настаивают 3 недели. Принимают по 1 ст. л. трижды в день.
- Целебный отвар. 2 ст. л. девясила и 3 ст. л. зверобоя заливают 3 стаканами кипятка и варят 30 минут на медленном огне. Настаивают 1 час и процеживают. Добавляют 250 мл оливкового масла и 1 стакан меда. Все перемешивают и помещают в холодильник на 2 недели. Принимают 5 раз в день по 1 ч. л. за 30 минут до еды.
- Согревающий компресс. Грудную клетку смазывают медом, сверху кладут салфетку, смоченную спиртом, и накрывают полиэтиленовым пакетом. Закрепляют компресс бинтом или пластырем. Выполняют процедуру утром и вечером.
- Ингаляция. Берут хрен и картофель, помещают в кастрюлю с водой, варят в течение 10 минут. Затем емкость снимают с огня, голову накрывают полотенцем и вдыхают целебный пар в течение 10 минут. Можно измельчить на терке свежий хрен, завернуть кашицу в бинт и приложить к ноздрям. Прекращают ингаляцию после появления слезоточивости.
- Отвар гвоздики. Обладает бактерицидным и патогенным действием. Смешивают 6 бутонов цветка, 1 стакан сахара, 3 зубчика чеснока, по 250 мл кагора и воды. Варят на медленном огне, пока половина жидкости не выкипит. Процеживают и принимают по 1 ст. л. перед сном.
- Настой при одышке. Берут 3 ст. л. девясила, заливают 1 стаканом кипятка и настаивают 1 час. Принимают по 50 мл дважды в день. Благодаря такому средству восстанавливается дыхание и лучше выводится мокрота.
Можно использовать барсучий жир, который растапливают и наносят на ступни, грудь и спину. Растирают в течение 15 минут. В таком жире содержатся минеральные вещества, линолевая полиненасыщенная жирная кислота, витамины A и B.
Чтобы обезопасить себя от такого заболевания, необходимо вовремя вылечивать простуду, укреплять иммунитет, закаливаться, заниматься физическими упражнениями, избегать переохлаждения, правильно питаться, спать не меньше 8 часов, принимать витамины и употреблять больше фруктов и овощей.
Источник
Прикорневая пневмония – это воспаление дыхательных путей, отличающееся атипичным расположением очага заболевания. По праву считается одним из опаснейших поражений легких, так как благодаря своему распространению в области бронха затрудняет правильную диагностику.
- Симптомы прикорневой пневмонии
- Диагностика
Специфика и причины возникновения
Главная особенность прикорневой пневмонии заключается в том, что она зачастую не просматривается во время рентгенографии или место локализации воспалительных процессов ошибочно принимают как корень одного из легких. Из-за чего болезнь могут обнаружить в уже запущенном состоянии, а это чревато серьезными осложнениями, в числе которых пиопневмоторакс или абсцесс.
Этиология, как у взрослых, так и у детей имеет бактериальную природу. Возбудителями являются такие болезнетворные микроорганизмы, как пневмококки и стрептококки.
Они обитают на слизистой оболочки дыхательных органов, попадая туда воздушно-капельным путем. Паразитируют и размножаются, практически не поддаваясь влиянию окружающей среды.
 До тех пор пока инфекционные бактерии не превышают неопасного для человека предела своей популяции, их относят к условно-патогенным. Но вследствие некоторых обстоятельств микроорганизмы могут начать активно распространяться, двигаясь по легким. Тогда они становятся причиной нарушения состава бронхиального секрета, приводят к интоксикации и поражают стенки легочных тканей.
До тех пор пока инфекционные бактерии не превышают неопасного для человека предела своей популяции, их относят к условно-патогенным. Но вследствие некоторых обстоятельств микроорганизмы могут начать активно распространяться, двигаясь по легким. Тогда они становятся причиной нарушения состава бронхиального секрета, приводят к интоксикации и поражают стенки легочных тканей.
Запускает эти патологические процессы взаимодействие двух составляющих. Во-первых, снижение защитных механизмов организма, которое лишает возможности противостоять заражению. Во-вторых, вирулентность вредоносных бактерий, характеризующаяся высокой степенью способности поражать человека.
Помимо этих факторов, ослабление иммунной системы и последующую пневмонию также вызывают:
- болезни аутоиммунной природы,
- иммунодепрессивные состояния,
- острое респираторное заболевание,
- злокачественные образования в бронхах,
- курение.
Обычно возникновение и развитие воспаления легких у взрослых обуславливается совокупным действием приведенных выше факторов.
Симптомы прикорневой пневмонии
Симптоматическая картина прикорневой пневмонии у взрослых в немалой степени зависит от инфекционного агента и формы заболевания. Опираясь на скорость течения и локализацию воспалительных процессов, принято выделять четыре типа:
- Правосторонняя форма. Чаще всего обнаруживается именно этот вид пневмонии. Причиной тому служат физиологические особенности правого бронха, позволяющие легко проникать различным инфекциям.
-
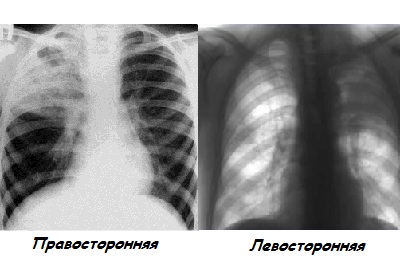 Левосторонний тип развивается значительно реже в силу строения левого бронха. Кроме того, отличается сложностью выявления и тяжелым развитием болезни.
Левосторонний тип развивается значительно реже в силу строения левого бронха. Кроме того, отличается сложностью выявления и тяжелым развитием болезни. - Опухолевидная форма, характеризуется медленным и вялым течением пневмонии. Корень легкого при этом имеет волнообразные очертания.
- Воспалительный тип развивается крайне быстро, и при несвоевременном обнаружении приводит к весьма негативным последствиям.
Что же касается признаков заболевания, то они фактически ничем не отличаются от проявлений других видов пневмонии:
- Высокая температура, которую невозможно сбить медикаментозным образом.
- Кашель, сопровождающийся обильным выделением мокроты.
- Хрипы в дыхательных органах.
- Сильный насморк и першение в горле.
- Состояние слабости.
- Острой форме присуще озноб и лихорадка.
Явным свидетельством прикорневой пневмонии у взрослого или ребенка считается наличие хотя бы двух указанных симптомов.
Диагностика
Чтобы установить расположение очага воспаления, проводится целый ряд диагностических мер. Как правило, они включат в себя: выслушивание дыхания на предмет всевозможных хрипов, простукивание грудной клетки, изучение болевых ощущений пациента.
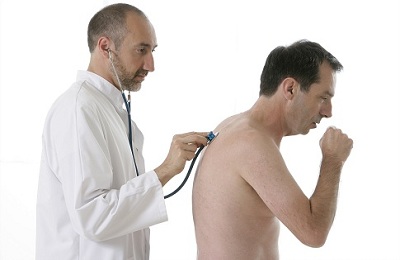 Однако в ситуации корневой пневмонии подобные способы зачастую оказываются малоэффективными, поскольку дают неправильные данные о месте локализации воспалительных процессов. К примеру, хрипы могут быть услышаны в области здорового легкого.
Однако в ситуации корневой пневмонии подобные способы зачастую оказываются малоэффективными, поскольку дают неправильные данные о месте локализации воспалительных процессов. К примеру, хрипы могут быть услышаны в области здорового легкого.
Более информативным в этом случае выступает рентгенологическое исследование. Оно является основным методом обнаружения и подтверждения воспаления легких у взрослых. Рентгенография уточняет полученную при физическом обследовании информацию, дает возможность увидеть очаг поражения и позволяет исключить другие патологии.
Также больной направляется на сдачу анализов. Они помогают определить степень тяжести и фазу заболевания. На патологические изменения в легочной ткани указывают:
- повышение уровня лейкоцитов в крови,
- выявление белка и микрогематурии в моче,
- увеличение скорости оседания эритроцитов,
- при иммунологическом анализе обнаруживается снижение Т-лимфоцитов,
- наличие болезнетворных микроорганизмов в мокроте.
В некоторых случаях обращаются к такой дополнительной мере диагностики, как компьютерная томография.
Лечебные мероприятия и профилактика
После диагностирования пневмонии у взрослого или ребенка, терапевт назначает курс лечения. В первую очередь он представлен антибактериальными средствами, которые необходимы в борьбе с инфекционными микроорганизмами. Чаще всего применяются Амоксиклав, Азитромицин, Кларитромицин или Цефотаксим. В случае правильного выбора медикаментозных препаратов улучшение становится заметным уже через несколько дней.
Следующей идет дезинтоксикационная терапия, направленная на очищение организма от токсинов. Здесь используются многокомпонентные физиологические растворы, вводящиеся посредством капельницы или других инфузионных систем.
К тому же прописываются отхаркивающие и бронходилатирующие средства. Первые нужны для разжижения мокроты, вторые же показаны при возникновении сильной одышки.
 Самые распространенные на сегодняшний день:
Самые распространенные на сегодняшний день:
- Бромгексин.
- Солвин.
- Флекоксин.
- Сальбутомол в виде ингаляции.
- Беротек.
В независимости от симптомов и лечения надлежит придерживаться постельного режима, употреблять большое количество жидкости и принимать комплекс витаминов. Курящему пациенту стоит отказаться от своей привычки. В некоторых случаях может назначаться иммуномодулирующая терапия.
Когда начался процесс выздоровления, специалисты рекомендуют придерживаться определенных правил, помогающих в короткие сроки восстановить силы и вернуться к прежнему образу жизни. Рекомендации включают в себя:
- проводить больше времени на свежем воздухе, выезжая на природу,
- выполнять упражнения дыхательной гимнастики,
- прибегать к занятиям по лечебной физкультуре,
- при необходимости обращаться к физиотерапии и фитотерапии.
 Дабы не подвергнуться повторному заболеванию, нужно следовать некоторым профилактическим мерам. Так при обнаружении первых симптомов болезни, надо сразу же обращаться к врачу. Ведь промедление может стать причиной тяжелейших осложнений.
Дабы не подвергнуться повторному заболеванию, нужно следовать некоторым профилактическим мерам. Так при обнаружении первых симптомов болезни, надо сразу же обращаться к врачу. Ведь промедление может стать причиной тяжелейших осложнений.
Необходимо заниматься укреплением своего иммунитета. Большим подспорьем в этом будет правильное и сбалансированное питание, здоровый образ жизни, полный отказ от вредных привычек. Важно находиться в положительной эмоциональной обстановке. Стараться избегать ситуаций, вызывающих стрессовое состояние.
Следование этим несложным правилам поможет защитить организм от таких инфекционных заболеваний, как прикорневая пневмония.
Загрузка…
Источник
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник


