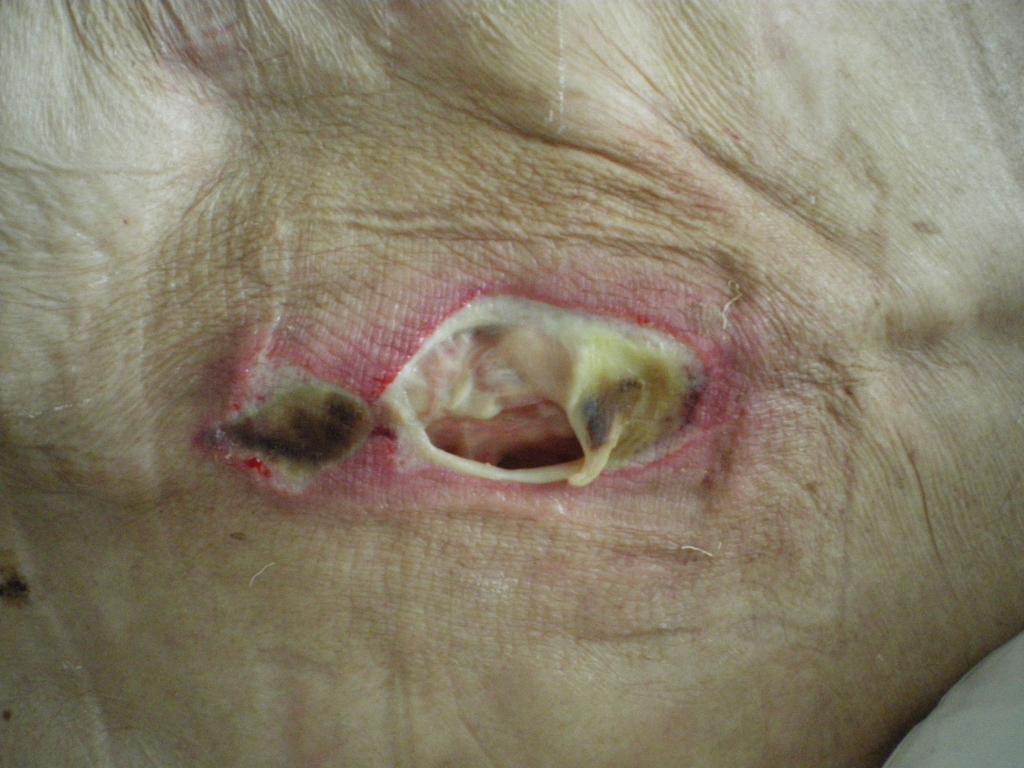
Как выглядят пролежни на теле человека

На чтение 6 мин. Просмотров 8k. Опубликовано 05.04.2018
Пролежни — распространенная проблема, связанная с омертвлением тканей, в результате длительного сдавливания определенных частей тела. Возникают они у людей, которые в связи с болезнью ограничены в движении.
При неправильном уходе пролежни могут глубоко поражать мягкие ткани, что приводит к образованию глубоких ран. Наиболее часто такая проблема возникает у пожилых людей, так как кровообращение в таком возрасте ухудшается, поэтому тканям сложнее восстанавливаться.
Причины возникновения пролежней
Главным фактором является давление твердой поверхности на выпирающие участки тела. Чаще всего поражаются такие области:
- крестец;
- грудной отдел;
- лопатки;
- затылок.
Уязвимость этих зон связана с тем, что там имеется слабая прослойка мышц и жировой ткани между костью и кожей.
Отметим! При положении на боку, основная часть массы давит на область бедренной и подвздошной кости. Частое положение на животе опасно для грудной области. Сидячие пациенты подвержены образованию пролежней в области седалищных бугров, крестца, стоп, пяток, лопаток и пальцев.
Ещё одной причиной появления пролежней является трение и скольжение. Оно возникает при взаимодействии кожи с простыней, когда больной меняет положение сам, либо его переворачивают, либо пересаживают.
Основную группу риска возникновения недуга включают люди, ограниченность движения которых связана с:
- операциями;
- заболевания и травмы, требующие постельного режима, либо нахождение в инвалидном кресте;
- параличи;
- кома.
К другим факторам относят:
- нарушение чувствительности, связанное с неврологическими заболеваниями. При этом пациент не чувствует дискомфорта и сдавливания мягких тканей;
- пожилой возраст. Чем старше человек, тем тоньше становится кожа, теряем эластичность и способность к быстрому заживлению;
- плохое питание и недостаточное употребление жидкости;
- мышечная атрофия и низкий вес. Жировая ткань вместе с мышцами создает прослойку, которая в норме защищает костные выступы и кожу;
- повышенная влажность на коже, либо её сухость;
- недержание мочи или кала. У пациентов с такой проблемой, кожа часто пребывает в мокром состоянии, отсюда возникает среда для размножения бактерий;
- мышечные спазмы. Они приводят к непроизвольным движениям, кожа страдает от трения о постель или одежду;
- вредные привычки. Курение приводит к сужению кровеносных сосудов, отсюда появляется нехватка кислорода.
Все это приводит к замедленным процессам заживления ран.
Стадии и фото пролежней у лежачих больных
Выделяют четыре стадии развития пролежней.
1 стадия — начальная
Образуется в результате нарушения кровообращения в коже. Существенных внешних признаков нет, так как гибель клеток ещё не происходит.
Сначала пораженный участок бледнеет, затем появляется краснота, которая перерастает в отек голубоватого или синеватого оттенка.
2 стадия
Характеризуется образованием первых признаков гибели клеток. Процесс проходит на поверхности кожи, без затрагивания мышечной ткани.
На этой стадии возможно появление пузырьков с жидкостью и шелушение.
3 стадия
Развитие некроза опускается до глубины дермы и задевает подкожную жировую клетчатку.
На участках истонченной кожи продолжают образовываться более глубокие пузырьки. При неправильном лечении возможно попадание инфекции и формирование гнойных очагов.
4 стадия
Самая тяжелая и запущенная стадия. Поражаются все слои ткани, вплоть до костей. На этой стадии пролежень выглядит как глубокая рана, сквозь которую можно увидеть сухожилия и костную ткань.
В случае попадания инфекции могут поражаться кости и суставы.
Осложнения пролежней
Неправильный уход и несвоевременное лечение пролежней у больных может приводить к серьезным последствиям.
Таким как:
- нарушение кровообращения;
- образование гангрены;
- сепсис;
- раковые заболевания;
Отметим! Конечно, такие случаи встречаются крайне редко. Но необходимо помнить, что риск все же есть, поэтому следует прикладывать максимальные усилия, дабы перебороть пролежни на ранних стадиях развития.
Лечение пролежней
Лечение назначается в зависимости от степени поражения тела. Обработку пролежней 1 и 2 стадий возможно производить дома. Более сложные случаи с глубокими и гнойными поражениями требуют оперативного вмешательства.
На 1 стадии пролежней необходимо:
- каждые пару часов проводить очищение камфорным спиртом;
- обрабатывать несколько раз в день кожу маслом облепихи;
- поддерживать больное место в чистоте и сухосте
Важно не массажировать больные места, даже при обработке не рекомендуется применять какую-либо силу. Кожа в таких местах очень тонкая и её легко травмировать, что может привести к инфекциям.
2 стадия. На этой стадии одни лишь спирт и масло не помогут. Необходимо добавлять специальные лекарственные препараты.
Рекомендации:
- несколько раз в день обрабатывать рану хлоргексидином, он оказывает антисептическое действие;
- после обработки сразу же наносить специальную мазь;
- накладывать на больные места гидрогелевые повязки;
- использовать специальные аппликации, которые способствуют быстрому заживлению ран. Гидрогелевые повязки и аппликации являются дорогостоящими продуктами, но их применение значительно ускоряет процесс выздоровления.
3 и 4 стадия. На этих стадиях, как правило, появляются значительные раны, которые требуют хирургического вмешательства.
Таким образом проводится:
- очищение раны и участка тела;
- наложение повязок с заживляющим эффектом;
- при наличии в ране большого количества гноя, используют особый вид повязок, типа Биатен. После того, как рана подсушилась, на неё можно наносить специальные лекарственные препараты.
Лечение в домашних условиях
Следует помнить, что лечить пролежни дома необходимо с особой осторожностью. На 1 и 2 стадии допускается обработка ран при помощи каланхоэ. Лист разрезается и привязывается к ране. Сок этого растения выводит из раны вредные жидкости, подсушивает её и ускоряет процесс заживления. Также хорошим помощником станет сок столетника. Компрессы из него прикладывают к пролежням на 20-25 минут.
Примечание! качестве профилактики применяют и картофельный крахмал. Он убирает излишки влаги с поверхности. Специалисты рекомендуют обрабатывать пораженные участки облепиховым маслом, так как среди всех перечисленных препаратов оно обладает лучшим эффектом.
В
Меры профилактики
При уходе за лежачими больными, проверка состояния кожи является обязательной процедурой.
Особое внимание следует уделять местам, которые подвержены образованию пролежней:
- для предотвращения образования ран, необходимо каждые 2-3 часа менять положение больного, при этом важно проводить это с особой осторожностью, дабы избегать лишнего трения и растяжения кожи;
- постельное белье и одежду выбирать из натуральных тканей, желательно чтобы на ней не было пуговиц и других элементов, способных создать риск повреждения кожи;
- поддерживание в комнате с больным оптимальной температуры. Она должна быть не низкая, и не высокая;
- постель должна быть чистой и сухой. Если необходимо, использовать пеленки, либо памперсы.
Важно помнить: что предотвратить болезнь легче, чем потом бороться с её осложнениями. Поэтому, при уходе за лежачими больными необходимо обращать внимание на создание комфортных условий для их жизни, соблюдать правила гигиены, дабы потом не страдать от осложнений.
Источник

В статье обсуждаем пролежни. Рассказываем о причинах их появления, стадиях и профилактике. Вы узнаете какие препараты необходимо применять для лечения заболевания, как правильно обрабатывать пролежни.
Причины образования пролежней
Тяжелые заболевания, которые приковывают к постели, могут приводить к образованию гнойных и трофических язв, потому что:
- Происходит длительное или практически постоянное сдавливание определенных участков тела, что вызывает нарушение кровообращения, плохо отражается на состоянии сосудов.
- Тяжелобольные лежачие пациенты часто сталкиваются с общим снижением иммунитета, что отражается на способности тканей к регенерации, угнетение данной функции еще больше усугубляет положение.
- Длительное лежание в одной позе приводит к тому, что пролежни образовываются на разных частях тела. Они могут возникать на плечах, на боку, на поверхности таза, на бедрах и голени. Если человек лежит в позе на спине много времени в течение дня, то это может спровоцировать возникновение воспалительных образований даже на затылочной части головы, на ягодицах, в области пяток или крестца.
Если пролежни появились, необходимо быстро принимать меры. Безусловно, к этому вопросу существует традиционный медицинский подход, который основывается на проведении качественного ежедневного ухода за больным, обработку пораженных участков кожи лекарственными препаратами с заживляющими свойствами.
От традиционной медицины не отстает и народная, которая также предлагает множество рецептов, способных усилить действие медикаментов, что значительно облегчит состояние пациента.
Фото пролежней

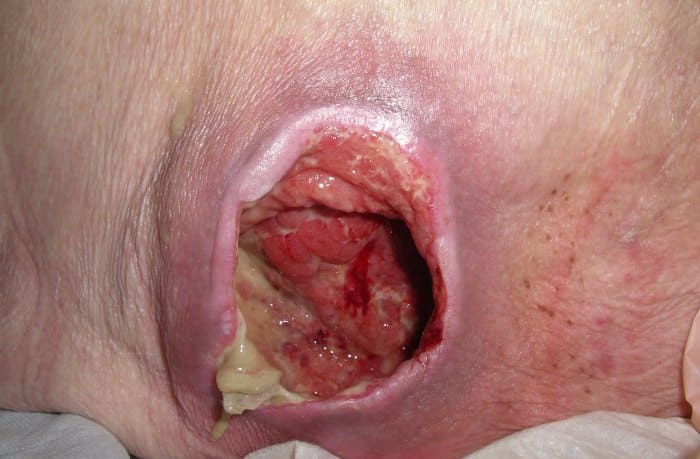

Лечение пролежней в зависимости от стадии
Процесс лечения гнойных и воспалительных образований, которые возникают из-за сдавливания, требует немедленного начала. Это необходимо для того, чтобы остановить процесс и не допустить дальнейшего развития поражения кожи.
Во-первых, под воспаленное место подкладывают специальный надувной круг, который поможет уменьшить давление на данный участок, будет способствовать заживлению.
Во-вторых, очень важно обеспечить постоянный или максимально возможный доступ к месту воспаления воздуха. Обязательно уделяют внимание сухости тех участков, которые являются очагами поражения.
Выбор вида терапии напрямую зависит от стадии процесса. Так называемые поверхностные гнойные раны, которые считают I и II стадией, вылечить намного легче, чем уже затянувшийся процесс.
Если воспаление находится в первой стадии, то на поверхности кожи в этой области может образоваться незначительная отечность, покраснение, в результате надавливания кожа белеет.
Чтобы ускорить заживление пораженный участок обрабатывают дезинфицирующими средствами, например камфорным спиртом. Затем используют облепиховое масло или экстракт софоры японской, которые помогут усилить регенерационные процессы.
Вторая стадия воспаления может сопровождаться некоторым количеством некротической ткани, поэтому внешне очень напоминает волдырь. Для обработки рекомендуют использовать антисептики, а затем использовать мази с высокими заживляющими свойствами (Левомеколь, Актовегин и др.). Хороший результат дают аппликации с такими препаратами как Мультиферм, а также гидроколлоидные или гидрогелевые повязки.
Чем лечить пролежни III и IV стадии расскажет хирург, который научит выполнять действия по проведению обработки раны и накладыванию повязки. Выполнение его рекомендаций в полном объеме – гарантия успеха и выздоровления больного. Чтобы избежать хирургического вмешательства, необходимо уделять внимание профилактике образования гнойного воспаления.
Глубокие раны III–IV стадии характеризуются интенсивным воспалительным процессом, который не только характеризуется наличием гноя, но и может затрагивать более глубокие ткани, а также сухожилия или даже кость. Для проведения качественной санации образовавшихся поражений рекомендуют обратиться в хирургию, где компетентный врач проведет очищение раны от скопившегося гноя, проведет профилактику инфицирования, использует ранозаживляющие средства с очень высокой интенсивностью.
Для глубоких ран используют повязки типа ПАМ-Т, Протеокс-ТМ, которые меняют не чаще одного раза в течение 1-2 дней. Если из раны выделяется большое количество гноя, то используют повязки губчатого типа. Если к гнойному воспалению уже присоединилась вторичная инфекция, то процесс лечения дополняют применением геля Пурилон, который обладает абсорбирующими свойствами.
Видео: Как обрабатывать пролежни
Профилактика
Дорогостоящая, болезненная и длительная терапия может не потребоваться, если уделять должное внимание профилактике образования гнойных ран. Она включает обязательное изменение положения тела больного не реже одного раза за два часа.
Места наибольшего давления должны подвергаться легкому массажу, однако, следует помнить, что интенсивные массирующие движения покрасневшей кожи использовать нельзя.
Комфорт и безопасность лежачего больного обеспечит противопролежневый матрас и регулирующаяся кровать, постельное белье из натуральных материалов с гладкой текстурой. Не повредит использование средств, которые справляются с опрелостями.
Помните, перед использованием любых средств и медикаментов необходимо проконсультироваться со специалистом.
Источник
Пролежни – это участки некроза тканей из-за нарушения их питания и кровообращения. Развитию этого заболевания способствует ограничение подвижности или недостаточный уход за кожным покровом.

Эту болезнь диагностируют у 80% пациентов, которые находятся в лежачем положении. Лечение зависит от глубины и стадии некроза. Оно довольно продолжительное. Для предотвращения осложнений важно соблюдать меры профилактики.
Почему образуются пролежни у лежачего больного?
Это заболевание появляется при длительном контакте с твердой поверхностью, когда на участок тела постоянно оказывается давление. В результате этого ткани сдавливаются костями, сосуды пережимаются, поэтому нарушается кровообращение. В этот участок кожи перестает поступать кислород и питательные вещества, из-за этого ткани начинают отмирать.
У лежачих больных пролежни также появляются на теле из-за трения и скольжения. Повреждение кожного покрова происходит, когда человек пытается сменить позу или его перетягивают с места на место, чтобы поменять постельное белье или переодеть. Скольжение происходит, если человек находится в полусидячем положении без опоры.
Вероятность развития этого заболевания зависит от тяжести состояния пациента и качества ухода за ним.
Поскольку причиной пролежней является сдавливание мягких тканей костью, то риску подвержены такие группы пациентов:
- люди с ограничением подвижности, лежачие больные (которые находятся в коме, парализованные, после оперативного вмешательства);
- пациенты с избыточным весом, особенно если они сильно потеют;
- больные с сахарным диабетом и другими болезнями, которые вызывают нарушение кровообращения;
- люди с сильным истощением, которые мало едят и пьют малое количество жидкости;
- пациенты с сердечными и неврологическими заболеваниями, травмами головного или спинного мозга;
- больные, которые страдают недержанием мочи или кала;
- пациенты с аллергией на средства по уходу за кожей;
- пожилые люди.
Пролежни возникают при опрелостях, поэтому за лежачими больными нужен тщательный уход. Предрасполагающим фактором является грязное постельное белье, складки на постели, наличие крошек, песчинок или других мелких предметов в кровати, где лежит человек.
Некротические участки могут появиться после перелома, если наложили слишком тугую повязку. Велика вероятность пролежней у людей со слишком сухой или влажной кожей, дефицитом витамина С и нарушением сознания (они не придерживаются рекомендаций врача).
Симптомы пролежней у лежачих больных
Симптомы пролежней зависят от стадии поражения кожного покрова. Все начинается с обычного покраснения кожи, а заканчивается гнойными глубокими ранами.
Признаки некроза кожи не всегда ощущаются больным. Если болевой порог низкий, то на начальных стадиях заболевание протекает незаметно, а иногда и большие поражения кожного покрова не вызывают никаких болезненных ощущений.
Стадии пролежней
Классификация пролежней составлена на основе тяжести некротического процесса, а также размера и глубины пораженного участка.
В зависимости от размера, бывают такие виды пролежней:
- небольшие – до 5 см в диаметре;
- средние – 5-10 см;
- большие – 10-15 см;
- гигантские – более 15 см.
Отдельно выделяют свищевую форму, при которой образуются отверстия на коже (свищи).
В зависимости от степени тяжести, существует 4 стадии развития пролежней. Чем выше стадия, тем глубже поражения тканей.
Глубина пролежня во многом зависит от его локализации.
Первая стадия
1 этап характеризируется тем, что целостность кожного покрова не нарушена. Как выглядят пролежни? Образующиеся участки покраснения не бледнеют при надавливании на них. Могут появляться болезненные ощущения.
Вторая стадия
Это начинающаяся стадия некроза. Появляется неглубокая рана красно-розового цвета. Пролежень на этом этапе может выглядеть, как пузырь с серозной жидкостью.
Третья стадия
Некротические процессы поражают все слои эпидермиса, захватывая подкожную клетчатку. Кости и мышцы остаются не тронутыми. На поверхности раны образуется струп, могут присутствовать свищи.
Четвертая стадия

Пролежни обширные и глубокие, затрагивают сухожилия, мышцы и кости. Рана частично покрыта некротическими массами и струпом, по краям образуются свищевые ходы.
Локализация
Пролежни могут образоваться на любом участке тела, где костные выступы прилегают к коже. Излюбленные места – крестец, пятки и лопатки. Это те участки, где отсутствует подкожно-жировая клетчатка. Жировая прослойка уменьшает давление на ткани.
У лежачих больных образования пролежней появляются на крестце, лопатках, затылке, пятках и локтях (это части тела, которые постоянно соприкасаются с постелью). Если человек длительное время лежит на боку, тогда некроз тканей образуется на бедрах, коленях и лодыжках, при положении на животе страдают лобок и скулы на лице.
У людей в инвалидных креслах образования пролежней можно увидеть в области крестца, на ягодицах, позвоночнике и лопатках, а также на конечностях, в местах, где они опираются на кресло.
Какой врач лечит пролежни?
Специальность лечащего врача зависит от того, какая болезнь привела к появлению пролежней. Если основное заболевание – инсульт, то лечением занимается невролог. Пациент обязательно должен сотрудничать с кинезитерапевтом.
Диагностика
Специальных диагностических мероприятий не проводят. Достаточно визуального осмотра и знания анамнеза больного.
Лечение пролежней
Лечение пролежней должно проводиться только после консультации с врачом. Как лечить пролежни? Нужно начать с правильного ухода за кожным покровом. Нельзя использовать спиртосодержащие средства, а также ароматизированную косметику. Для мытья подойдет детское или гипоаллергенное мыло. Они не вызывают аллергию и раздражение.
Лечение пролежней направлено на устранение сдавливания и восстановления кровообращения в поврежденных участках кожного покрова. Для этого важно соблюдать меры профилактики.
Пока не восстановится кровообращение и питание, убрать пролежни не получится.
Первая и вторая стадия пролежней лечится консервативным способом. На выздоровление уходит 1-1,5 месяца.
Выздоровление после медицинского лечения наступает у 40% больных.
Лечение пролежней третей и четвертой стадии только оперативное. Но даже после этого не всегда удается избавиться от болезни, некроз начинается снова. Омертвевшую ткань иссекают. Если площадь поражения слишком большая, требуется пересадка тканей.
Чем лечить пролежни у лежачих больных на разных стадиях:
- начальная стадия – Циндол, Цинковая мазь, Агросульфан;
- вторая стадия – Ирускол, Бетадин, Тиотриазолин;
- третья стадия – Солкосерил, Левосин, Альгофин, Бепантен.

Пациентам назначается диета с содержанием витамина А, С и железа. Необходимо принимать аскорбиновую кислоту. Очень полезна физическая активность.
Как избавиться от пролежней
Действия выглядят так:
- Уменьшить давление на кожный покров при помощи специальных противопролежневых приспособлений.
- Применять средства для отторжения омертвелых тканей, например, мазь Ирускол. Подходят также препараты Клостридиопептидаза и Хлорамфеникол.
- Наносить на пораженные участки ранозаживляющие мази, Метилурацил, Левосин, Цинковаяя мазь. Бепантен хорошо помогает от пролежней из-за опрелостей. Можно использовать облепиховое масло.
Как бороться с пролежнями после очищения от некротических масс
Нужно промывать раны физраствором или фурацилином, перевязывать марлевой повязкой, смоченной в вазелине. Довольно эффективны гидроколлоидные повязки.
Что делать, чтобы в рану не попала инфекция
Кроме промывания антисептиками и использования стерильных повязок, необходимо пользоваться местными антибактериальными мазями и пить антибиотики. Для уменьшения болезненных ощущений подойдут НПВС.
Местное антибактериальное лечение включает Сульфадиазин серебра, Клиндамицин и Хлорамфеникол. Хорошо помогает Мирамистин, Левомеколь, Вулнузан и Агросульфан.
После гигиенических процедур обязательно нужно пользоваться присыпками и мазями.
Чем опасны пролежни
Наибольшую опасность несут 3 и 4 степени пролежней. Осложнения таковы:
- сепсис;
- менингит;
- инфицирование костей или подкожной жировой клетчатки;
- флегмона;
- гнойный артрит;
- раневой миаз (инфицирование раны личинками насекомых);
- рак кожи (при хроническом некрозе).
Многие осложнения несут угрозу для жизни человека. Высокая температура и озноб является симптомом инфицирования и нагноения раны.
Профилактика
Предотвратить появление начинающегося некроза легче, нежели потом его лечить. Как избежать образования пролежней:
- Уменьшить трение, скольжение и сдавливание тканей. Если больной самостоятельно передвигаться не может, то необходимо менять ему позу каждые 2-3 ч. Кровать должна быть ровной, без впадин и бугорков, а постельное белье заправлено аккуратно, чтобы не было складок. Под костные выступы желательно подложить пуховую подушку, она уменьшит давление. Постельное белье выбирают из натуральных материалов.
- Использовать противопролежневый матрас, он устраняет главную причину некроза – сдавливание кожи. Матрас помогает восстановить кровообращение и питание тканей. Для инвалидных кресел можно применять противопролежневые подушки. Если возможности пользоваться специальными приспособлениями нет, можно подкладывать резиновый круг.
- Обеспечить качественную гигиену. Мыть лежачего пациента нужно ежедневно, кожу после водных процедур промакают, а не вытирают. При обильном потоотделении возникают опрелости, а потом пролежни, поэтому необходимо пользоваться специальными салфетками и присыпкой. Обязательно нужно делать воздушные ванны для участков кожи, которые постоянно подвергаются давлению. Постельное белье необходимо менять не реже, чем раз в 3 дня.
- Обеспечить больному качественное питание, давать достаточное количество жидкости. Еда должна быть витаминной, но низкокалорийной. Во время кормления нужно следить, чтобы крошки не попадали на постель.
- Если пациент страдает недержанием мочи или кала, тогда нужно пользоваться катетерами и калоприемниками.
- Желательно одевать человека в больничную одежду или подобрать вещи без швов и складок.
- Для профилактики развития аллергии давать антигистаминные средства.
Даже если вы избавились от пролежней, не стоит забывать о профилактике. Вышеперечисленные меры необходимо предпринимать для всех больных с полной или частичной неподвижностью.
От пролежней невозможно избавиться, если не придерживаться мер профилактики. Главное, не допустить осложнений, иначе шансы на выздоровление будут минимальны.
Источник