Какой этиологический вид некроза развивается при пролежнях
Некроз — это необратимый процесс, который характеризуется гибелью отдельных клеток, части органов и тканей в живом организме.
Причины некроза. Факторы вызывающие некроз:
- физические (огнестрельное ранение, радиация, электричество, низкие и высокие температуры — отморожение и ожог);
- токсические (кислоты, щёлочи, соли тяжёлых металлов, ферменты, лекарственные препараты, этиловый спирт и др.);
- биологические (бактерии, вирусы, простейшие и др.);
- аллергические (эндо- и экзоантигены, например, фибриноидный некроз при инфекционно-аллергических и аутоиммунных заболеваниях, феномен Артюса);
- сосудистый (инфаркт — сосудистый некроз);
- трофоневротический (пролежни, незаживающие язвы).
В зависимости от механизма действия патогенного фактора различают:
- прямой некроз, обусловленный непосредственным действием фактора (травматические, токсические и биологические некрозы);
- непрямой некроз, возникающий опосредованно через сосудистую и нервно-эндокринную системы (аллергические, сосудистые и трофоневротические некрозы).
Этиологические виды некроза:
- травматический — возникает при действии физических и химических факторов;
- токсический — возникает при действии токсинов бактериальной и другой природы;
- трофоневротический — связан с нарушением микроциркуляции и иннервации тканей;
- аллергический — развивается при иммунопатологических реакциях;
- сосудистый — связан с нарушением кровоснабжения органа или ткани.
Патогенез некроза.
Из всего многообразия патогенетических путей некроза, вероятно, можно выделить пять наиболее значимых:
- связывание клеточных белков с убиквитином (небольшой консервативный белок, который у эукариот присоединяется к белкам);
- дефицит АТФ;
- генерация активных форм кислорода;
- нарушение кальциевого гомеостаза;
- потеря клеточными мембранами избирательной проницаемости.
Морфогенез некроза.
Некротический процесс проходит ряд морфогенетических стадий: паранекроз, некробиоз, смерть клетки, аутолиз.
Паранекроз — подобные некротическим, но обратимые изменения.
Некробиоз — необратимые дистрофические изменения, характеризующиеся преобладанием катаболических реакций над анаболическими. [Анаболизм (от греч. anabolē — подъём), совокупность химических процессов, составляющих одну из сторон обмена веществ в организме, направленных на образование составных частей клеток и тканей. Катаболизм (от греч. καταβολη, «основание, основа») или энергетический обмен — процесс метаболического распада, разложения на более простые вещества (дифференциация) или окисления какого-либо вещества, обычно протекающий с высвобождением энергии в виде тепла и в виде АТФ.].
Аутолиз — разложение мёртвого субстрата под действием гидролитических ферментов погибших клеток и клеток воспалительного инфильтрата
Морфологические признаки некроза.
Некрозу предшествует период некробиоза, морфологическим субстратом которого являются дистрофические изменения. (дистрофия → некроз).
Клинико-морфологические формы некроза
Некроз проявляется различными клиническими и морфологическими изменениями. Различия зависят от структурно-функциональных особенностей органов и тканей, скорости и типа некроза, а также причины его возникновения и условий развития. Среди клинико-морфологических форм некроза различают коагуляционный (сухой) некроз и колликвационный (влажный) некроз.
Коагуляционный некроз обычно происходит в органах, богатых белками и бедных жидкостями, например, в почках, миокарде, надпочечниках, селезёнке, обычно в результате недостаточного кровообращения и аноксии (отсутствия кислорода), действия физических, химических и других повреждающих факторов, например, коагуляционный некроз клеток печени при вирусном поражении или при действии токсических агентов бактериального и небактериального генеза.
()
К коагуляционному некрозу относят:
1) Инфаркт — разновидность сосудистого (ишемического) некроза внутренних органов (кроме мозга — инсульт). Это самый частый вид некроза.
2) Казеозный (творожистый) некроз развивается и при туберкулёзе, сифилисе, лепре, а также при лимфогранулематозе. Его ещё называют специфическим, поскольку чаще всего встречается при специфических инфекционных гранулёмах. Во внутренних органах выявляется ограниченный участок ткани сухой, крошащийся, беловато-желтого цвета. В сифилитических гранулёмах очень часто такие участки не крошащиеся, а пастообразные, напоминают аравийский клей. Это смешанный (то есть экстра- и интрацеллюлярный) тип некроза, при котором одновременно гибнет и паренхима, и строма (и клетки, и волокна). Микроскопически такой участок ткани бесструктурный, гомогенный, окрашен гематоксилином и эозином в розовый цвет, хорошо видны глыбки хроматина ядер (кариорексис).
3) Восковидный, или ценкеровский некроз (некроз мышц, чаще передней брюшной стенки и бедра, при тяжёлых инфекциях — брюшном и сыпном тифах, холере);
4) Фибриноидный некроз — тип некроза соединительной ткани, который уже изучен как исход фибриноидного набухания, наиболее часто он наблюдается при аллергических и аутоиммунных болезнях (например, ревматизме, ревматоидном артрите и системной красной волчанке). Наиболее сильно повреждаются коллагеновые волокна и гладкая мускулатура средней оболочки кровеносных сосудов. Фибриноидный некроз артериол наблюдается при злокачественной гипертензии. Фибриноидный некроз характеризуется потерей нормальной структуры и накоплением гомогенного, ярко-розового некротического материала, который похож микроскопически на фибрин. Обратите внимание, что понятие «фибриноидный» отличается от понятия «фибринозный», так как последнее обозначает накопление фибрина, например, при свёртывании крови или при воспалении. Участки фибриноидного некроза содержат различное количество иммуноглобулинов и комплемента, альбуминов, продуктов распада коллагена и фибрина.
5) Жировой некроз:
- ферментный жировой некроз (наиболее часто происходит при остром панкреатите и повреждениях поджелудочной железы);
- неферментный жировой некроз (наблюдается в молочной железе, подкожной жировой ткани и в брюшной полости).
6) Гангрена (от греч. gangraina — пожар): это некроз тканей, сообщающихся с внешней средой и изменяющихся под её воздействием. Термин «гангрена» широко используется для обозначения клинико-морфологического состояния, при котором некроз ткани зачастую осложняется вторичной бактериальной инфекцией различной степени выраженности либо, находясь в соприкосновении с внешней средой, претерпевает вторичные изменения. Различают сухую, влажную, газовую гангрены и пролежни.
- Сухая гангрена — это некроз тканей, соприкасающихся с внешней средой, протекающий без участия микроорганизмов. Сухая гангрена наиболее часто возникает на конечностях в результате ишемического коагуляционного некроза тканей.
- атеросклеротическая гангрена — гангрена конечности при атеросклерозе и тромбозе её артерий, облитерирующем эндартериите;
- при отморожении или ожоге;
- пальцев при болезни Рейно или вибрационной болезни;
- кожи при сыпном тифе и других инфекциях.
- Влажная гангрена: развивается в результате наслоения на некротические изменения ткани тяжёлой бактериальной инфекции. Влажная гангрена развивается обычно в тканях, богатых влагой. Она может встречаться на конечностях, но чаще — во внутренних органах, например, в кишечнике при непроходимости брыжеечных артерий (тромбоз, эмболия), в лёгких как осложнение пневмонии (грипп, корь). У ослабленных инфекционным заболеванием (чаще корью) детей может развиться влажная гангрена мягких тканей щёк, промежности, которую называют номой (от греч. nome — водяной рак). В результате жизнедеятельности бактерий возникает специфический запах. Очень высок процент летальности.
- Газовая гангрена: газовая гангрена возникает при инфицировании раны анаэробной флорой, например, Clostridium perfringens и другими микроорганизмами этой группы. Она характеризуется обширным некрозом ткани и образованием газов в результате ферментативной активности бактерий. Основные проявления сходны с влажной гангреной, но с дополнительным присутствием газа в тканях. Крепитация (феномен потрескивания при пальпации) — частый клинический симптом при газовой гангрене. Процент летальности также очень высок.
- Пролежень (decubitus): как разновидность гангрены выделяют пролежни — омертвение поверхностных участков тела (кожа, мягкие ткани), подвергающихся сдавлению между постелью и костью. Поэтому пролежни чаще появляются в области крестца, остистых отростков позвонков, большого вертела бедренной кости. По своему генезу это трофоневротический некроз, так как сдавливаются сосуды и нервы, что усугубляет нарушения трофики тканей у тяжелобольных, страдающих сердечно-сосудистыми, онкологическими, инфекционными или нервными болезнями.
Колликвационный (влажный) некроз: характеризуется расплавлением мёртвой ткани. Он развивается в тканях, относительно бедных белками и богатых жидкостью, где имеются благоприятные условия для гидролитических процессов. Лизис клеток происходит в результате действия собственных ферментов (аутолиз). Типичным примером влажного колликвационного некроза является очаг серого размягчения (ишемический инфаркт) головного мозга.
Исходы некроза в основном связаны с процессами отграничения и репарации, распространяющимися из зоны демаркационного воспаления.
- некротизированные клетки фрагментируются и удаляются с помощью фагоцитов (макрофагов и лейкоцитов) и протеолиза лизосомальными ферментами лейкоцитов;
- организация (рубцевание) — замещение некротических масс соединительной тканью;
- инкапсуляция — отграничение участка некроза соединительно-тканной капсулой;
- петрификация (кальцификация) — пропитывание участка некроза солями кальция (дистрофическое обызвествление) (если клетки или их остатки полностью не разрушаются и не реабсорбируются);
- оссификация — появление в участке некроза костной ткани (очень редко, в частности, в очагах Гона — заживших очагах первичного туберкулёза);
- образование кисты (в исходе колликвационного некроза);
- гнойное расплавление некротических масс с возможным развитием сепсиса.
Неблагоприятный исход некроза — гнойное (септическое) расплавление очага омертвения. Секвестрация — это формирование участка мёртвой ткани, который не подвергается аутолизу, не замещается соединительной тканью и свободно располагается среди живых тканей.
Значение некроза определяется его сущностью — «местной смертью» и выключением из функции таких зон, поэтому некроз жизненно важных органов, особенно крупных участков их, нередко ведёт к смерти. Таковы инфаркты миокарда, ишемические некрозы головного мозга, некрозы коркового вещества почек, прогрессирующий некроз печени, острый панкреатит, осложнившийся панкреонекрозом. Нередко омертвение ткани является причиной тяжёлых осложнений многих заболеваний (разрыв сердца при миомаляции, параличи при геморрагическом и ишемическом инсультах, инфекции при массивных пролежнях, интоксикации в связи с воздействием на организм продуктов тканевого распада, например, при гангрене конечности и т.д.). Клинические проявления некроза могут быть самыми разнообразными. Патологическая электрическая активность, возникающая в областях некроза в мозге или миокарде, может приводить к эпилептическим припадкам или сердечной аритмии. Нарушение перистальтики в некротизированной кишке может вызвать функциональную (динамическую) кишечную непроходимость. Нерeдко наблюдаются кровоизлияния в некротизированную ткань, например, кровохаркание (hemoptysis) при некрозе лёгкого.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 28 февраля 2015;
проверки требуют 37 правок.
Некротическое поражение нижней конечности
Некро́з (от греч. νεκρός «мёртвый»), или омертве́ние, — патологический процесс, выражающийся в местной гибели ткани в живом организме в результате какого-либо экзо- или эндогенного её повреждения. Некроз проявляется в набухании, денатурации и коагуляции/колликвации цитоплазматических белков, разрушении клеточных органелл и, наконец, всей клетки. Наиболее частыми причинами некротического повреждения ткани являются: прекращение кровоснабжения (что может приводить к инфаркту, гангрене) и воздействие патогенными продуктами бактерий или вирусов (токсины, белки, вызывающие реакции гиперчувствительности, и др.).
Классификации некроза[править | править код]
По этиологии[править | править код]
- Травматический (первичный и вторичный)
- Токсигенный
- Трофоневротический
- Ишемический
- Аллергический
Клинико-морфологическая[править | править код]
- Коагуляционный некроз (сухой)
- Колликвационный некроз (влажный)
- Казеозный некроз
- Секвестр (медицина)
- Гангрена
- Инфаркт
- Пролежни
По механизму возникновения[править | править код]
- Прямой (токсический, травматический)
- Непрямой (аллергический, ишемический, трофоневротический)
Причины некроза[править | править код]
Причиной гибели ткани может быть непосредственное разрушение их каким-либо агентом (физическим или химическим), а также косвенные изменения: аллергическая реакция, нарушения иннервации и кровообращения.
Действие на ткани температуры выше 60° или ниже −15° приводит к быстрой их гибели, некрозам (ожоги, обморожения). Сильные кислоты, коагулируя белки клеток, вызывают сухие коагуляционные некрозы; сильные щёлочи, растворяя белки и омыляя жиры, ведут к развитию колликвационных некрозов тканей (химические ожоги). Микробные токсины также могут приводить к некрозу клеток, тканей например: газовая гангрена конечности, гангренозный аппендицит и др.
Причиной некроза также может быть ионизирующее излучение в рамках от 15 до 20 Грей.
Ценкеровский (восковидный) некроз — сухой некроз мышц, при котором очаги имеют серо-жёлтый цвет с сальным блеском (сходство с воском). Наблюдается при брюшном, сыпном тифе, травмах, судорожных состояниях.
Диссеминированный некроз Гирголава — начальная фаза гангрены при тяжёлом обморожении; характеризуется наличием отдельных, ещё не слившихся между собой участков некроза, рассеянных (диссеминированных) в тканях.
Марантический некроз — развивается от длительного компрессионного сдавления тканей. Особенно выражен у истощённых больных, у которых он переходит в пролежни.
Гумматозный некроз — развивается в результате сифилиса. Гумма — гранулемное образование, чаще на коже лица, вызванное реакцией тканей на спирохеты. Некротизированный центр окружён т.н. демаркационным воспалением, в центре гуммы — бесформенная масса расплавившихся тканей.
Изменения в клетках и тканях, происходящие при некрозе[править | править код]
Исход некроза[править | править код]
Организация — замещение некроза соединительной тканью.
Петрификация — замещение некроза солями кальция.
Оссификация — замещение некроза костной тканью.
Мутиляция (Самопроизвольная ампутация) — отторжение ткани.
См. также[править | править код]
- Апоптоз
- Аутофагия
- Пролежни
- Ожоги
- Обморожение
Источник
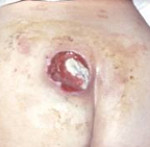
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.
Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
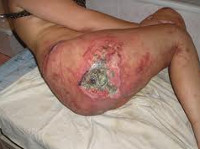
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» — местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник


