Карнификация легкого для крупозной пневмонии
Лёгкое безвоздушной плотности, мясистая ткань.
Причины: карнификация развивается как лёгочное осложнение крупозной пневмонии в связи с нарушением фибринолитической активности нейтрофилов (массы фибрина подвергаются организации, превращаются в зрелую волокнистую соед ткань).
Прорастание фибрина грануляционной тканью – зрелая волокнистая соед/тк. — полость абсцесса — карнификация.
Осложнения: при чрезмерном развитии процесса – неблагоприятные. Исход – смерть.
51.Бронхопневмония.
Нижняя доля легкого размерами 14х9х4см. плотной консистенции, серого цвета. Анатом рисунок сохранен. Плевра тонкая, полупрозрачная. На разрезе мелкие очаги темно-серого цвета с инфильтратом. Причины: инфекционные (вирусы, бактерии, грибы); неинфекц (химич,физич факторы). Осложнения: карнификация, нагноение с образованием абсцессов, плеврит. Исход: благ-рассасывание, организация. Неблаг-смерть из-за гнойного плеврита.
Бронхопневмония (вирус.инфек) 1.бронхопневмония гриппозная. Фрагмент доли легкого 8,5х11х3,5см; плотной консистенции. На разрезе поверхность гладкая, серого цвета. Наружная поверхность гладкая, висцеральная плевра сиреневого цвета с очагами включений коричневого цвета. На срезе видна уплотненная безвоздушная ткань легкого. Слизистая обол бронхиол бледно-сиреневого цвета, утолщена, полнокровна, набухшая. Причины: острые вирусные инф., грипп. Осложнения: образование бронхоэктазов, пневмофиброза, эмфиземы, хроническая пневмония, легочно-сердечная недостаточность, эмпиема плевры. Исход: при правильном лечении восстановление тканей легкого, бронхов. Неблаг – смерть от легочных осложнений, СН.
2. Коревая бронхопневмония. Фрагмент доли легкого 8х2х10см, плотной консистенции. На разрезе поверхность серо-коричневого цвета, множественные безвоздушные участки. На висцеральной плевре участки воспаления светло-сиреневого цвета, ткань утолщена, переходит в ткань легкого. Участки воспаления вокруг бронхов. Причины: поражение РНК-содержащим вирусом кори, присоединение вторичной инфекции на фоне поражения вирусом кори. Осложнения: абсцессы легкого, гнойный плеврит, хроническое поражение легких с исходом в пневмосклероз. Исход: благ – при правильном лечении (переход в хроническую форму); неблаг – смерть связанная с легочными осложнениями. 3. Абсцедирующая пневмония. Фрагмент легкого 8,5х11х3,5см; плотной консистенции. На разрезе пов-ть гладкая, сер.цв. Наружная пов-ть морщинистая серо-роз.цв с диффузн черными включен. На фрагменте можно увидеть разнообразные по форме и размерам (0,5-2,8см) пат.очаги. граница вокруг очага в виде темного кольца. На внут.пов-ти отчетливо видны мелкие борозды и каналы. Причины: пневмоническое и бронхиальное происх. Пневматогенный абсцесс возник.как осложнен любой пневмонии (стрепт,стафил). Бронхоген.абсцесс появляется при разруш.стенки бронхоэктаза и переходе воспал. На соседнюю ткань. Ослож: развитие множест.очагов абсцесса, переход в хронич.форму. Возм.развитие влажн.некроза и гангрены. Исход: неблаг,т.к. в большинстве случ.развивается хрон.форма. в редких случ исчезают спонтанно. Благ – возм. При своеврем диагностике, лечении и восстановл.легочной стр-ры.
52. Абсцесс легкого.(воспаление)
Фрагмент легкого 11х7х2см. мягко-эластической консистенции. Висцеральный листок плевры плотно сращен с легким, имеет фрагменты угольной пыли. Пат.очаг располагается в верхней части фрагмента легкого, размером 2,5см в диаметре. Плотной консистенции желто-коричневого цвета на фоне остальной ткани буро-коричневого цвета. На разрезе представляет собой полость отграниченную от ткани легкого толстой стенки. Причины: гноеродные микробы (стрептококки, стафилококки), грибы, яды экзо и эндогенного происхождения. Осложнения: тенденция к распространению по ткани органа, разрыв стенки абсцесса с послед. развитием свищевых ходов. Исходы: благоп – вскрытие абсцесса естествен или хирург. путем. Спонтанное заживление. Неблаг – генерализация процесса, амилоидоз, сепсис.
Бронхоэктаз
Фрагмент легкого размерами 14*10*4 см. Плотной консистенции, сероватого цвета. На разрезе
множественные перФорации — бронхоэктазы цилиндрической и мешковидной формы. Просвет бронха
ничем не заполнен. Вокруг бронхов видны разрастания соед/тк. Прилежащая к ним легочная ткань
резко изменяется. В ней возникают фокусы воспаления (абсцесс, участки организации-экссудата), поля
фиброза. Поверхность разреза легкого при этом имеет мелкоячеистый вид. Легкое наз. сотовым, т.к.
оно напоминает пчелиные соты.
Причины: иногда существуют врожденные бронхоэктазы в связи с нарушением формирования
бронхиального дерева. Приобретенные бронхоэктазы, являются следствием хр. бронхита, появляются в
очаге неразрешившейся пневмонии, в участках ателектаза(активное спадение респираторного отдела
легких при обтурации и компрессии бронхов) и коллапса.
Исход: В сосудах развивается склероз что ведет к гипертензии в МКК, гипертрофия правого желудочка сердца легочное сердце). У больных появляется гипоксия с последующим нарушением трофики тканей. Характерно утолщение тканей ногтевых фаланг, пальцев рук и ног (барабанные палочки). При длительном существовании бронхоэктазов может развиться амилоидоз. Весь комплекс легочных и внелегочных изменений при наличии бронхоэктазов наз. бронхоэктатической болезнью. При попадании инфекции возможно образование абсцесса. При наличии экссудата возможна его организация развитие фиброза, и эмфиземы легких. Кровотечения из стенки бронхоэктаза.
Эмфизема лёгкого
Фр-т лёгкого р-ми 11*2.5*2.5,серого цв.Висцеральная плеврапрозр, тонк,полн прил-т к ткани лёгкого.На пов-ти видны патол очаги чёрн цв,расположенные в видн мелких точек, диффузно. Ткань лёгкого вздута ,ув-а в разм-х.. Анат рис-к сохр-н.
Причины предшествующий хрон бронхит,бронхиолит и их последствия, множ-е бронхоэктазы,пневмосклероз
Осл-я гипертензия малого круга кровообр-я –«лёгочное сердце»
Исход если уч-к пор-я небольшой,то возможно выздоровление. Небл-СН,ЛёгН.
55. острый гастрит (б-ни ЖКТ)
Фрагмент желудка 12х6х1см, плотной консистенции, серого цвета. Анатомический рисунок изменен: увеличена складчатость слизистой оболочки, многочисленные очаги некроза черного цвета. Гастрит острый некротический. Причины: употребление внутрь высокотоксичных в-в. Воздействие концентрированных кислот и щелочей. Грубая, острая, холодная или горячая пища воздействие лек.ср-в(салицилаты, бромиды). Инфекционные агенты(стафилококк,сальмонеллы). Осложнения: желудочное кровотечение. Инфекц.патолог. очага с развит.флегмоны. Исходы: благоприятный – полное восстановление слизистой обол. Неблагоприят – развитие хронич.гастрита, цирроза жел.
Источник
Под карнификацией подразумевают патологические изменения в легочной ткани. По своей консистенции она приобретает вид сырого мяса. Во время патологических процессов возникает внутриальвеолярный экссудат. Он появляется во время лечения пневмонии, в большинстве случаев крупноочаговой формы.
Что такое карнификация
Карнификация переводится с латинского carnis, как мясо. Под этим термином понимают патологические процессы или болезнетворное состояние в легких. Легочная паренхима может менять свои физические свойства, приобретать вид и консистенцию мяса.
Основа развития карнификации – зарастание легочных альвеол соединительной тканью. Чаще этот патологический процесс возникает в результате наличия экссудата. Карнификация может возникать вследствие крупозной пневмонии. Во время заболевания появляется фибрин, который при правильном лечении имеет свойство рассасываться.
Внеклеточный матрикс способствует синтезированию фибробласт, которые постепенно соединяются с фибрином. Они содержат в себе большое количество белковых комплексов. В результате таких процессов возникает обновленная соединительная ткань. Через время фиброзные пучки становятся коллагеновыми волокнами.
Перегородки, которые находятся между альвеолами, теряют свою структуру, деформируются и разрываются. Обрывки начинают скручиваться в спираль. Фиброз, в котором содержатся сосуды и клетки крови, начинает замещаться рубцовой тканью.
Во время цитологического исследования врач может найти гладкомышечные волокна. Для карнифицированных участков характерна незначительная плотность и отсутствие воздушности.
Причины возникновения
Главная причина развития карнификации – это пневмония или воспаление легких. Патологическое разрастание мягкой ткани происходит в результате перенесенной пневмонии. Это состояние еще называют паренхиматозом.
Существует несколько стадий развития:
- Пораженный участок становится отекшим и покрасневшим. Происходит усиление проницаемости мелких сосудов. В мягкой ткани начинает постепенно накапливаться посторонняя жидкость. Капилляры способствуют высвобождению эритроцитов, внутри паренхимы возникает кровь, которая через время становится плотной.
- Полнокровие приводит к чрезмерному наполнению полости альвеол. Вместе с экссудатом находятся нейтрофилы, которые способствуют формированию фибриновых нитей. В местной лимфатической системе возникает лимфа, а паренхима становится темно-багрового оттенка. Этот процесс еще называют опеченением.
- На третьей стадии внутри альвеол накапливается фибрин, поэтому его нити тесно переплетаются с альвеолами. Количество эритроцитов в легком начинает резко уменьшаться, поэтому возникает гиперемия. Нейтрофилы приводят к чрезмерному нарастанию уплотнения. Паренхима становится серой, поверхность бугристая, в мягких тканях накапливается помутневшая жидкость.
- На последней стадии жидкость поступает в лимфатические сосуды. Фибрин начинает постепенно рассасываться.
К развитию карнификации легкого часто приводит пневмония крупноочаговой формы. Их вес может достигать 8 граммов и более. Такие патологические процессы становятся причиной усиления уплотненности паренхимы. Мягкая ткань приобретает серый оттенок. Если пациенту было назначено соответствующее лечение, добиться полного выздоровления паренхимы невозможно.
Клинические проявления
На начальной стадии пациенты сталкиваются с легким кашлем, во время которого может отхаркиваться незначительное количество слизи. Один из основных характерных признаков – одышка. Сначала она появляется после непродолжительных и легких физических нагрузок.
Когда состояние будет уменьшаться, одышка будет возникать даже в состоянии покоя, во время разговора или занятия обычными повседневными делами. Можно выделить и другие клинические проявления:
- кожа приобретает синий оттенок (нарушение газообмена в альвеолах легких);
- сильный кашель;
- выделение гнойной мокроты во время кашля;
- болезненность в области грудной клетки;
- общая слабость и недомогание;
- быстрая утомляемость.
 Карнификация
Карнификация
У пациента резко снижается качество жизни. В результате дыхательной недостаточности быстро снижается вес тела. В малом круге кровообращения начинает постепенно повышаться давление.
Такие патологические процессы приводят к формированию «легочного сердца». Дополнительно могут присоединиться воспалительные болезни органов грудной клетки.
Диагностика
Выбор метода диагностики зависит от места локализации патологического процесса, а также результата его воздействия. Существует несколько эффективных инструментальных способов, которые помогут диагностировать карнификацию у пациента:
- Рентгенография грудной клетки. В легочной ткани обнаруживаются патологические изменения.
- Бронхография. Этот метод исследования помогает отследить отклонение или сближение бронхов. Нередко врачи обнаруживают деформированные участки во время воспаления легких у пациента. Бронхография открывает информацию про наличие бронхоэктазов. Это симптомы бронхита хронической формы.
- МРТ и КТ легких. Такая диагностика помогает внимательно изучить структуру легких и каждый их слой.
 КТ – один из методов диагностики карнификации легкого
КТ – один из методов диагностики карнификации легкого
По показаниям врача пациенту может быть назначено спирометрия или пикфлоуметрия. Это наиболее информативные методы диагностики. Они помогают определить жизненную емкость легких, а также показатель проходимости легких.
Лечение
Выбор лечения напрямую зависит от тяжести и особенностей протекания болезни. При возникновении первых признаков пневмонии или карнификации, необходимо записываться к врачу и начинать проходить диагностику для постановки, опровержения диагноза.
В редких случаях патология протекает без явных признаков и симптомов. В таком случае лечение отсутствует. Пациенту нужно регулярно приходить на осмотр, чтобы врач смог отследить состояние легочной ткани. Если ситуация начнет усугубляться, больному срочно назначают соответствующее лечение.
При остром воспалительном процессе важно принимать следующие препараты:
- антимикробные;
- отхаркивающие;
- бронхолитические.
 Для лечения карнификации применяют антимикробные препараты
Для лечения карнификации применяют антимикробные препараты
Чтобы улучшить дренажную функцию бронхов, необходимо выполнить бронхоскопию в лечебных целях. Антимикробные препараты помогают уменьшить интоксикацию организма, улучшить общее самочувствие и состояние. В организме нормализуется уровень лейкоцитарной формулы.
Эти препараты могут уменьшить количество гноя, который содержится в мокроте. Эффективность лечения или ее отсутствие можно наблюдать через 2-3 после начала терапии. Если у пациента не наблюдается ухудшение состояния, то прием антибактериальных препаратов продолжают.
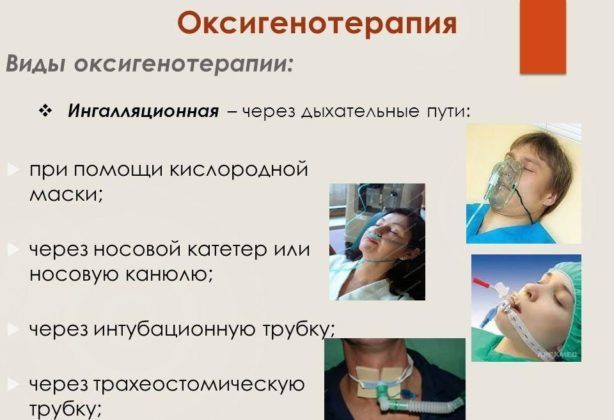
Во время медикаментозного лечения можно усилить результат. Для этого пациенту нужно пройти комплекс физиотерапевтических процедур. Это лечебная физкультура, массаж спины и области грудной клетки, фитотерапия и оксигенотерапия.
Последний метод лечения подразумевает применение кислорода в качестве основного лечения или профилактического средства. Главная задача – улучшить работу дыхательной системы. Кислород, который проникает в легкие, способствует окислению разнообразных веществ – это углеводы, белки и жиры. Оксигенотерапия помогает предупредить рак и другие онкологические болезни.
Прогноз
Если пациент своевременно лечит пневмонию, соблюдает все рекомендации врача, то госпитализация и серьезная терапия не требуется. Когда в организме развивается ограниченный пневмосклероз и возникают неспецифические микроабсцессы, пациенту показано срочное хирургическое вмешательство.
Операцию проводят при фиброзе, циррозе, деструктивных и нагноительных процессах. Все они возникают в легком и требуют срочного хирургического вмешательства. Врач удаляет пораженный участок.
Карнификация легкого – это патологическое состояние и необратимые процессы внутри органа, при которых нужно тщательно следить за своим состоянием. Рекомендуется посещать врача не реже 1-2 раз в месяц, чтобы он смог предотвратить развитие более серьезных процессов.
Пациенту в обязательном порядке требуется диагностика и назначение лечение. Если комплексная терапия при пневмонии начала своевременно, то процесс карнификации можно приостановить.
Источник
Крупозная пневмония представляет собой тяжелое заболевание легких инфекционно-аллергического характера. В тканях возникает воспалительный процесс с образованием выпота альвеол (повышенное содержание биологической жидкости). Болезнь начинается с попаданием микроба в ротоглотку, проникающего в нижние дыхательные пути (альвеолы, бронхиолы). Область поражения крупозной пневмонии распространяется на сегменты легкого или целую долю. Возбудитель проникает в соседние органы по кровеносным и лимфатическим сосудам.
Крупозная пневмония протекает тяжело, потому что площадь поражения легких значительная. Ранее заболевание имело высокий показатель смертности, сейчас современная медицина производит для ее лечения высокоэффективные препараты. Возраст больных обычно от 18 до 40 лет.
Причины крупозной пневмонии
Пневмония начинается под действием:
- пневмококков;
- стафилококков и стрептококков;
- кишечной палочки;
- клебсиеллы.

Бывают случаи комбинированной флоры. Патогенные микробы попадают в легкие несколькими способами:
- Гематогенный – распространение патогенных микроорганизмов через кровь.
- Лимфогенный – заражение крупозной пневмонии через лимфатическую систему.
- Воздушно-капельный – самый распространённый путь попадания болезнетворной микрофлоры, основной источник заражения – больной человек.
Провоцирующие факторы:
- Переохлаждение организма.
- Анемия.
- Отравление токсинами.
- Недостаток витаминов и микроэлементов.
- Гиповитаминоз.
- Травмирование грудной клетки.
- Нервные переживания и стрессы.
- Ослабленный иммунитет по причине бытовых условий и питания.
- Сопутствующие заболевания в острой или хронической форме.
- Воспаление в верхних дыхательных путях.
- Ослабленная функциональность организма.
- Перенесенные вирусные и бактериальные инфекции.
Патогенная микрофлора моментально запускает процесс развития крупозной пневмонии легких. Возможен путь развития болезни аутоинфекционным механизмом. Вызывается двумя причинами:
- ослабленным организмом (переохлаждение и переутомление);
- массовым размножением пневмококков в нижних дыхательных путях.
Возбудитель попадает в легкие, фибрин в альвеолах повышается, проницаемость стенок сосудов увеличивается, а на плевре появляются фибринозные наложения. Крупозная пневмония распространяется по лимфатическим сосудам и межальвеолярным щелям.
Симптоматика крупозной пневмонии
Особенности проявления крупозной пневмонии – острые признаки, не заметить сложно. Но некоторые симптомы появляются до наступления болезни:
- Общая слабость.
- Головные боли любого характера.
- Отсутствие аппетита.
- Нарушения работы ЖКТ (запор, диарея).
Прогрессирующая форма крупозной пневмонии характеризуется следующими симптомами:
- Боли. Острые и колющие боли в боку стороны поражения. Интенсивность нарастает, а иногда неприятные ощущения возникают в плече и животе. Спустя 2–3 дня от заражения крупозной пневмонии симптом проходит. В случае продолжительных болей следует исключить возможные осложнения в виде эмпиемы плевры.
- Кашель. В начале развития крупозной пневмонии кашель сухой, малопродуктивный. Через несколько дней появляется мокрота густой консистенции, вначале белая пенистая, а потом окрашивается кровью.
- Отдышка. Больному сложно делать вдох, часть пораженного легкого участвует в дыхательном процессе неполноценно. Количество вдохов за минуту — от 25 до 50.
- Цианоз. Из-за нарушения газообмена организм не получает необходимого кислорода. Цианоз поражает носогубный треугольник, губы, пальцы на руках и ногах.
- Температурные изменения. Температура тела поднимается, кожа становится сухой и горячей, конечности холодные.
- Гиперемия. Часто является симптомом воспаления легких.
Стадии крупозной пневмонии
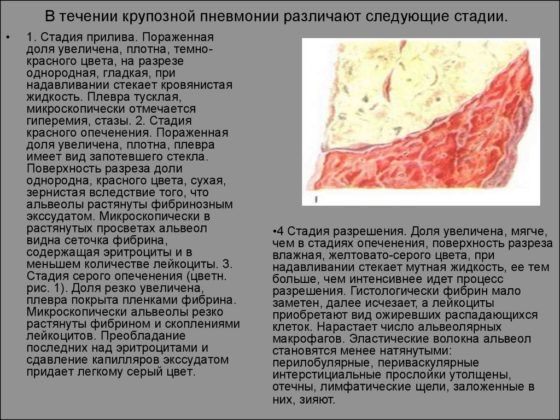
Клиника крупозной пневмонии зависит от вида возбудителя, области поражения, стадии заболевания и его осложнений. Патоморфологические изменения легких проходят 4 стадии. Длительность всех стадий крупозной пневмонии составляет до 11 дней. Протекание болезни у детей происходит по-другому, пропускается 2 стадия. Во время болезни изменяются мышцы сердца, почек, печени, но после выздоровления постепенно все приходит в норму.
В течении крупозной пневмонии различают следующие стадии
Стадия 1
Болезнь начинается со стадии прилива, которая отличается:

I стадия крупозной пневмонии
- нарушением работы сосудов;
- гиперемией;
- отечностью на фоне воспалительного процесса тканей, пораженных патогенными микроорганизмами.
В отечной жидкости присутствует обильное количество возбудителей крупозной пневмонии. Обнаруживаются пораженные доли с помощью рентгена. Если рассматривать легкие под микроскопом, на 1 стадии обнаруживается расширение капилляров, артерий и вен из-за переполнения их кровью.
Альвеольные полости наполняют серозные экссудаты с кровяными частичками, клетками эпителия альвеол. Процесс переходит в воспаление серозного или серозно-геморрагического типа. Продолжительность стадии — до 3 дней.
Стадия 2
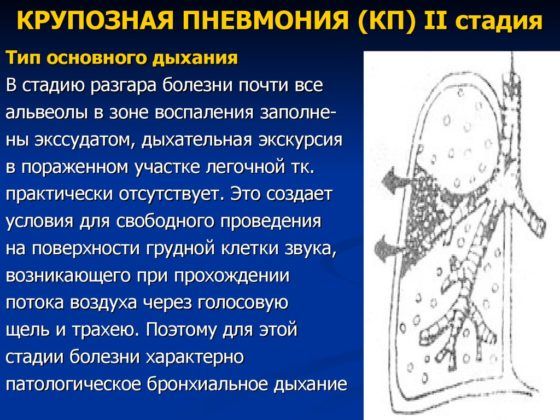
Происходит красное опеченение со второго дня прогрессирования крупозной пневмонии – диапедез эритроцитов усиливается, экссудат обогащается белками с выпадением фибрина. Легочная ткань становится плотной, на 2 стадии фиброзный выпот насыщен эритроцитами и лейкоцитами.
Легкие получают недостаточное питание из-за сдавливания капилляров. Фибрин густой консистенции заполняет альвеолы, межальвеолярные перегородки, некоторое количество поступает в мелкие бронхи и бронхиолы. Лимфоузлы увеличиваются в размерах. Легкие видоизменяются – происходит окрашивание в коричневый цвет, значительное уплотнение и видимая зернистость.
Стадия 3
На данном этапе (на 4–6 день) воспаления в верхних дыхательных путях развивается серое опеченение, вызванное прекращением диапедеза эритроцитов и накоплением лейкоцитов в полости экссудата. Красные тельца уменьшаются в количестве, поэтому гиперемия становится менее выраженной. Промежуточные ткани легкого-области капилляров и мелкие вены подаются инфильтрации. Орган становится еще плотнее, серого цвета внутри с выраженной зернистостью. Стадия продолжается от 2 до 6 дней.

Стадия 4
Процесс разрешения (через 9–11 дней инфицирования) характеризуется выделением протеолитических ферментов, под влиянием которых фиброзный экссудат становится жиже, начинает рассасываться или откашливаться. Происходит очищение легкого – через мокроту и лимфатический дренаж выходит фибрин, патогенная микрофлора, экссудат. Орган становится воздушным. Стадия разрешения продолжается от 2 до 5 дней, в зависимости от индивидуальной реактивности.

Формы крупозной пневмонии
Формы крупозной пневмонии различают по размерам очага воспаления:
- Очаговая. Воспалительный процесс происходит в одной доле легкого. Чаще страдает правая.
- Двухсторонняя пневмония. Поражение охватывает обе доли легкого.
- Атипичные формы. Некоторые случаи заболевания имеют нестандартные проявления.
- Центральная. Воспалительный процесс развивается в глубоких тканях органов, он не ощущается при пальпации. Для обнаружения требуется рентген.
- Абортивная. Сопровождается острыми симптомами в первые 3 дня, затем они затихают.
- Массивная. Процесс воспаления легких быстро распространяется в здоровых тканях.
- Ареактивная. Начальная форма проходит без острых симптомов, течение медленное, вялое.
- Блуждающая. Воспаление легких переходит с одного участка на другой и продолжается в течение долгого времени.
- Аппендикулярная. Острые симптомы с ноющими болями, как при аппендиците.
- Тифоподобная. Процесс заболевания аналогичен по течению брюшного тифа. Медленное развитие с лихорадочными приступами.
- Менингеальная. Болезнь развивается по признакам менингита.
Методы диагностики крупозного воспаления лёгких
Крупозная пневмония проявляется самыми разнообразными симптомами, которые невозможно не заметить. Но в связи с различными формами течения болезни, которые могут быть похожи на другие заболевания, требуется провести точную диагностику.
Методы диагностирования недуга включают:
Рентген. Самый информативный метод определения пневмонии. С помощью него определяется наличие и область распространения воспалительного процесса, начиная с первой стадии. Рентгенография проводится пациентам любого возраста. Рентгенограмма обнаруживает такие признаки:
- выпуклые границы пораженной доли;
- затемнение участков легких;
- изменения плевральной оболочки.
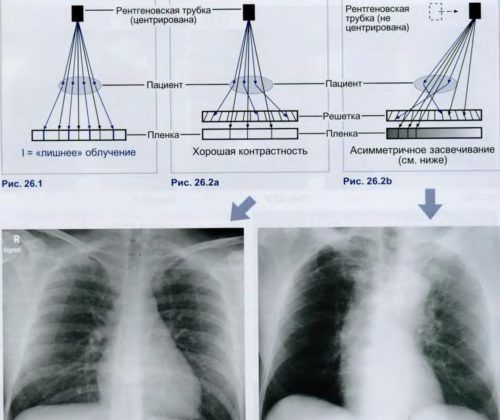
На рентгеновском снимке показано затемнение легкого
Для уточнения диагноза:
Анализы. Общий и биохимический анализ крови, бактериологические исследования мочи и мокроты, чтобы исключить другие виды пневмонии.
Для диагностирования крупозного воспаления легких следует исключить инфицирование очаговой сливной пневмонии, которая характеризуется пестротой аускультативных данных, нецикличным течением. Отличить сегментарную пневмонию можно по герпетическим высыпаниям на губах, носу. Хроническая пневмония протекает с менее выраженными симптомами, но периоды обострения могут быть острыми.
Спорные диагнозы подтверждаются пункцией. В некоторых случаях требуется проведение дополнительных анализов:
- газовый состав крови;
- коагулограмма;
- ЭКГ, КТ, МРТ;
- спирография.
Методы лечения крупозной пневмонии
Лечение заболевания осуществляется под постоянным контролем врача, поэтому пациента госпитализируют в отделение интенсивной терапии. Лечебные мероприятия зависят от выраженных симптомов, стадии, формы, особенностей течения болезни. Терапия назначается только после уточненного диагноза крупозной пневмонии. Самое эффективное лечение включает комплекс мероприятий. Пневмония подается успешной терапии при быстрой постановке диагноза и точном соблюдении рекомендаций и предписаний лечащего врача.
Оксигенотерапия. Суть метода – нормализация газообмена с помощью кислородных процедур.

Прием медикаментов. Вначале проводится антибактериальная терапия, назначаются антибиотики широкого спектра, а после уточнения диагноза по результатам анализа мокроты, препарат корректируется. Дополнительно прописываются препараты для устранения симптомов:
- муколитики;
- противогерпетические;
- противовоспалительные;
- сосудистые;
- успокаивающие.
Физиотерапия. Лечение проводится физическими воздействиями (кварц, магнитное излучение, электротерапия теплом).

Общие рекомендации. Пациенту назначается постельный режим, витаминизированное питание, обильное питье и покой. Помещение необходимо часто проветривать.
Чем опасна крупозная пневмония
Заболевание вызывает множество опасных осложнений. Тяжелые случаи могут привести к смертельному исходу. Последствия бывают двух типов:
Легочные. Связанные с работой дыхательных путей.
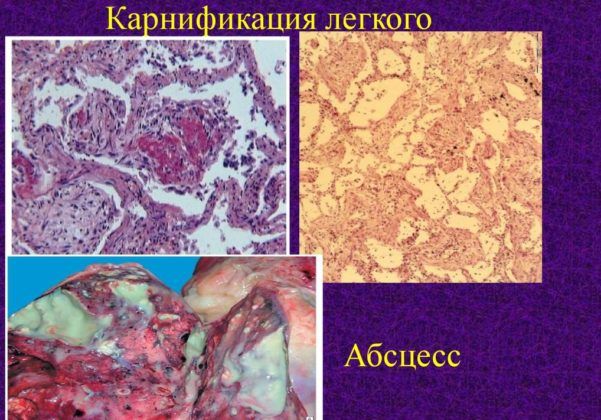
- Карнификация (перерастание легочной ткани в соединительную).
- Сепсис легочной оболочки.
- Нагноение легкого.
- Гангрена легкого.
- Плеврит гнойный и выпотный.
- Цирроз и абсцесс.
- Выпотная эмпиема плевры.
Внелегочные. Инфекция часто выходит за пределы легкого, происходит распространение крупозной пневмонии по всему организму, поражая другие внутренние органы.
- Менингит серозный и гнойный.
- Сепсис.
- Шок инфекционно-токсический.
- Воспаление почек.
- Проблемы с суставами.
- Перикардит.
- Воспалительный процесс сердечной сумки.
- Печеночная недостаточность.
Состояния характеризуются тяжелыми течениями, требуют незамедлительного лечения. Ухудшается самочувствие, появляется озноб и лихорадка. Мокроты становится больше, она с гнойным и гнилостным запахом.
Профилактика
Главная задача профилактики крупозной пневмонии – исключить провоцирующие факторы заражения. Важно укрепить иммунитет путем воздушного или водного закаливания, здорового питания и физических нагрузок. Необходимо соблюдать правила личной гигиены, отказаться от вредных привычек. Следить за состоянием здоровья, не запускать заболевания. Во время эпидемий принимать меры безопасности. Заболевание составляет высокую опасность для здоровья человека. Во избежание тяжелых последствий болезни следует незамедлительно пройти обследование и начать лечение.
Видео по теме: Пневмония — профилактика и лечение заболевания
Источник


