Клинические рекомендации по лечению внебольничной пневмонии у детей 2015

Российское респираторное общество Межрегиональное педиатрическое респираторное общество
Федерация педиатров стран СНГ Московское общество детских врачей
ВНЕБОЛЬНИЧНАЯ
ПНЕВМОНИЯ У ДЕТЕЙ
Клинические рекомендации
УДК 616.24-002-053.2 ББК 57.334.12
В60
В60 Внебольничная пневмония у детей. Клинические рекомендации. — Москва : Ори- гинал-макет, 2015. — 64 с.
ISBN 978-5-990-66034-2
УДК 616.24-002-053.2 ББК 57.334.12
Научное издание
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ У ДЕТЕЙ. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Оригинал-макет подготовлен компанией ООО «Оригинал-макет» www.o-maket.ru; тел.: (495) 726-18-84 Санитарно-эпидемиологическое заключение
№ 77.99.60.953.Д.004173.04.09 от 17.04.2009 г. Подписано в печать 20.08.2015. Формат 70×100 1/16. Печать офсетная. Печ. л. 4,0. Тираж 21 100 экз. Заказ №
ISBN 978-5-990-66034-2 | © ООО «Оригинал-макет», оформление, 2015 |
Руководитель проекта:
Председатель правления Российского респираторного общества, академик РАМН, профессор А.Г. Чучалин
Координационный совет:
профессор, д.м.н. Геппе Н. А., профессор д.м.н. Розинова Н.Н., профессор, д.м.н. Волков И.К., профессор, д.м.н. Козлова Л.В., профессор, д.м.н. Малахов А.Б., профессор, д.м.н. Манеров Ф.К., профессор д.м.н. Мизерницкий Ю.Л.
Эксперты: Абдрахманова С.Т. (Астана), Антипкин Ю.Г. (Киев), Ашерова И.К. (Ярославль), Балева Л.С. (Москва), Баскакова А.Е. (Кострома), Бойцова Е.В. (С.-Петербург), Богорад А.Е. (Москва), Больбот Ю.К. (Днепропетровск), Бондарь Г.Н. (Владивосток), Буйнова С.Н. (Иркутск), Вавилова В.П. (Кемерово), Василевский И.В. (Минск), Гаймоленко И.Н. (Чита), Геппе Н.А. (Москва), Горелов А.В. (Москва), Донос А.А. (Кишинев), Дронов И.А. (Москва), Елкина Т.Н. (Новосибирск), Ермакова И.Н. (Тверь), Ермакова М.К. (Ижевск), Заболотских Т.В. (Благовещенск), Ильенкова Н.А. (Красноярск), Камаев А.В. (С.-Петербург), Капранов Н.И. (Москва), Кожевникова Т.Н. (Тула), Козлова Л.В. (Смоленск), Колесникова С.М. (Хабаровск), Колосова Н.Г. (Москва), Кондратьева Е.И. (Москва), Кондюрина Е.Г. (Новосибирск), Копилова Е.Б. (Иваново), Кострова В.П. (Махачкала), Косякова Н.И. (Пущино), Кулагина В.В. (Самара), Лапшин В.Ф. (Киев), Лев Н.С. (Москва), Лютина Е.И. (Новокузнецк), Маланичева Т.Г. (Казань), Малахов А.Б. (Москва), Манеров Ф.К. (Новокузнецк), Мельникова И.М. (Ярославль), Мещеряков В.В. (Нижневартовск), Мизерницкий Ю.Л. (Москва), Михалев Е.В. (Томск), Мозжухина Л.И. (Ярославль), Мокина Н.А. (Самара), Неретина А.Ф. (Воронеж), Олехнович В.М. (Сургут), Павлинова Е.Б. (Сургут), Побединская Н.С. (Иваново), Постников С.С. (Москва), Розинова Н.Н. (Москва), Романенко В.А. (Челябинск), Рывкин А.И. (Иваново), Саввина Н.В. (Якутск), Савенкова М.С. (Москва), Самсыгина Г.А. (Москва), Середа Е.В. (Москва), Скачкова М.А. (Оренбург), Скучалина Л.Н. (Астана), Соколина И.А. (Москва), Сорока Н.Д. (C.-Петербург), Спичак Т.В. (Москва), Таточенко В.К. (Москва), Тришина С.В. (Симферополь), Тутуева Л.А. (Севастополь), Узакбаев К.А. (Бишкек), Узунова А.Н. (Челябинск), Файзуллина Р.М. (Уфа), Федоров И.А. (Челябинск), Хачатрян Л.Г. (Москва), Холодок Г.Н. (Хабаровск), Царькова С.А. (Екатеринбург), Чепурная М.М. (Ростов-на-Дону), Черная Н.Л. (Ярославль), Шабалов Н.П. (С.-Петербург), Шамсиев Ф.М. (Ташкент), Шуляк И.П. (Екатеринбург).
ВВЕДЕНИЕ
Внебольничная пневмония (ВП) являются актуальной проблемой для педиатрической практики. В последние годы отмечается рост заболеваемости ВП у детей, относительно высокой остается смертность от этого заболевания. В реальной практике, особенно в амбулаторных условиях, серьезными проблемами являются ранняя диагностика и рациональная терапия пневмонии у детей.
В 2010 году при участии 65 экспертов из России и стран СНГ была создана научно-практическая программа «Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика» [1], которая издавалась с небольшими переработками в 2011
и2012 годах. В программе были резюмированы накопленные данные по вопросам этиологии, патогенеза, эпидемиологии, диагностики
илечения ВП у детей.
За последние 5 лет было проведено и представлено в мировой научной литературе большое число клинических и эпидемиологических исследований, касающихся пневмонии. К сожалению, в отечественной литературе этой проблеме уделяется недостаточно внимания. В 2013 году Министерством здравоохранения Российской Федерации были приняты новые стандарты медицинской помощи при пневмонии и «Порядок оказания медицинской помощи населению по профилю «пульмонология»». С 2014 года в Национальный календарь профилактических прививок России включена вакцинация против пневмококковой инфекции. В связи с вышесказанным назрела необходимость пересмотра ряда позиций, относительно ВП у детей и создание нового экспертного документа, отражающего современные клинические рекомендации.
Основное внимание в данном документе уделено практическим вопросам диагностики и терапии ВП у детей, и в частности особенностям ведения детей в амбулаторных условиях, включены данные по особенностям ВП у детей с ВИЧ-инфекцией, ДЦП, муковисцидозом. Книга предназначена для педиатров, врачей общей практики, пульмонологов, клинических фармакологов, реаниматологов, а также преподавателей медицинских вузов.
При подготовке клинических рекомендаций авторы пытались строить рекомендации по диагностике и лечению на основе данных доказательной медицины (таблица 1). Однако необходимо учитывать, что
внастоящее время доказательная база в отношении методов лечения
впедиатрии, в том числе по АБТ явно недостаточна, что связано с этическими и деонтологическими проблемами. Также следует учитывать, что эффективность этиотропной терапии пневмонии принципиально зависит от чувствительности возбудителей к АБП, которая имеет значительные региональные особенности и подвержена существенным изменениям.
5
Таблица 1 Категории доказательств для обоснования применения
в клинических рекомендациях
Категория | Источник | Определение доказательств |
доказательств | ||
A | Рандомизированные | Доказательства основаны на хорошо сплани- |
контролируемые | рованных рандомизированных исследовани- | |
исследования | ях, проведенных на достаточном количестве | |
пациентов, необходимом для получения | ||
достоверных результатов. Могут быть | ||
обоснованно рекомендованы для широкого | ||
применения | ||
B | Рандомизированные | Доказательства основаны на рандомизи- |
контролируемые | рованных контролируемых исследованиях, | |
исследования | однако количество включенных пациентов | |
недостаточно для достоверного статистиче- | ||
ского анализа. Рекомендации могут быть рас- | ||
пространены на ограниченную популяцию | ||
C | Нерандомизированные | Доказательства основаны на нерандомизи- |
клинические | рованных клинических исследованиях или | |
исследования | исследованиях, проведенных на ограничен- | |
ном количестве пациентов | ||
D | Мнение экспертов | Доказательства основаны на выработанном |
группой экспертов консенсусе по определен- | ||
ной проблеме |

Глава 1 ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ
ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ У ДЕТЕЙ
1.1. Определение
Пневмония — острое инфекционное заболевание, различное по этиологии (преимущественно бактериальное), характеризующееся очаговыми поражениями легких с внутриальвеолярной экссудацией, что проявляется выраженными в различной степени интоксикацией, респираторными нарушениями, локальными физикальными изменениями со стороны легких и наличием инфильтративной тени на рентгенограмме грудной клетки.
Внебольничная пневмония (домашняя, амбулаторная) — это пневмония, развившаяся вне больницы или в первые 72 часа госпитализации.
1.2.Классификация
Всоответствии с Международной классификацией болезней, травм
ипричин смерти 10–го пересмотра (МКБ-10) и «Классификацией клинических форм бронхолегочных заболеваний у детей» [2] выделяют следующие формы пневмонии:
1. По этиологии:
•бактериальная (в то числе, вызванная атипичными бактериями);
•вирусная;
•грибковая;
•паразитарная;
•смешанная.
Классификация по этиологии положена в основу МКБ 10 пересмотра (приложение 1). Однако, широкое использование этиологической классификации пневмонии невозможно, поскольку верификация этиологии ВП отсутствует у большинства пациентов, а клинические симптомы малоинформативны для этиологической диагностики.
2.По морфологии:
•очаговая — один или несколько очагов пневмонической инфильтрации размером 1–2 см;
•очагово-сливная (псевдолобарный инфильтрат) — неоднородная массивная пневмоническая инфильтрация, состоящая из нескольких очагов. Может осложняться деструктивными процессами и экссудативным плевритом;
•сегментарная — границы повторяют анатомические границы одного сегмента;
7
•полисегментарная — границы инфильтрации повторяют анатомические границы нескольких сегментов. Часто протекает с уменьшением размеров пораженного участка легкого (ателектатический компонент);
•лобарная (долевая) — инфильтрация охватывает долю легкого. Вариантом течения долевой пневмонии является крупозная пневмония;
•интерстициальная — наряду с негомогенными инфильтратами легочной паренхимы имеются выраженные, иногда преобладающие изменения в интерстиции легких. Редкая форма пневмонии, которая развивается у больных с ИДС.
3.По течению:
•острая — длительность до 6 недель;
•затяжная — длительность более 6 недель.
4.По тяжести:
•средней тяжести;
•тяжелая.
5.По развившимся осложнениям:
•плевральные осложнения — плеврит;
•легочные осложнения — полостные образования, абсцесс;
•легочно-плевральные осложнения — пневмоторакс, пиопневмоторакс;
•инфекционно-токсические осложнения — бактериальный шок [2, 3].
Глава 2 ЭПИДЕМИОЛОГИЯ ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ
2.1.Заболеваемость внебольничной пневмонией
С2011г. ВП включена в перечень инфекционных и паразитарных заболеваний, подлежащих регистрации и государственному учету в Российской Федерации, а статистические показатели заболеваемости вносятся Федеральной службой по надзору в сфере защиты прав потребителей
иблагополучия человека в «Сведения об инфекционных и паразитарных заболеваниях» (до 2010 г. Минздравом РФ представлялись показатели заболеваемости в целом по внебольничной и госпитальной пневмонии). Данные по заболеваемости ВП представлены в табл. 2. Правила регистрации случаев заболевания ВП представлены в приложении 2.
Таблица 2 Динамика показателей заболеваемости ВП у детей и подростков в РФ [4]
Показатели | 2011 г. | 2012 г. | 2013 г. | 2014 г. | |
У детей в возрасте до 17 лет | абсолютное число | 139 016 | 168 391 | 190 711 | 181 313 |
включительно | на 100 тыс. населения | 534,3 | 642,5 | 722,8 | 678,7 |
У детей в возрасте до 15 лет | абсолютное число | 129 055 | 154 160 | 176 093 | 171 604 |
включительно | на 100 тыс. населения | 607,4 | 711,5 | 800,9 | 762,3 |
В2014 г. среди всего населения Российской Федерации из 507031 случая заболеваний ВП (заболеваемость 354,1 на 100 тыс. населения) на детей и подростков до 17 лет пришлось 181313 случаев (заболеваемость 678,7 на 100 тыс. населения), из них на детей до 15 лет 171604 случая (заболеваемость 762,3 на 100 тыс. населения) [4]. Таким образом, заболеваемость ВП среди детей до 15 лет более чем в 2 раза превышает заболеваемость для населения в целом.
Эпидемиологические исследования показывают, что в течение года заболеваемость ВП минимальная в июле–сентябре, повышается в октя- бре–декабре, достигает максимума в январе–апреле и снижается в мае– июне. Заболеваемость ВП коррелирует с сезонным повышением уровня ОРВИ [5]. Вспышки микоплазменной ВП характерны для закрытых коллективов и отмечаются каждые 3–5 лет [1].
Вряде регионов РФ заболеваемость ВП регистрировалась и до 2010 г.
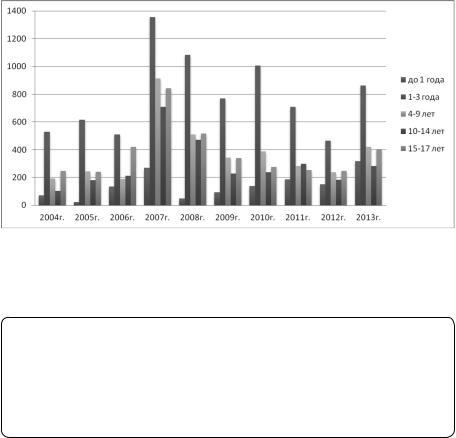
Вг. Новокузнецке за 24-летний период наблюдения (1990–2013 гг.) заболеваемость ВП среди детей составляла от 210 до 890 на 100 тыс. населения (2,1–8,9‰), среди подростков — от 140 до 840 на 100 тыс. населения (1,4–8,4‰). Максимальная заболеваемость ВП во все годы наблюдалась у детей в возрасте 1–3 лет — от 465 до 1356 на 100 тыс населения (рис. 1) [6].
9

Рис. 1. Заболеваемость внебольничной пневмонией у детей разного возраста
вг. Новокузнецке за 10-летний период [6]
2.2.Смертность от внебольничной пневмонии
По данным ВОЗ пневмония является главной причиной детской смертности во всем мире. Среди причин летальности у детей до 5 лет на ее долю приходится 17,5%, что ежегодно в мире составляет около 1,1 млн смертельных случаев (это больше, чем СПИД, малярия и корь вместе взятые). При этом 99% летальных случаев от пневмонии у детей до 5 лет приходятся на слабо и средне развитые страны мира [7].
Вглобальном исследовании было установлено, что в 2010 г. летальность
всвязи с тяжелыми острыми инфекциями нижних дыхательных путей у госпитализированных детей в возрасте до 5 лет в развивающихся странах была почти в 4 раза выше, чем в развитых (2,3% и 0,6%, соответственно) [8].
По данным Минздрава РФ болезни органов дыхания у детей в возрасте 0–17 лет занимают третье место в структуре причин смерти после внешних причин и пороков развития. В РФ в последние годы произошло значительное снижение смертности от пневмонии детей первого года жизни: с 16,1 в 1995 г. до 2,7 в 2012 г. на 10 000 родившихся живыми (при этом, в 24% пневмония выступает не основной, а конкурирующей причиной смерти больных). Данные о смертности от пневмонии по регионам РФ имеют значительный разброс показателей — от 0 до 13,7 на 10 000 (в 2009г.) [1, 4, 9].
Фоновые факторы риска летального исхода от пневмонии у детей [9]:
• возраст до 5 лет и мужской пол;
• врожденные и хронические заболевания;
• позднее обращение за медицинской помощью;
• позднее поступление в стационар;
• гестационный возраст при рождении меньше 28 недель.
Источник
Об утверждении Методических рекомендаций по диагностике и лечению внебольничной, нозокомиальной пневмонии (карманные рекомендации)
В целях улучшения организации оказания медицинской помощи больным с пневмонией приказываю:
1. Утвердить прилагаемые Методические рекомендации по диагностике и лечению внебольничной, нозокомиальной пневмонии (далее — Методические рекомендации).
2. Главным врачам медицинских организаций Пермского края независимо от форм собственности организовать оказание медицинской помощи больным пневмонией в соответствии с утвержденными Методическими рекомендациями.
3. Контроль исполнения приказа возложить на заместителя министра здравоохранения Пермского края К.Б.Шипигузова
Министр
Д.А.МАТВЕЕВ
Методические рекомендации по диагностике и лечению внебольничной, нозокомиальной пневмонии (карманные рекомендации)
УТВЕРЖДЕНЫ
Приказом
Министерства здравоохранения
Пермского края
от 18.01.2018 N СЭД-34-01-06-25
Пневмония
Возрастная категория: взрослое население.
Условия оказания медицинской помощи: поликлиника, круглосуточный стационар, дневной стационар (терапевтический, пульмонологический, инфекционный профиль).
Пневмония — острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным, а также инфильтративным изменениям на рентгенограмме.
Внебольничная пневмония — острое заболевание, которое возникло во внебольничных условиях (вне стационара или после 4 недель после выписки из него, или диагностированное в первые 48 часов после поступления в стационар, или развившееся у пациентов, не находившихся в домах сестринского ухода/отделениях длительного медицинского наблюдения >= 14 суток) и сопровождается симптомами инфекции нижних отделов дыхательных путей (лихорадка; кашель; выделение мокроты, возможно гнойной; боль в груди и одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Госпитальная (нозокомиальная) пневмония — пневмония, развивающаяся у пациентов не ранее 48 часов с момента госпитализации при условии исключения инфекций, которые в момент поступления в стационар находились в инкубационном периоде. С учетом сроков развития, тяжести течения, наличия или отсутствия факторов риска полирезистентных возбудителей госпитальную пневмонию разделяют на раннюю и позднюю. Ранняя госпитальная пневмония возникает в течение первых 5 дней с момента госпитализации, вызывается возбудителями, чувствительными к традиционным антибиотикам, имеет более благоприятный прогноз. Поздняя развивается не ранее 6-го дня госпитализации, характеризуется высоким риском наличия полирезистентных возбудителей и менее благоприятным прогнозом.
По течению: острое — длительностью до 4 недель, затяжное — длительностью более 4 недель.
Диагноз пневмонии является установленным при наличии у больного:
1. Рентгенологически подтвержденной «свежей» очаговой инфильтрации легочной ткани.
2. Не меньше 2 клинических признаков из нижеперечисленных:
— острое начало заболевания с температурой тела выше 38 °C;
— кашель с выделением мокроты;
— физикальные признаки (притупленный или тупой перкуторный звук, ослабленное или жесткое бронхиальное дыхание, очаг звонких мелкоочаговых хрипов и/или крепитации);
— в общем анализе крови лейкоцитоз (больше 10 x 109/л при норме 4-9 x 109/л) и/или палочкоядерный сдвиг (больше 10% при норме 1-6%).
При отсутствии или невозможности получения рентгенологического подтверждения наличия очаговой инфильтрации в легких диагноз пневмонии является неточным/неопределенным. При этом диагноз заболевания устанавливают с учетом данных эпидемиологического анамнеза (острое начало заболевания с температурой тела выше 38 °C), жалоб больного (кашель с выделением мокроты) и выявленных у пациента соответствующих физикальных признаков (притупленный или тупой перкуторный звук, ослабленное или жесткое бронхиальное дыхание, очаг звонких мелкоочаговых хрипов и/или крепитации). Предположение о наличии пневмонии маловероятно у больных с лихорадкой, жалобами на кашель, одышку, выделение мокроты и/или боль в груди при отсутствии физикальных признаков и невозможности проведения рентген-исследования органов грудной клетки.
Тяжесть пневмонии определяется выраженностью клинических проявлений и осложнений:
1. Нетяжелые пневмонии.
2. Тяжелые пневмонии — при наличии хотя бы одного критерия — клинические: острая дыхательная недостаточность (ЧДД > 30 в мин., SaO2 < 90%), гипотензия САД < 90 мм рт. ст., ДАД < 60 мм рт. ст., дву- или многодолевое поражение, нарушение сознания, внелегочный очаг инфекции; лабораторные показатели: лейкопения (< 4 x 109/л), гипоксемия (SaO2<90%, РаО2<60 мм рт. ст.), острая почечная недостаточность (анурия, креатинин крови > 0,18 ммоль/л, мочевина > 15 ммоль/л).
Наименование нозологической формы заболевания (шифр по МКБ-10):
Пневмония, вызванная Streptococcus pneumoniae (J13)
Пневмония, вызванная Haemophilus influenzae (J14)
Пневмония, вызванная Klebsiella pneumoniae (J15.0)
Пневмония, вызванная Pseudomonas (синегнойной палочкой) (J15.1)
Пневмония, вызванная стафилококком (J15.2)
Пневмония, вызванная стрептококком группы В (J15.3)
Пневмония, вызванная другими стрептококками (J15.4)
Пневмония, вызванная Escherichia coli (J15.5)
Пневмония, вызванная другими аэробными грамотрицательными бактериями (J15.6)
Пневмония, вызванная Mycoplasma pneumoniae (J15.7)
Другие бактериальные пневмонии (J15.8)
Бактериальная пневмония неуточненная (J15.9)
Пневмония, вызванная хламидиями (J16.0)
Пневмония, вызванная другими уточненными инфекционными возбудителями (J16.8)
Бронхопневмония неуточненная (J18.0)
Долевая пневмония неуточненная (J18.1)
Гипостатическая пневмония неуточненная (J18.2)
Другая пневмония, возбудитель не уточнен (J18.8)
Пневмония неуточненная (J18.9)
Показания для госпитализации:
Внебольничная пневмония:
— Возраст старше 60 лет.
— Тяжесть состояния: любой из четырех признаков:
— нарушения сознания;
— одышка;
— САД менее 90 мм рт. ст., ДАД менее 60 мм рт. ст.;
— Sp02 < 92%.
— Многодолевое поражение легких.
— Тяжелые сопутствующие заболевания.
— Иммунокомпрометирующие состояния.
— Легочно-плевральные осложнения.
— Выраженная дегидратация.
— Отсутствие у больных с легочным инфильтратом ответа на стартовую АБТ в течение 48 ч.
— Плохие социальные условия.
— Беременность.
Показания для госпитализации в отделение интенсивной терапии (реанимации): наличие у больных не менее трех «малых» или одного «большого» критерия
«Малые» критерии | «Большие» критерии |
— частота дыхания 30 в 1 мин. и больше; — нарушение сознания; — Sa02 меньше 90% (по данным пульсоксиметрии), парциальное напряжение кислорода в артериальной крови (далее — Ра02) ниже 60 мм рт. ст.; — САД ниже 90 мм рт. ст.; — двустороннее или многодолевое поражение легких, полости распада, плевральный выпот | — потребность в проведении ИВЛ — быстрое прогрессирование очагово-инфильтративных изменений в легких — увеличение размеров инфильтрации больше чем на 50% на протяжении ближайших 2 суток; — септический шок или необходимость введения вазопрессоров на протяжении 4 ч. и более; — острая почечная недостаточность (количество мочи меньше 80 мл за 4 ч., или уровень креатинина в сыворотке крови выше 0,18 ммоль/л, или концентрация азота мочевины выше 7 ммоль/л (азот мочевины = мочевина (ммоль/л) / 2,14) при отсутствии хронической почечной недостаточности) |
Диагностика и лечение пневмонии
шифр по МКБ-10 | Объемы оказания медицинской помощи | Исход заболевания | |||||
Диагностика | Лечение | ||||||
Обязательная | Кратность | Дополнительная (требует обоснования) | Необходимое | Средняя длительность | |||
Амбулаторно-поликлинические условия и условия дневного стационара | |||||||
J13, J14, J15.0, J15.2, J15.3, J15.4, J15.5, J15.6, J15.7, J15.8, J15.9, J16.0, J16.8, J18.0, Л8.1, J18.2, J18.8, J18.9 | Анамнез и физикальное исследование | 1 раз при постановке диагноза. Контроль состояния на следующий день и через 2-3 дня от начала терапии. Кратность дальнейшего наблюдения — по состоянию (обязательно через 7-10 дней от начала терапии) | ЭКГ в стандартных отведениях — по показаниям. Биохимический анализ крови (АЛаТ, АСаТ, креатинин, глюкоза, СРП) — по показаниям. Микроскопическое исследование мазков мокроты на микобактерии туберкулеза. При наличии признаков обтурации бронха на рентгенограмме, пневмонии затяжного течения: бронхоскопия. При наличии клиники и отсутствии рентгенологических изменений, при наличии признаков нетипичного течения заболевания, рецидивирующей пневмонии, пневмонии затяжного течения: компьютерная томография грудной клетки | 1. Антибиотикотерапия (прием первой дозы желателен при оказании неотложной помощи). 2. Муколитики при наличии мокроты: — амброксол — 3 раза в сут. или раствор для ингаляций через небулайзер 2-3 раза в сут.; — ацетилцистеин — внутрь в 1-2 приема или в растворе для ингаляций через небулайзер 2 раза в сут. <*> 3. При наличии обструктивного синдрома: — ипратропия бромид/фенотерол в ДАИ или в растворе для ингаляций через небулайзер 2-3 раза в сут. <*> 4. Жаропонижающие препараты по показаниям: ибупрофен или парацетамол | Длительность антибактериальной терапии — до 7-10 дней (не менее 5 дней); симптоматическая терапия может быть продолжена 7-21 день | Выздоровление. Улучшение | |
Общий анализ крови, мочи | 1 раз при постановке диагноза. Контроль по показаниям | ||||||
Бактериоскопия мокроты при наличии продуктивного кашля | 1 раз при постановке диагноза | ||||||
Рентгенологическое исследование органов грудной клетки в двух проекциях | 1 раз при постановке диагноза. Контроль через 7-14 дней, при наличии клинических показаний — в более ранние сроки | ||||||
Пульсоксиметрия | При каждом осмотре | ||||||
Условия круглосуточного стационара | |||||||
J13 J14 J15.0 J15.1 J15.2 Jl 5.3 J15.4 J15.5 J15.6 J15.7 J15.8 J15.9 J16.0 J16.8 J18.0 J18.1 J18.2 J18.8 J18.9 | Дополнительно к указанному в амбулаторно-поликлинических условиях: ЭКГ в стандартных отведениях, биохимический анализ крови (АЛаТ, АСаТ, креатинин, глюкоза, мочевина, СРП) | 1 раз при постановке диагноза | Дополнительно к указанному в амбулаторно-поликлинических условиях: для определения типа возбудителя: посев мокроты. При SpO2 < 90%: газы артериальной крови, КЩС. При тяжелой степени тяжести заболевания, подозрении на сепсис: посев венозной крови на флору (2 пробы из разных вен). При наличии плеврального выпота: по показаниям трансторакальное УЗИ плевры, плевральная пункция; исследование плевральной жидкости (цитологическое, биохимическое, микробиологическое). При тяжелых пневмониях: исследование уровня прокальцитонина. По показаниям: показатели коагуляции, группа крови и резус-фактор. Во время эпидемии гриппа или при наличии данных, свидетельствующих о возможном инфицировании, — обследование на грипп методом ПЦР. При наличии клиники тромбоэмболии легочной артерии: компьютерная томография грудной клетки с внутривенным контрастированием | Дополнительно к указанному в амбулаторно-поликлинических условиях: 4. При наличии выраженной дыхательной недостаточности (Sp02 < 88%) — малопоточная инсуфляция кислорода 1-2л/мин. через носовые канюли; Pa02/Fi02 < 250 мм рт. ст., РаС02 > 50 мм рт. ст. или pH < 7,3) — неинвазивная ИВЛ, при неэффективности, остановке дыхания, нарушениях сознания, психомоторном возбуждении — перевод на ИВЛ. 5. Инфузионная терапия по выраженности интоксикационного синдрома от 0,5 до 2,0 л/сут. 6. Восстановление основных гемодинамических параметров, стабилизация гемодинамики, коррекция волемических, электролитных, реологических нарушений, кислотно-щелочного равновесия, устранение тканевой гипоксии. 7. Для профилактики системных тромбоэмболий — низкомолекулярные гепарины или нефракционированный гепарин. 8. При длительности септического шока более 1 сут., необходимости использования вазопрессоров — гидрокортизон 200-300 мг/сут. в/в кап. 10 мг/час после нагрузочной дозы 100 мг от 2 до 7 дней. 9. Для профилактики стрессовых язв — антисекреторные препараты | Ступенчатая антибактериальная терапия. Длительность антибактериальной терапии при нетяжелом течении после нормализации температуры — до 7 дней; при тяжелой пневмонии — от 10 до 21 дня; симптоматическая терапия может быть продолжена до 7-25 дней | Выздоровление. Улучшение | |
________________
Примечание.
* Или другие лекарственные препараты из этой группы, входящие в перечень ЖНВЛС.
Антибактериальная терапия:
Критерии эффективности лечения:
— Полный эффект: падение температуры < 38,0 °C через 48-72 часа при пневмонии на фоне улучшения состояния и аппетита, уменьшения одышки.
— Частичный эффект: сохранение температуры > 38,0 °C после указанных выше сроков при снижении степени токсикоза, одышки, улучшении аппетита в отсутствие отрицательной рентгенологической динамики. Смены антибиотика при нетяжелом течении не требует, необходимо присоединить второй антибиотик.
— Отсутствие клинического эффекта: сохранение температуры > 38,0 °C при ухудшении состояния и/или нарастании рентгенологических изменений. Требует смены антибиотика.
Длительность введения и дозировка рассчитывается индивидуально в соответствии с инструкцией по применению препарата.
Критерии перехода с парентерального на пероральный прием антибиотиков (ступенчатая терапия):
— снижение температуры тела до субфебрильных цифр (< 37,5 °C) при двух измерениях с интервалом 8 часов;
— уменьшение выраженности одышки;
— отсутствие нарушения сознания;
— положительная динамика со стороны других симптомов и признаков заболевания;
— отсутствие нарушения всасывания в ЖКТ;
— согласие (настроенность) пациента на пероральное лечение.
Внебольничная пневмония
Нетяжелые пневмонии
Нетяжелые пневмонии:
— без наличия факторов риска:
— Амоксициллин 500 мг 3 раза в день внутрь
или макролиды**** (Азитромицин 500 мг 1 раз в сутки или Кларитромицин 500 мг каждые 12 часов) внутрь
________________
**** Монотерапия макролидами допустима только в регионах с низким уровнем резистентности основных возбудителей внебольничной пневмонии (Streptococcus pneumonia, Haemophilus influenzae) по данным мониторинга резистентности на сайте www.map.antibiotic.ru.
— при наличии факторов риска (для пациентов с сопутствующими заболеваниями и/или принимавшим антибиотики за последние 3 месяца):
— Амоксициллин/Клавуланат (875 + 125) мг каждые 12 часов в комбинации с макролидом (Азитромицин 500 мг 1 раз в сутки или Кларитромицин 500 мг каждые 12 часов) внутрь
или монотерапия: респираторный фторхинолон (Левофлоксацин 500 мг 1 раз в сутки или Моксифлоксацин 400 мг 1 раз в сутки) внутрь;
— у госпитализированных пациентов возможно, кроме вышеперечисленного, назначение:
— Амоксициллин/Клавуланат 1,2 г каждые 8 часов в/в в комбинации с макролидом (Азитромицин 500 мг 1 раз в сутки или Кларитромицин 500 мг каждые 12 часов) внутрь;
— Цефотаксим 1-2 г каждые 8 часов в/в или в/м или Цефтриаксон 1 г 1 раз в сутки в/в или в/м в комбинации с макролидом (Кларитромицин 500 мг каждые 12 часов или Азитромицин 500 мг каждые 24 ч.) внутрь; или респираторный фторхинолон (Левофлоксацин 500 мг 1 раз в сутки или Моксифлоксацин 400 мг 1 раз в сутки) внутрь или в/в.
Тяжелые пневмонии
Тяжелые пневмонии:
— Амоксициллин/Клавуланат 1,2 г каждые 6-8 часов в/в или Ампициллин/сульбактам 1,5 г каждые 6-8 часов в/в в комбинации с макролидом (Кларитромицин 0,5 г каждые 12 ч. в/в или Азитромицин 0,5 г каждые 24 ч. в/в***);
________________
*** Введение препарата до 5 дней в соответствии с инструкцией к лекарственному препарату.
— или Цефотаксим 1-2 г каждые 6-8 часов в/в или Цефтриаксон 1-2 г 2 раза в сутки в/в (макс. суточная доза — 4 г) или Цефепим 2 г каждые 8-12 часов в/в в комбинации с макролидом (Кларитромицин 0,5 г каждые 12 ч. в/в или Азитромицин 0,5 г каждые 24 ч. в/в);
— или Меропенем в/в 1-2 г каждые 8 часов или Эртапенем 2 г в первые 24 часа, затем 1 г каждые 24 часа в/в в комбинации с макролидом (Кларитромицин 0,5 г каждые 12 ч. в/в или Азитромицин 0,5 г каждые 24 ч. в/в);
— или респираторные фторхинолоны (Левофлоксацин 500 мг в/в 1-2 раза в сутки или Моксифлоксацин 400 мг 1 раз в сут. в/в) в комбинации с Цефтриаксоном 1-2 г в/в 2 раза в сутки (макс. суточная доза — 4 г) или Цефотаксимом 1-2 г каждые 6-8 часов в/в или Цефепимом 2 г каждые 8-12 часов в/в.
При наличии факторов риска P. Aeruginosa:
Пиперациллин/Тазобактам 2,25-4,5 г каждые 6-8 часов в/в или Цефепим 2 г каждые 8-12 часов в/в или Меропенем 1-2 г каждые 8 часов в/в или Имипенем/Циластатин 0,5 г каждые 6 часов в/в (1 г каждые 8 часов в/в) + Ципрофлоксацин 0,6 г в/в каждые 12 ч. (0,4 г в/в каждые 8 ч.) или Левофлоксацин 0,5 г 2 раза в сутки в/в;
— Пиперациллин/Тазобактам 2,25-4,5 г каждые 6-8 часов в/в или Цефепим 2 г каждые 8-12 часов в/в или Меропенем 1-2 г каждые 8 часов в/в или Имипенем/Циластатин 0,5 г каждые 6 часов в/в (1 г каждые 8 часов в/в) + Гентамицин 4-5 мг/кг/сутки в/в каждые 24 ч. или Амикацин 15-20 мг/кг/сут. в/в каждые 24 ч. или Тобрамицин 3-5 мг/кг/сут. каждые 24 ч. + Азитромицин 0,5 г в/в каждые 24 ч. или Кларитромицин 0,5 г в/в каждые 12 ч.;
— Пиперациллин/Тазобактам 2,25-4,5 г каждые 6-8 часов в/в или Цефепим 2 г каждые 8-12 часов в/в или Меропенем 1-2 г каждые 8 часов в/в или Имипенем/Циластатин 0,5 г. каждые 6 часов в/в (1 г каждые 8 часов в/в) + Гентамицин 4-5 мг/кг/сутки в/в каждые 24 ч. или Амикацин 15-20 мг/кг/сут. в/в каждые 24 ч. или Тобрамицин 3-5 мг/кг/сут. каждые 24 ч. + Левофлоксацин 0,5 г 2 раза в сутки в/в или Моксифлоксацин 0,4 г каждые 24 ч. в/в.
При подозрении на аспирацию:
— Амоксициллин/Клавуланат 1,2 г в/в каждые 6-8 часов или Ампициллин/Сульбактам 1,5 г в/в каждые 6-8 часов или Пиперациллин/Тазобактам 2,25-4,5 г в/в каждые 6-8 часов или Эртапенем 2 г в первые 24 часа, затем по 1 г в/в каждые 24 часа или Меропенем 1-2 г в/в каждые 8 часов или Имипенем/Циластатин 0,5 г в/в каждые 6 часов (1 г каждые 8 часов в/в);
— или Цефтриаксон 2 г в/в 1 раз в сутки или Цефотаксим 1-2 г каждые 6-8 часов в/в в комбинации с Клиндамицином 0,6 г в/в каждые 8 часов или Метронидазолом в/в 0,5 г каждые 8 часов в/в.
Госпитальная (нозокомиальная) пневмония
Ранняя пневмония (монотерапия)
Ранняя пневмония (монотерапия):
— Цефтриаксон 2 г 1 раз в сутки в/в или Цефотаксим 2 г каждые 6-8 часов в/в или Цефепим 2 г каждые 8-12 часов в/в;
— или Амоксициллин/Клавуланат 1,2 г в/в каждые 6-8 часов или Ампициллин/Сульбактам 1,5 г в/в, в/м каждые 6-8 часов или Левофлоксацин 500 мг 2 раза в сут. в/в или Моксифлоксацин 400 мг 1 раз в сут. в/в или Ципрофлоксацин 0,6 г в/в каждые 12 ч. (0,4 г. в/в каждые 8 ч.);
— или Меропенем в/в 1-2 г каждые 8 часов или Эртапенем 2 г в первые 24 часа, затем по 1 г в/в каждые 24 часа.
Поздняя пневмония
Поздняя


