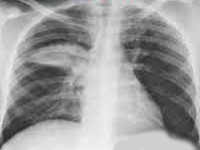
Клиника пневмонии в зависимости от этиологии
СОДЕРЖАНИЕ
I Введение
II Этиопатогенез
III Клиника
IV Диагностика
V Дифференциальная диагностика
VI Принципы лечения
Список используемой литературы
I Введение
Первые упоминания о воспалении в респираторных отделах дыхательного тракта приводились Цельсом и в дальнейшем за счет накопления клинического опыта с подробным описанием Виллисом 1684 году приблизило врачей к пониманию пневмонии как самостоятельно заболевание. Выделение Рокитанским (1842г.) двух морфологических вариантов пневмонии: долевой и бронхопневмонии, затем открытие Рентгеном (1895) возможности лучевой диагностики создало основы классификации и диагностики пневмонии, которыми пользуются и современные клиницисты. Проблема диагностики и лечения пневмонии являются одной из самых актуальных в современной терапевтической практике.
В России ежегодно более 1,5 млн. человек наблюдаются врачами по поводу данного заболевания, из них 20% в связи с тяжестью состояния госпитализируются. В России по официальной статистики ежегодно регистрируется не менее 400 тысяч новых случаев. В развитых странахзаболеваемость пневмонии составляет от 3,6 – 16 на 1000 человек, а по статическим данным ДМП №1 8%. Среди больных пневмонией преобладают мцжчины. Они составляют от 52 до 56% больных, женщины от 44 до 48%.
Цель: провести анализ распространенности заболевания в Дагестане и в России.
Задача: научиться проводить дифференцированный диагноз и уметь оказать помощь и профилактику.
II Этиопатогенез
Пневмония – это воспалительное заболевание легких, преимущественно инфекционной природы с поражением альвеол.
Классификация пневмоний:
1. По этиологии:
– бактериальная;
– вирусная;
– риккетсиозная;
– микоплазменная;
– грибковая;
– смешанная.
2. По клинико- морфологическим признакам:
– паренхиматозная (крупозная, долевая, плевропневмония);
– паренхиматозная (очаговая, дольковая, бронхопневмония);
– интерстициальная.
3. Локализацияя и протяженность:
– односторонние;
– двусторонние.
4. Тяжесть:
– крайне тяжелые
– тяжелые;
– средней тяжести;
– легкие и абортивные
5. По течению:
–острая;
– затяжная
Этиопатогенез:
У детей в большинстве случаев этиология пневмоний инфекционная. Чаще всего острая пневмония возникает у ребенка переносящего ОРВИ, на первой неделе болезни. Вирусная инфекция, предшествуя пневмонии, снижая иммунологическую реактивность организма и вызывая некротические изменения эпителия дыхательных путей, подготовляя путь для наслоения инфекции.
Входные ворота- верхние дыхательные пути. Возможно 3 пути проникновения в легкие возбудителя: бронхогенный, гематогенный, лимфогенный.
Микроорганизм попадая в мелкие бронхиолы вызывает воспалительный процесс вовлекая альвеолярную ткань. Под влиянием микроорганизмов и их токсинов происходит повреждение клеток, повышается проницаемость клеточных мембран и сосудистой стенки и возникает отек интерстициальной ткани, что способствует образованию экссудата в альвеолах. Отек и инфильтрация способствуют возникновению недостаточности верхнего дыхания, возникает одышка со сниженной глубиной дыхания. Патоморфологические изменения в легочной ткани при крупозной пневмонии проходит в 4 стадии:
1. Стадия прилива, которая характеризуется гиперемией легочной ткани, воспалительным отеком. Стадия длится от 1 до 3 суток;
2. Стадия «красного опеченения» характеризуется пропотеванием в альвеолы эритроцитов.
3. Стадия «серого опеченения» характеризуется пропотеванием в альвеолы лейкоцитов. Продолжительность от 2 до 6 суток.
4. Стадия разрешения, которая характеризуется рассасыванием укссудата.
III Клиника
Легочные проявления пневмонии:
– одышка;
– кашель;
– выделение мокроты (слизистая, слизисто-гнойная, «ржавая»)
– боль при дыхании;
– локальные клинические признаки (притупление перкуторного звука, бронхиальное дыхание, крепитирующие хрипы, шум трения плевры);
– локальные рентгенологические признаки (сегментарные и долевые затемнения).
Внелегочные проявления пневмонии:
– лихорадка;
– ознобы и потливость;
– головная боль;
– цианоз;
– кожная сыпь, поражения слизистых;
– изменения со стороны крови (лейкоцитоз, сдвиг формулы влево, повышение СОЭ).
У детей характерно повышение температуры тела 38- 39 градусов С, проявления интоксикации: ухудшение общего состояния, головная боль, снижение аппетита, нарушение сна, бледность кожи, вегетативно-сосудистые расстройства(потливость, мраморный рисунок кожи, холодные конечности при высокой температуре тела). Кашель чаще бывает влажным. Выражена одышка в покое, у детей старше 3 лет она иногда наблюдается только при физической нагрузке. При вовлечении в процесс плевры возникает «короткий» (поверхностный) кашель, боли в боку усиливающиеся при глубоком дыхании и кашле. Для пневмонии характерны мелкопузырчатые и крепитирующие хрипы над очагами поражения. Отмечаются изменения крови: лейкоцитоз, нейтрофилез со сдвигом формулы влево, повышения СОЭ. У детей первого года жизни в клинике преобладают симптомы интоксикации (беспокойство или вялость, отказ от еды, бледность и «мраморность» кожи), дыхательной недостаточности (одышка с раздуванием крыльев носа, цианоз носогубного треугольника). Быстро развивается гипоксия, ацидоз. Присоединяются сердечно-сосудистые нарушения: тахикардия, глухость тонов сердца, отмечается расстройство функций желудочно-кишечного тракта (рвота, срыгивание, жидкий стул).
При крупозной пневмонии болезнь начинается остро, появляются выраженные признаки интоксикации, температура тела 39- 40 градусов Цельсия, озноб, появляется боль в грудной клетке усиливающаяся при дыхании. Лицо больного осунувшееся, цианотичные губы, герпес на губах. Отставание при дыхании пораженной половины грудной клетки, перкуторный звук укорочен, прослушивается крепитация. На вторые сутки болезни появляется «ржавая» мокрота. В стадии разрешения состояние больных постепенно улучшается, уменьшается притупление перкуторного звука, вновь начинает прослушиваться крепитация, а затем дыхание становится везикулярным. Рентгенологическое исследование: сегментарное или долевое затемнение легких.
При очаговой пневмонии- начала заболевания установить не удается, так как оно не редко развивается на фоне бронхита. Наиболее характерными симптомами являются: кашель, лихорадка, одышка, отмечается отставание «больной» половины грудной клетки в акте дыхания. При наличии крупного очага воспаления определяется притупление перкуторного звука, при аускультации- жесткое дыхание, на его фоне влажные хрипы и крепитация. Начало заболевание не острое, постепенное повышение температуры до 39 градусов Цельсия, упорный кашель со слизисто- гнойной мокротой. Рентгенологические исследования: затемнение, соответсвующее очагу воспаления.
Хроническая пневмония – признаки интоксикации чаще отсутствуют, реже наблюдаются недомогание, утомляемость, снижение аппетита. К основным симптомам болезни относят кашель. Сухой кашель чаще возникает в начале обострения болезни, в дальнейшем становится влажным. При обширных поражениях в фазе обострения мокрота обычно бывает гнойной или слизисто- гнойной. При перкуссии определяется притупление перкуторного звука, выслушивает жесткое дыхание. При аускультации – средние и мелкопузырчатые хрипы.
Осложнения пневмонии:
Осложнение пневмонии следует считать развитие патологического процесса.
Легочные осложнении:
– парапневмонический плеврит;
– эмпиема плевры;
– абсцесс и гангрена легкого;
– бронхообструктивнй синдром;
– плеврит, бронхит.
Внелегочные осложнения:
– инфекционно- токсический шок;
– сепсис (часто при пневмококковых пневмониях);
– менингит, менингоэнцефалит;
– ДВС- синдром;
– острая дыхательная недостаточность;
– острая сердечно- сосудистая недостаточность.
Факторы риска развития пневмонии:
– возраст (дети и пожилые люди);
– курение (табачный дым снижает механизм защиты органов дыхания);
– хронические заболевания легких, сердца, почек;
– иммунодефицитные состояния;
– сердечная недостаточность.
IV Диагностика
Основывается на результатах рентгенологического и лабораторно- инструментальных исследований. Одним из важных методов является рентгенологическое исследование, проводят многопроекционную рентгеноскопию, томографию, ренгенографию. При длительно нерассасывающихся пневмониях, когда необходимо отличить воспалительный процесс от злокачественной опухоли, применяют бронхографию. На основании клинических, и главным образом рентгенологических данных, врач должен обязательно указать количество пораженных сегментов (1 и более), долей (1 и более), одно- или двустороннее поражение.
V Дифференциальная диагностика
Пневмонию дифференцируют от гриппа, ОРВИ, особенно если они сопровождаются бронхитом. Кроме того в некоторых случаях пневмонию необходимо дифференцировать от острого аппендицита, перитонита, острого бронхиолита, туберкулеза.
Основные ориентиры позволяющие проводить этиологическую диагностику пневмоний.
Источник
Пневмония – острое инфекционно-воспалительное заболевание легких с вовлечением всех структурных элементов легочной ткани с обязательным поражением альвеол и развитием в них воспалительной экссудации.
Эпидемиология: заболеваемость острой пневмонией 10,0-13,8 на 1.000 населения, среди лиц > 50 лет – 17 на 1.000.
Этиология:
а) внебольничных (внегоспитальных) пневмоний:
1. Streptococcus pneumoniae (пневмококк) – 70-90% всех больных внебольничной пневмонией
2. Haemophilus influenzae (гемофильная палочка)
3. Mycoplasma pneumonaiae
4. Chlamydia pneumoniae
5. Legionella pneumophila
6. Другие возбудители: Moraxella catarralis, Klebsiella pneumoniae, Esherichia coli, Staphylococcus aureus, Streptococcus haemoliticus.
б) внутрибольничных (госпитальных / нозокомиальных) пневмоний (т.е. пневмоний, развивающихся через 72 ч после госпитализации при исключении инфекций, которые находились в инкубационном периоде на момент поступления больного в стационар и до 72 ч после выписки):
1. Грамположительная флора: Staphylococcus aureus
2. Грамотрицательная флорма: Pseudomonas aeruginosa, Klebsiella pneumoniae, Escherichia coli, Proteus mirabilis, Haemophilus influenzae, Enterobacter, Serratia
3. Анаэробная флора: грамположительная (Peptostreptococcus и др.) и грамотрицательная (Fusobacterium, Bacteroides и др.)
Больное влияние на этиологию и характер течения госпитальных пневмоний оказывает специфика лечебного учреждения.
в) пневмоний при иммунодефицитных состояниях (врожденных иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия): пневмоцисты, патогенные грибы, цитомегаловирусы.
Факторы, предрасполагающие к развитию пневмонии:
1) нарушение взаимодействия верхних дыхательных путей и пищевода (алкогольный сон, наркоз с интубацией, эпилепсия, травмы, инсульты, заболевания ЖКТ: рак, стриктура пищевода и др.)
2) заболевания легких и грудной клетки со снижением местной защиты дыхательных путей (муковисцидоз, кифосколиоз)
3) инфекция синусовых пазух (лобных, гайморовых и др.)
4) общеослабляющие организм факторы (алкоголизм, уремия, СД, переохлаждение и др.)
5) иммунодефицитные состояния, лечение иммунодепрессантами
6) путешествия, контакт с птицами (хламидийная пневмония), кондиционерами (легионеллезная пневмония)
Патогенез пневмонии:
1. Проникновение возбудителей пневмонии в респираторные отделы легких бронхогенным (наиболее часто), гематогенным (при сепсисе, эндокардите трехстворчатого клапана, септическом тромбофлебите тазовых вен, общеинфекционных заболеваниях), per continuinatem (непосредственно из соседних пораженных органов, например, при абсцессе печени), лимфогенным путями с последующей адгезией на эпителиальных клетках бронхопульмональной системы. При этом пневмония развивается лишь при нарушении функции системы местной бронхопульмональной защиты, а также при снижении общей реактивности организма и механизмов неспецифической защиты.
2. Развитие под влиянием инфекции локального воспалительного процесса и его распространение по легочной ткани.
Часть микрорганизмов (пневмококк, клебсиелла, кишечная палочка, гемофильная палочка) продуцируют вещества, усиливающие сосудистую проницаемость, в результате пневмония, начинаясь с небольшого очага, далее распространяется по легочной ткани в виде «масляного пятна» через альвеолярные поры Кона. Другие микроорганизмы (стафилококки, синегнойная палочка) выделяют экзотоксины, разрушающие легочную ткань, в результате чего образуются очаги некроза, которые, сливаясь, формируют абсцессы. Большую роль в развитии пневмонии играет продукция лейкоцитами цитокинов (ИЛ-1, 6, 8 и др.), стимулирующих хемотаксис макрофагов и других эффекторных клеток.
3. Развитие сенсибилизации к инфекционным агентам и иммуно-воспалительных реакций (при гиперергической реакции организма развивается долевая пневмония, при нормо- или гипергической – очаговая пневмония).
4. Активация перекисного окисления липидов и протеолиза в легочной ткани, оказывающих непосредственное повреждающее влияние на легочную ткань и способствующих развитию в ней воспалительного процесса.
Классификация пневмонии:
I. Этиологические группы пневмоний
II. Эпидемиологические группы пневмоний: внегоспитальная (внебольничная, домашная, амбулаторная); госпитальная (нозокомиальная, внутрибольничная); атипичная (т.е. вызываемая внутриклеточными патогенами – легионеллами, микоплазмами, хламидиями); пневмонии у больных иммунодефицитными состояниями и на фоне нейтропении.
III. По локализации и протяженности: односторонняя (тотальная, долевая, полисегментарная, сегментарная, центральная (прикорневая) и двусторонняя.
IV. По степени тяжести: тяжелая; средней тяжести; легкая или абортивная
V. По наличию осложнений (легочных и внелегочных): осложненная и неосложненная
VI. В зависимости от фазы заболевания: разгар, разрешение, реконвалесценция, затяжное течение.
Основные клинические проявления пневмонии.
Можно выделить ряд клинических синдромов пневмонии: 1) интоксикационный; 2) общевоспалительных изменений; 3) воспалительных изменений легочной ткани; 4) поражения других органов и систем.
1. Легочные проявления пневмонии:
а) кашель – вначале сухой, у многих в 1-ые сутки в виде частого покашливания, на 2-ые сутки кашель с трудноотделяемой мокротой слизисто-гнойного характера; у больных долевой пневмонией часто появляется «ржавая» мокрота в связи с появлением в ней большого количества эритроцитов.
б) боли в грудной клетке – наиболее характерны для долевой пневмонии, обусловлены вовлечением в процесс плевры (плевропневмония) и нижних межреберных нервов. Боль появляется внезапно, она достаточно интенсивная, усиливается при кашле, дыхании; при выраженной боли отмечается отставание соответствующей половины грудной клетки в акте дыхания, больной «щадит ее» и придерживает рукой. При очаговой пневмонии боль может быть слабо выраженной или отсутствовать.
в) одышка – ее выраженность зависит от протяженности пневмонии; при долевой пневмонии может наблюдаться значительное тахипноэ до 30-40 мин, лицо при этом бледное, осунувшееся, с раздувающимися при дыхании крыльями носа. Одышка нередко сочетается с ощущением «заложенности в груди».
г) физикальные признаки локального легочного воспаления:
1) притупление (укорочение) перкуторного звука соответственно локализации воспалительного очага (всегда четко определяется при долевой и не всегда выражено при очаговой пневмонии)
2) усиление голосового дрожания в связи с уплотнением легочной ткани над очагом поражения (при долевой пневмонии)
3) крепитация, выслушиваемая над очагом воспаления – напоминает мелкий треск или звук, который выслушивается, если растирать пальцами пучок волос около уха; обусловлена разлипанием во время вдоха стенок альвеол, пропитанных воспалительным экссудатом; выслушивается только во время вдоха и не слышна во время выдоха
Для начала пневмонии характерна crepitatio indux, она негромкая, выслушивается на ограниченном участке и как-будто доносится издалека; для разрешения пневмонии характерна crepitatio redux, она громкая, звучная, выслушивается на более обширном участке и как бы непосредственно над ухом. В разгар легочного воспаления, когда альвеолы заполнены воспалительным экссудатом, крепитация не прослушивается.
4) мелкопузырчатые хрипы в проекции очага воспаления – характерны для очаговой пневмонии, являются отражением сопутствующего бронхопневмонии локального бронхита
5) изменение везикулярного дыхания – в начальной стадии и фазе разрешения пневмонии везикулярное дыхание ослаблено, а при долевой пневмонии в фазе выраженного уплотнения легочной ткани везикулярное дыхание не прослушивается.
6) бронхофония – усиление голоса больного, выслушиваемого через грудную клетку (больной шепотом произносит «раз, два, три») – наблюдается в фазе значительного уплотнения легочной ткани при долевой пневмонии
7) бронхиальное дыхание – выслушивается при наличии обширного участка уплотнения легочной ткани и сохраненной бронхиальной проводимости.
8) шум трения плевры – определяется при плевропневмонии
2. Внелегочные проявления пневмонии:
а) лихорадка, ознобы – долевая пневмония начинается остро, внезапно появляется интенсивная боль в грудной клетке, усиливающаяся при дыхании, наблюдаются озноб, повышение температуры до 39 °С и выше; очаговая пневмония начинается постепенно, повышение температуры постепенное, как правило, не выше 38,0-38,5 °С, озноб не закономерен.
б) синдром интоксикации – общая слабость, снижение работоспособности, потливость (чаще ночью и при незначительной физической нагрузке), снижение или полное отсутствие аппетита, миалгии, арталгии на высоте лихорадки, головная боль, при тяжелом течении – спутанность сознания, бред. При тяжелом течении долевой пневмонии возможна желтуха (из-за нарушения функции печени при выраженной интоксикации), кратковременная диарея, протеинурия и цилиндрурия, герпес.
Диагностика пневмонии.
1. Рентгенография органов грудной клетки – важнейший метод диагностики пневмонии.
В начальной стадии пневмонии – усиление легочного рисунка пораженных сегментов.
В стадии уплотнения – интенсивное затемнение участков легкого, охваченных воспалением (участки инфильтрации легочной ткани); при долевой пневмонии тень однородка, гомогенна, в центральных отделах более интенсивная, при очаговой пневмонии воспалительная инфильтрация в виде отдельных очагов.
В стадии разрешения уменьшаются размеры и интенсивность воспалительной инфильтрации, постепенно она исчезает, структура легочной ткани восстанавливается, но корень легкого длительное время может оставаться расширенным.
2. Лабораторный синдром воспаления: лейкоцитоз, свдиг лейкоцитарной формулы влево, токсическая зернистость нейтрофилов, лимфопения, эозинопения, увеличение СОЭ в ОАК, повышение содержания a2- и g-глобулинов, сиаловых кислот, серомукоида, фибрина, гаптоглобина, ЛДГ (особенно 3-ей фракции), С-реактивного белка в БАК.
Критерии тяжести течения пневмонии.
| Симптом | Степень тяжести | ||
| Легкая | Средняя | Тяжелая | |
| ЧД | не более 25 | около 30 | 40 и более |
| PS | ниже 90 | 90-100 | выше 100 |
| to | до 38о | до 39о | 40о и выше |
| Гипоксемия | цианоза нет | нерезкий цианоз | выраженный цианоз |
| НК | нет | нерезкая | отчетливая |
| Обширность поражения | 1-2 сегмента | 1-2 сегмента с двух сторон или целая доля | больше 1 доли, тотальная; полисегментарная |
Сравнительная характеристика долевой и очаговой пневмонии.
| Признаки | Долевая пневмония | Очаговая пневмония |
| Начало заболевания | Острое, внезапное, с высокой температурой тела, ознобом, болями в грудной клетке | Постепенное, как правило, после или на фоне респираторной вирусной инфекции |
| Синдром интоксикации | Выражен значительно | Слабо выражен |
| Кашель | Болезненный, вначале сухой, затем с отделением «ржавой» мокроты | Как правило, безболезненный, с отделением слизисто-гнойной мокроты |
| Боли в грудной клетке | Характерны, достаточно интенсивные связаны с дыханием, кашлем | Малохарактерны и неинтенсивные |
| Появление бронхофонии, усиление голосового дрожания | Очень характерно | Малохарактерно |
| Притупление перкуторного звука над зоной поражения | Очень характерно | Наблюдается не всегда (зависит от глубины расположения и величины воспалительного очага) |
| Аскультативная картина | Крепитация в начале воспаления и в фазе разрешения, бронхиальное дыхание в фазе разгара заболевания, нередко шум трения плевры | На ограниченном участке определяется крепитация, ослабление везикулярного дыхания, выслушиваются мелкопузырчатые хрипы |
| Одышка и цианоз | Характерны | Мало выражены или отсутствуют |
| Лабораторные признаки воспаления | Выражены четко | Менее выражены |
| Рентгенологические проявления | Интенсивное гомогенное затемнение доли легкого | Пятнистое очаговое затемнение различной интенсивности (в области одного или нескольких сегментов) |
Осложнения пневмонии.
1. Легочные: а. парапневмонический плеврит б. абсцесс и гангрена легкого в. синдром бронхиальной обструкции г. острая дыхательная недостаточность.
2. Внелегочные: а. острое легочное сердце б. инфекционно-токсический шок в. неспецифический миокардит, эндокардит г. менингит, менингоэнцефалит д. ДВС-синдром е. психозы ж. анемия з. острый гломерулонефрит и. токсический гепатит
Основные принципы лечения пневмонии.
1. Лечебный режим: госпитализация (амбулаторно лечатся лишь нетяжелые пневмонии при правильном уходе за больным).
В течение всего лихорадочного периода и интоксикации, а также до ликвидации осложнений – постельный режим, через 3 дня после нормализации температуры тела и исчезновения интоксикации – полупостельный, затем палатный режим.
Необходим правильный уход за больным: просторное помещение; хорошее освещение; вентиляция; свежий воздух в палате; тщательный уход за полостью рта.
2. Лечебное питание: в остром лихорадочном периоде обильное питье (клюквенный морс, фруктовые соки) около 2,5-3,0 л в сутки; в первые дни – диета из легко усваивающихся продуктов, компотов, фруктов, в последующей – стол № 10 или 15; курение и алкоголь запрещаются.
3. Этиотропное лечение: АБ – основа лечения острой пневмонии.
Принципы этиотропной терапии пневмонии:
а) лечение должно начинаться как можно раньше, до выделения и идентификации возбудителя
б) лечение должно проводиться под клиническим и бактериологическим контролем с определением возбудителя и его чувствительности к АБ
в) АБ должны назначаться в оптимальных дозах и с такими интервалами, чтобы обеспечить создание лечебной концентрации в крови и легочной ткани
г) лечение АБ должно продолжаться до исчезновения интоксикации, нормализации температуры тела (не менее 3-4 дней стойко нормальной температуры), физикальных данных в легких, рассасывания воспалительной инфильтрации в легких по данным рентгенологического исследования.
д) при отсутствии эффект от АБ в течение 2-3 дней его меняют, при тяжелом течении пневмонии АБ комбинируют
е) недопустимо бесконтрольное применение АБ средств, т.к. при этом усиливается вирулентность возбудителей инфекции и возникают устойчивые к ЛС формы
ж) при длительном применении АБ может развиться дефицит витаминов группы В в результате нарушения их синтеза в кишечнике, что требует коррекции витаминного дисбаланса; необходимо вовремя диагностировать кандидомикоз и дисбактериоз кишечника, которые могут развиться при лечении АБ
з) в ходе лечения целесообразно контролировать показатели иммунного статуса, т.к. лечение АБ может вызвать угнетение системы иммунитета.
Алгоритм эмпирической антибиотикотерапии внебольничной пневмонии (возраст больного до 60 лет): ампициллин (лучше амоксициллин) по 1,0 г 4 раза в день, если есть эффект – продолжать терапию до 10-14 дней, если нет – назначить варианты: эритромицин 0,5 г 4 раза в день / доксициклин 0,1 г 2 раза в день / бисептол 2 таблетки 2 раз в день в течение 3-5 дней, если есть эффект – продолжать терапию до 10-14 дней, если нет – госпитализация в стационар и рациональная антибиотикотерапия.
Алгоритм эмпирической антибиотикотерапии внебольничной вторичной пневмонии (возраст больного больше 60 лет): цефалоспорины II поколения (цефаклор, цефуроксим) внутрь или в/м в течение 3-5 дней, если есть эффект – продолжать терапию 14-21 день, если нет – назначить варианты: эритромицин 0,5 г 4 раза в день; сумамед 0,5-1,0 г в сутки в течение 3-5 дней; есть эффект – продолжать терапию 14-21 день, нет эффекта – госпитализация и рациональная антибиотикотерапия.
4. Патогенетическое лечение:
а) восстановление дренажной функции бронхов: отхаркивающие средства (бромгексин, амброксол / лазолван, бронхикум, корень солодки 5-7 дней), муколитики (ацетилцистеин в течение 2-3 дней, но не с 1-ого дня); при тяжелом течении заболевания – санационные бронхоскопии 1% раствором диоксидина или 1% раствором фурагина.
б) нормализация тонуса бронхиальной мускулатуры: при наличии бронхоспазма показаны бронходилататоры (эуфиллин в/в капельно, пролонгированные теофиллины внутрь, аэрозольные b2-адреномиметики).
в) иммуномодулирующая терапия: продигиозан в постепенно возрастающих дозах с 25 до 100 мкг в/м с интервалом в 3-4 дня, курс 4-6 инъекций; Т-активин по 100 мкг 1 раз в 3-4 дня п/к; тималин по 10-20 мг в/м 5-7 дней; натрия нуклеинат по 0,2 г 3-4 раза в день после еды; левамизол (декарис) по 150 мг 1 раз в день в течение 3 дней, затем 4 дня перерыв; курс повторяют 3 раза; адаптогены (экстракт элеутерококка по 1 чайной ложке 2-3 раза в день; настойка женьшеня по 20-30 капель 3 раза в день; настойка китайского лимонника по 30-40 капель 3 раза в день; препараты интерферонов (содержимое 1 амп растворяют в 1 мл изотонического натрия хлорида, вводят в/м по 1 млн МЕ 1-2 раза в день ежедневно или через день в течение 10-12 дней).
г) антиоксидантная терапия: витамин Е по 1 капсуле 2-3 раза в день внутрь 2-3 недели; эссенциале по 2 капсулы 3 раза в день в течение всего периода заболевания; эмоксипин 4-6 мк/кг/сут в/в капельно на физрастворе.
5. Борьба с интоксикацией: в/в капельно гемодез (400 мл 1 раз в день), изотонический раствор натрия хлорида, 5% раствор глюкозы; обильное питье клюквенного морса, фруктовых соков, минеральных вод; при выраженной интоксикации – плазмаферез, гемосорбция.
6. Симптоматическое лечение:
а) противокашлевые средства: назначают в первые дни заболевания при сухом кашле (либексин по 0,1 г 3-4 раза в день, тусупрекс по 0,01-0,02 г 3 раза в день).
б) жаропонижающие средства и болеутоляющие средства, противовоспалительные препараты (парацетамол по 0,5 г 2-3 раза в день; вольтарен по 0,025 г 2-3 раза в день)
7. Физиотерапия, ЛФК, дыхательная гимнастика: ингаляционная терапия (биопарокс каждые 4 часа по 4 вдоха на ингаляцию; противовоспалительные отвары ромашки, зверобоя в виде ингаляций; ацетилцистеин); электрофорез кальция хлорида, калия иодида, лидазы, гепарина на область пневмонического очага; электрическое поле УВЧ в слаботепловой дозе, индуктотермия, СВЧ на восспалительный очаг; аппликации (парафиновые, озокеритовые, грязевые) и иглорефлексотерапия в фазе разрешения пневмонии; ЛФК (в остром периоде – лечение положением, больной должен лежать на здоровом боку 3-4 раза в день для улучшения аэрации больного легкого, а также на животе для уменьшения образования плевральных спаек; статические дыхательные упражнения с последующим подключением упражнений для конечностей и туловища, тренировкой диафрагмального дыхания); массаж грудной клетки.
8. Санаторно-куротное лечение и реабилитация.
При нетяжелой мелкоочаговой пневмонии реабилитация больных ограничивается лечением в стационаре и наблюдением в поликлинике. В реабилитационный центр (отделение) направляются больные с перенесенной распространенной пневмонией с выраженной интоксикацией, гипоксемией, а также лица с вялым течением пневмонии и ее осложнениями. Больные, перенесшие пневмонию, направляются в местные санатории («Беларусь» Минской обл., «Буг», «Алеся» Брестской обл.) и на климатические курорты с сухим и теплым климатом (Ялта, Гурзуф, юг Украины).
МСЭ: ориентировочно сроки ВН при легкой форме острой пневмонии 20-21 день; при среднетяжелой форме 28-29 дней; при тяжелой форме, а также при осложнениях: 65-70 дней.
Диспансеризация: больные, перенесшие пневмонию и выписанные с клиническим выздоровлением, наблюдаются 6 мес с обследованиями через 1, 3 и 6 мес после выписки из стационара; больные, перенесшие пневмонию с затяжным течением, выписанные с остаточными клиническими проявлениями заболевания наблюдаются 12 мес с обследованиями через 1, 3, 6 и 12 мес.
Источник