Когда делать анализы после пневмонии
Такое опасное инфекционное заболевание как пневмония требует незамедлительного лечения. Если есть подозрения, обязательно нужно сдать анализы на пневмонию.
Симптоматика пневмонии
Статистика, увы, свидетельствует, что почти каждый второй житель планеты сталкивался с этим недугом. Еще до сдачи анализов на пневмонию определить болезнь можно по таким признакам:
- Больного бросает в жар, температура поднимается стремительно до 39-40 градусов;
- Частый кашель с обильной мокротой, в которой можно заметить кровянистые и гнойные массы;
- При небольших физических нагрузках и даже в состоянии покоя мучает одышка;
- В груди дискомфортное состоянии;
- Общая слабость, потливость, плохой аппетит и сон из-за воспалительного процесса и интоксикации.
Иногда пневмония протекает почти бессимптомно, есть лишь сухой кашель, слабость и боли в голове.
Какие анализы нужны при подозрении на пневмонию
Пневмония успешно лечится. Но пациенту может грозить гибель. Вот почему так важно быстро определить болезнь и начать лечение. Если симптомы вызывают у доктора подозрения, то он обязательно направит на:
- Общий анализ крови;
- Тест на мокроту;
- Тест на мочу;
- Биохимический анализ крови;
- Флюорографию.
Особенно важный показатель — тест на кровь. Не всегда такой тест отражает проблему. Если иммунитет слабый, то в крови не будет никаких заметных изменений.
Дополнительные исследования
Нередко назначают (в дополнение к основным анализам) УЗИ сердца, так как при воспалении легких страдает и сердце. Нарушения в работе этого органа могут быть следствием пневмонии, либо самостоятельным заболеванием, требующим лечения. Так как наличие еще и воспаления легких приведет к ухудшению.
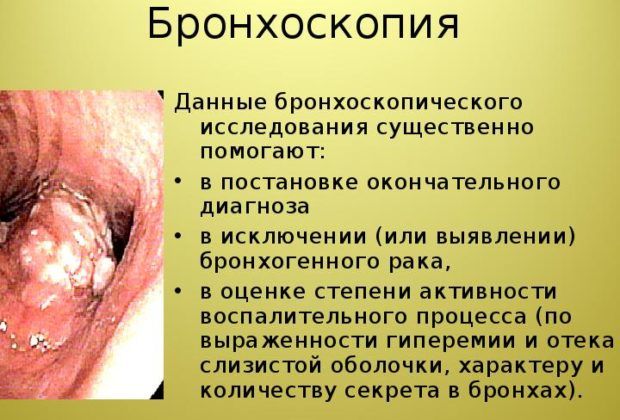
Еще один дополнительный метод – бронхоскопия. Это эндоскопический метод, благодаря которому можно обнаружить инородные предметы в легких, опухли и воспаления, аномалии в развитии легких, бронхов.
Какие виды пневмонии бывают
Пневмония может возникать по разным причинам. Поэтому различают:
- Внебольничная форма. Встречается чаще всего;
- Госпитальное воспаление легких. Это в том случае, если до поступления в стационар у больного не было никаких признаков этого заболевания;
- Аспирационное воспаление легких. Такая форма недуга образуется при попадании в организм болезнетворных микроорганизмов – чаще вирусов и бактерий, реже кишечной палочки;
- Атипичная пневмония – самая тяжелая форма недуга. Она образуется на основе атипичной микрофлоры (различные грибки, хламидии, микоплазмы и так далее).
Любая форма пневмонии требует комплексного адекватного лечения, опирающегося на точные анализы.
Как передается инфекция
 Пневмония вызывается обычно такими патологическими микроорганизмами как стафилококки, пневмококки и гемофильная палочка. Крайне редко недуг вызывают клебсиеллы, кишечная палочка. В этом случае болезнь протекает особенно тяжело.
Пневмония вызывается обычно такими патологическими микроорганизмами как стафилококки, пневмококки и гемофильная палочка. Крайне редко недуг вызывают клебсиеллы, кишечная палочка. В этом случае болезнь протекает особенно тяжело.
Передается болезнь через предметы обихода и вещи, на которые вместе с мокротой попали бактерии, через руки, воздушно-капельным путем.
Но речь идет только о путях передачи – не самого воспаления легких, а лишь возбудителя недуга. А далее разовьется болезнь или нет, зависит от иммунитета человека.
Общий анализ крови при воспалении легких
Общий анализ крови показывает сразу несколько важных параметров.
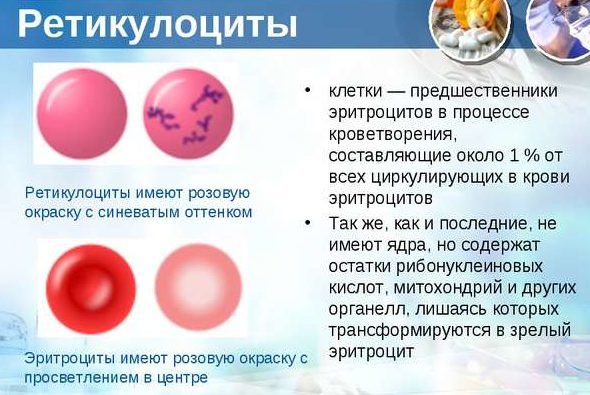
Эритроциты
Эти компоненты крови разносят кислород по клеткам организма. При простудных заболеваниях их количество падает. А при воспалении легких может немного увеличиться, чтобы дать отпор болезнетворным бактериям и вирусам.

Ретикулоциты
Это такие клетки, которые образуются костным мозгом. Из них впоследствии рождаются истинные эритроциты. Если в организме проблемы, то ретикулоцитов в крови становится больше, для того, чтобы переродиться в эритроциты и пополнить ряды «борцов» с бактериями и вирусами. Массовая гибель эритроцитов – кровеносных телец, осаждение эритроцитов по результатам анализа говорит о воспалительном процессе.
Тромбоциты
Даже при воспалении их количество должно оставаться неизменным, количество имеет значение только при свертываемости крови.

Лейкоциты
Это клетки иммунной системы, которые непосредственно борются с чужеродными бактериями и выводят продукты их жизнедеятельности. Высокое содержание лейкоцитов говорит о том, что в данном случае идет воспалительный процесс с присутствием бактерий, например, пневмококковой пневмонии.

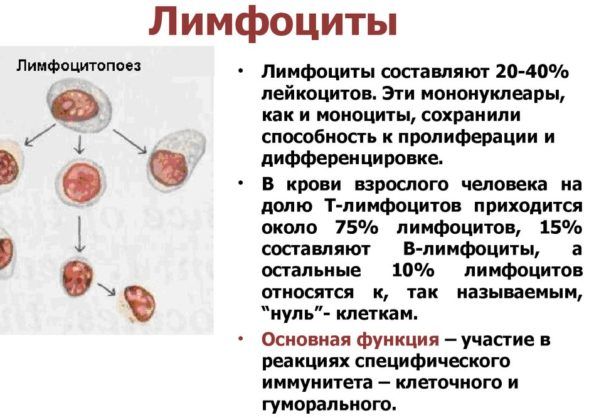
Лимфоциты
Их увеличение говорит о вирусном происхождении пневмонии. Эти клетки ответственны за распознавание болезнетворных «пришельцев», а также за выработку антител.
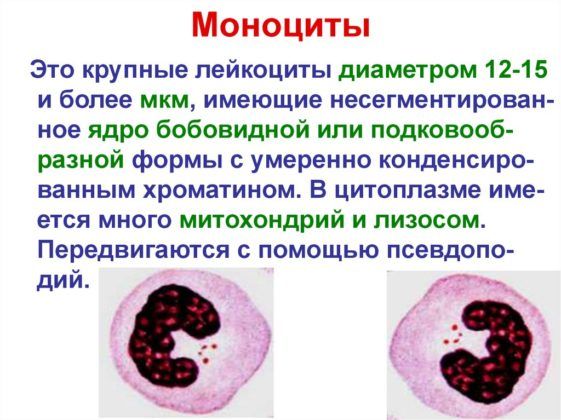
Моноциты
Это крупные иммунные клетки, которые борются с инфекцией. Если их много, то тест прямо указывает на наличие воспаления в легких. Эти клетки выводят болезнетворные микроорганизмы, а также обезвреживают мертвые клетки организма.
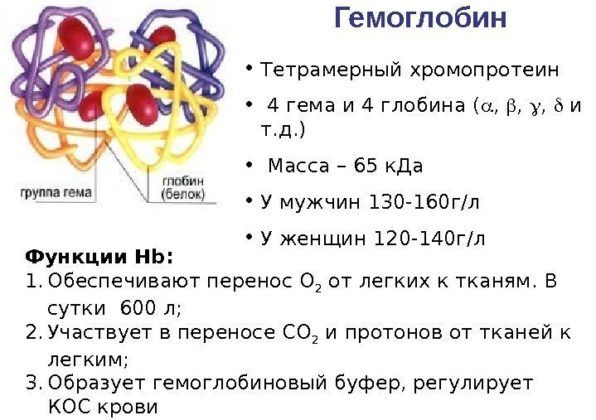
Гемоглобин
Это компонент эритроцитов, который способствует поглощению кислорода в легких и высвобождению его в тканях. Если гемоглобин падает, это говорит о воспалительном процессе и снижении иммунной защиты организма.
СОЭ
Это показатель скорости осаждения эритроцитов. То, с какой скоростью выпадают в осадок эритроциты, говорит о степени воспалительного процесса. СОЭ можно считать одним из главных показателей при сборе анализов на пневмонию. Существуют нормы СОЭ для детей, взрослых, беременных, показатели различны.

Биохимический анализ крови
Биохимический анализ крови – один из главных показателей, с которого и начинают. Он показывает происходящие метаболические процессы организме:
- Сбои в работе внутренних органов;
- Присутствие патологической флоры, а также продуктов их жизнедеятельности. А это, в свою очередь, показывает на степень заболевания.
Берут такой тест из вены. И в бланке результата биохимического анализа крови указаны три графы: норма, реальное положение, степень отклонения от нормы. Ели бланк заполнен вручную лаборантом, значит анализы приводились вручную, если автоматически – то и система анализа также автоматическая.
Лучшими показателями считают те, что выполняются комбинированно – вручную и автоматически. Автомат не может дать реальную картину: состав крови может различаться в зависимости от изменений, связанных с гормональным сбоем, сменой питания, режима сна и отдыха и так далее. Биохимический анализ крови может меняться даже при прорезывании зубов.
Анализ мокроты
Анализ мокроты указывает на степень поражения организма пневмонией, а также на причину возникновения воспаления. Если и биохимический анализ крови, и общий указывает на наличие проблемы, то обязательно делается посев мокроты. И он указывает на конкретные грибки и бактерии, а также их реакцию на те или иные препараты. Можно получить и дополнительные сведения:
- Если в выделениях есть кровянистые вкрапления, то это свидетельствует об очаговой или крупозной пневмонии — поражении всей доли легкого;
- Если мокрота ярко-желтая, то, скорее всего, речь идет об аллергическом течении болезни;
- Желчные пигменты в мокроте указывают на очень серьезное поражение, когда часть легких уже начала постепенно заполняться кровью.
Сложно взять мокроту на анализ у малышей. Они склонны ее проглатывать. Поэтому чаще всего берут слизь из носа на анализы.
Общий анализ мочи
Еще один важный показатель – общий анализ мочи. У здорового человека моча прозрачная, без осадка, с характерным желто-коричневым цветом (цвет может меняться из-за употребления некоторых продуктов, но это не говорит о патологии). При воспалении легких и пневмонии в моче наблюдается осадок, сама жидкость мутная. Это говорит о наличии белка, а он свидетельствует о воспалении.

Рентгенологическое исследование
 При подозрении на пневмонию человека отправляют еще и на рентгенологическое обследование. Этот метод дает возможность увидеть очаги поражения легких пневмонией. Эти патологические участки отражаются темным светом на снимке.
При подозрении на пневмонию человека отправляют еще и на рентгенологическое обследование. Этот метод дает возможность увидеть очаги поражения легких пневмонией. Эти патологические участки отражаются темным светом на снимке.
Есть еще и компьютерная томография. Она позволяет увидеть патологию в деталях, в самом ее зародыше. Это более точное обследование – даже небольшие рубцы от перенесенного ранее недуга не останутся незамеченными.
Все названные методы исследования дают в совокупности истинную картину происходящих процессов в организме, позволяют определить причины заболевания, степень поражения легких, а также состояние иммунной системы. В итоге врач назначит адекватное лечение.
В каких случаях полагается госпитализация
Не всегда больного с пневмонией направляют на стационарное лечение. Это необходимо только для пожилых людей и детей, а также беременных женщин. Остальные пациенты могут получить лечение и в домашних условиях. Но все зависит от состояния. Госпитализации подлежат те пациенты, у которых:

При тяжелой дыхательной недостаточности стоит госпитализировать больного
- Тяжелая дыхательная недостаточность;
- Нарушение сознания;
- Требуется вентиляция легких с помощью специальной аппаратуры;
- Состояние стремительно ухудшается;
- Поражено несколько долей легких;
- Артериальное давление упало;
- Количество мочи резко сократилось.
При наличии хотя бы одного из признаков, больного направляют на больничное лечение в условиях стационара. Круглосуточное наблюдение з состоянием, принятие адекватных мер поможет быстрее справиться с критическим состоянием и полностью избавиться от болезни. Иммунитета против пневмонии не образуется. Но вакцинация от гриппа поднимает общий уровень иммунитета, что убережет от заражения пневмонией.
Видео по теме: Диагностика и лечение пневмонии
Источник
Добрый день дорогой Читатель!
Сегодня пожалуй не что не сможет сравнится с «популярностью» коронавирусной инфекции. Затронем один из аспектов лечебного процесса — реабилитация.
Вы счастливчик и выздоровели. Ваши родственники и друзья победили вирус. А что дальше? Как сохранить «пошатнувшееся» здоровье? Вопросов много и появится ещё больше.
Этими постами я помогу Вам разобраться в реабилитации после перенесенного заболевания.
Сразу оговорюсь,
1. Ответить на все Ваши вопросы под постами не смогу.
2. Информация получена из официальных источников и многолетнего опыта работы с инфекционными больными. Указывать все ссылки в этих постах не буду. Если Вам интересно информация есть в открытом доступе.
3. Я не представляю чьи либо интересы (коммерческие, государственных учреждений, других лиц) и поэтому не могу знать «…почему у Вас в больнице не так…»
4. Наш язык общения максимально упрощён. Научные термины не понятные для Читателя опустим, но и опускаться до детского сада не могу себе позволить.
И так,
как убедится в том, что Вы выздоровели. Не опасны для окружающих.
Начнем с того, что уточнимся, а как собственно Вам был установлен диагноз. Варианты:
✔а. Взят мазок из носа и глотки на РНК SARS-CoV-2 . Результат положительный.
✔б. Мазка не было, но по данным КТ явная картина (как правило определяются разнокалиберные, округлые очаги повышенной плотности по типу «матового стекла» с нечёткими контурами) .
✔в. На основании клинической картины установили диагноз или заподозрили его. Заболевание впоследствии самостоятельно закончилось без оказания медицинской помощи в лечебном учреждении. Предупреждаю, что это неправильно, но допускаю и такой вариант постановки диагноза.
Критерии выздоровления:
????а.а. Если был положительный результат на РНК SARS-CoV-2, то должен быть и отрицательный. Обратите внимание, что исследование проводится двукратно в интервале 1 – 2 дня. Помним, что решение о выписке пациента может быть принято до получения двух отрицательных результатов лабораторного исследования на наличие РНК SARS-CoV-2. При этом в установленные сроки молекулярно-биологических исследований на наличие РНК вируса должно быть проведено амбулаторно.
????б.б. Сейчас уточнённых рекомендаций по кратности проведения КТ нет. Рентгенография и/или КТ перед выпиской для оценки динамики пневмонии не являются обязательными процедурами. Однако, в последствии мы должны иметь исследование с положительной динамикой. Будет большим заблуждением подменить КТ на рентгенологическое исследование. Я с таким уже встретился. Диагноз установлен на основании КТ, а потом делают рентген органов грудной клетки и объявляют о выздоровлении. Это не верно. Наоборот, диагноз поставлен рентгенологически, а контролем служит КТ — очень даже допустимо. В любом случае контрольная рентгенография и/или КТ выполняется через 1 — 2 месяца после выписки пациента из стационара и/или при лечении в домашних условиях.
????в.в. Отсутствие клинических проявлений заболевания:
— повышение температуры тела. Температура должна быть стабильна в интервале 36.0 — 36.9, в течении нескольких дней, при контрольных измерениях утром и вечером. Для выписки из стационара нормальным считается исчезновение лихорадки (температура тела менее 37,2 °C). Ещё одним критерием для выписки пациента из медицинской организации является отсутствие признаков нарастания дыхательной недостаточности при сатурации на воздухе более 96%. Ключевое здесь «на воздухе»!
— отсутствие клинически значимых катаральных проявлений (першение в горле) и кашля;
— восстановление работоспособности
????г.г. В период болезни Вы сдавали анализы крови, поднимите выписку, обратите на это внимание. Показатели клинического и биохимического анализов крови должны соответствовать норме. Как минимум: уменьшение уровня СРБ до уровня менее 2-х норм, уровень лейкоцитов выше 3,0 x 109/л.
У Вас дважды отрицательные результаты на РНК SARS-CoV-2, положительная динамика КТ (или рентгенологического исследования), нормальные лабораторные исследования и отсутствуют клинические проявления заболевания. Поздравляю, Вы здоровы! Если нет? Вам к врачу на приём.
Надеюсь не утомил. В следующий раз разберём вопросы.., а впрочем следите за постами.
Перепосты приветствуются. Делитесь полезной информацией.
Дорогие наши Читатели, владейте информацией, однако диагностику и лечение доверьте врачам!
Подписывайтесь на канал о здоровье и будьте на шаг впереди!
Источник
Мари ., Женщина, 2 года
Здравствуйте, скажите пожалуйста, мой ребёнок 2 недели назад переболел двухсторонней пневмонией, при выписке анализы крови были в норме, а спустя 2 недели (буквально на днях сдали повторный анализ) обнаружилась повышенная соэ 25мм/ч, ребёнок после болезни ещё кашляет, воспалительный процесс продолжается? Спасибо.
Здравствуйте!
очень и очень странно, что при выписке анализ был в норме, потому ка СОЭ снижается довольно медленно и мне ст= трудом верится,ч то к выписке она уже могла придти в норму после такого тяжелого заболевания.
Тут два варианта—либо в первый раз неправильные результаты, что бывает, либо какой-то новый воспалительный процесс.
Кашель может быть остаточным явлением, но опять-таки, при нормальных анализах. А что кроме СОЭ изменено или все остальное в порядке?
В любом случае я бы Вам сейчас порекомендовала обратиться к грамотному пульмонологу—специалисту по органам дыхания, он проведет специализированное обследование, чтобы установить причину кашля. При необходимости он назначит лечение.
Сейчас очень много ОРВИ, а после перенесенной двустороннеей пневмонии организм ребенка, конечно, ослаблен в плане сопротивления инфекциям. Поэтому заразиться ему еще проще, чем раньше. Поэтому педиатры рекомендуют использовать противовирусный препарат с профилактической целью. Хорошо подходит гель Виферон—он наносится на слизистую полости носа (капельку на ватную палочку и аккуратно распределить по слизистой) и становится препятствием для вторжения вирусов в организм крохи. К тому же этот препарат способствует восстановлению местного иммунитета, получается, организм ребенка сам включается в борьбу с возбудителями инфекций.
Всего Вам доброго!
С уважением,
Бутузова Олеся
Мари .
Олеся Владимировна, спасибо за Ваш ответ, помимо СОЭ повышено число моноцитов, у врача пульмонолога были , поставлен диагноз назофарингит, а лор ставит хрон ческий аденоит, в общем как говорят, что насморк не долечан отсюда и кашель и повышенные результаты в анализе, будв надеяться, что это действительно так. После прогулок ребёнок сильно кашляет. Видимо с результатами анализов при выписке что-то напутано было.
Здравствуйте!
это действительно очень похоже на правду. Дело в том, что ОРВИ часто провоцирует воспаление уже увеличенных аденоидов, возникает аденоидит. С воспаленных аденоидов стекает слизь по задней стенке глотки, что вызывает ее раздражение и рефлекторный кашель. ЛОР назначил лечение?
Всего Вам доброго!
С уважением,
Бутузова Олеся
Мари .
Да, олеся владимировна, лор назначил полидексу на 8 дней, а пульмонолог к этому добавила квикс, деринат в носик и спрей в горло, плюсом пошёл сироп эреспал. Сказали,что если аденоит не лечить, то ребёнок и пол года может кашлять. Я ещё в горлышко брызгаю аквалор, а затем мирамистин, хорошо на мой взгляд помогает, надеюсь, что воспалительный процесс уйдёт.
Здравствуйте!
Аденоидит —самое настоящее воспаление, поэтому его лечить обязательно. Вы все правильно делаете! Выздоравливайте поскорее!
Всего Вам доброго!
С уважением,
Бутузова Олеся
Консультация врача педиатра на тему «Анализы крови после пневмонии» дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу, в том числе для выявления возможных противопоказаний.
Задать вопрос
Источник
Хотя пандемия COVID‑19 ещё не закончилась, всё больше людей, переживших тяжёлые пневмонии, выздоравливают и возвращаются домой на долечивание. Как им быстрее восстановиться?
 Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Елена Нечаенко, «АиФ Здоровье»: Каковы последствия коронавирусной пневмонии?
Галина Игнатова: Пока для окончательных выводов у нас не так много данных, ведь заболевание новое. Но даже если говорить об обычной бактериальной пневмонии, то считается, что пациент остаётся болен не только пока находится в стационаре, но и в течение следующих 3 месяцев. Всё это время он может испытывать слабость, страдать от кашля, одышки, субфебрильной температуры. Но очень важно, чтобы на этапе долечивания, уже дома, человек не лежал или сидел перед компьютером постоянно, а занимался лёгочной реабилитацией.
Тренируйте выдох
– Как можно ускорить восстановление?
– Во многих регионах (в частности, у нас в Челябинске) есть специальные реабилитационные центры, куда переводят пациентов, тяжело перенёсших пневмонию. Но после лечения в больнице крайне важно проводить реабилитацию дома. Самое важное – делать дыхательную гимнастику, тренировать выдох. Вариантов тут масса: йога, гимнастика Стрельниковой и Бутейко, надувание воздушных шаров, также можно дуть в дудочку или осваивать духовые инструменты. Один из самых простых и бюджетных, но при этом эффективных способов тренировки выдоха – это дуть через коктейльную трубочку в литровую банку с водой. Вода оказывает сопротивление, поэтому выдох делать сложнее. Так тренироваться надо несколько раз в день.
– А что насчёт прогулок?
– Если бы не сложная эпидемиологическая ситуация, мы бы, конечно, их рекомендовали. А сейчас – увы. Разве что на балконе. Если есть возможность, лучше уехать на природу и находиться там на свежем воздухе, но вдалеке от людей. Ещё очень важно беречься от простуд. То есть правильно одеваться, исключить контакт с холодным воздухом. Но при тяжёлом течении пневмонии торопиться с прогулками не следует. И вообще таким пациентам лучше первое время далеко не уезжать. И не столько из-за опасности рецидива, а потому что психологически больному будет спокойнее в привычной обстановке.
– Какие температура и влажность воздуха оптимальны для человека после пневмонии?
– Всё очень индивидуально. Кому-то легче, если воздух более сырой, кому-то – наоборот. Это, кстати, во многом зависит от сопутствующих заболеваний. Например, при бронхиальной астме или хроническом бронхите половине больных нужен влажный воздух, а половине – сухой. Поэтому единых рекомендаций нет, надо просто создать комфортные для себя условия.
Песню запевай!
– Существует ли что-то приятное и необременительное для восстановления лёгких?
– Пожалуй, это пение. Вокал тренирует выдох, а к тому же ещё и обладает антистрессовым воздействием. Но петь можно, только если нет боли в горле.

– А что скажете по поводу спорта? Какие виды активности для лёгких полезны?
– Самое лучшее – плавание. Этот вид спорта прекрасно развивает дыхательную мускулатуру. А если пациент немолод, то мы рекомендуем ходьбу, 10 тысяч шагов в день. Есть исследования, что для человека, страдающего, например, хронической обструктивной болезнью лёгких, дефицит двигательной активности даже опаснее, чем курение.
– Надо ли после пневмонии больше есть, больше спать?
– Есть надо не больше, а лучше. Питание должно быть не углеводным (хлеб и булочки), а белковым, так как вместе с мокротой пациенты теряли много белка, и именно его надо восполнять. Поэтому рекомендуются молочные продукты, мясо, рыба. Фрукты и овощи – обязательно, так как в них есть витамины и минералы, полезные организму. Сон тоже очень важен, наладить его помогает чёткое соблюдение режима дня.
Всё под контролем
– Правда ли, что в восстановлении лёгких велика роль витамина D?
– Последние два года об этом много говорят, но мне кажется, что это во многом продиктовано модой. Я полагаю, что восполнять уровень этого витамина стоит, только если анализы докажут его дефицит. Если же содержание этого витамина в крови в норме, то дополнительно принимать его необязательно.

– Есть ли какие-то препараты, которые улучшают дыхательную функцию?
– Есть, но они не универсальны. Мы назначаем лекарства в зависимости от симптомов. Если у человека после пневмонии сохраняется кашель, прописываем мукоактивные препараты. Если имеется бронхоспазм, свистящее дыхание, рекомендуем бронхолитики для расширения бронхов.
– Гипертоники держат дома тонометр. А людям после пневмонии надо ли приобретать пульсоксиметр?
– Всё зависит, в каком состоянии человек выписался. Нормальная сатурация (насыщение крови кислородом) – от 95 и выше. Если показатели менее 93 единиц, человеку требуются реанимационные действия. Выписывая пациента со сниженной сатурацией, мы всегда рекомендуем ему приобрести прибор для контроля содержания кислорода в крови, а также кислородный концентратор. Кстати, иногда сатурация снижается только при физической активности, а в покое остаётся в норме. Поэтому измерения пульсоксиметром делают до ходьбы и через 6 минут после.
Бережёного бог бережёт
– Нужно ли после пневмонии делать прививки?
– Клинические рекомендации от прошлого года прямо указывают, что прививаться от пневмококка людям, перенёсшим пневмонию, надо обязательно. Через месяц после болезни. Предпочтение отдаётся современным конъюгированным вакцинам. Кстати, в отличие от гриппа, вакцинироваться от которого нужно ежегодно, прививка от пневмококка делается всего один раз.
– Эта прививка рекомендуется только переболевшим воспалением лёгких?
– Нет, не только. Ведь много пожилых людей с сопутствующими заболеваниями умирает именно от пневмонии, потому что она становится для них последней каплей. Российские клинические рекомендации перечисляют все категории людей, которым эта прививка необходима. Это прежде всего пациенты, страдающие онкогематологическими заболеваниями, сахарным диабетом, сердечной недостаточностью, тяжёлыми поражениями печени и почек, курильщики, люди с ВИЧ. ВОЗ также указывает на важность и приоритетность вакцинации от пневмококковой инфекции и гриппа при нынешней пандемии. Эти прививки не защитят от заражения SARS-CoV‑2, но помогут снизить нагрузку на систему здравоохранения за счёт предупреждения вакцинпредотвратимых инфекций.
– Можно ли полностью восстановиться после пневмонии или последствий не избежать? Насколько опасен фиброз лёгких, часто развивающийся после «ковидных» пневмоний?
– Фиброз развивается и после обычных бактериальных пневмоний, если поражения лёгких были обширными. Но лично я видела больных, которые хорошо восстановились даже после того, как у них было поражено 75–80% лёгочной ткани. Очень важен в этом плане психологический настрой. Пациент обязательно должен верить в то, что сможет восстановиться. Но, конечно, не сразу, а через 3 месяца. Но для этого нужно обязательно самому приложить усилия!
Источник



