Крупозная пневмония острая сердечная недостаточность
Крупозная пневмония (pneumonia cruposa) характеризуется гиперергическим типом воспалительной реакции, что проявляется остротой и цикличностью заболевания, поражением доли или сегмента легкого, обязательным вовлечением в процесс плевры, резким нарушением проницаемости сосудов и высоким содержанием фибрина в экссудате. Указанные особенности крупозной пневмонии нашли свое отражение в часто используемых синонимах этой формы пневмонии: долевая, лобарная, сегментарная, фибринозная, плевропневмония и др.
Еще не так давно полагали, что крупозная пневмония в ее типичной форме встречается в современных условиях очень редко. Однако последние данные показали, что крупозная пневмония отнюдь не является редким заболеванием и ее доля в общей структуре острых пневмоний составляет в настоящее время 12-24%.
Этиология и патогенез. Крупозная пневмония чаще всего вызывается пневмококками (преимущественно I и III типа), реже диплобациллами Фридлендера, стафилококками и другими микроорганизмами. Предрасполагающими к развитию заболевания факторами могут служить врожденные и приобретенные изменения, препятствующие своевременному удалению инфекционных агентов: нарушение мукоцилиарного клиренса, дефекты сурфактантной системы легких, недостаточная фагоцитарная активность нейтрофилов и альвеолярных макрофагов, изменения общего и местного иммунитета, а также переохлаждение организма, раздражение дыхательных путей газами и пылью, опьянение и т. д. В респираторные отделы легких микроорганизмы поступают в основном бронхогенным путем. Пневмококки, попадая непосредственно в альвеолы, вызывают серозный отек, который служит им хорошей средой для размножения и быстрого последующего проникновения в соседние альвеолы.
Клиническая картина. В течении крупозной пневмонии можно выделить три стадии.
Стадия начала болезни обычно бывает выражена очень отчетливо. Заболевание возникает остро. Среди полного здоровья внезапно появляется озноб, отмечается повышение температуры тела до 39—40 °С. Быстро присоединяются колющие боли в грудной клетке, головная боль, небольшой сухой кашель, общая слабость. При поражении диафрагмальной плевры боли могут ир- радиировать в различные области живота, имитируя картину острого аппендицита, острого холецистита, прободной язвы желудка или острого панкреатита («торакоабдоминальный синдром»).
К концу первых суток болезни или на второй день кашель усиливается, появляется мокрота с примесью крови («ржавая»). Общее состояние больных становится тяжелым. При осмотре часто обнаруживается румянец на щеках, больше выраженный на стороне поражения, отмечаются герпетические высыпания на губах и в области носа, участие в дыхании крыльев носа, цианоз носо- губного треугольника.
Дыхание становится поверхностным, его частота достигает 30—40 в минуту, определяется тахикардия до 100—120 в минуту. Отмечаются отставание при дыхании соответствующей половины грудной клетки, усиление голосового дрожания и появление притупленно-тимпанического перкуторного звука над пораженными долей или сегментом. При аускулътации над зоной воспаления выслушивается ослабленное везикулярное дыхание (часто с бронхиальным оттенком), обнаруживаются начальная крепитация (crepitatio indux), а также шум трения плевры.
В стадии разгара болезни в связи с уплотнением легочной ткани и исчезновением воздуха в альвеолах (фаза гепатизации) перкуторно над пораженной долей определяется тупой звук, пальпатор- но выявляется резкое усиление голосового дрожания, при аускулътации наблюдается исчезновение крепитации, выслушиваются бронхиальное дыхание, усиление бронхофонии, сохраняется шум трения плевры.
Наконец, в стадии разрешения, когда происходит постепенное рассасывание экссудата и воздух опять начинает поступать в альвеолы, над пораженной долей вновь появляется притупленно-тим- панический звук при перкуссии, менее отчетливым становится усиление голосового дрожания и бронхофонии, аускулыпативно обнаруживается крепитация разрешения (crepitatio redux). При от- хождении достаточного количества жидкой мокроты выслушиваются влажные звучные хрипы.
До широкого применения антибиотиков лихорадочный период при крупозной пневмонии продолжался в течение 9—11 дней, причем падение температуры могло происходить как критически, так и литически. В настоящее время в случаях своевременного назначения антибиотикотерапии продолжительность лихорадочного периода может значительно сокращаться в отдельных случаях до 2—4 дней, в связи с чем описанная стадийность течения крупозной пневмонии может быть очерчена не столь резко.
В анализах крови при крупозной пневмонии определяют лейкоцитоз в пределах 15—30 • 109/л (15 000—30 000 в 1 мкл) со сдвигом лейкоцитарной формулы влево (т. е. с увеличением относительного содержания палочкоядерных нейтрофилов до 6—30% и появлением юных форм), анэози- нофилия, повышение СОЭ до 40—50 мм/ч. В анализах мочи отмечаются протеинурия, иногда микрогематурия.
Мокрота при крупозной пневмонии бывает различной в зависимости от стадии заболевания. В стадии красного опеченения в ней выявляется много эритроцитов, отмечается высокое содержание фибрина. В стадии серого опеченения мокрота становится слизисто-гнойной, в ней появляется много лейкоцитов. В стадии разрешения в мокроте обнаруживается детрит, представленный разрушенными лейкоцитами, и определяется большое количество макрофагов. В мокроте часто выявляются различные микроорганизмы, в первую очередь пневмококки.
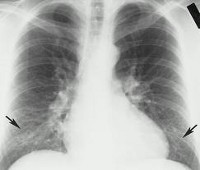
Рентгенологическая картина крупозной пневмонии зависит от стадии течения заболевания. В первый день рентгенологически можно нередко выявить лишь усиление легочного рисунка. Затем появляются участки затемнения, постепенно целиком охватывающие сегмент или долю легкого (рис. 34), что соответствует стадии инфильтративных изменений. В дальнейшем, спустя 2-3 нед, по мере рассасывания пневмонии происходит восстановление прозрачности легочной ткани.
Течение и осложнения. В неосложненных случаях крупозная пневмония заканчивается полным выздоровлением в сроки до 4 нед. Летальность, достигавшая в 30-е годы 20-25%, в настоящее время в результате применения антибиотиков значительно снизилась, но все же остается достаточно высокой у больных пожилого возраста (до 17%) и детей первого года жизни (до 5%).
При тяжелом течении крупозной пневмонии могут возникать различные осложнения. К ним относится прежде всего острая сердечно-сосудистая недостаточность. Знаменитый французский врач Корвизар сформулировал значение этого осложнения при крупозной пневмонии кратко, но очень точно: «Болеют легкие, опасность со стороны сердца».
Проявлением острой сердечно-сосудистой недостаточности может быть инфекционно-токсиче- ский шок, связанный с действием токсинов микроорганизмов на стенки мелких сосудов и последующим нарушением кровоснабжения легких, головного мозга, почек и проявляющийся потерей сознания, цианозом, похолоданием конечностей, частым и малым пульсом, олигурией.
У ряда больных наблюдается упорная артериальная гипотензия, обусловленная изменением сосудистого тонуса в условиях гиперергической реактивности организма. При крупозной пневмонии может возникнуть и отек легких, обусловленный как непосредственным действием токсинов на легочные капилляры, так и развитием острой левожелудочковой недостаточности. В тех случаях, когда крупозная пневмония возникает на фоне существовавших прежде хронического об- структивного бронхита или эмфиземы легких, иногда развивается и острая правожелудочковая недостаточность, проявляющаяся набуханием шейных вен, быстрым нарастанием застоя в большом круге кровообращения. Резкая тахикардия, а также другие нарушения ритма могут быть проявлением миокардита. За счет выключения большого объема легочной ткани из акта дыхания при крупозной пневмонии может возникнуть и острая дыхательная недостаточность.
У 10—15% больных течение крупозной пневмонии может осложниться развитием экссудатив- ного плеврита, возникающего в разгар заболевания (парапневмонический) или после его разрешения (метапневмонический). У 2,5—4% больных крупозной пневмонией происходит ее абсцедиро- вание. У некоторых пациентов, в частности, страдающих хроническим алкоголизмом, в разгар заболевания могут возникнуть острые психозы, проявляющиеся бредом, галлюцинациями, расстройствами сна. Реже встречаются такие осложнения, как перикардит, медиастинит, септический эндокардит, гнойный менингит и менингоэнцефалит, токсические поражения печени, суставов, почек, синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и др.
В тех случаях, когда полного разрешения пневмонии не происходит, экссудат прорастает соединительной тканью и формируется постпневмонический пневмосклероз.
Лечение. Больным назначают постельный режим, в период лихорадки — обильное питье при отсутствии явлений сердечной недостаточности, при необходимости— ингаляции кислорода. Сразу после установления диагноза заболевания начинают антибактериальную терапию. При легком и среднетяжелом течении пневмонии предпочтение отдают препаратам группы пенициллина (бен- зилпенициллина натриевая или калиевая соль внутримышечно через 3-4 ч до 3000000 — 6000000 ЕД в сутки), при их непереносимости используют макролиды (олеандомицина фосфат, эритромицин). При пневмониях тяжелого течения применяют аминогликозиды (гентамицина сульфат, ами- кацина сульфат), полусинтетические пенициллины (оксациллина натриевая соль), цефалоспорины (цефалоридин, или цепорин, до 6 г в сутки, цефазолин, или кефзол, до 3-4 г в сутки, цефотаксим, или клафоран, до 6 г в сутки), полусинтетические пенициллины с антибеталактамазной активностью, производные хинолеинкарбоновой кислоты (офлоксацин, или таривид). При выборе антибиотика ориентируются на результаты посева мокроты на чувствительность микроорганизмов к антибактериальным препаратам.
Проводят дезинтоксикационную терапию (капельное введение гемодеза, 5% раствора глюкозы), назначают препараты, улучшающие состояние сердечнососудистой системы (камфора, кордиамин, сердечные гликозиды). Сульфаниламидные препараты, прежде широко назначавшиеся при лечении острых пневмоний, в настоящее время используются редко, поскольку считаются недостаточно эффективными при лечении данного заболевания. При уменьшении явлений интоксикации с целью улучшения рассасывания применяют дыхательную гимнастику и физиотерапевтическое лечение.
Синдром недостаточности функции внешнего дыхания (острой и хронической). Диагностика вентиляционных нарушений (рестрикция, обструкция, альвеолярно-капиллярный блок). Степени дыхательной недостаточности.
НЕДОСТАТОЧНОСТЬ ФУНКЦИИ ВНЕШНЕГО ДЫХАНИЯ
В настоящее время принято определять дыхательную недостаточность как состояние организма, при котором не обеспечивается поддержание нормального газового состава.
Клинически дыхательная недостаточность проявляется одышкой, цианозом, а в поздней стадии — в случае присоединения сердечной недостаточности — и отеками.
Одним из первых признаков дыхательной недостаточности являются неадекватные изменения вентиляции (учащение, углубление дыхания) при сравнительно небольшой для здорового человека физической нагрузке; увеличивается МОД. В некоторых случаях (бронхиальная астма, эмфизема легких и т. д.) компенсация дыхательной недостаточности осуществляется в основном за счет усиленной работы дыхательной мускулатуры, т. е. изменения механики дыхания. Таким образом, у больных с патологией системы дыхания поддержание функции внешнего дыхания на должном уровне осуществляется за счет подключения компенсаторных механизмов, т. е. ценой бблыиих усилий, чем у здоровых лиц, и ограничения дыхательных резервов: уменьшается максимальная вентиляция легких (МВЛ), снижается коэффициент использования кислорода (КИ02) и т. д.
В зависимости от причин и механизма возникновения дыхательной недостаточности выделяют три типа нарушения вентиляционной функции легких: обструктивный, рестриктивный («ограничительный») и смешанный («комбинированный»).
Обструктивный тип характеризуется затруднением прохождения воздуха по бронхам (вследствие бронхита — воспаления бронхов, бронхоспазма, сужений или сдавлений трахеи или крупных бронхов, например, опухолью и т. д.). При спирографическом исследовании определяют выраженное снижение МВЛ и ФЖЕЛ при незначительном снижении ЖЕЛ. Препятствие прохождению струи воздуха создает повышенные требования к дыхательной мускулатуре, страдает способность дыхательного аппарата к выполнению дополнительной функциональной нагрузки (в частности, нарушается возможность быстрого вдоха и особенно выдоха, резкого учащения дыхания).
Рестриктивный (ограничительный) тип нарушения вентиляции наблюдается при ограничении способности легких к расширению и спадению: при пневмосклерозе, гидро- или пневмотораксе, массивных плевральных спайках, кифосколиозе, окостенении реберных хрящей, ограничении подвижности ребер и т. д. При этих состояниях в первую очередь наблюдается ограничение глубины максимально возможного вдоха, т. е. уменьшается ЖЕЛ (и МВЛ), однако не возникает препятствия для динамики дыхательного акта, т. е. скорости обычной глубины вдоха, а при необходимости — и для значительного учащения дыхания.
Смешанный (комбинированный) тип объединяет признаки обоих предыдущих типов, часто с превалированием одного из них; встречается при длительно текущих легочных и сердечных заболеваниях.
Недостаточность функции внешнего дыхания возникает также в случае увеличения так называемого анатомического мертвого пространства (при крупных полостях в легком, кавернах, абсцессах, а также при множественных крупных бронхоэктазах). Близко к данному типу стоит дыхательная недостаточность вследствие циркуляторных расстройств (например, в случае тромбоэмболии и др.), при которой часть легкого при сохранении в той или иной степени вентиляции выключается из газообмена. Наконец, дыхательная недостаточность возникает при неравномерном распределении воздуха в легких («распределительные нарушения») вплоть до выключения частей легкого из вентиляции (пневмония, ателектаз), когда они сохраняют свое кровоснабжение. Благодаря этому часть венозной крови, не оксигенируясь, попадает в легочные вены и левые отделы сердца. Патогенетически близкими этому типу дыхательной недостаточности являются случаи так называемого сосудистого шунта (справа налево), при которых часть венозной крови из системы легочной артерии непосредственно, в обход капиллярного русла, попадает в легочные вены и смешивается с оксигенированной артериальной кровью. В последних случаях оксигенация крови в легких нарушается, но гиперкапнии может не наблюдаться вследствие компенсаторного увеличения вентиляции в здоровых участках легкого. Это частичная дыхательная недостаточность в отличие от полной, тотальной, «паренхиматозной», когда наблюдаются и гипоксемия, и гиперкап- ния.
Так называемая диффузионная дыхательная недостаточность характеризуется нарушением газообмена через альвеолярно-капиллярную мембрану легких и может наблюдаться при ее утолщении, вызывающем нарушение диффузии через нее газов (так называемые пневмонозы, «альвео- лярно-капиллярный блок»), и также обычно не сопровождается гипокапнией, поскольку скорость диффузии оксида углерода (IV) в 20 раз выше, чем кислорода. Эта форма дыхательной недостаточности в первую очередь проявляется артериальной гипоксемией и цианозом. Вентиляция усилена.
Непосредственно не связана с патологией легких дыхателъная недостаточностъ при токсиче- скомугнетении дыхателъного центра, анемиях, недостатке кислорода во вдыхаемом воздухе.
Выделяют острую (например, при приступе бронхиальной астмы, крупозной пневмонии, спонтанном пневмотораксе) и хроническую дыхателъную недостаточностъ.
Различают также три степени и три стадии дыхательной недостаточности. Степени дыхательной недостаточности отражают ее тяжесть в данный момент болезни. При I степени дыхательная недостаточность (в первую очередь одышка) выявляется только при умеренной или значительной физической нагрузке, при II степени одышка появляется при незначительной физической нагрузке, компенсаторные механизмы включены уже в покое и методами функциональной диагностики удается выявить ряд отклонений от должных величин. При III степени в покое наблюдаются одышка и цианоз как проявление артериальной гипоксемии, а также значительные отклонения показателей функциональных легочных проб от нормальных.
Лечение. При дыхательной недостаточности оно предусматривает следующие мероприятия: 1) лечение основного, вызвавшего ее заболевания (пневмония, экссудативный плеврит, хронические воспалительные процессы в бронхах и легочной ткани и т. д.); 2) снятие бронхоспазма и улучшение вентиляции легких (применение бронхолитиков, лечебной физкультуры и др.); 3) оксигено- терапию; 4) при наличии «легочного сердца» — применение диуретиков; 5) при застойных явлениях в большом круге кровообращения и симптоматическом эритроцитозе дополнительно производят кровопускания.
Источник
Легкие на снимке (фото)
Пневмония еще каких-то несколько десятков лет назад считалась смертельным заболеванием, выявление которого у пациента было подобно приговору. К счастью, современная медицина не стоит на месте, и врачи успешно лечат эту патологию.
Несмотря на прогресс, воспаление легких по-прежнему является причиной высокой смертности у взрослых и детей, особенно при несвоевременной диагностике заболевания.
Что это за болезнь?
Легкие рисунок
Что такое воспаление легких (пневмония)? Пневмонией называют острое инфекционно-воспалительное поражение легких, при котором в патологический процесс вовлекаются все элементы и структуры органа – интерстициальная ткань, альвеолы.
Согласно статистическим данным острый воспалительный процесс в легких встречается у 12 человек из тысячи, а у лиц старше 50 лет эти показатели превышают 15 случаев на тысячу больных. Несмотря на постоянную разработку инновационных схем лечения пневмонии и внедрения новых антимикробных препаратов актуальность проблемы сохраняется, так как данное заболевание занимает 3 место по смертности после патологий сердечнососудистой системы, опухолей и травматизма.
Часто воспаление легких развивается у ослабленных лежачих больных, протекая параллельно с опухолями злокачественного характера, сердечной недостаточностью, нарушениями мозгового кровообращения, тем самым осложняя прогноз последних. У ВИЧ инфицированных пациентов и больных вирусом иммунодефицита воспаление легких является, чуть ли главной причиной летального исхода.
Основные причины развития заболевания
Микробы
Что вызывает пневмонию? На первом месте по частоте возникновения воспалительного процесса в легких стоит бактериальная инфекция.
Наиболее распространенными возбудителями являются:
- грамположительные бактерии – стафилококки, пневмококки, стрептококки;
- грамотрицательные – гемофильная палочка, легионелла, протей, энтеробактерии;
- вирусы – герпеса, аденовируса, гриппа, парагриппа;
- микоплазмы;
- грибки.
Кроме этого, причиной развития пневмонии могут стать и другие факторы:
- травмы грудной клетки (подробней читайте тут);
- вдыхание пыли и химических веществ;
- аллергическая реакция, при которой развивается спазм бронхов и отек легких;
- острое отравление;
- передозировка ионизирующим облучением.
Кто в группе риска?
Развитию пневмонии наиболее подвержены лица с ослабленным иммунитетом на фоне следующих состояний:
- сердечная недостаточность;
- хронические инфекции органов носоглотки и верхних дыхательных путей – риниты, синуситы, гаймориты, тонзиллиты, фарингиты, ларингиты, бронхиты;
- врожденные пороки легких;
- истощение организма на фоне плохого питания и частых простуд;
- синдром иммунодефицита;
- злоупотребление алкоголем и табакокурение (читайте подробней тут).
Курение
Возбудители инфекции проникают в легкие через кровь, лимфу или воздушно-капельным путем. Если местный иммунитет нарушен, а сопротивляемость организма к инфекциям слабая, то в легочных альвеолах развивается воспалительный процесс, который быстро распространяется и захватывает другие отделы легочной ткани.
В альвеолах образуется патологический экссудат (жидкость), что мешает полноценному газообмену между тканью легких и кровеносными сосудами. На фоне этого у больного развивается и прогрессирует кислородная и дыхательная недостаточность, которая постепенно приводит к сердечной недостаточности, если лечение было начато не сразу. О стадиях развития воспаления легких в таблице ниже.
Таблица 1. Стадии пневмонии:
Стадия развития воспалительного процесса в легкихЧем характеризуетсяПрилива (чаще всего длится 12-48 часов)Легочные сосуды резко наполняются кровью и патологической жидкостью в альвеолах (экссудатом)Красного опеченения (1-3 суток)Легкое уплотняется и по своему внешнему виду напоминает печень. В альвеолярной патологической жидкости выявляются красные кровяные тельца в большом количествеСерого опеченения (2-6 дней)Эритроциты распадаются, а лейкоциты массивно попадают в альвеолыРазрешенияПостепенно легкие восстанавливаются в совей структуре
Таблица 2. Полная классификация заболевания:
Классификация пневмонииВид
На основании данных эпидемиологии
Женщина в стационаре
- контагиозная (негоспитальная);
- внутрибольничная (госпитальная);
- вызванная иммунодефицитом;
- атипичная
По причине происхождения
Вирусы
- вирусная;
- бактериальная;
- грибковая;
- микоплазменная;
- смешанная
По механизму развития
Женщина в постели
- первичная – развивается, как самостоятельное заболевание;
- вторичная – развивается, как осложнение на фоне не леченных заболеваний дыхательных путей;
- аспирационная – развивается вследствие попадания в дыхательные пути рвотных масс, частичек пищи, околоплодных вод (у новорождённых);
- посттравматическая;
- послеоперационная;
- постинфарктная – развивается в результате закупорки мелких сосудов ветвей легочной артерии кровяными сгустками, масляными лекарственными препаратами и прочим
По обширности поражения легочной ткани
Снимок легких
- односторонняя (поражается правое или левое легкое);
- двусторонняя;
- тотальная – долевая, сегментарная, прикорневая, корневая
По характеру течения
Острая пневмония
- острая;
- хроническая;
- затяжная
По развитию осложненийНеосложненного течения и осложненного (миокардитом, эндокардитом, септическим шоком, абсцессом, плевритом)По клинико-морфологическим признакам
- паренхиматозные – крупозные и долевые;
- очаговые – бронхопневмония, дольковая пневмония;
- интерстициальные – встречается чаще всего при микоплазменной инфекции
В зависимости от тяжести течения заболевания выделяют три степени пневмонии:
- Легкая – характеризуется не слишком выраженной интоксикацией организма. У больного повышается температура тела до 38 градусов, показатели АД в пределах нормы, пульс немного учащенный, одышка появляется только при незначительных физических нагрузках. На рентгене хорошо заметен очаг воспаления.
- Средняя – у больного симптомы умеренной интоксикации организма, характеризующиеся учащением пульса до 100 ударов в минуту, незначительным снижением АД, высокой температурой тела, одышкой в состоянии покоя. На рентгеновском снимке определяется инфильтрация.
- Тяжелая – наблюдается выраженная интоксикация организма, характеризующаяся высокой температурой до 40 градусов, нарушением ясности сознания, тахикардией более 100 ударов в минуту, одышкой, цианозом, коллапсом, развитием осложнений.
Клинические симптомы пневмонии
Кашель при пневмонии
Крупозная и очаговая пневмонии характеризуется разным началом и клинической симптоматикой, рассмотрим каждую подробнее.
Крупозное воспаление легких: симптомы
- начало заболевания острое – у больного повышается температура до 39-39,5 градусов, беспокоят боли в грудной клетке, одышка, нарастающая слабость;
- кашель – сначала сухой, непродуктивный, приступообразный, который сменяется на 3 сутки влажным с отделением мокроты «ржавого» цвета;
- лихорадка;
- частые пульс, сниженное артериальное давление, приглушенные сердечные тоны;
- синюшность носогубного треугольника;
- герпетические высыпания на крыльях носа, подбородке и щеках;
- дыхание шумное, учащенное, поверхностное с хорошо заметным раздуванием крыльев носа.
При аускультации (прослушивании грудной клетки стетофонендоскопом) слышны влажные мелкопузырчатые хрипы и крепитация (поскрипывание при вдохе).
Очаговое воспаление легких: клинические симптомы
Стетофонендоскоп у врача
В отличие от крупозной пневмонии очаговая характеризуется рядом следующих симптомов:
- начало заболевания постепенное – часто воспаление легких развивается на фоне не долеченного ОРВИ или трахеобронхита;
- у больного повышается температура тела до фебрильных отметок (38-38,5 градусов) с суточным колебанием до 1 градуса;
- появляется кашель с отделением мокроты слизисто-гнойного характера, потливость, нарастающая слабость. При дыхании больной ощущает боль в грудной клетке;
- кожа с синюшным оттенком, особенно в области носогубного треугольника. При слиянии нескольких очагов воспаления состояние больного ухудшается еще больше – возникает сильная одышка и цианоз кожи.
При аускультации грудной клетки хорошо выслушивается жесткое дыхание, мелкокалиберные и среднекалиберные пузырчатые хрипы, крепитация над патологическим очагом. Выдох у больного, как правило, удлинен. На видео в этой статье врач подробнее рассказывает об отличительных симптомах пневмонии у взрослого.
Диагностика заболевания
Подтверждение пневмонии у пациентов включает в себя дифференциальную диагностику воспаления легких с другими легочными патологиями, выяснение природы происхождения заболевания и степени тяжести воспалительного процесса.
Заподозрить воспаление легких у пациента можно по характерным признакам:
- быстрое прогрессирование лихорадки и интоксикации;
- нарастающий кашель;
- одышка и потливость.
При физикальном обследовании пациента перкуторно (путем постукивания) определяется притупление легочного звука, а при аускультации выслушиваются очаговые, мелкопузырчатые, разнокалиберные хрипы и крепитация (поскрипывание) над очагов воспаления. При проведении ультразвукового исследования плевральной полости или эхокардиографии в некоторых случаях определяют плевральный выпот.
Для уточнения диагноза больным чаще всего рекомендуют сделать рентген органов грудной клетки. Независимо от вида пневмонии, патологический процесс чаще всего локализуется на нижних долях легкого.
На снимке рентгена при пневмонии выявляются следующие изменения:
- паренхиматозные – на легком хорошо заметны очаговые или диффузные затемнения разно локализации;
- интерстициальные – усиление легочного рисунка.
Важно! Рентген легких при пневмонии пациенту назначают при постановке диагноза и спустя 3 недели от начала развития заболевания – это помогает оценить эффективность пройденного лечения и исключить бронхогенный рак легких или другие легочные патологии.
Кроме этого к обязательным методам диагностики пневмонии относятся анализы крови, мочи и бакпосев мокроты. Бактериологический посев мокроты является незаменимым исследованием, так как позволяет не только дифференцировать возбудителя инфекции, но и подобрать эффективный антибиотик.
Лечение
Таблетки и ампулы
Пациентов, которым поставлен диагноз воспаление легких, госпитализируют в терапевтическое отделение или в отделение пульмонологии. Не стоит пренебрегать этим условием и отказываться от стационара – воспаление легких при неправильном его лечении быстро прогрессирует и может стать причиной смерти больного.
Важно! Дети с пневмонией госпитализируются в принудительном порядке, независимо от степени тяжести патологического процесса.
Инструкция лечения пневмонии
Чай с лимоном и медом
Антибиотики в уколах
Для того чтобы больной скорее поправился и воспаление легких не привело к осложнениям следует подойти к лечению заболевания комплексно:
- постельный режим – это очень важно в первые 3-4 дня от начала заболевания, в противном случае быстро прогрессирует легочная и сердечная недостаточность. Больной должен быть легко одетым, под одеялом, температура воздуха в помещении не выше 21 градуса. Комнату следует проветривать каждые 2-3 часа и обязательно дважды в день проводить влажную уборку без использования каких-либо средств, содержащих хлор или ароматизаторы.
- Питание и питье – рекомендуется много пить теплой щелочной жидкости (компотов, чаев, отваров из шиповника, морсов, минеральную воду без газа). Если больной отказывается от еды, то предлагайте ему теплый куриный бульон с перетертым мясом грудки – он богат белком и витаминами, поэтому придает сил ослабленному организму.
- Кислородная терапия – при признаках дыхательной недостаточности больному включают подачу увлажненного кислорода через специальную маску. В каждой больнице есть такие баллоны, через которые пациентам проводят оксигенотерапию.
- Антибактериальная терапия – является основой лечения пневмонии. При контагиозной пневмонии чаще всего назначают препараты пенициллиновой группы с клавулановой кислотой – Амоксиклав, Амоксициллин, Оспамокс, Флемоксин солютаб. При непереносимости пенициллинов больному прописывают препараты из группы макролидов (Суммамед, Азитромицин, Спирамицин), цефалоспоринов (Цефазолин, Цефтриаксон, Лораксон), аминогликозидов (Гентамицин). Способ введения антибиотика определяется тяжестью течения пневмонии и общим состоянием больного. Детям и пожилым людям антибиотик вводят в форме внутримышечных инъекций.
При неизвестном происхождении пневмонии и невозможности выявить возбудителя больному назначают комбинированную терапию, подбирая 2-3 антибиотика одновременно. Обычно курс лечения антибактериальными препаратами составляет не менее 7-10 суток, а при осложненном течении – не менее 2 недель, по рекомендации врача возможна замена антибиотика, если препарат оказывается недостаточно эффективным.
Важно! Ни в коем случае нельзя самостоятельно прекращать антибиотикотерапию или заменять назначенный вам препарат более дешевым аналогом – цена такой самодеятельности часто представляет угрозу для жизни и значительно повышает риск развития осложнений.
Вспомогательная и симптоматическая терапия
Панадол от температуры
Помимо антибиотиков пациенту с пневмонией назначают ряд вспомогательных препаратов для симптоматического лечения заболевания:
- Жаропонижающие препараты – при повышении температуры свыше 38 градусов и выраженной лихорадке рекомендуется принять препарат на основе Парацетамола или Ибупрофена. Отличным жаропонижающим и обезболивающим эффектом обладают препараты на основе Нимесулида, но принимать их можно не чаще 2 раз в сутки, поэтому желательно чередовать с Парацетамолом и Ибупрофеном.
- Муколитики и отхаркивающие – при кашле на фоне воспаления легких важно обеспечить больному продуктивную эвакуацию патологического экссудата (мокроты). Для этого назначают препараты в форме сиропа, таблеток или растворов для ингаляций, которые разжижают вязкую мокроты и усиливают двигательную способность ресничек мерцательного эпителия, за счет чего кашель становится влажным и продуктивным.
- Антигистаминные препараты – чтобы несколько расслабить мускулатуру дыхательных путей и предотвратить развитие отека легких рекомендуется принимать антигистамины. Дозу лекарства врач определяет индивидуально, так же, как выбор препарата.
- Иммуностимуляторы –для повышения защитных сил организма и поддержания иммунной системы в борьбе с возбудителем больному назначают настойки на эхинацее, Элеутерококк, Кагоцел, Интерфероны.
- Витамины – восполнить дефицит микроэлементов и витаминов в организме, а также поддержать его во время болезни помогут специальные витаминные комплексы, в состав которых входит рекомендованная суточная доза. В некоторых случаях больному назначают двойную суточную дозу витамина С.
Сироп от кашля
Физиотерапия при пневмонии
Физиотерапия
После снятия лихорадки и устранения интоксикации организма пациенту примерно на 5-7 день от начала заболевания назначают физиотерапевтические процедуры:
- массаж;
- УВЧ;
- электрофорез с лекарственными препаратами;
- ингаляции;
- ЛФК – начинают с дыхательной гимнастики, постепенно увеличивая нагрузку.
Ингаляция ребенку
Лечение проводят до восстановления нормальных показателей анализов, данных спирометрии и рентгенологического исследования.
Что делать после пневмонии? После перенесенного воспаления легких пациенту рекомендуется пройти курс санаторно-курортного лечения, которое включает в себя кислородные коктейли и оксигенотерапию, ЛФК, массажи, различные оздоравливающие процедуры.
Дыхательная гимнастика
Осложнения
Пожилая женщина после пневмонии
Пневмония считается осложненной, если на фоне ее течения в бронхолегочной системе и внутренних органах развиваются патологические процессы, приводящие к нарушению в их работе. Если длительное время сохраняется слабость после пневмонии, то обязательно нужно обратиться к врачу для исключения осложнений.
Таблица 3. Виды осложнений пневмонии:
Виды осложненияЧто к ним относится?Легочные
- хроническая обструктивная болезнь легких;
- рубец на легком после пневмонии, который в будущем может нарушать работу органа;
- дыхательная недостаточность;
- абсцесс легкого;
- пневмонический экссудативный плеврит
Не легочные
- сердечная недостаточность на фоне прогрессирующей дыхательной;
- менингит;
- миокардит;
- гломерулонефрит;
- эндокардит;
- инфекционно-токсический шок
Важно! Для того чтобы избежать осложнений пневмонии следует как можно раньше обращаться к врачу. Даже самая простая простуда может осложниться воспалением легких при неправильном лечении или его отсутствии.
Прогноз
Прогноз при воспалении легких определяется несколькими факторами:
- возрастом пациента – у детей и стариков прогнозы, как правило, менее благоприятные из-за частых осложнений, чем у молодых людей;
- наличием сопутствующих заболеваний;
- возбудителем и его восприимчивостью к лекарствам;
- состоянием иммунной системы;
- резистентности возбудителя к антибиотикотерапии
Важно! Для детей первого года жизни наибольшую опасность по прогнозам представляют пневмонии, вызванные клебсиеллами, золотистым стафилококком, синегнойной палочкой. В подобных случаях процент смертельного исхода превышает 25%.
Профилактика
Профилактика заболеваний
Предупредить пневмонию гораздо легче, чем лечить заболевание. Меры профилактики включают в себя ведение здорового образа жизни (питание, спорт, свежий воздух), своевременная санация очагов инфекции, отказ от курения и употребления алкоголя.
Лежачим больным в целях профилактики развития застойных явлений в легких и пневмонии назначают дыхательную гимнастику и уколы гепари?