Крупозная пневмония признаки на рентгенограмме
Пневмония – это серьезное заболевание легких. Одной из ее разновидностей является крупозная пневмония, при которой воспалительный процесс распространяется на целую долю легкого или на оба органа. Заболевание может привести к тяжелым последствиям и летальному исходу. При появлении первых симптомов пневмонии необходимо обратиться к терапевту. Врач проведет осмотр и назначит исследования для выявления заболевания. Ключевым методом диагностики пневмоний является рентгенологическое исследование. Оно покажет локализацию и масштабы воспаления. При диагностике в Юсуповской больнице используют высокоточную аппаратуру, с помощью которой диагноз устанавливается максимально достоверно. Это важно, поскольку на основании диагноза терапевт или пульмонолог назначают лечение.

Как выглядит воспаление легких на рентгеновском снимке
При подозрении на пневмонию врач назначает рентгенологическое исследование, которое покажет состояние легких. На снимке будут видны очаги воспаления и объем поражения тканей. Рентгенологическое исследование позволяет дифференцировать заболевание, определить его тип и тяжесть.
Воспалительный процесс в легких определяют как затемненные участки или тени с неровными контурами и неоднородной структурой. Визуально на рентгеновском снимке они будут видны как светлые пятна, потому что рентгенограмма – это негатив изображения. Очаги пневмонии характеризуют в зависимости от размеров:
- около 3 мм – мелкоочаговая пневмония,
- 4-7 мм – среднеочаговая;
- 8-12 мм – крупноочаговая;
- более 12 мм – фокусная.
Если поражения видны в пределах одного сегмента, говорят о распространенной пневмонии. При поражении нескольких сегментов или долей диагностируют субтотальную пневмонию. Тотальная пневмония предполагает поражение всего легкого или обоих органов.
Для пневмонии характерно увеличение размеров корня легкого со стороны поражения. В области воспаления легочной и бронхиальный сосудистый рисунок усилен и деформирован.
В описании полученного снимка рентгенолог указывает количество очагов, их размеры и локализацию, описание структуры теней и легочного рисунка. Различают низкую, среднюю и высокую интенсивность теней. Повышение интенсивности указывает на снижение воздушности легочной ткани. При изучении рентгенограммы врач учитывает, что изменения, которые видны на снимке, отстают по времени от клинических проявлений.
Для диагностики пневмонии в Юсуповской больнице используют современную технику, которая позволяет наиболее точно определять состояние пациента. Специалисты оценивают полученные данные и назначают наиболее приемлемое в данной ситуации лечение.
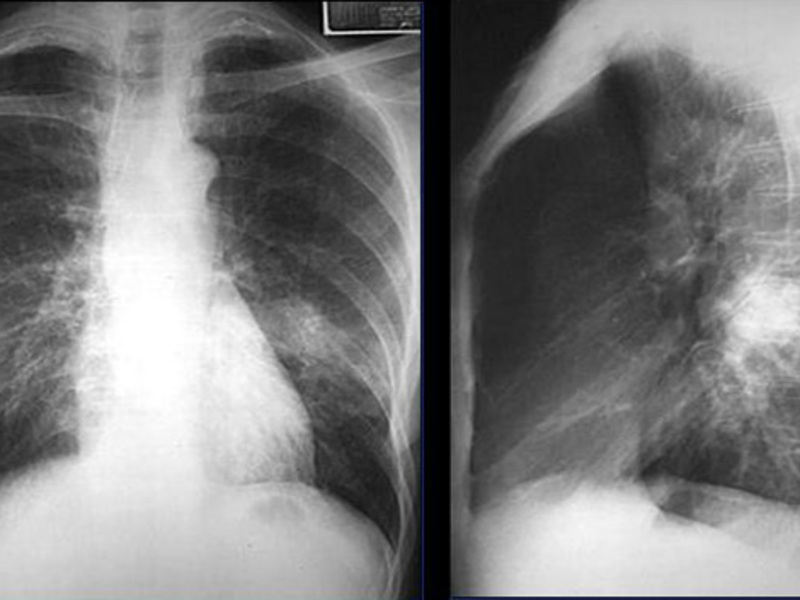
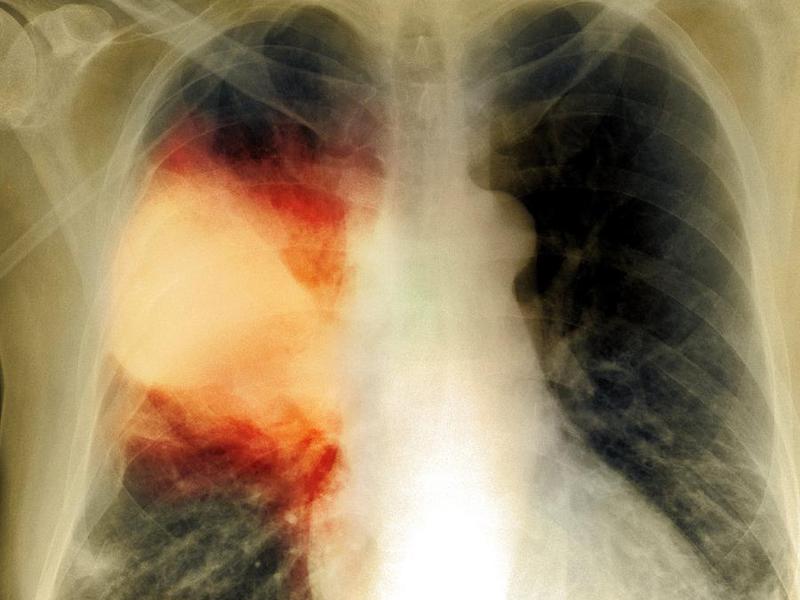
Крупозная пневмония: фото рентгенограммы
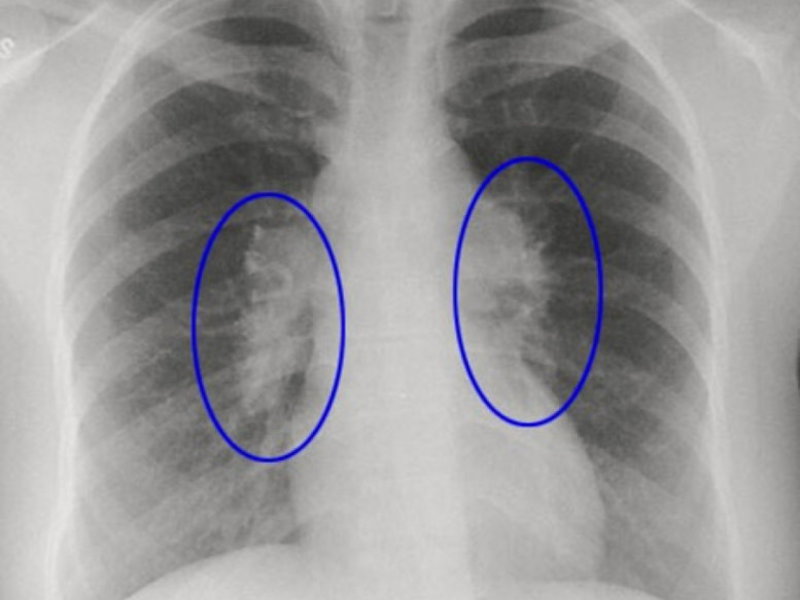
Крупозная пневмония характеризуется как большое затемнение средней интенсивности. Тень охватывает одну или несколько легочных долей. Заболевание относится к крайне тяжелым и требует срочного лечения. Нельзя откладывать визит к врачу при проявлениях пневмонии. Воспалительный процесс развивается достаточно быстро, что влечет за собой большие объемы поражения тканей.
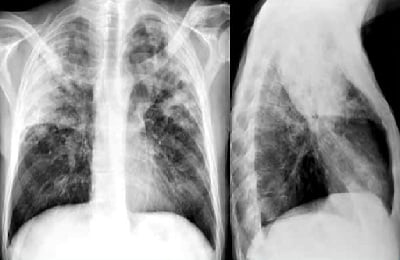
На фото представлена рентгенограмма крупозной пневмонии:
Диагноз «крупозная пневмония» устанавливается, если на снимке присутствуют следующие признаки:
- тотальная деформация легочного рисунка;
- субтотальные или тотальные затемнения на одном или обоих легких;
- затемнение реберно-диафрагмальных синусов (при вовлечении в воспалительный процесс плевры, что при крупозной пневмонии происходит практически всегда);
- изменение корней легких.
Для выявления крупозной пневмонии можно использовать только фронтальный снимок. Однако для получения полной картины развития поражения рентгенограмму делают в двух проекциях. С помощью боковой рентгенограммы можно оценить количество пораженных сегментов легкого.
Лечение воспаления легких
Крупозная пневмония требует обязательного стационарного лечения. Нередко пациенты с острой крупозной пневмонией попадают в реанимационное отделение, где врачи стабилизируют их состояние. В связи с высокой токсичностью заболевания требуется инфузионная терапия, нормализации работы всех органов и систем, улучшение обмена веществ. Также выполняется искусственная вентиляция легких. Во время терапии крупозной пневмонии проводят обязательный постоянный контроль газов крови (кислород и углекислый газ) до стабильного улучшения этих показателей.
Терапия крупозной пневмонии будет зависеть от вида возбудителя. При бактериальной инфекции используют антибиотики, для лечения пневмонии вирусной природы – противовирусные препараты. Также препараты могут применять в комплексе. Основной медикамент назначается курсом от 7 дней. Окончание срока медикаментозной терапии определяет лечащий врач на основании результатов лечения.
Дополнительно к основной терапии назначают муколитики для разжижения мокроты и отхаркивающие средства. Данные препараты облегчают вывод мокроты из легких. Для снижения температуры тела используют жаропонижающие препараты. Поддержка защитных сил организма проводится иммуностимуляторами и витаминными комплексами.
Необходимо помнить, что крупозная пневмония очень опасна и приводит к гибели больного. Несвоевременное обращение за медицинской помощью и безответственное отношение к своему здоровью будут иметь плачевный результат.
Обращаясь в Юсуповскую больницу, пациенты всегда получают квалифицированную помощь опытных специалистов. В клинике терапии Юсуповской больницы терапевты и пульмонологи выполняют успешное лечение заболевания и минимизируют риски развития осложнений и тяжелых последствий. Врачи Юсуповской больницы используют в своей работе только эффективные методы доказательной медицины, которые показали свою результативность исследованиями и практикой. Это позволяет браться за самые сложные случаи и получать максимальный результат.
Записаться на прием к терапевту или пульмонологу, получить консультацию других специалистов можно по телефону.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- «Болезни органов дыхания». Руководство под ред. акад. РАМН, проф. Н.Р.Палеева. М., Медицина, 2000г.
- Дыхательная недостаточность и хроническая обструктивная болезнь легких. Под ред. В.А.Игнатьева и А.Н.Кокосова, 2006г., 248с.
- Илькович М.М. и др. Диагностика заболеваний и состояний, осложняющихся развитием спонтанного пневмоторакса, 2004г.
Наши специалисты

Доктор медицинских наук, профессор, врач высшей квалификационной категории
.jpeg)
Врач-терапевт, гастроэнтеролог, кандидат медицинских наук. Заместитель генерального директора по медицинской части.

Врач-эндоскопист
Цены на диагностику крупозной пневмонии
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Пневмонии
Пневмония — инфекционное заболевание, характеризующееся воспалением легочной паренхимы и накоплением экссудата в просвете альвеол. В пораженном участке легкого развивается уплотнение (инфильтрат), в случае благоприятного исхода восстанавливается нормальная структура легочной ткани. Основными возбудителями острых пневмоний являются прежде всего пневмококк, а также грамположительные кокки (золотистый стафилококк, В-гемолитический стрептококк), смешанная аэробная флора, грамотрицательные бактерии (кишечная палочка, палочка Пфейффера, протей) и др. Острые пневмонии могут быть вызваны вирусами (в частности, гриппа, респираторным синцитиальным вирусом), микоплазмами, грибами, риккетсиями, хламидиями. Возможно сочетание нескольких возбудителей, например вирусов и бактерий. Пути проникновения возбудителей в легкие различны: вдыхание из окружающего воздуха и аспирация носоглоточного содержимого, гематогенное распространение, травма грудной клетки или другое экзогенное повреждение легочной ткани (например, при бронхоскопии). После попадания в легкие на микроорганизмы действует комплекс защитных реакций, обеспечивающий их удаление. Пневмония развивается при наличии нарушений в системе легочной защиты или у ослабленных пациентов: стариков, алкоголиков, больных с сопутствующими болезнями сердца, легких, почек, иммунодефицитами, после переохлаждения и т. д.
Крупозная (долевая) пневмония характеризуется поражением доли или нескольких долей легкого и вовлечением в процесс плевры.
Этиология и патогенез
Наиболее часто (до 90 % случаев) крупозную пневмонию вызывают пневмококки всех типов; значительно реже — клебсиелла, стафилококк, стрептококк. Мужчины болеют в 1,5 раза чаще, чем женщины. В основе заболевания лежит гиперергическая реакция на пневмококки, которые присутствуют в носоглотке у 10-60 % здоровых людей. Для развития крупозной пневмонии необходимы предрасполагающие факторы, например, изменения в системе легочной защиты, а также переохлаждение, хронические заболевания легких, сердца, опухоли, грипп и т.д.
Заболевание проходит ряд стадий. В стадию прилива (1-3-й день болезни) экссудат, содержащий пневмококки и большое количество фибрина, заполняет альвеолы, распространяясь по всей доле вплоть до листков висцеральной плевры, которые и служат анатомическим барьером, для его дальнейшего продвижения. Отечная жидкость может попадать в бронхи, захватывая соседние доли легкого. Вовлечение в процесс плевры приводит к развитию плеврита. Стадия уплотнения разделяется на две фазы: 1) красного опеченения (4-5-й дни болезни) — альвеолы заполняются фибринозным выпотом, содержащим большое количество эритроцитов и нейтрофилов, последние фагоцитируют пневмококки или другие бактерии, предотвращая дальнейшее распространение инфекции; 2) серого опеченения (6-7-й дни болезни) — в уплотненном легком содержатся в основном лейкоциты. Процесс фагоцитоза завершается. Во время стядии разрешения мигрирующие в альвеолы макрофаги удаляют остатки бактерий, фибрина, нейтрофилов и т.д., что в сочетании с отделением альвеолярного содержимого при кашле приводит к исчезновению экссудата и восстановлению нормальной анатомической структуры легкого.
Клиника
Обычно заболевание начинается внезапно с сильного озноба, лихорадки, кашля, болей в грудной клетке, нередко после простудного заболевания. Озноб, длящийся несколько часов и сменяющийся жаром, больные переносят крайне тяжело, повторные ознобы свидетельствуют о развитии осложнений. Лихорадка высокая — от 39,5° до 40С постоянного характера, сопровождается миалгиями, недомоганием, слабостью. Нередко наблюдаются головная боль, беспокойство бессонница, бред. Мокрота вначале скудная, пенистая, беловатая, затем становится ржавой в результате примеси крови, поздней мутнеет от обилия лейкоцитов и фибрина. Ко времени разрешения пневмонии мокрота делается более жидкой и обильной, содержит мало лейкоцитов и эритроцитов. Боль в грудной клетке может быть очень интенсивной, колюще-режущего характера, локализуется над пораженной долей легкого и резко усиливается при глубоком дыхании, кашле, надавливании на грудную клетку. Пациент нередко лежит на больном боку, чтобы уменьшить экскурсию ребер над областью плеврита. Боль уменьшается также при сдавлении грудной клетки рукой или компрессом, разъединении листков плевры выпотом. Боль может иррадиировать в плечо или верхнюю область живота, в зависимости от локализации пораженного участка.
При осмотре нередко обнаруживают герпетические высыпания на губах «теплый» цианоз, увеличение частоты дыхания до 25 40 и даже 50 в минуту. Дыхание поверхностное, в акте дыхания участвуют дополнительные дыхательные мышцы. Грудная клетка на пораженной стороне отстает при дыхании, голосовое дрожание усилено, при перкуссии отмечается притупление перкуторного звука, во время стадии прилива — притупление с тимпаническим оттенком. В стадию прилива над пораженной стороной на фоне ослабленного дыхания выслушивается крепитация (crepitatio indux). В стадию уплотнения дыхание над пораженным легким становится бронхиальным, могут выслушиваться сухие хрипы, обусловленные сопутствующим бронхитом. С пораженной стороны усилена бронхофония. В стадию разрешения вновь появляется крепитация (crepitatio redux), дыхание становится жестким, а затем и везикулярным. В этот период могут выслушиваться влажные звонкие мелкопузырчатые хрипы. Вовлечение в процесс плевры сопровождается шумом трения плевры, при наличии выпота наблюдается ослабление или исчезновение дыхания. Пульс частый, в тяжелых случаях может развиться недостаточность кровообращения (острое легочное сердце). На аорте может выслушиваться систолический шум, обусловленный высоким ударным объемом сердца. В первые дни заболевания могут наблюдаться тошнота и рвота. Лихорадка сохраняется около недели и критически снижается на 5-9-й день. В это время больные жалуются на резкую слабость, изнуряющий пот, сердцебиение. После снижения температуры тела одышка, частота сердечных сокращений уменьшаются, улучшается сон. Применение антибиотиков резко изменило течение крупозной пневмонии. Описанная выше классическая ее форма с 7-10-дневной лихорадкой в настоящее время уступила место абортивным формам с более легким и быстрым течением, характерным для очаговой пневмонии.
Диагноз
Рентгенологически при крупозной пневмонии выявляют интенсивное гомогенное затемнение, занимающее долю или целое легкое. В результате лечения эти изменения исчезают, в некоторых случаях рентгенологическая динамика отстает от клинической на несколько недель. Лейкоцитоз крови может достигать 15-30109/л, в лейкоцитарной формуле преобладают нейтрофилы, в том числе незрелые формы, в которых обнаруживают токсическую зернистость. В тяжелых случаях возможна лейкопения, свидетельствующая о более серьезном прогнозе. СОЭ увеличена. При исследовании газового состава крови выявляют гипоксемию с гиперкапнией и респираторный алкалоз. В мокроте много белка, фибрина, эритроцитов, лейкоцитов, при окраске мазков мокроты по Граму можно обнаружить пневмококки.
При очаговой пневмонии (бронхопневмония) инфекционный воспалительный процесс локализуется в бронхах и окружающей паренхиме, захватывая от одного до нескольких сегментов легких. Бронхопневмония чаще возникает у больных, страдающих бронхоэктазами или хроническим бронхитом, а также пациентов с заболеваниями сердца, сахарным диабетом, опухолями. Наиболее частыми причинами бронхопневмонии являются золотистый стафилококк, палочка Пфейффера, пневмококк.
Клиника
Болезнь обычно начинается постепенно, нередко на фоне гриппа или простуды, — повышается температура тела до 38-38,5°С, появляются одышка, слабость, кашель с небольшим количеством слизистой или слизисто-гнойной мокроты. Лихорадка обычно кратковременная, имеет неправильный характер. Крайне редко больных беспокоят боли в грудной клетке, возникающие, как правило, при поверхностном расположении очага пневмонии и развитии плеврита. При физическом исследовании грудной клетки обнаруживают признаки легочного уплотнения (усиление голосового дрожания, притупление перкуторного звука, жесткое дыхание) и звонкие мелкопузырчатые Влажные хрипы, однако они могут отсутствовать при малых размерах или центральном расположении очага поражения. Наличие сухих хрипов — признак сопутствующего бронхита. Изменения со стороны сердечно-сосудистой и других систем обычно не выражены. При правильном подборе антибактериальных препаратов температура тела нормализуется на 3-5-е сутки лечения, вслед за этим исчезают и рентгенологические изменения. Возможно и затяжное течение пневмонии, особенно при неадекватном лечении (неправильно подобранном антибактериальном препарате или малых его дозах). Нередко затяжное течение бронхопневмонии объясняется наличием других хронических заболеваний, изменением свойств возбудителя и реактивности организма.
Диагноз
Рентгенологическое исследование выявляет гомогенное затемнение, соответствующее по размеру одному или нескольким сегментам легких, изредка обнаруживает несколько очагов воспаления. Воспалительный процесс чаще локализуется в нижних отделах легких. В крови отмечают умеренный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, увеличение СОЭ, при вирусных инфекциях иногда лейкопению. Мокрота слизистая или слизисто-гнойная; для определения природы возбудителя мазки мокроты окрашивают по Граму.
Источник
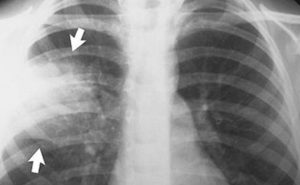 Рентгенограмма – самый распространенный метод исследования при выявлении заболеваний дыхательных путей и органов грудной клетки. Дело в том, что рентгеновский снимок позволяет оперативно выявить изменения в органах грудной полости и своевременно начать лечение. Неудивительно, что при подозрении на пневмонию назначается рентгенограмма.
Рентгенограмма – самый распространенный метод исследования при выявлении заболеваний дыхательных путей и органов грудной клетки. Дело в том, что рентгеновский снимок позволяет оперативно выявить изменения в органах грудной полости и своевременно начать лечение. Неудивительно, что при подозрении на пневмонию назначается рентгенограмма.
Пневмония на рентгене обычно видна очень хорошо. Лишь иногда для постановки диагноза приходится прибегать к другим методам исследования, когда нужно отличить бронхит и раннюю стадию пневмонии. Рентген в этом случае не всегда эффективен.
Рентген легких при пневмонии следует назначать сразу же после выявления хрипов у пациента. Но его обязательно нужно дополнить классическими бактериальными исследованиями для дифференциации диагноза.
Рентген при пневмонии очень эффективен, но назначать его все же следует только при появлении выраженных симптомов заболевания, так как лишнее рентгеновское излучение пользы организму не несет.
Показания и противопоказания
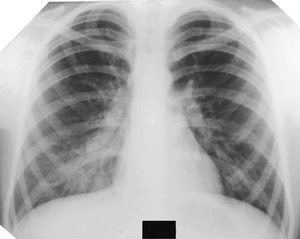 Рентгенологическое исследование назначается тогда, когда сильный кашель у пациента дополняется значительным отделением мокроты, повышением температуры тела. Кроме того, анализы крови должны показывать явный лейкоцитоз, указывающий на развитие в организме воспалительного процесса. При этом пневмония на рентгеновских снимках в зависимости от формы заболевания выглядит по-разному.
Рентгенологическое исследование назначается тогда, когда сильный кашель у пациента дополняется значительным отделением мокроты, повышением температуры тела. Кроме того, анализы крови должны показывать явный лейкоцитоз, указывающий на развитие в организме воспалительного процесса. При этом пневмония на рентгеновских снимках в зависимости от формы заболевания выглядит по-разному.
Очаговая и крупозная формы могут потребовать дополнительных рентгенограмм. По ним доктора отслеживают прогресс лечения болезни.
Как правило, рентген легких врачи назначают при первых подозрениях на развитие воспаления в органах дыхания. При этом врачи всегда учитывают общее состояние пациента. Они не забывают о том вреде, который может нанести рентгенография. Собственно, общее состояние пациента – это и есть единственное ограничение. Конкретных противопоказаний рентген легких не имеет.
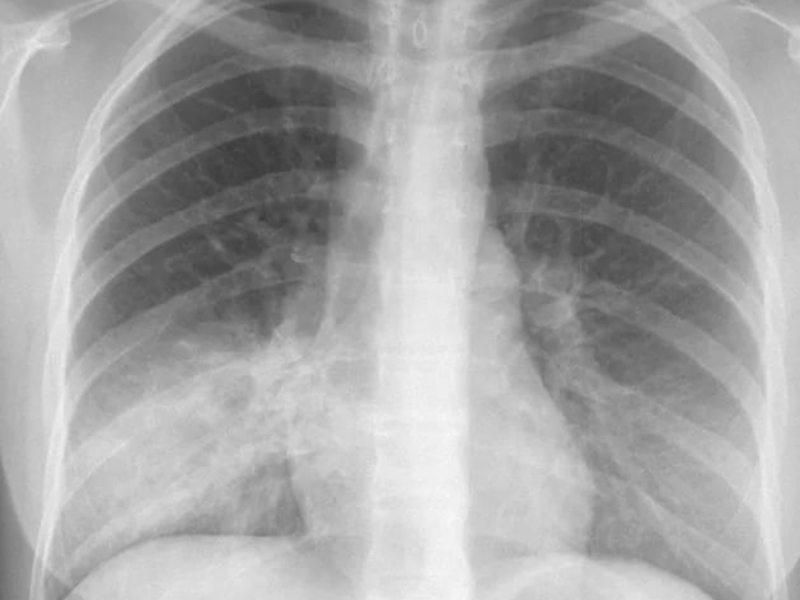
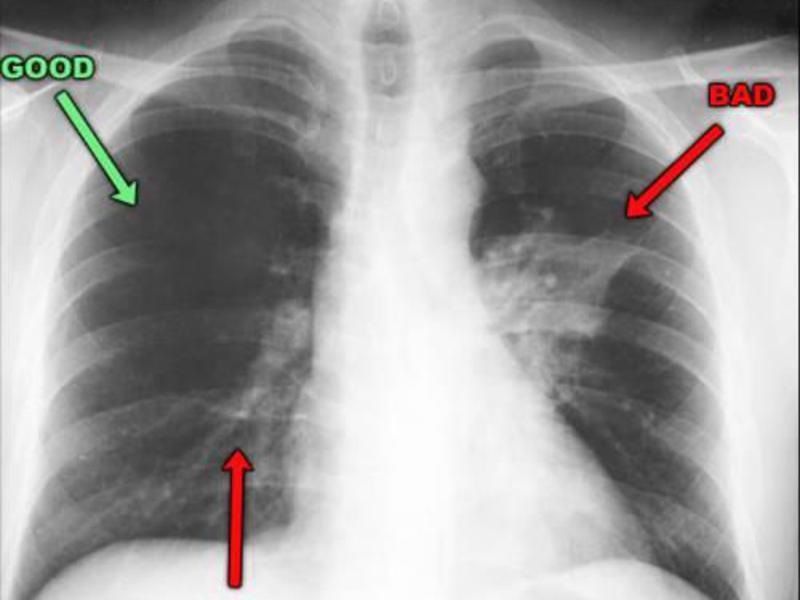
Очаговая пневмония на рентгене
Очаговая форма болезни проявляется легким лейкоцитозом, незначительными хрипами при дыхании и гипертермией. На начальном этапе развития заболевания его следы можно не обнаружить на рентгеновском снимке. Однако, опытный доктор может заподозрить заболевание по следующим косвенным признакам, видимым на снимках:
- Наличие теней.
- Признаки плеврита на рентгене.
- Увеличение размеров корня легкого.
- Нарушение структуры рисунка легочной ткани.
Проще всего пневмония на снимке выявляется в разгар болезни. На снимках становятся отчетливо видны очаги воспаления в виде темных пятен. Воспалительный процесс выгоняет из легочной ткани воздух, что делает ее более плотной. Появляются следующие признаки болезни:
-
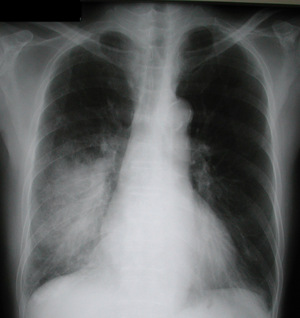 Отчетливые инфильтраты.
Отчетливые инфильтраты. - Тени приобретают нечеткие контуры.
- На стороне пораженной доли легкого в плевре возможно появление жидкости, которая отлично видна на снимках.
На стадии выздоровления признаки заболевания на рентгене постепенно уходят:
- Исчезают инфильтраты.
- Признаки жидкости в плевре исчезают.
Стоит отметить, что даже после выздоровления на рентгене в течение нескольких месяцев все еще будет наблюдаться деформация рисунка легочной ткани.
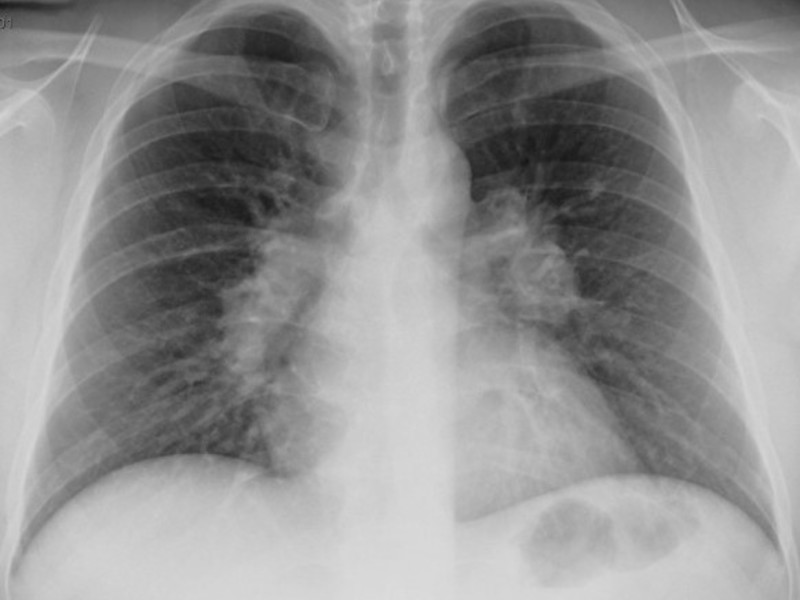
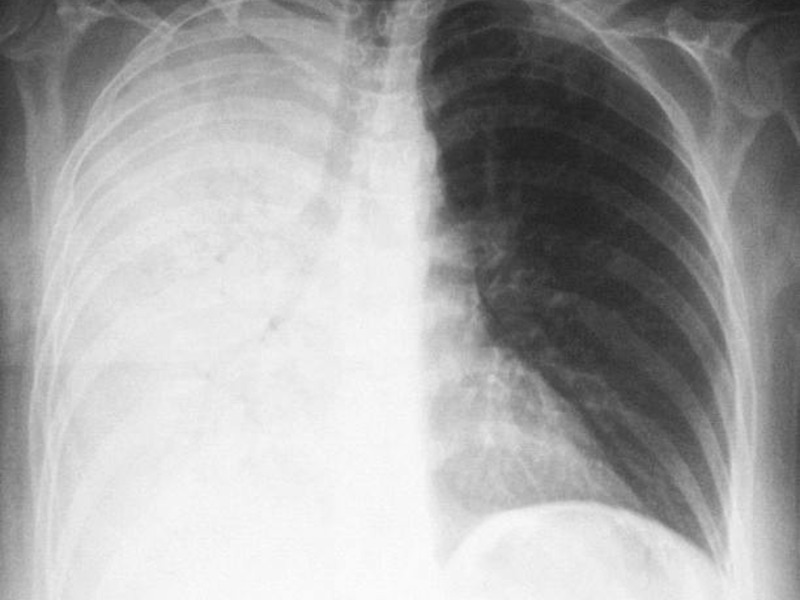
Крупозная пневмония на рентгене
При слиянии отдельных очагов воспаления легочной ткани возникает крупозная пневмония. Фото рентгеновского снимка, сделанного при этой форме заболевания, наглядно показывает отличия.
Как правило, при крупозной форме воспаления легких поражается одна или несколько долей легких сразу. Это создает серьезную угрозу жизни пациента.
На рентгене крупозная форма болезни проявляется следующими признаками:
- Ярко выраженные крупные тени, затрагивающие доли легкого целиком. Могут быть поражены оба легкого.
- Средостение смещается в сторону наиболее воспаленного легкого.
- На куполах диафрагмы отчетливо видны признаки деформации.
- Рисунок легочной ткани может не просматриваться.
Крупозная пневмония легче всего выявляется при рентгенологическом исследовании. Тем не менее для постановки точного диагноза врачи предпочитают делать рентгеновские снимки в двух проекциях. Это дает им возможность определить число пораженных воспалением сегментов органа и определить состояние средостения.
Атипичная пневмония на рентгене
Атипичная форма болезни характеризуется тем, что ее клиническая картина не соответствует картине на рентгеновском снимке. Это создает некоторые трудности при постановке точного диагноза.
Самый яркий пример атипичной пневмонии – микоплазменная форма болезни. На снимке она проявляется значительным очагом поражения. В патологический процесс вовлекается целая доля. Однако, при этом температура тела у пациента повышается незначительно. Кашель его не душит. Вместо болей в легких он жалуется на боль в горле.
Особняком стоят неинфекционные пневмонии. Например, инфаркт-пневмония. Эта форма болезни развивается из-за проникновения в легкое тромба из легочной артерии. На снимке такое поражение имеет четкие контуры, из-за чего его можно спутать с инородным телом в легких.
С чем чаще всего путают пневмонию?
Рентгенологическое исследование позволяет отличить воспаление легких от следующих заболеваний:
-
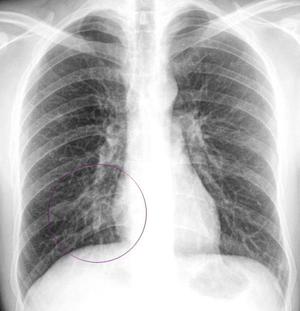 Бронхит. При этом заболевании затенения легочной ткани на снимке нет, но в корнях легкого просматриваются тяжи соединительной ткани. Из-за этого его часто путают с прикорневым воспалением легочной ткани, которое на рентгене дает картину тяжелого бронхита.
Бронхит. При этом заболевании затенения легочной ткани на снимке нет, но в корнях легкого просматриваются тяжи соединительной ткани. Из-за этого его часто путают с прикорневым воспалением легочной ткани, которое на рентгене дает картину тяжелого бронхита. - Наличие инородного тела. Если оно действительно попало в легкие, то его тень на снимке будет находиться в нижних отделах легкого, в то время как пневмония чаще зарождается в верхних отделах. Тем не менее инородное тело нередко путают с инфаркт-пневмонией.
- Плеврит. Эта патология в большинстве случаев появляется, если человек не лечил пневмонию либо лечил неправильно.
- Гемоторакс и пневмоторакс. У этих патологических состояний на снимках нет сходства с пневмонией, но есть один общий симптом – сильна боль в груди при дыхании.
Рентгеновские снимки при пневмонии у детей
У детей это заболевание на снимках выглядит немного иначе, чем у взрослых. Это объясняется тем, что организм ребенка реагирует на любое воспаление намного острее. Даже самый маленький инфильтрат может стать причиной крупозной формы болезни.
На рентгеновском снимке воспаление легкого у ребенка выглядит следующим образом:
- Очаги затенения локализуются в нижних отделах легких.
- Размеры инфильтратов очень маленькие. Чем выше их плотность, тем тяжелее болезнь.
- В средостении отмечается увеличение лимфатических узлов. Это отчетливо видно на рентгене.
- Участки поражения могут смазывать структуру корня легкого и полностью скрывать рисунок легочной ткани.
Из-за того, что у детей легочная ткань нередко вздувается без всякого воспаления, диагностировать пневмонию на начальных стадиях развития с помощью рентгеновских снимков бывает достаточно сложно. Кроме того, правильную диагностику при пневмонии у детей мешает поставить малый объем легочной ткани.
Заключение
Несмотря на популярность рентгенограммы как инструмента исследования при пневмонии, рентген все же не является основным диагностическим средством. Он позволяет выявить некоторые характерные признаки и не упустить из виду особенности течения заболевания. Для постановки точного диагноза требуется изучить клиническую картину болезни и оценить тяжесть симптомов.
Пневмония на рентгеновском снимке

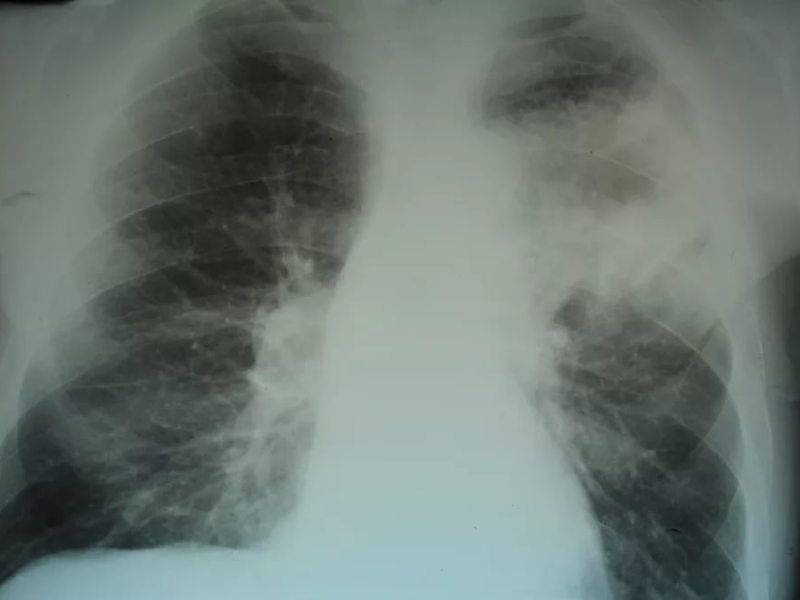
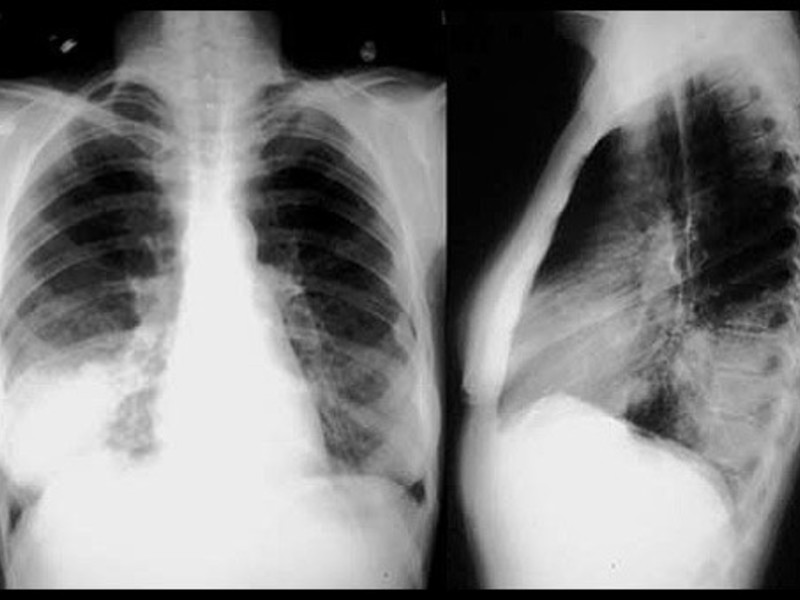
Источник


