Лечение очаговой пневмонии у взрослых схема

Очаговая пневмония составляет 2/3 всех случаев воспаления легких
В статье говорится об очаговой пневмонии — серьезной патологии легких. Описаны симптомы заболевания у детей и взрослых, методы диагностики, способы лечения.
Очаговая пневмония развивается, как у детей, так и у взрослых. Наиболее часто ее диагностируют в сезон эпидемии вирусных заболеваний и гриппа.
Суть патологии
Очаговая пневмония — это процесс воспаления в ткани легких, который локализуется в отдельных альвеолах и прилежащих к ним бронхах.
Очаговые пневмонии разделяют на несколько групп с учетом условий их возникновения:
внебольничная — человек заболевает вне лечебного заведения;
внутрибольничная или госпитальная — человек заболевает после 48 часов пребывания в лечебном учреждении;
пневмония при сниженном иммунитете — у ВИЧ-инфицированных, при врожденном иммунодифиците;
аспирационная — возникает при попадании содержимого желудка в бронхи.
Также пневмонии разделяют по тяжести течения на тяжелые и амбулаторные.
При очаговой пневмонии поражаются отдельные альвеолы и бронхиолы
Причины заболевания
Очаговая бронхопневмония может быть вызвана большим количеством микроорганизмов — вирусы, бактерии, грибы. Чаще всего эта патология является вторичной, то есть развивается на фоне острых респираторных инфекций, кори, менингита, скарлатины.
Таблица №1. Причины развития разных видов пневмоний:
Тип пневмонииВозбудительВнебольничная
стрептококки;
микоплазма;
легионелла;
хламидии;
золотистый стафилококк;
кишечная палочка;
вирус гриппа.
Внутрибольничная
золотистый стафилококк;
синегнойная палочка;
протеи;
грибы рода кандида;
пневмоциты;
вирусы.
Пневмония при иммунодефиците
цитомегаловирус;
пневмоциты;
грибы.
АспирационнаяМикрофлора из ротовой полости и глотки.
Проникать в легочную ткань микроорганизмы могут несколькими путями:
при заглатывании мокроты;
при вдыхании зараженного воздуха;
с током крови из хронического очага инфекции;
при ранении грудной клетки.
Попадая в альвеолы, микроорганизмы оседают в них и вызывают воспалительный процесс.
Пневмония в большинстве случаев вызвана бактериями
Симптомы
Симптомы очаговой пневмонии несколько различаются у детей и взрослых. Клиническая картина также зависит от того, насколько поражена ткань легких, от вида возбудителя болезни, состояния организма человека, наличия сопутствующих заболеваний.
Симптомы у взрослых
Пациенты жалуются на одышку, боль в груди, повышенную температуру тела, кашель, слабость, потерю аппетита. При осмотре выявляются цианоз на фоне бледной кожи. Дыхание может быть учащенным.
При тяжелом течении болезни у пациента может быть расстройство сознания, бред. Пальпация выявляет усиление голосового дрожания, что является признаком уплотнения легочной ткани. При прослушивании слышны сухие или влажные хрипы.
Человека беспокоит одышка и кашель
Симптомы у детей
У маленьких детей начало развития болезни может быть, как постепенным, так и стремительным. Мелкоочаговая пневмония у детей проявляется симптомами интоксикации: повышение температуры, вялость, обложенность языка, головная боль, нарушение сна, лихорадка. Появляются кашель, одышка, иногда ребенок жалуется на боли в боку.
У детей раннего возраста пневмония может начаться с появления катаральных изменений — насморк, чихание, сухой кашель, фебрильная или субфебрильная температура. Иногда отмечается нарушение стула, рвота. При прослушивании выявляется ослабленное дыхание, многочисленные хрипы.
Диагностика
После проведенного клинического обследования, врач направляет пациента на инструментальное и лабораторное исследование:
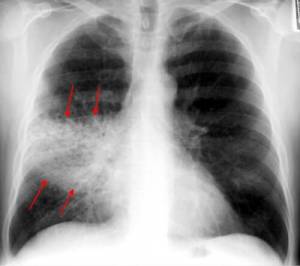
- Рентгенологическое исследование. Рентгенограмма легких в двух проекциях выявляет множество сливающихся теней размером до 2 сантиметров (фото).
- Компьютерная томография. Ее применяют при наличии сомнений в диагнозе, для выявления характера полостных заболеваний. Но цена этой процедуры высока, и применяют ее не во всех медицинских учреждениях.
- Спирометрия. Это метод исследования функций легких. Он позволяет измерить объем легких при дыхании и выдыхании воздуха, скорость дыхания. Как проводится процедура, расскажет специалист в видео в этой статье.
- Исследование мокроты. Проводится для определения возбудителя болезни.
- Анализ крови. У пациентов с пневмонией выявляют уменьшение числа лейкоцитов, увеличение СОЭ. Отсутствие реакции крови при выявленных клинических признаках говорит о пониженном иммунитете пациента.
После установления диагноза назначается соответствующее лечение.
Очаговая пневмония на рентгенограмме
Лечение пневмонии
Лечение очагового воспаления легких проводится амбулаторно или в стационаре.
Показаниями для госпитализации являются:
детский возраст или возраст старше 70 лет;
дыхательная недостаточность;
недостаточность кровообращения;
наличие хронических заболеваний;
признаки развития осложнений.
Пожилой возраст — показание для госпитализации при пневмонии
Осложнения очаговой пневмонии — плеврит, менингит, абсцесс, миокардит. В остальных случаях лечение очаговой пневмонии проводится на дому с обязательным посещением врача.
Таблица №2. Визиты врача к пациенту с пневмонией:
ПосещениеМероприятия1 посещениеПри первом посещении ставится диагноз, если нет повода для госпитализации, назначается лечение и дополнительное обследование (рентген, анализы).2 посещениеСпециалист приходит на третий день болезни. Оценивает рентгенографические и лабораторные данные, клиническую эффективность терапии. Если эффект от лечения отсутствует, показана госпитализация.3 посещениеНа шестой день болезни оценивается эффективность лечения. Если состояние пациента нормализовалось, продолжается антибактериальная терапия, назначается повторная рентгенография, анализ крови и мокроты.4 посещениеНа 7-10 день болезни оцениваются состояние пациента, результаты инструментального и лабораторных исследований. При удовлетворительном состоянии пациента закрывается больничный лист.
Лечение пневмонии должно быть комплексным. В него входят медикаментозная терапия и вспомогательное лечение.
Лечение контролируется врачом
Медикаментозная терапия
Назначается антибактериальная терапия. Выбор препарата зависит от вида возбудителя очаговой пневмонии. Кроме антибиотиков, пациент принимает муколитические и антигистаминные препараты, бронхолитические средства, витамины.
Препараты для лечения пневмонии широко представлены в аптеках. Для удобства использования в каждой лекарственной упаковке имеется подробная инструкция по применению.
Вспомогательное лечение
Одновременно с медикаментозной терапией пациенту необходим постельный режим, полноценное питание и обильное питье. Для ускорения выздоровления и предупреждения развития осложнений назначается дыхательная гимнастика и физиопроцедуры.
Таблица №3. Вспомогательные методы лечения:
Методы леченияВоздействие на организм
Дыхательная гимнастика
Упражнения для облегчения отхождения мокроты
Применяется, как дополнение к основному лечению. Упражнения можно начинать на второй день после нормализации температуры. Ежедневное выполнение упражнений улучшает ритм дыхания, увеличивает амплитуду движения легких и грудной клетки, усиливает кровообращение и отхождение мокроты. Занятия прекращаются при ухудшении состояния и повышении температуры.
Физиопроцедуры
Проведение ингаляции
Существует ряд физиопроцедур, которые успешно применяются в лечении пневмонии:
ультразвуковая аэрозольная ингаляция;
УВЧ-терапия;
электрофорез с антибиотиками;
облучение ультрафиолетом;
магнитотерапия.
Применение физиолечения ускоряет снятие воспалительного процесса, облегчает отхождение мокроты, помогает восстановить функции легких, улучшает общее самочувствие пациента.
Очаговая пневмония — серьезное заболевание. И прогноз зависит от множества факторов. Своевременное обращение к специалистам и грамотное лечение, существенно снижают риск развития осложнений и повышают вероятность скорейшего выздоровления.
Читать далее…
Источник
Пневмония в общем смысле представляет собой инфекционное и вместе с тем воспалительного характера поражение нижних дыхательных путей. Преимущественно страдают легочные структуры (легочная паренхима).
Согласно все той же статистике, наиболее часто наблюдаются такие формы воспаления легких, как крупозная (или генерализованная, порядка 60% всех клинических ситуаций) или же очаговая пневмония (40% ситуаций).
Очаговое воспаление легких считается менее агрессивным в плане течения и более сложным в плане диагностики, поскольку симптоматика нередко смазана. Что же нужно знать о такой проблеме?
Что такое очаговая пневмония и чем она опасна
Очаговая пневмония суть поражение легочной паренхимы на уровне одного или нескольких сегментов. Может быть верхнедолевой или нижнедолевой.
Непосредственных причины становления заболевания две:
- Транспортировка вируса или инфекционного агента и попадание его в легкие, и нижние дыхательные пути.
- Снижение силы иммунного ответа (снижение общего и местного иммунитета).
Также имеются и факторы риска, помимо иммунодефицита. Следует рассмотреть каждую из групп причин подробнее.
Возбудители
Возбудители инфекции, провоцирующей воспаление легких, многообразны. Среди наиболее распространенных можно назвать:
- Пневмококк. Рекордсмен по количеству зафиксированных случаев типичной пневмонии. Встречается в 60-80% клинических ситуаций. Вызывает тяжелые и опасные формы воспаления легких. Инкубационный период составляет не менее 3 дней. Но максимум — 10-15 суток.
- Клебсиелла. Условно-патогенный микроорганизм, развивающийся на кожных покровах и слизистых оболочках. Наиболее распространен среди пациентов младшего возраста.
- Стафилококк золотистый и гемолитический. Оба вида опасны, оба вида провоцируют тяжелые, осложненные формы воспаления легких. Особенно опасен в данном контексте золотистый стафилококк из-за высокой контагиозности и способности создавать целые комплексы и конгломераты себе подобных в структурах бронхов и легких. Гемолитический «собрат» обитает на дермальном слое почти у каждого. Проникает в легкие спонтанно.
- Стрептококк. Провоцирует смазанные формы очагового воспаления легких. Может долгое время оставаться нераспознанным из-за способности вызывать неосложненные формы очагового воспаления легких.
- Вирус герпеса. Становится виновником становления проблемы сравнительно нечасто. Примерно, в 3-5% всех зафиксированных случаев поражения нижних дыхательных путей. Наиболее часто речь идет о вирусе Эпштейна-Барр (штамм герпеса четвертого типа), цитомегаловирусе (вирус пятого типа). Однако и первые три типа герпеса (вирус простого герпеса, генитальный герпес и герпес третьего типа, провоцирующий ветряную оспу) способны в некоторых случаях инициировать патогенный процесс.
- Хламидии, уреаплазмы, гонококки. Чаще всего проникают в легкие через орально-генитальные контакты. Провоцируют аномальные, атипичные формы пневмонии. Они считаются наиболее опасными.
Перечень возбудителей неполный, но именно с ними врачи имеют дело наиболее часто.
Как передается пневмония
Пути передачи данных возбудителей также множественны:

- Воздушно-капельный путь. Наиболее распространен среди людей. С частичками слюны и мокроты, также слизи в окружающую среду выходит большое количество патогенных организмов. Вдохнуть их ничего не стоит. Потому нужно быть предельно осторожным и не допускать контактов с больными.
- Контактно-бытовой путь. Через взаимодействие с больным и предметами его быта.
- Орально-генитальные контакты. Наиболее часто становятся виновниками проникновения в ротовую полость и нижние дыхательные пути опасных венерологических организмов.
- Перинатальный путь. Транспортируется через плаценту от матери к ребенку.
- Нисходящий путь при прохождении ребенка по родовым путям инфицированной матери. Наиболее часто приходится говорить о вирусах герпеса различного типа.
- Наконец, возможна передача вируса лимфогенным или гематогенным путями (с током лимфы и крови соответственно).
Причины снижения иммунного ответа
Вторым весомым фактором является снижение эффективности работы местного и общего иммунитета.
Причины тому следующие:
- Злоупотребление алкоголем. Вызывает сужение кровеносных сосудов и, как итог, недостаточность работы защитной системы организма.
- Табакокурение. В особенности рискуют пациенты, с приличным стажем курения. Сигареты, никотин, смолы и продукты горения вызывают индуцированный атеросклероз, который становится виновником невозможности эффективно направлять иммунные клетки к местам поражения.
- Наличие очага хронического инфекционного воспаления. Кариозные полости в зубах, миндалины, больные суставы и иные структуры могут стать причиной вторичного воспаления легких. С током крови и лимфы патогенные агенты транспортируются в нижние дыхательные пути и там оседают. Иммунитет оказывается неспособен вовремя среагировать и тем более сделать это качественно.
- Переохлаждение. Иммунная система «не любит» холода. Закаливаться — это хорошо, но переохлаждаться нельзя, так как подобное приводит к резкому снижению защитных функций тела.
- Частые острые респираторные заболевание (острые респираторные вирусные инфекции по новой классификации). Провоцируют общее снижение работы иммунной системы.
- Прием цитостатиков, иммунодепрессантов, других препаратов при трансплантации органов, раковых опухолях.
- Также иммунитет может быть снижен при наличии в анамнезе вируса иммунодефицита человека.
Дополнительные факторы это:
Подобные факторы сказываются на вероятности становления пневмонии лишь косвенно.
Гормональные нарушения, вроде гипертиреоза, гипотиреоза, сахарного диабета, гипофизарной недостаточности, гипогонадизма и других видов метаболических проблем.
Старческий или младенческий возраст. Чрезмерные физические нагрузки.
Классификация
Классифицировать заболевание можно по разным основаниям.
В зависимости от обширности поражения можно выделить:
- Мелкоочаговую пневмонию. В данном случае имеет место небольшой очаг хронического или острого поражения легочных структур.

- Очаговую сегментарную пневмонию. Очаг крупнее, чем в прошлом случае. Симптоматика может напоминать симптоматику крупозной пневмонии.
- Очагово-сливную пневмонию. Несколько крупных очагов сливаются воедино. Наблюдаются они с одной стороны.

По следующему критерию, стороне поражения, можно выделить:
- Левостороннюю очаговую пневмонию
- Правостороннюю очаговую.
- Двустороннее очаговое воспаление легких.
В зависимости от остроты процесса выделяют:
- Острое воспаление легких.
- Хроническое.
Симптоматика
Основные симптомы наблюдаются в острую фазу, которая длится, в среднем, около 2 недель.
Признаки очаговой пневмонии недостаточно специфичны. Можно запросто спутать заболевание с бронхитом, или иными формами воспаления легких.
Необходимо провести тщательную диагностику, дабы поставить и верифицировать диагноз.
Несмотря на все сказанное, знать проявления пневмонии необходимо, чтобы вовремя среагировать и обратиться к специалисту. Проявления включают в себя:
- Повышение температуры тела.
Наблюдается в 30-50% клинических ситуаций. Главное отличие очаговой пневмонии от крупозного «собрата» — непостоянство температуры тела или отсутствие гипертермии. Примерно в половине случаев и даже больше гипертермия отсутствует, либо имеет крайне нестабильный характер. Отсутствует как таковой период мнимого благополучия.
- Кашель с мокротой.
Наблюдается также далеко не всегда. Как правило, кашель начинается с вечера и продолжается приступами, в течение ночи. Особенно сильный рефлекс наблюдается в утреннее время. Мокроты мало, она светлая. Крайне редко пациенты отмечают гнойные вкрапления в структуре экссудата.
- Боли за грудиной.
Наблюдаются при вдохе и выдохе. Как правило, боль усиливается при перемене положения тела, прикосновениях к спине.
- Нарушения дыхания.
Обычно по обструктивному типу. Пациент может нормально вдохнуть, но не способен качественно выдохнуть. В тяжелых случаях, особенно если имеет место крупноочаговое поражение, наблюдается дыхательная недостаточность I-III степеней. Отмечается одышка (повышение количества дыхательных движений в сутки), удушье.
В отличие от крупозной пневмонии, очаги не дают существенных хрипов или свистов в легких, что осложняет диагностику. Более того, возможно полное отсутствие типичной клинической картины.
Таким образом, симптомы очаговой пневмонии многообразны, но не всегда в достаточной мере явны. Требуется объективное исследование нижних дыхательных путей.
Диагностические мероприятия
Диагностикой занимаются специалисты по пульмонологии. К врачу рекомендуется идти при первых же подозрениях на воспаление легких.
В первую очередь проводится устный опрос пациента на предмет жалоб, их давности и характера. В дальнейшем собирается анамнез. То есть специалист выявляет, какими заболеваниями страдает или страдал пациент. Далее врач имеет возможность определиться с вектором обследования пациента.

Назначаются следующие исследования:
- Выслушивание легочного звука с помощью стетоскопа. Как правило, звук грубый, хрипящий. Но и это не аксиоматично.
- Пальпация и физикальное исследование (простукивание).
- Исследование рентгенографическое. Требуется во всех случаях. Благодаря доступности и дешевизне назначается повсеместно. При должном профессионализме врача-специалиста позволяет поставить верный диагноз. Однако небольшие размеры очагов сказываются на сложности диагностики. Требуется изрядная доля внимательности.
- Бронхоскопия. Назначается в исключительных случаях в качестве основной меры диагностики при отсутствии данных за пневмонию на рентгенографии.
- Важно взять общий анализ крови. Он дает классическую картину воспалительного процесса с повышенной концентрацией лейкоцитов, скоростью оседания эритроцитов.
- Биохимия венозной крови. Также определяет картину классического воспалительного процесса.
- Анализ мокроты, посев ее на питательные среды.
В исключительных случаях назначают МРТ или КТ исследование.
Методы терапии
Лечение очаговой пневмонии вариативно. Терапия специфическая. Назначаются лекарственные средства следующих фармацевтических групп:
- Нестероидные средства противовоспалительного действия. Позволяют купировать общее воспаление и болевой синдром.
- Анальгетические лекарства. Снимают боль. Назначаются препараты на основе метамизола натрия.
- Противовоспалительные-кортикостероиды. При тяжелом течении заболевания. Требуется длительный прием (неопределенно долгий, вплоть до стабилизации состояния). Наиболее предпочтителен Преднизолон.
- Бронхолитики. Нормализуют состояние дыхания, купируют бронхоспазмы.
- Наконец, назначаются антибиотики. Чтобы уничтожить основного возбудителя болезни.
Все препараты выписывают только врачи после тщательной диагностики.
Прогноз и особенности восстановления
При грамотно подобранном и своевременном лечении прогноз благоприятен. В остальных случая условно неблагоприятный.
В целом, восстановительный процесс идентичен периоду реабилитации при остальных видах пневмонии. Требуется постельный режим, сокращение физической активности, прием иммуномодуляторов, защита от переохлаждения.
Очаговая пневмония, хотя и менее заметна, не менее опасна. Требуется тщательная диагностика и своевременное лечение.
Вконтакте
Одноклассники
Мой мир
Источник

