Лечение пролежней у лежачих больных
Одним из наиболее неприятных осложнений практически любого заболевания, связанного с ограниченной подвижностью человека, являются пролежни. Современная медицина под этим понятием понимает процесс омертвения мягких тканей, возникающий из-за постоянного давления на определенные участки тела. Такое воздействие на участки кожи провоцирует нарушения в процессе кровообращения, а также дисфункцию нервной трофики – влияния нервной системы на структурно-химическую организацию тканей и органов.
В большинстве случаев пролежни возникают у пациентов, которые по той или иной причине ограничены в подвижности. В частности, к образованию некроза мягких тканей склонны лежачие больные, которые не могут самостоятельно менять положение своего тела с должной частотой.
Кроме того, согласно медицинской статистике, в семи из десяти случаев проблемы с пролежнями возникают у пожилых людей. Связано это с тем, что их организм сам по себе уже не столь подвижен, кровообращение естественно ухудшено, а ткани менее способны к самостоятельному восстановлению.
Ареалы возникновения пролежней напрямую зависят от того, в какой позе проводит человек большую часть времени. Если больной лежит на спине, то пролежни образуются на пояснице, ягодицах и межлопаточной области. Для людей, которые лежат на боку, образование пролежней характерно для областей плеч и колен, а также поясницы и скул. У тех же пациентов, которые большую часть времени проводят в сидячем положении – в инвалидной коляске, пролежни в большинстве случаев образуются на лопатках, попе и пятках.
В медицине выделяют четыре степени развития пролежней:
- Первая степень характеризируется покраснением и загрубением кожного покрова в местах наибольшего давления, которые достаточно часто сопровождаются незначительной отечностью. При этом структурные нарушения кожи не наблюдаются. Начав лечение пролежней у пожилых людей на первой стадии, проще всего добиться положительного эффекта терапии. Никакие сложные лечебные процедуры при этом не требуются.
- Вторая степень развития пролежней обозначается поражением верхнего слоя эпидермиса, которое провоцирует нарушение его целостности. Кроме того, на этой стадии начинаются процессы отслоения и эрозии, которые касаются подкожной клетчатки.
- Главной характеристикой третьей степени является начало серьезных сложностей в лечении пролежней. На этом этапе развития наблюдаются полностью отмершие участки кожи, под которыми отчетливо видно жировую и мышечную ткань. Достаточно часто эта стадия пролежней сопровождается гнойным наполнением раны.
- Крайняя степень развития пролежней проявляется вовлечением в процесс разрушения сухожилий и костной ткани. Образованные раны очень глубокие, кожа и жировая ткань фактически полностью разрушена некротическими процессами. Все раны пролежней четвертой степени заполнены гноем. Лечение, преимущественно, требует хирургического вмешательства.
Лечение пролежней
Противопролежневая терапия напрямую зависит от стадии их развития. Поэтому тактику лечения этой патологии нужно рассматривать ступенчато.
Лечение пролежней первой степени развития
Основная цель терапии пролежней на начальном этапе развития – недопущение их перехода на следующие стадии. Фактически, лечение на этом этапе представляет собой комплекс профилактических мероприятий, объединенных с достаточно простой терапией местного воздействия.
В первую очередь, пролежни первой степени развития – это сигнал о неправильном уходе за пациентом. Поэтому, заметив такое осложнение, нужно немедленно улучшить режим содержания больного. Каждые два часа необходимо менять положение его тела, регулярно проводить гигиену кожного покрова, содержать пораженные участки кожи в сухом состоянии.
Кроме того, на этой стадии рекомендуется использовать препараты, которые улучшают процесс кровоснабжения. К ним, в частности, относят мази Солкосерил (от 115 руб.) и Актовегин (от 400 руб.). Эти мероприятия позволят устранить основные причины возникновения пролежней: давление на определенную область тела и недостаточное кровоснабжение.
Следующим шагом лечения пролежней первой степени станет иммуностимулирующая терапия, которая ускорит процесс восстановления кожной ткани. В большинстве случаев такого комплекса мероприятий достаточно, чтобы в достаточно сжатые сроки эффективно устранить проблему.
Лечение пролежней второй степени развития
При образовании видимых ран с нарушением кожного покрова, терапия пролежней усложняется и требует введения новых препаратов. В первую очередь, речь идет об антисептиках, к примеру, хлоргексидине (от 15 руб.). Обрабатывать им раны необходимо несколько раз в сутки, комбинируя его использование с обозначенными выше средствами для улучшения кровообращения: Солкосерилом или Актовегином.
Также уже на этой стадии развития пролежней необходимо использовать специальные гидрогелевые повязки. Они, благодаря гидроактивному полимеру, поддерживают влажную среду в ране, препятствуя тем самым дальнейшему развитию некроза ткани. Это позволяет существенно ускорить ранозаживляющий процесс.
Ну и нельзя забывать о базовых приемах терапии при пролежнях: регулярной гигиене тела, смене положения больного, содержании кожных покровов в сухом состоянии.
Лечение пролежней третьей степени развития
Этот этап развития пролежней уже требует консультации хирурга. Он оценит сложность ситуации и проведет комплекс лечебно-профилактических мероприятий, которые позволят очистить рану от скопившихся некротических масс и построить правильную тактику лечения.
Здесь же используется целый комплекс медикаментов, которые можно разделить на четыре группы:
- противовоспалительные средства,
- препараты для стимуляции процесса восстановления кожного покрова,
- медикаменты, действие которых направлено на улучшение кровообращения,
- средства некролитического воздействия.
Основные лекарства этих групп рассмотрим в виде таблицы:
| Название препарата | Тип препарата | Цена | Описание |
| Гидрокортизон | противовоспалительные средства | от 29 руб. | Препарат группы глюкокортикостероидов, обладающие хорошим противовоспалительным эффектом. |
| Альгофин | противовоспалительные средства | от 70 руб. | Препарат с антимикробным действием по отношению к большинству возбудителей инфекций кожных покровов. Помимо противовоспалительного, обладает репарационным и регенерационным эффектами. |
| Дексаметазон | противовоспалительные средства | от 47 руб. | Сильное противовоспалительной средство и эффективный антиаллерген. Его эффективность, по сравнению с кортизоном, выше в 35 раз. |
| Вулнузан | противовоспалительные средства | от 170 руб. | Противовоспалительная мазь, которая стимулирует процессы очищения и заживления гнойных ран. |
| Пирикарбат | стимуляторы кровоснабжения | Препарат с ангиопротекторной активностью. Восстанавливает нарушенную микроциркуляцию крови при развитии патологических процессов. | |
| Трибенозид | стимуляторы кровоснабжения | от 327 руб. | Средство для улучшения микроциркуляции крови, которое достигается за счет повышения тонуса стенок сосудов и уменьшения застойных явлений в венах. |
| Бепантен | средства для восстановления кожного покрова | от 230 руб. | Действующее вещество Бепантена – декспантенол, попадая в эпителий образует пантотеновую кислоту. Благодаря ей активизируется процесс регенерации кожи, нормализируется клеточный метаболизм, ускоряется митоз. |
| Винилин | средства для восстановления кожного покрова | от 130 руб. | Ранозаживляющая мазь от пролежней для лежачих больных, обладающая бактериостатическим воздействием. Способствует активизации процессов эпителизации. |
| Куриозин | средства для восстановления кожного покрова | от 370 руб. | Входящая в состав Куриозина гиалуроновая кислота стимулирует процессы регенерации клеток, активизируя естественное заживление ран различного происхождения. |
| Трипсин | некролитические препараты | от 240 руб. | Препарат для расщепления омертвевших тканей и фибринозных образований. Кроме того, действие Трипсина направлено на разжижение вязких секретов, экссудатов и сгустков крови. |
| Террилитин | некролитические препараты | Средство протеолитического действия. Эффективен при поражениях кожи, сопровождающихся медленным заживлением. | |
| Химотрипсин | некролитические препараты | от 330 руб. | Действие аналогично Трипсину. |
Лечение пролежней четвертой степени развития
В большинстве случаев пролежни на четвертой стадии развития требуют хирургического вмешательства для удаления мертвых тканей. Эта процедура достаточно сложна с той точки зрения, что точно определить границы пораженного участка зачастую невозможно.
Кроме того, эта степень развития патологического процесса требует того же комплекса медикаментозной терапии, что и предыдущая, включая мази, инъекции и присыпки, но к нему добавляются еще и следующие физиотерапевтические процедуры:
- фонофорез антисептических препаратов для более глубокого проникновения медикаментов этой группы;
- лазерная терапия для ускорения процессов заживления;
- электрофорез антибиотических препаратов, который позволяет эффективно уменьшить количество бактерий и снизить динамику развития воспалительного процесса;
- УВЧ-воздействие на пролежни у лежачих больных для борьбы с патогенными микроорганизмами и нормализации процесса кровоснабжения.
Но даже правильно построенная тактика терапии при пролежнях четвертой степени не всегда дает необходимый эффект. Поэтому нужно делать все, чтобы не допустить развитие патологии до этой стадии. На самом деле, это намного проще, нежели потом устранять столь глубокие поражения тканей организма.
Заканчивая главу о лечении пролежней, обозначим еще несколько важных мероприятий, которые необходимо использовать на любом этапе развития ран:
- больной с ограниченной подвижностью требует постоянной смены положения тела. Это критически важный фактор профилактики и лечения пролежней;
- кожа пациента должна быть сухой и чистой;
- крайне важно использовать специальные матрасы для лежачих больных. Они представляют собой соединенные баллоны с воздухом, которые неравномерно накачиваются и создают переменное давление в различных точках.
Рецепты народной медицины для лечения пролежней
История пролежней очень и очень долгая, и бороться с ними пытались во все времена. Это позволило изыскать народные средства от пролежней, эффективно заживляющие образовавшиеся поражения кожных покровов и проводить лечение пролежней в домашних условиях с достаточной эффективностью. В общей сложности их существует достаточно много, но лишь некоторые из них полноценно признает и рекомендует современная медицина.
Одним из наиболее эффективных естественных препаратов при пролежнях является каланхоэ. Разрезанный вдоль лист внутренней стороной прикладывается к ране и закрепляется марлевой повязкой. Каланхоэ эффективно отводит из раны различные жидкости, подсушивая ее и ускоряя процесс заживления.
Доказанной эффективностью обладает и сок столетника. Сделанный из него компресс прикладывают к пролежню на четверть часа. Считается, что такой метод улучшает процессы заживления даже на поздних стадиях развития пролежней.
Обычный картофельный крахмал используют не только в качестве присыпки маленьким детям, но и для профилактики пролежней. Он позволяет убрать лишнюю влагу с тела, избежав тем самым подпаривания участков кожи. Облепиховое масло, благодаря витаминам А, Е и С, которые содержатся в нем, оказывает регенерирующее воздействие на кожу и улучшает процессы кровоснабжения. Официальная медицина достаточно часто рекомендует обрабатывать пролежни облепиховым маслом, так как оно среди подобных препаратов имеет одно из наиболее эффективных воздействий.
Осложнения, к которым могут привести пролежни
Недостаточный уход за лежачим больным, как и неправильное лечение развивающихся пролежней, могут привести к очень серьезным последствиям. К ним относят:
- проблемы с кровообращением всего организма,
- гангрену,
- сепсис,
- рак кожи,
- остеомиелит.
Все эти последствия – это крайние случаи. Но о вероятности их развития нужно помнить и прикладывать все усилия, чтобы не допустить развития пролежней или преодолеть их на ранних стадиях.
Профилактика развития пролежней
Комплекс профилактических мер развития пролежней в той же мере можно обозначить понятием комплекса мероприятий тщательного ухода за пациентом, ограниченным в подвижности. Медики выделяют шесть пунктов, которые позволят избежать развития пролежней:
- Нахождение пациента в одном положении не более двух часов.
- Качественная гигиена кожи: регулярное влажное обтирание, душ или ванная, вытирание тела досуха.
- Сбалансированное питание и достаточный питьевой режим.
- Избегание жестких элементов в местах контакта кожи с постелью: пуговиц, складок, молний.
- Использование специальных приспособлений для смены давления на участки тела: матрасов, прокладок.
- Терапевтические мероприятия для имитации мышечной деятельности.
Этот достаточно простой алгоритм даст возможность избежать развития пролежней, так как он, фактически, полностью исключит воздействие на организм пациента факторов их образования: постоянного давления на определенные участки кожи и недостаточного кровоснабжения.
Главное, что нужно помнить о пролежнях: их намного легче избежать, нежели потом устранить. Поэтому, особенно при уходе за пожилыми людьми с ограниченной подвижность, старайтесь использовать все возможность для их комфортной жизни даже в такой ситуации, чтобы потом не мучиться в борьбе с пролежнями.
Источник
Опрелости и пролежни: в чем разница
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости — воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
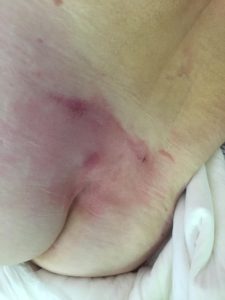
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень — начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень — поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень — тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни — это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
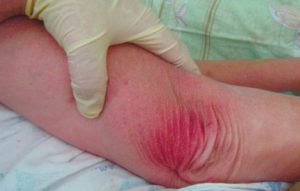
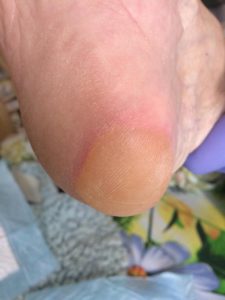
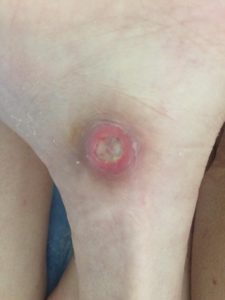
1 стадия — бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, — это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
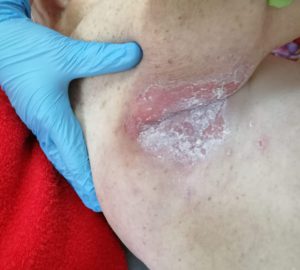
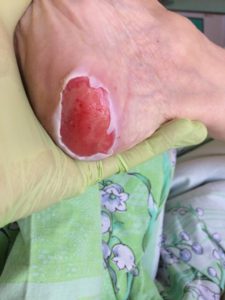
2 стадия — небледнеющее покраснение: цвет кожи — синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
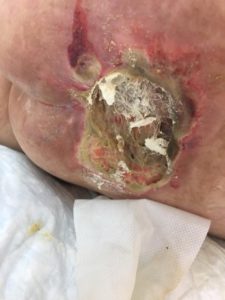
3 стадия — повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
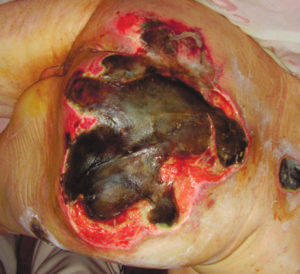
4 стадия — повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни — первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Уход за тяжелобольным человеком – это не просто сидетьЧто такое патронажный уход за тяжелобольным человеком, какие перемены происходят в доме и почему важно сохранять навыки
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Профилактика пролежней и опрелостей
Профилактика пролежней осуществляется в соответствии с ГОСТ 56819 — 2015 (утвержден и введён в действие Приказом Федерального агентства по техническому регулированию и метрологии 30.11.2015, номер 2089-ст, дата последних изменений 01.11.2017) по следующим направлениям:
Уход за теломКак правильно мыть человека в кровати, как оборудовать ванную комнату и за чем следить во время гигиенических процедур
- своевременная оценка риска развития пролежней (факторы риска образования пролежней см. выше) проводится с помощью специальных шкал: шкала Нортона (в гериатрических отделениях), шкала Ватерлоу (применима ко всем категориям больных), шкала Брейден (обоснована для прогнозирования возникновения пролежней у пациентов в отделениях неврологии, хирургии, учреждениях сестринского ухода), шкала Меддлей (в отделениях неврологии). Единственное условие: в одном отделении и медицинском учреждении должна использоваться одна и та же шкала для исключения неправильной интерпретации результатов;
- своевременное проведение необходимых мероприятий: изменение положения пациентов в постели каждые 2 часа, уход за кожей и поддержание её чистой и увлажненной (но не мокрой), избежание загрязнения мочой и калом, обращение внимания на состояние кожи в местах, наиболее подверженных возникновению пролежней, поддержание постели в должном состоянии (следить за отсутствием складок на простыне, не допускать присутствия крошек в постели, своевременно менять постельное и нательное белье);
- адекватная техника выполнения медицинских услуг, в том числе по уходу, особенно — соблюдение правил перемещения.
Профилактика опрелостей проводится в соответствии с теми же принципами. При этом особое внимание уделяется:
- очищению кожи и поддержанию её в сухом состоянии, особенно в местах, подверженных трению и опрелости;
- правильному подбору белья (оно не должно быть тесным), своевременной замене одноразового;
- использованию защитных средств;
- рациону питания, из которого должны быть исключены продукты, вызывающие аллергию и провоцирующие потоотделение;
- поддержанию оптимальных микроклиматических условий в комнате, где находится пациент.
Для систематизации действий медицинского персонала целесообразно иметь в истории болезни карту ухода, где отмечаются основные мероприятия.
Подгузники, крема и другие средства
Для качественного ухода желательно иметь следующие приспособления и средства:
- Удобная кровать (функциональная, с регулировкой по высоте): с механическим или электроприводом, с количеством секций и функций от 2 до 5;
- Противопролежневый матрас: ячеистого (для профилактики и лечения пролежней I и II стадий) или баллонного (для профилактики и лечения пролежней всех стадий) типа; матрасы работают по принципу нагнетания и сдувания воздуха в камерах, вследствие чего точки давления на тело постоянно меняются. Возможно также использование и ортопедических матрасов, преимущественно в домашних условиях;
- Приспособления для правильной техники перемещения и мобилизации пациентов (скользящие простыни и рукава, веревочная лестница и т. д.).
Специальные средства для гигиены кожи:
- очищение: моющие крема, лосьоны, гели для купания с нейтральным показателем pH; влажные салфетки (специально предназначенные для ухода за тяжелобольными пациентами), рукавицы пенообразующие, пена для очищения кожи без воды и мыла;
Интимная гигиенаКак создать комфортные условия, подобрать средства по уходу и помочь тяжелобольному избежать стеснения
- улучшение микроциркуляции в тканях: кремы и гели с камфорой и гуараной (увеличивают приток крови к коже, улучшают питание тканей);
- защита кожи на участках, подверженных трению и повышенной влажности: крема с цинком и аргинином (наносятся тонким слоем на чистую, сухую кожу до полного впитывания); подгузники (важен правильный подбор размера — он должен соответствовать размеру пациента, необходимо также учитывать степень наполняемости и время замены) и впитывающие пелёнки;
- увлажнение кожи с помощью специальных лосьонов, эмульсий, кремов для предотвращения сухости кожи.
Кроме этого, нужно уделить внимание качественному питанию — с повышенным содержанием белка: подойдут жидкие и сухие питательные смеси (в качестве самостоятельного питания или дополнения к основным приёмам пищи — с учётом пожеланий пациента).
Если у вас нет возможности приобрести эти приспособления и средства, то в домашних условиях для качественного ухода можно:
- вместо функциональной кровати использовать любую удобную кровать, желательно не узкую и низкую тахту, так как на узкой кровати пациенту будет неудобно лежать, а на низкой за тяжелобольным человеком трудно ухаживать;
- заменить противопролежневый матрас любым ортопедическим матрасом, толщина которого зависит от веса пациента, в дополнение использовать различные подушки под ноги;
- скользящие простыни и рукава можно легко сшить самим из скользящих тканей (например, из тонкой плащевой ткани);
- заменить веревочную лестницу простой веревкой, которую нужно привязать к ножкам кровати.
Самое главное – не забывайте менять положение пациента каждые 2 часа, не допускайте наличие складок и ухаживайте за кожей тяжелобольного.
Лечение пролежней на разных стадиях
Цель лечения пролежней — восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения — поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса — для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений — антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция — что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем — качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно — раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
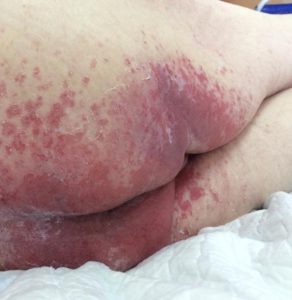
Пролежни нетипичной локализации
Особо стоит остановиться на лечении пролежней нетипичной локализации (например, в межъягодичных складках, в ушных раковинах). Это сложные места для лечения (наложения повязок), хотя и не редко встречающиеся, они требуют более внимательного отношения. В этом, как и в любом другом случае, легче и дешевле предупредить появление пролежня, чем лечить.
Лечение пролежней этой локализации, как и профилактика, начинается с качественного ухода: кожа должна быть сухой, чистой, защищённой, что препятствует увеличению пролежня.
Лечение очень трудоемко и происходит не так быстро, как лечение пролежней другой локализации при наличии современных повязок.
Сухость кожи (исключается агрессивное воздействие мочи и кала) достигается частой сменой подгузника (практически после каждого мочеиспускания или дефекации) — для этого хотя бы 1 раз в час необходимо проверять состояние подгузника; если возможно — чаще располагать пациента в положении на боку (исключается ещё и фактор давления), при этом желательно, чтобы эта зона была свободна от подгузника (“проветривание” раны). В этот момент нужно проводить орошение физ. раствором с целью поддержания влажной среды для заживления. Иногда можно поставить мочевой катетер на время заживления пролежня.
Для достижения чистоты необходимо каждый раз не просто менять подгузник, а очищать кожу специальными средствами (например, пеной или специальными очищающими салфетками). Делается это осторожно, промакивающими движениями (для исключения трения), после чего эту область нужно просушить. Защищать кожу вокруг (здоровую) следует защитными средствами (таких брендов как Hartmann, Seni, Coloplast).
Если рана чистая и неглубокая, этих мер может быть достаточно. Если же есть гнойные выделения, рану орошают раствором метронидазола, дают высохнуть и припудривают банеоцином (важно, чтобы он не скатывался в гранулки; если это происходит, значит сохраняется повышенная влажность, и период просушивания должен быть удлинён).
Иногда можно прокладывать между ягодицами (чтобы они не слипались друг с другом) хлопчато-бумажную мягкую салфетку с ровной поверхностью, при этом нужно следить, чтобы она не сминалась, не намокала, т. е. практически при каждой смене подгузника её тоже меняют. Иногда возможно прокладывать повязкой Бранолинд Н (Hartmann) или другими повязками на основе воска.
Видео: Правила ухода за лежачим больнымКак подготовить постель для больного человека и как помочь ему принять удобное положение в кровати
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подхо?