Легко ли дышать при пневмонии

Одним из симптомов пневмонии является одышка. При ее возникновении больному не хватает воздуха не только при малейших физических нагрузках, но и в состоянии покоя, а это создает определенный дискомфорт. Одышка при пневмонии увеличивает риск развития острой дыхательной недостаточности, что очень опасно для жизни.
Одышка при данном заболевании может быть гипоксемической, гиперкапнической или смешанной. Первый вариант возникает из-за недостаточного оксигенирования крови при нормальной вентиляции. Гиперкапническая сопровождается снижением легочной вентиляции. Смешанная одышка при воспалении легких включает два предыдущих типа и появляется довольно часто.
Диагностика пневмонии
Пневмония – острое заболевание, возникающее по причине поражения респираторных отделов легочной ткани и вызывающее их воспаление. Причиной развития недуга могут стать:
- вирусы;
- бактерии;
- гельминты;
- грибы;
- простейшие микроорганизмы.

Выделяют следующие симптомы воспаления легких:
- повышенная температура тела;
- головная боль;
- ломота в теле и ощущение слабости;
- одышка при небольших физических нагрузках;
- боли в грудной клетке;
- кашель с мокротой.
Основным симптомом, по которому врач может распознать пневмонию, являются характерные отклонения в дыхании. О наличии воспаления легких говорит приглушенный звук при перкуссии, голосовое дрожание, жесткие вдох-выдох, множество различных хрипов (свистящих и жужжащих), крепитация над пораженным участком.
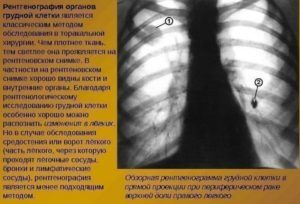
Рентген грудной клетки для диагностики пневмонии
Для точной диагностики больного обязательно отправляют на рентген грудной клетки. Про наличие пневмонии говорит скопление инфильтрата, который может занимать небольшой сегмент или целое легкое.
Общий анализ крови покажет увеличение лейкоцитов, сдвиг лейкоцитарной формулы влево и ускорение СОЭ.
При диагностике пневмонии проводят бактерицидный анализ мокроты, который поможет выявить возбудителя болезни. Длительность этого исследования составляет до 7 дней.
Типы дыхания и их проявления
Одышка при воспалении легких представляет собой чувство, при котором человек ощущает дыхательный дискомфорт в виде нехватки воздуха. Отягощенное дыхание сперва появляется только при физических нагрузках, а затем и в состоянии покоя. Существует 3 стадии одышки:
- Дыхание затрудняется и становится жестким только после механического напряжения, соотношение частоты пульса к дыханию составляет 2,5:1.
- Одышка возникает уже при небольшом мышечном напряжении, появляется тахикардия, соотношение пульса к дыханию составляет 1,5:1.
- Одышка наблюдается даже в состоянии покоя. Частота пульса к дыханию коррелирует. Сознание – на уровне сопора или комы.
При пневмонии иногда возникает дыхательная недостаточность – это состояние, при котором легкие не могут обеспечить тканям и клеткам достаточный уровень кислорода. Компенсаторные механизмы в данном случае истощаются.
Острая дыхательная недостаточность появляется в результате скопления в альвеолах экссудата. Это говорит о том, что нарушается механизм обмена кислорода и углекислого газа между альвеолоцитами и капиллярами. Для такого состояния характерно нарастание давления углекислого газа и уменьшение давления в крови кислорода.
Симптомами дыхательной недостаточности являются:
- учащенное сердцебиение;
- цианоз;
- втягивание межреберных участков грудной клетки;
- дезориентация и беспокойное состояние;
- гипертензия;
- жесткое дыхание.

Лечение воспаления легких
При подозрении на дыхательную недостаточность больному нужно срочно вызвать скорую помощь. Врачи положат пациента в реанимацию или терапевтическое отделение.
 До приезда скорой следует оказать первую помощь. Для этого организовывают поступление влажного воздуха сквозь лицевую маску в легкие. Больной может находиться в полусидящем или полулежащем положении. Вентилирование легких проводят с помощью аппарата с эндотрахеальной трубкой, через которую должен поступать воздух.
До приезда скорой следует оказать первую помощь. Для этого организовывают поступление влажного воздуха сквозь лицевую маску в легкие. Больной может находиться в полусидящем или полулежащем положении. Вентилирование легких проводят с помощью аппарата с эндотрахеальной трубкой, через которую должен поступать воздух.
Для нормализации дыхательной функции необходимо вылечить основное заболевание, которое привело к ее нарушению. С этой целью врачи назначают соответствующие процедуры, прием препаратов и витаминов.
В случае появления одышки при пневмонии следует сразу же обратиться к врачу, иначе стремительно развивающаяся болезнь приведет к значительному ухудшению состояния здоровья.
Правила дыхательной гимнастики при пневмонии
Нарушения дыхания при пневмонии с успехом лечат дыхательной гимнастикой. Она является важной составляющей комплексной терапии, в которую также входят медикаментозные препараты, массаж и другие процедуры. Выполнять дыхательную гимнастику можно только под контролем медперсонала, иначе неправильные действия приведут к усугублению состояния. Противопоказаниями к упражнениям являются:

При сердечно-сосудистой недостаточности дыхательная гимнастика запрещена
- наличие температуры;
- сердечно-сосудистая недостаточность;
- истощение.
Дыхательная гимнастика при пневмонии приводит к усилению кровообращения и снижению объема лимфатической жидкости. Это способствует рассасыванию экссудата и ускоряет отхождение мокроты.
А также упражнения помогают наладить ритм дыхания, избавиться от одышки и увеличить амплитуду движения диафрагмы. В результате емкость легких приходит в норму, газообмен стабилизируется.
Врачи рекомендуют начинать гимнастику с небольших нагрузок и увеличивать их постепенно. В противном случае чрезмерное перенапряжение приведет к противоположному эффекту и ухудшит состояние пациента.
Начальные упражнения дыхательной гимнастики при одышке
Сначала делают упражнения, направленные на очищение мелких бронхов. Их выполняют не более 3 минут каждый час. Итак, начальный гимнастический комплекс при пневмонии состоит из следующих действий:
- Лежа на спине и вытянув руки, больной производит около 50 вдохов и выдохов.
- Ладони ставят на ребро с отставленным вверх большим пальцем и поворачивают вокруг своей оси до упора в пол, затем обратно на 180°. Повтор – 7 раз.
- Медленно поднимают руки вверх и одновременно делают вдох, опускают – выдох. Выполнить 4 раза.
- Сгибание и разгибание стоп – 8 раз.
- Руки ставят на пояс и подтягивают одну ногу, сгибая в колене и не отрывая пятку от пола. Затем аналогично поджимают вторую. Сделать 4 раза.
- Облокотившись на локти, делают вдох и одновременно прогибают грудную часть позвоночника. На выдохе опускаются. Повтор – 3 раза.
- Теперь можно отдохнуть, повторив первое упражнение.
- Смыкают руки и поднимают, поворачивают ладони наружу и делают при этом вдох. Возвращение в исходное положение – выдох. Повтор – 3 раза.
- Ноги по очереди двигают в стороны параллельно полу. Выполняют упражнение медленно 4 раза.
- Рекомендуется снова отдохнуть и повторить первое действие.
- Теперь больной каждой рукой по очереди должен медленно тянуться к предмету, находящемуся на отдалении 3–4 раза.
- Руки положить на плечи и развести в стороны – вдох. Вернуться в исходное положение – выдох. Повторить 4 раза.
- Снова отдохнуть и повторить упражнение №1.
- По очереди медленно поднимать прямые ноги, не привязываясь к дыханию. Выполняют 3 раза.
- Вытянутые руки постепенно заводят за голову на вдохе, возвращают вперед на выдохе. Повторяют 3 раза.
- В конце снова выполняют первое действие.

Повышение нагрузки
В процессе облегчения состояния нагрузку постепенно увеличивают. Делают это за счет повышения количества повторений. А также добавляют упражнения, которые выполняют в сидячем и стоячем положениях. Дыхательную гимнастику чередуют с лечебной физкультурой, чтобы организм постепенно адаптировался к физическим нагрузкам. Число упражнений для легких должно быть в 2 раза больше, чем для мышц. Длительность гимнастики нужно довести до 15 минут.

Упражнений на шведской стенке при пневмонии
Следующий шаг подразумевает добавление ходьбы, упражнений на шведской стенке, с использованием тяжестей и т. д.
Если при пневмонии имеются ателектазы, гимнастику делают лежа на здоровой стороне. Для большего удобства используют валик. В данном случае понадобится помощь медперсонала.
Первое упражнение пациент должен выполнять лежа на здоровом боку, руки вытянуть. Он поднимает верхнюю руку на вдохе, затем опускает и надавливает ею на участок груди над пораженным легким на выдохе. Дышать при этом действии необходимо максимально глубоко.
Второе упражнение больной выполняет в той же позиции. Он делает сильный вдох, а при выдохе сгибает ногу и максимально надавливает ею на грудь над больным легким.
Повторить эти действия следует 5 раз. В сутки рекомендуют выполнить 6–8 подходов на протяжении трех дней.
Комплекс для облегчения одышки и кашля
При воспалении легких с одышкой или без нее важно, чтобы кашель был продуктивный и обеспечивал выход мокроты. Если он слабый или совсем отсутствует, следует усилить отхаркивание с помощью специальных упражнений.

Перед гимнастикой стоит покашлять и сделать глубокий вдох
Перед началом гимнастики больной должен покашлять и сделать глубокий вдох. Затем перестают дышать в течение нескольких секунд, а при выдохе надавливают на нижнюю часть грудной клетки. Так производят ее массаж.
«Шаги на месте» делают в течение 2 минут. При этом важно высоко поднимать колени. При движении одной ноги вверх, поднимают руки и делают глубокий вдох через рот. Поднимая вторую ногу, кисти опускают и выполняют выдох, издавая при этом звук «хуууу».
Воспаление легких – опасное заболевание, которое не терпит самодеятельности, поэтому все гимнастические процедуры должны назначаться только врачом. Нельзя самостоятельно увеличивать рекомендуемые нагрузки или добавлять другие упражнения.
После избавления от пневмонии следует периодически повторять гимнастику, чтобы укрепить легкие. А также она является отличным профилактическим средством от появления других заболеваний органов дыхания.
Видео по теме: Пневмония
Источник
Будьте особенно внимательны, если ОРВИ возвращается, едва отступив.
Пневмония — это воспалительное заболевание лёгких. Как правило, его вызывают вирусы (например, вирус гриппа) или бактерии (в том числе представители нормальной микрофлоры верхних дыхательных путей человека). В лёгкие эти микроорганизмы проникают на фоне снижения иммунитета. Часто — сразу после ОРВИ .
Именно поэтому диагностировать воспаление лёгких бывает сложно: уж очень оно похоже на грипп или иную респираторную инфекцию, продолжением которой является.
Когда надо срочно вызывать скорую
Иногда инфицированная лёгочная ткань больше не может снабжать организм необходимым количеством кислорода. Из‑за этого серьёзно страдают и даже отказывают сердечно‑сосудистая система и другие жизненно важные органы, включая мозг. Такую пневмонию называют тяжёлой .
Срочно набирайте 103 или 112, если к обычной простуде добавились следующие симптомы :
- Дыхание участилось до 30 вдохов в минуту (один вдох в 2 секунды или чаще).
- Систолическое (верхнее) давление упало ниже 90 мм рт. ст.
- Диастолическое (нижнее) давление опустилось ниже 60 мм рт. ст.
- Появилась спутанность сознания: больной вяло реагирует на окружающую обстановку, медленно отвечает на вопросы, плохо ориентируется в пространстве.
Если угрожающих симптомов нет, но мысли о пневмонии остаются, сверьтесь с нашим чек‑листом .
Как отличить пневмонию от простуды
1. Ваше состояние сначала улучшилось, а потом ухудшилось
Мы уже упоминали, что пневмония часто развивается как осложнение после заболевания верхних дыхательных путей.
Сначала вы подхватываете грипп или другое ОРВИ. Пока организм борется с инфекцией, вирусы или бактерии, обитающие в носоглотке, проникают в лёгкие. Спустя несколько дней вы побеждаете исходное заболевание: его симптомы — температура, насморк, кашель, головная боль — уменьшаются, вам становится легче.
Но вирусы или бактерии в лёгких продолжают размножаться. Через несколько дней их становится столько, что уставшая иммунная система наконец‑то замечает воспаление. И бурно реагирует на него. Выглядит это так, будто простуда вернулась с новой силой — с более отчётливыми и неприятными симптомами.
2. Температура выше 40 °С
Лихорадка при воспалении лёгких гораздо сильнее, чем при обычной простуде. При ОРВИ температура поднимается примерно до 38 °С, при гриппе — до 38–39 °С. А вот пневмония часто даёт о себе знать угрожающими температурными значениями — до 40 °С и выше. Это состояние, как правило, сопровождается ознобом.
3. Вы много потеете
Если вы при этом мало двигаетесь и вокруг не сауна, у вас сильная лихорадка. Пот, испаряясь, помогает снизить экстремальную температуру.
4. У вас совсем пропал аппетит
Аппетит связан с тяжестью заболеваний. При лёгкой простуде пищеварительная система продолжает работать как обычно — человеку хочется есть. Но если речь идёт о более тяжёлых случаях, организм бросает все силы на борьбу с инфекцией. И временно «отключает» ЖКТ, чтобы не тратить энергию на пищеварительный процесс.
5. Вы часто кашляете
Кажется, даже чаще, чем в начале болезни. Кашель при пневмонии может быть как сухим, так и влажным. Он говорит о раздражении дыхательных путей и лёгких.
6. При кашле иногда появляется мокрота
При пневмонии альвеолы — маленькие пузырьки в лёгких, которые вбирают воздух при вдохе, — заполняются жидкостью или гноем.
Заставляя вас кашлять, организм пытается избавиться от этой «начинки». Если это удаётся, вы, прокашлявшись, можете заметить на платке слизь — желтоватую, зеленоватую или кровянистую.
7. Вы отмечаете колющую боль в груди
Чаще всего — когда кашляете или пытаетесь сделать глубокий вдох. Такая боль говорит об отёке лёгких — одного или обоих. Увеличившись в размерах из‑за отёчности, поражённый орган начинает давить на находящиеся вокруг него нервные окончания. Это и вызывает боль.
8. У вас легко возникает одышка
Одышка — признак того, что вашему организму не хватает кислорода. Если дыхание учащается, даже когда вы просто поднимаетесь с постели, чтобы сходить в туалет или налить себе чаю, это может быть признаком серьёзных проблем с лёгкими.
9. У вас участилось сердцебиение
В норме пульс у взрослых людей составляет 60–100 ударов в минуту. Впрочем, норма у каждого своя — и её стоило бы знать хотя бы приблизительно.
Например, если раньше ваш пульс в спокойном состоянии не превышал 80 ударов в минуту, а теперь вы отмечаете, что он прыгает за сотню, это очень опасный сигнал. Он означает, что сердце по каким‑то причинам вынуждено активнее перекачивать кровь по телу. Недостаток кислорода из‑за воспаления лёгких — один из факторов, способных провоцировать это.
10. Вы чувствуете себя уставшим и разбитым
Причина может быть всё та же — органам и тканям не хватает кислорода. Поэтому организм стремится ограничить вашу активность и посылает в мозг сигналы о том, что сил нет.
11. Губы и ногти приобрели синеватый оттенок
Это ещё один очевидный признак нехватки кислорода в крови.
Что делать, если вы обнаружили симптомы пневмонии
Если отмечаете у себя более половины перечисленных симптомов, как можно быстрее проконсультируйтесь с терапевтом или пульмонологом. Не факт, что это воспаление лёгких. Но риск велик.
Нельзя откладывать визит к врачу или его вызов на дом тем, кто входит в группы риска :
- людям старше 60 лет или младше 2 лет;
- людям с хроническими заболеваниями лёгких, астмой, сахарным диабетом, проблемами с печенью, почками, сердечно‑сосудистой системой;
- курильщикам;
- людям, у которых ослаблена иммунная система (такое бывает из‑за слишком строгих диет, истощения, ВИЧ, химиотерапии, а также приёма некоторых лекарств, угнетающих иммунитет).
Источник

Ингаляции при пневмонии назначают с антибиотиками (Гентамицин, Флуимуцил-антибиотик), препаратами для облегчения выведения мокроты (Лазолван, Флуимуцил). Усилить антибактериальное действие на легкие могут антисептики (Диоксидин, Мирамистин), а очищению органов дыхания способствуют щелочные минеральные воды, физраствор.
При тяжелом течении вирусной пневмонии и ложном крупе применяют гормоны (Пульмикорт, Буденит). Если есть спазм бронхов, то перед противомикробными и отхаркивающими ингаляциями проводят вдыхание Беродуала или Вентолина.
Дозировки зависят от возраста (детям чаще назначается половинная доза), а также тяжести заболевания и одновременного применения медикаментов внутрь и в уколах. Процедуры рекомендуют от 2 до 4 раз в день курсом 5-15 дней. Все лекарственные препараты вводятся только через небулайзер.
Отвары трав и эфирных масел для лечения пневмонии недостаточно эффективны, поэтому их использование показано для долечивания или профилактики. Народные средства заливают в паровые ингаляторы, такие тепловые процедуры нельзя проводить при повышенной температуре тела.
Эффект от ингаляции при пневмонии
Ингаляции при пневмонии помогают доставить лекарство непосредственно в дыхательные пути, что:
- сокращает время лечения;
- позволяет уменьшить дозировку для системного введения (в таблетках и уколах) и, соответственно, снижает риски побочных действий;
- оказывает комплексное влияние на воспаление в легких (см. таблицу).
| Ожидаемый эффект | Механизм действия препаратов | Названия медикаментов |
| Антимикробный | Уничтожение бактерий – пневмококки, стрептококки, стафилококки |
|
| Антисептический | Помогают очистить бронхи от инфекции, в том числе и грибковой, усиливают действие антибиотиков или применяются при устойчивости к ним |
|
Облегчение откашливания мокроты | Разжижают мокроту и стимулируют активность ресничек мерцательного эпителия бронхов, активизируют выведение слизи |
|
Снятие отека и воспаления | Подавляют местную воспалительную реакцию, снимают отечность при ложном крупе (осложнение вирусной пневмонии чаще у детей), избавляют от удушья |
|
| Расширение бронхов | Снимают спазм дыхательных путей, надсадный кашля, приступов одышки, облегчают проникновение других лекарств в легкие при бронхоспазме |
|
Ингаляционная терапия при пневмонии считается достаточно эффективной, но она все же только помогает основной антибиотикотерапии. Поэтому всегда необходимо как можно более раннее введение препаратов в уколах, реже в таблетках, чтобы остановить воспаление в легких. Выбор препарата, как для общего, так и местного ингаляционного применения остается только за врачом.
Категорически запрещается менять дозировки или длительность терапии, заменять медикаменты или проводить самолечение. Пренебрежение врачебными рекомендациями приводит к осложнениям (дыхательная недостаточность, разрушение легочной ткани), распространение инфекции на почки, сердце, головной мозг. Есть риск даже смертельного исхода при тяжелых, запущенных формах пневмонии.
Неправильное лечение приводит к переходу острого воспаления в хронический процесс.
Рекомендуем прочитать статью о том, как делать ингаляции с минеральной водой. Из нее вы узнаете, какой минералкой лучше делать ингаляции, как делать ингаляции с минеральной водой, а также о том, можно ли в небулайзер заливать минералку для беременных.
А здесь подробнее о физрастворе для ингаляций.
Какие можно делать ингаляции при пневмонии небулайзером и как
Основной метод ингаляций при пневмонии – это введение медикаментов через небулайзер. Они условно называются холодными, так как температура раствора должна быть не выше 38 градусов. При этом важно, что приборы распыляют лекарственные смеси до мельчайших капель (менее 3 мкм). Такой мелкодисперсный аэрозоль проникает в наиболее глубокие отделы бронхов и достигает легочной ткани. Небулайзерами можно измельчать только медикаменты.
Гораздо менее эффективен вариант горячих ингаляций. Проникающая способность крупных капель пара невысокая. В результате активные вещества попадают преимущественно в носоглотку и трахею, частично оседают в самых крупных бронхах.
В паровых ингаляторах или при вдыхании пара над миской можно использовать отвары лекарственных растений и эфирные масла. Они подойдут для лечения только после основного курса, для долечивания и профилактики пневмонии. При повышенной температуре тела такие тепловые процедуры запрещены.
У взрослых
Основные правила лечения небулайзером:
- до процедуры прием пищи разрешен за 1 час;
- пить можно и нужно за полчаса – это должна быть обычная или минеральная вода в количестве 200-300 мл;
- перед сеансом необходимо подогреть раствор до температуры тела, достаточно опустить шприц или небулу, ампулу в воду температуры 38 градусов на 3 минуты (вдыхание холодного раствора приводит к рефлекторному спазму бронхов);
- приготовление раствора требует соблюдения стерильности – тщательно моют руки, используют каждый раз новую ампулу и шприц;
- подготовленный препарат и растворитель помещают в емкость небулайзера;
- собирают прибор, подсоединяют маску или загубник и включают распыление;
- вдох и выдох обычные, без усилий, не нужно дышать часто, после вдоха на пару секунд задерживают дыхание;
- ингаляция проводится до тех пор, пока из распылителя поступает аэрозоль.
По окончании процедуры разбирают небулайзер (снимают трубки, емкость и маску), промывают их водой, просушивают. При использовании антибиотиков и гормонов в обязательном порядке необходимо прополоскать ротовую полость, умыть лицо. На протяжении 1-1,5 часов важно избегать разговоров, физической активности, курения, приема пищи или жидкости. В холодное время года 2 часа нельзя выходить на улицу. Рекомендуется отдых после сеанса в положении полусидя на протяжении 30-45 минут.
Для детей
При лечении детей ингаляциями следует придерживаться мер предосторожности:
- взрослый полностью контролирует процедуру, это особенно важно для маленького ребенка, так как он может перевернуть прибор, отсоединить его части;
- важно также следить за прилеганием маски, частотой дыхания и реакцией ребенка на процедуру;
- нельзя менять без рекомендаций врача дозу препарата, объем растворителя или частоту введений;
- во время процедуры запрещено разговаривать;
- ребенок перед сеансом должен быть полностью спокоен, а перед лечением лучше ему показать на примере как работает небулайзер, чтобы не испугать шумом;
- до процедуры необходимо измерить температуру, если она выше 38 градусов, то принимают жаропонижающее (по согласованию с педиатром) и ожидают нормализации состояния.
Ингаляции в амбулатории
Когда можно ингаляции при беременности
Ингаляции разрешены на любом сроке беременности, но в первом триместре допускается их провести с:
- физраствором (0,9% раствор натрия хлорида);
- раствором соды Сода-Буфер, натрия гидрокарбонат;
- минеральной водой.
По строгим показаниям и не более 5 дней применяется Мирамистин. Разрешены и некоторые травы (календула, ромашка) в виде настоя из чайной ложки на 500 мл кипятка, но после нормализации температуры. С 3-4 месяца при необходимости врач может рекомендовать Амбробене, Лазолван, с осторожностью – Беродуал при спазме бронхов. На поздних сроках в курс лечения включают Флуимуцил-антибиотик.
Особенностью реакции женщин на медикаменты и растительные препараты является непереносимость даже тех средств, на которых до беременности не было отрицательной реакции. Это объясняется изменением гормонального фона и иммунной системы. Поэтому необходимо провести первую процедуру с половинной дозой медикамента. Если возникает ухудшение дыхания или усиливается кашель, то такой состав не подходит.
Беродуал
Прекратить лечение нужно и при появлении:
- тошноты, позыва на рвоту;
- сильного или частого сердцебиения, перебоев в сердце;
- головной боли или головокружения;
- предобморочного состояния.
Терапия всегда назначается врачом, так как неадекватное лечение пневмонии у беременной может осложнить вынашивание ребенка, развитие его внутренних органов. Многие лекарственные препараты в этот период противопоказаны для любого способа введения, в том числе и в ингаляциях.
Всегда ли можно делать
Нельзя делать ингаляции пациентам, у которых есть:
- высокая температура тела – 37,5 для паровых и 38 для использования небулайзера;
- носовое или легочное кровотечение;
- примесь крови в мокроте;
- заболевания сердца – повышенное давление, затрудненное дыхание, отеки, сердцебиение, аритмия, недавний или текущий инфаркт миокарда;
- непереносимости препарата.
К каждому лекарственному средству имеются и специфические противопоказания. Не все препараты для ингаляционного и внутреннего, инъекционного введения совместимы между собой. Поэтому процедуры назначаются только врачом и проводятся под его контролем.
С чем можно проводить лечение ингаляциями при воспалении легких
Ингаляции при воспалении легких можно проводить с минеральной водой, физиологическим раствором, но чаще всего применяют антибиотики (Флуимуцил-антибиотик, Гентамицин), антисептики (Диоксидин, Мирамистин, Декасан). Их комбинируют с откашливающими (Лазолван, Амбробене), разжижающими мокроту (АЦЦ, Флуимуцил). При осложненном течении применяют гормоны (Будесонид, Пульмикорт), бронхорасширяющие (Вентолин, Беродуал).
Минеральной водой
Вдыхание щелочной минеральной воды имеет такие лечебные свойства:
- увлажнение слизистых оболочек дыхательных путей;
- разжижение мокроты;
- смягчение надсадного кашля;
- уменьшение отечности;
- облегчение дыхания и откашливания.
Ингаляции с минеральной водой
Все это помогает очищению бронхов, но при пневмонии такого эффекта недостаточно. Поэтому для самостоятельного применения ингаляции минеральной водой не назначаются, они могут использоваться при аллергических реакциях на медикаменты, а также для беременных.
Для проведения берут щелочные воды (например, «Боржоми», «Ессентуки», «Нарзан»). Техника процедуры в небулайзере:
- За 3 часа бутылку открывают, чтобы полностью освободить от пузырьков газа.
- Набирают в шприц 4 мл и опускают в воду, подогретую до 38 градусов на 5 минут.
- В емкость заливают щелочную жидкость.
- Включают распыление и вдыхают до полного окончания.
Минеральная вода может быть использована и в тепловлажном приборе. Тогда ее нагревают до 50 градусов и заполняют чашу ингалятора. Продолжительность сеанса 10 минут. В день можно провести 3-4 процедуры. Противопоказаний к таким ингаляциям нет, самолечение не рекомендуется.
Смотрите в этом видео о пользе ингаляций с минеральной водой:
Можно ли физраствором
Физраствор можно применять для ингаляций, он помогает сделать более жидкой мокроту, но откашливающего и антимикробного эффекта у него нет. Поэтому в чистом виде его применяют по тем же показаниям, что и щелочные воды – аллергия, беременность. В большинстве случаев используется 0,9% натрия хлорид в качестве растворителя.
Приобретают препарат в виде ампул или стерильного раствора во флаконах. На одну процедуру берут от 1 до 4 мл, их проводят 2-3 раза в день, обычно курс составляет не более 10 дней.
Чем дышать из гормональных лекарств
Гормональные лекарства для ингаляций выбирают из средств местного действия, можно дышать Пульмикортом, Буденитом. Их рекомендуют в основном при осложненном течении пневмонии. В подавляющем большинстве случаев назначают детям при ложном крупе – отечности дыхательных путей из-за тяжелого течения вирусной инфекции. Эти препараты быстро подавляют воспалительную реакцию, снимают отечность слизистых оболочек дыхательных путей и нормализуют дыхание.
Применяют по 2 ампулы на 1 процедуру (концентрация 0,5 мг/мл) два раза с интервалом около 30 минут. Всего суточная доза равна 2 мг, после восстановления дыхания обычно гормоны не используют.
Буденит
Пульмикорт
Гормональные средства имеют сильное угнетающее влияние на иммунную систему. Если их применять при пневмонии без антибиотиков, то это существенно ухудшает прогноз болезни, инфекция распространяется как по легочной ткани, так и по всему организму. Пульмикорт и Буденит противопоказаны при непереносимости действующего вещества – будесонида, что бывает очень редко.
С антибиотиком
Далеко не все антибиотики предназначены для введения в дыхательные пути. Это объясняется тем, что механизм их действия преимущественно системный, то есть общий. К наиболее эффективным средствам относится Флуимуцил-антибиотик. Его достоинства:
- содержит препарат с широким противомикробным эффектом – тиамфеникол, он уничтожает все микробы, чаще всего вызывающие пневмонию;
- есть компонент, разжижающий мокроту, снимающий воспаление, помогающий действию антибиотика – ацетилцистеин;
- сохраняет активность при наличии гноя;
- хорошо переносится;
- облегчает выделение слизи и ускоряет очищение легочной ткани.
Противопоказан при:
- повышенной чувствительности к компонентам;
- заболеваниях костного мозга;
- нарушении функции почек, печени;
- язвенной болезни желудка.
Для ингаляции содержимое ампулы смешивают с 4 мл воды для инъекций (входит в комплект). Взрослым на один раз берут 2 мл, а детям достаточно 1 мл. Перед сеансом этот раствор разводят наполовину физраствором и заливают в небулайзер. В день проводится 2 процедуры, курс лечения – 7-10 дней.
Не менее эффективен и 4% раствор Гентамицина. Он также угнетает активность микробов, облегчает течение пневмонии. На 3 мл изотонического раствора хлорида натрия (физраствора) необходимо 0,25 мл препарата для детей и 0,5 мл при лечении взрослых. Ингаляция назначается дважды в день на 5-7 дней. С осторожностью применяется в пожилом возрасте и при нарушении слуха, работы почек.
С Лазолваном
Препарат Лазолван имеет хорошее отхаркивающее действие за счет:
- повышения выделения слизи и облегчения ее движения;
- стимуляции работы реснитчатого эпителия, выводящего мокроту с кашлем;
- разжижения содержимого бронхов;
- уменьшения воспалительной реакции;
- противовирусного эффекта;
- усиления антимикробного воздействия антибиотика;
- местного обезболивания при вдыхании, что снимает раздражение горла.
На одну ингаляцию необходимо 1-2 мл раствора Лазолвана для ребенка и 2-3 мл для взрослого. Препарат разводят физраствором в соотношении 1:1. Процедуры назначаются дважды в день на 1-1,5 недели. К ограничениям для применения Лазолвана относятся:
- обострение гастрита или язвы желудка;
- тяжелые болезни печени, почек;
- судорожный синдром.
Диоксидин при пневмонии
Диоксидин является сильным антимикробным средством, но это не антибиотик, и он может назначаться при пневмонии, когда есть устойчивость микробов к другим
антибактериальным препаратам. Под его воздействием:
- останавливается развитие инфекционного процесса;
- уменьшается воспаление и отечность;
- облегчается кашель и выделение слизи из бронхов.
Для одной процедуры для детей до 3 лет берут 0,25 мл медикамента, а с 3 до 12 лет – 0,5 мл. После 12 лет и взрослым назначается 1 мл. К необходимому количеству лекарства добавляется 3-4 мл физраствора. Полученную смесь распыляют 2-3 раза в день 5-7 дней.
Комбинированные ингаляции
Очень эффективной признана комбинированная схема лечения. Она предусматривает сочетание препарата с бронхорасширяющим действием (например, раствор Беродуала с Лазолваном и Диоксидином). Необходимые дозировки для детей и взрослых указаны в таблице.
| Порядок процедур | Сколько нужно препарата на 1 раз взрослому | Доза лекарства для ребенка | Количество физраствора | Интервал до следующей ингаляции |


