Медикаментозное и немедикаментозное лечение пневмонии


Лечение пневмонии должно проводиться под контролем лечащего врача. Недопустимо заниматься самолечением, особенно если болеет ребенок или пожилой человек, имеющий сопутствующие заболевания.
Медикаментозное лечение
Лечение пневмонии можно разделить на медикаментозное и немедикаментозное. В первую группу входят антибактериальные, муколитические, жаропонижающие средства. Во вторую – физиотерапевтические методы и лечебная физкультура.
Антибактериальная терапия
Для лечения пневмонии назначаются антибиотики широкого спектра действия. Если высеян возбудитель заболевания, то препарат подбирается в соответствии с чувствительностью микроорганизмов к нему. Антибиотики могут вводиться парентерально (в уколах). Чаще такой способ введения предпочитают в стационарах, при пневмонии тяжелой степени. В домашних же условиях преимущественно используют пероральный путь, т.е применяют таблетированные формы.
При лечении антибиотиками необходимо помнить несколько условий:
- Четко соблюдать временные интервалы употребления (например, через каждые 6 или 12 часов);
- Строго соблюдать длительность лечения, даже если состояние значительно улучшилось (обычно около 7 дней);
- Желательно одновременно применять средства, нормализующие кишечную микрофлору (пробиотики или эубиотики).
Препаратами выбора являются комбинации пенициллинов с ингибиторами бета-лактамаз (амоксициллин+клавулоновая кислота), цефалоспорины 3-го поколения (цефтриаксон, цефиксим), фторхинолоны (левофлоксацин), макролиды (азитромицин, кларитромицин).
Жаропонижающие средства
По рекомендациям ВОЗ температуру необходимо снижать, если она поднялась выше 38.5 С у ребенка и 39 С у взрослого. Но в любом случае необходимо ориентироваться на состояние больного, и при его ухудшении, ознобе и т.д., можно дать жаропонижающее, не дожидаясь подъема температуры до высоких цифр. Для этого могут быть использованы препараты парацетамола или нестероидные противовоспалительные средства.
Муколитические препараты
Данная группа лекарственных средств разжижает мокроту, тем самым облегчая ее отхаркивание. Они могут применяться в таблетированной форме, в виде сиропа (для детей), а также в растворе для ингаляций. Среди муколитиков можно выделить амброксол, карбоцистеин и др.
Немедикаментозное лечение
Прежде всего, сюда входит соблюдение постельного режима. Витаминизированное питание. Пища должна быть легкоусвояемая. Необходимо следить за достаточным поступлением жидкости, особенно при высокой температуре. Это могут быть соки, негазированная минеральная вода, чай с лимоном и т.д.
Физиотерапевтические методы
Здесь успешно зарекомендовали себя УВЧ, СМВ-терапия, воздействие переменным магнитным полем. Противопоказаниями для данных методов является лихорадка, новообразования, высокое давление и др. Длительность и кратность процедур определяет врач-физиотерапевт исходя из течения заболевания.
Лечебная физкультура (ЛФК)
ЛФК является неотъемлемой частью лечения и реабилитации пациентов с пневмонией. Сюда относятся специальные дренирующие упражнения и дыхательная гимнастика. Они способствуют лучшему отхождению мокроты, насыщают кровь кислородом, увеличивают вентиляцию легких. Для профилактики застойных явлений необходимо контролировать, чтобы пациент периодически менял свое положение в постели.
Если пациент находится в стационаре, то занятия проводятся под контролем инструктора ЛФК. Начинать можно из положения лежа, а по мере улучшения состояния переходить в положение сидя и стоя. Продолжительность упражнений увеличивается постепенно, ориентируясь на самочувствие пациента.
Таким образом, лечение пневмонии подразумевает под собой комплексный подход. Только строгое выполнение предписаний врача поможет вылечиться в максимально короткие сроки и избежать развития осложнений.
Заболевания органов дыхания

У больных туберкулезом может наблюдаться ряд сердечно-сосудистых забол…
Кардиология и сосудистые заболевания

Во внезапной сердечной смертью (или остановкой сердца) понимают внезап…
Аллергология и иммунология

Мы все очень рады приходу весны, но многие из нас имеют сезонные пробл…
Источник
Курс лечения пневмонии полностью зависит от возбудителя заболевания. В настоящее время очень сложно провести адекватную терапию без выявления причины, вызвавшей развитие заболевания. Однако практически в половине случаев не удается выявить этиологический фактор болезни. И тогда лечение проводится антибиотиками широкого спектра действия.
- Правильный прием современных антибиотиков
- Схема лечения воспаления легких
- Возможные побочные действия
Особенности медикаментозной терапии и обзор препаратов
Медикаментозное лечение пневмонии предполагает применение антибиотиков. На сегодняшний день существуют различные группы таких препаратов, которые направлены на борьбу с определенным видом микроорганизмов.
Существуют также и антибиотики широкого спектра действия, которые отличаются комплексным воздействием на патогенных организмов разных видов и групп.
Пневмония может быть двух видов:
Внебольничная, если развитие заболевания началось до поступления человека в больницу.
 В таком случае наиболее частыми причинами развития болезни являются следующие микроорганизмы: пневмококк, гемофильная палочка, хламидия, микоплазма, стафилококк и т. д.
В таком случае наиболее частыми причинами развития болезни являются следующие микроорганизмы: пневмококк, гемофильная палочка, хламидия, микоплазма, стафилококк и т. д.Внутрибольничная, когда пациент заболел пневмонией, пребывая в лечебном учреждении. Здесь определение возбудителя заболевания зависит от отделения, в котором находился пациент.
К примеру, если в терапевтических отделениях часто встречаются грибы Кандида, то в хирургии преобладает стафилококковая микрофлора.
Ввиду присутствия различных возбудителей, только тщательная диагностика может решить то, какие препараты будут применяться для лечения заболевания в каждом конкретном случае.
В связи с тем, что у микроорганизмов постепенно вырабатывается иммунитет к определенным видам антибиотиков, данные препараты нуждаются в постоянном совершенствовании. Потому современные антибиотики, несмотря на одинаковые названия, могут несколько отличаться по составу от тех, что выпускались еще 15-20 лет назад.
В настоящее время для эффективного лечения воспаления легких назначают следующие препараты:
- Полусинтетические пенициллины. Наиболее популярными представителями данной группы сегодня являются: Амоксициллин, Ампициллин, Триметин, Оксамп. Это антибиотики широкого спектра действия, которые способны воздействовать на грамположительные и некоторые грамотрицательные микроорганизмы. Наличие в составе таких лекарств полусинтетических соединений позволило существенно повысить их эффективность.
- Цефалоспорины. Данные препараты существуют в четырех поколениях и воздействуют на штаммы грамотрицательных бактерий. Наиболее эффективным является последняя, четвертая группа, к которой относятся Максипим и Цефпиром.
-
 Карбапенемы. Данные препараты способны воздействовать на штаммы грамотрицательных бактерий, выработавших иммунитет к антибиотикам предыдущей группы. К данной группе лекарств относятся такие препараты, как Меропенем и Тиенам.
Карбапенемы. Данные препараты способны воздействовать на штаммы грамотрицательных бактерий, выработавших иммунитет к антибиотикам предыдущей группы. К данной группе лекарств относятся такие препараты, как Меропенем и Тиенам. - Фторхинолоны. Известны своей эффективностью против пневмококков. В настоящее время специалисты активно назначают своим пациентам препараты третьего и четвертого поколений. Наиболее известным антибиотиком третьего поколения является Левофлоксацин, а четвертого – Моксифлоксацин.
- Макролиды. К данной группе препаратов относятся антибиотики широкого спектра действия, такие как Азитромицин, Кларитромицин и Мидекамицин.
- Монобактамы. В плане структуры данные препараты напоминают антибиотики пенициллиновой группы, но их воздействие направлено на грамотрицательную флору.
- Аминогликозиды. Также воздействуют на грамотрицательных бактерий. Самым известным препаратом является Амикацин, который относится к третьему поколению антибиотиков.
- Тетрациклины. Лучшим представителем группы является Доксициклин.
Сегодня антибиотики имеют целый ряд преимуществ перед аналогами прошлых лет, а именно:
- более высокая эффективность, благодаря чему препараты можно использовать в сравнительно меньших дозах,
- более широкий спектр действия (современные антибиотики широкого спектра способны уничтожить большинство бактерий, вызывающих воспаление легких),
- высокий уровень биодоступности,
- более широкие возможности применения,
- минимум негативного воздействия на организм, в частности, уменьшен вред печени, почкам, ЦНС,
- снижена частота возникновения побочных эффектов.
 В некоторых случаях прием антибиотиков может оказаться безрезультатным. Дело в том, что возбудителями воспалительных процессов в легких у взрослых могут быть не только бактерии, но и вирусы. Потому терапия в таком случае будет предусматривать прием противовирусных препаратов при пневмонии, таких как Ацикловир, Арбидол и т. д.
В некоторых случаях прием антибиотиков может оказаться безрезультатным. Дело в том, что возбудителями воспалительных процессов в легких у взрослых могут быть не только бактерии, но и вирусы. Потому терапия в таком случае будет предусматривать прием противовирусных препаратов при пневмонии, таких как Ацикловир, Арбидол и т. д.
Кроме того, воспаление может развиваться также и на фоне иммунодефицита. В этих случаях необходимо применение следующих противовирусных препаратов: Зидовудин, Диданозин, Сквинавир и т. д.
Правильный прием современных антибиотиков
Поскольку прием антибиотиков является базовым элементом терапии, то исход лечения зависит от правильности употребления данных препаратов. Существует ряд основных принципов, которых следует придерживаться для того, чтобы эффективно лечить легочный воспалительный процесс:
- На начальном этапе лечения применяются антибиотики широкого спектра действия, такие как Цефтриаксон.
- В случае,если симптомы заболевания являются нетипичными и присутствуют подозрения на развитие атипичной пневмонии, необходимо применять антибактериальные средства, такие как Кларитромицин, Сумамед. При этом необходимо продолжать прием средств широкого спектра действия.
-
 Чаще всего лечение воспаления легких предполагает комбинацию из 2-3 антибиотиков. Дело в том, что у некоторых бактерий может выработаться невосприимчивость к какому-либо типу лекарств. В таком случае врачи назначают вспомогательные препараты, благодаря которым удается полностью побороть заболевание.
Чаще всего лечение воспаления легких предполагает комбинацию из 2-3 антибиотиков. Дело в том, что у некоторых бактерий может выработаться невосприимчивость к какому-либо типу лекарств. В таком случае врачи назначают вспомогательные препараты, благодаря которым удается полностью побороть заболевание. - При наличии осложенений, терапия должна быть направлена на комплексное воздействие. С этой целью пациенту назначают препараты для расширения бронхов, устранения воспаления в альвеолах, разжижения мокроты (отхаркивающие препараты) и т. д. Наиболее распространенные отхаркивающие лекарства – это Синупрет и Терпинкод. Первый из них – это гомеопатия, то есть, препарат изготовлен на основе вытяжки из лекарственных растений.
- В особо запущенных формах заболевания рекомендуется проводить кислородные ингаляции. Для этого могут использоваться специальные катетеры или носовые маски.
- Если температура тела пациента превышает отметку в 38 градусов, то обязательно применение жаропонижающих препаратов.


Схема лечения воспаления легких
В зависимости от характера и тяжести заболевания, в современной медицине могут применяться различные методики лечения воспаления легких. Наиболее распространенными из них являются:
-
 Антибактериальная терапия, которая в 90% случаев составляет основу такого лечения.
Антибактериальная терапия, которая в 90% случаев составляет основу такого лечения. - Прием противовирусных препаратов для лечения пневмонии, если болезнь имеет вирусное происхождение.
- Высококалорийная диета, предполагающая употребление большого количества витаминов и белков.
- Употребление воды в больших количествах (дезинтоксикационные процедуры).
- Симптоматическая терапия, направленная на устранение отдельных симптомов, таких как альвеолярное воспаление, обилие мокроты и т. д.
Грамотное использование антибиотиков должно быть направлено на устранение возбудителя болезни. Прием данных препаратов проводится только после тщательной диагностики, целью которой является выявление истинных причин заболевания.
Современные методики устранения воспалительных процессов в легких предполагают следующие схемы:
- Когда болезнь находится на начальной стадии, то лучше всего принимать цефалоспорины III-IV поколений.
-
 Если состояние пациента классифицируется, как тяжелое, то необходимо применять антибиотики трех различных групп.
Если состояние пациента классифицируется, как тяжелое, то необходимо применять антибиотики трех различных групп. - У пациентов после 40 лет, которые не страдают хронической патологией, лечение производится с использованием Аугментина или Амоксиклава в комбинации с Доксициклином. Такая схема позволяет воздействовать на всех возможных возбудителей заболевания.
- Для пациентов старше 60-летнего возраста врачи обычно назначают такое лекарственное средство, как Цефтриаксон (одна таблетка трижды в день – дозировку следует уточнять у врача).
Некоторыми врачами до сих пор используются устаревшие схемы лечения, которые предполагают прием препаратов пенициллинового ряда. По итогам исследований стало известно, что определенные виды бактерий выработали иммунитет к пенициллину. К ним относится гемофильная палочка, пневмококк и грамотрицательные кокки. Но это не касается новых антибиотиков пенициллинового ряда, к которым у бактерий не вырабатывается устойчивость.
Возможные побочные действия
Поскольку основой терапии при воспалении легких выступают именно антибиотики, то об их побочных действиях и следует поговорить более подробно. Несмотря на то, что современные противобактериальные препараты стали значительно безопаснее, чем были ранее, некоторые побочные эффекты все же возникают. И наиболее частыми являются:
- Случаи аллергии, к которым относится отек Квинке, анафилактический шок, астматический бронхит.
-
 Воздействие токсинов на кроветворную систему. Таким действием обладают следующие препараты: Левомицетин, Стрептомицин.
Воздействие токсинов на кроветворную систему. Таким действием обладают следующие препараты: Левомицетин, Стрептомицин. - Негативное воздействие на печень (Рифампицин, Эритромицин и антибиотики тетрациклиновой группы).
- Токсическое влияние на систему пищеварения (Эритромицин и Тетрациклин).
- Комплексное негативное воздействие на организм могут оказывать практически все виды антибиотиков, потому для их приема обязательно должно быть назначение врача.
- Дисбактериоз кишечника, при котором нарушается равновесие в микрофлоре кишечника.
Пневмония – это тяжелое заболевание, требующее грамотной диагностики и своевременного лечения. Ввиду большого количества возбудителей данной болезни самостоятельный прием лекарств здесь недопустим. Приниматься должен только препарат, назначаемый, врачом. К тому же, при неправильном употреблении, лекарства от пневмонии могут нести организму существенный вред. Исключение из этого правило составляет лишь гомеопатия.
Загрузка…
Источник
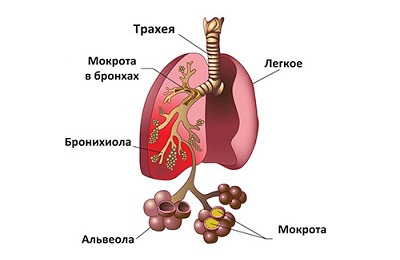
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
Источник

