Международные рекомендации по лечению пневмонии

Редактор
Неля Савчук
Врач высшей категории
Пневмония – это воспаление, при котором в процесс вовлекаются все структурные элементы легочной ткани. Воспалительный процесс может иметь инфекционное и неинфекционное происхождение. По статистике ежегодно пневмонией заболевают около 7% взрослого населения планеты. При запоздалом или неправильном лечении может привести к смертельному исходу.
Какие в современной медицине существуют стандарты лечения этого заболевания у взрослых – тема этой статьи.
Клиническая классификация
Согласно протоколу МКБ-10 в зависимости от условий развития пневмонии подразделяют на:
- Пневмония у лиц с ослабленными защитными функциями организма (врожденным дефицитом иммунитета, ВИЧ-инфекцией) с наличием осложнений.
- Внебольничная (домашняя) пневмония – приобретенная за пределами лечебного учреждения.
- Нозокомиальная (внутрибольничная) пневмония – приобретенная в лечебном учреждении.
- Аспирационная пневмония (инфекционно-токсическая).

По степени тяжести заболевание классифицируют на:
- Легкую степень. Проявления интоксикации отсутствуют, температура тела больного сохраняется в пределах от 37,1 до 38,0°С, скорость течения крови по сосудам и ее насыщение кислородом сохраняется в норме, наблюдается скопление в легких жидкости в пределах 1 сегмента, лейкоциты находятся в пределах от 9,0 до 10,0×109/л, сопутствующие патологии отсутствуют.
- Среднюю степень. Характеризуется слабо выраженными проявлениями интоксикации, температура тела достигает показателя 38,0°С, жидкость в легких распространяется на 1-2 сегмента, частота дыхательных движений в минуту достигает 22, частота сердечных сокращений превышает 100 ударов в минуту, осложнений не наблюдается.
- Тяжелую степень. При таком течении заболевания наблюдаются симптомы интоксикации организма, температура тела превышает 38,0°С, проявляется выраженная дыхательная недостаточность, показатели артериального давления падают до отметки 90/60 мм. рт. ст. и ниже, жидкость в легких быстро распространяется (двусторонняя пневмоническая инфильтрация), количество лейкоцитов превышает 20,0×109/л. Тяжелая пневмония характеризуется быстрым прогрессированием, нарушением сознания, присоединением сопутствующих патологий.
Разные степени тяжести заболевания требуют применения различных стандартов оказания медицинской помощи.
Внимание! Существуют общие проявления пневмонии вне зависимости от степени тяжести: кашель, боль в груди, одышка, усиленная потливость, слабость, повышенная температура.
Рекомендации для госпитализации
Согласно национальным рекомендациям протокола МКБ-10 показаниями для госпитализации в стационар являются:
- нижнее артериальное давление (диастолическое) – 60 м менее мм. рт. ст., верхнее артериальное давление (систолическое) – менее 90 мм. рт. ст.;
- частота сердечных сокращений – более 125 ударов в минуту;
- частота дыхания – 30 и более дыхательных движений в минуту;
- лица старше 60 лет;
- беременные;
- лейкоциты в крови больше 20,0х109/л или меньше 4,0х109/л;
- гипоксемия (РаО2 < 60 мм рт. ст.);
- гемоглобин меньше 90 г/л или гематокрит меньше 30%;
- азот мочевины более 7,0 ммоль/л или креатинин сыворотки крови выше 176,7 мкмоль/л;
- нет эффекта при стартовом лечении антибактериальными препаратами;
- невозможность принимать препараты внутрь или выполнять другие врачебные назначения;
- полиорганная недостаточность или сепсис;
- наличие у пациента тяжелой сопутствующей патологии:
- почечная и сердечно-сосудистая;
- недостаточность;
- сахарный диабет;
- нарушение иммунитета;
- онкологические болезни;
- хронические обструктивные;
- болезни легких;
- истощение;
- бронхоэктазы;
- другие.
- присоединение осложнений:
- наличие выпота в плевральной полости;
- эмпиема плевры;
- менингит;
- другие.
В соответствии со стандартами оказания помощи при пневмонии показаниями для госпитализации в отделение реанимации и интенсивной терапии являются:

- поверхностное учащенное дыхание с частотой более 30 дыхательных движений в минуту;
- септический шок;
- резкое нарушение функции почек и выраженное расстройство водно-солевого баланса;
- показатель верхнего АД ниже 90 мм. рт. ст.;
- необходимость длительного введения вазопрессоров (более 4 часов);
- многодолевая пневмоническая инфильтрация (скопление жидкости в легких);
- прогрессирующие очаговое уплотнение легочной ткани.
Полезно знать! Вазопрессоры – это препараты, вызывающие сужение диаметра кровеносных сосудов и повышение артериального давления.
Диагностика
Согласно рекомендациям клинического протокола МКБ-10 при пневмонии требуется проведение следующих диагностических мероприятий:
- общий анализ крови (лейкоциты, СОЭ, уровень нейтрофилов);
- биохимический анализ крови (электролиты, креатинин, печеночные ферменты, С-реактивный белок, мочевина, глюкоза, натрий);
- электрокардиограмма;
- исследование мокроты (выявление возбудителя заболевания и устойчивости его к антибиотикам);
- рентгенологическое исследование грудной клетки в 2-х проекциях.
Рентгенологическое исследование – основной метод диагностики заболевания. Показатели биохимического анализа крови, в свою очередь, указывают на наличие сопутствующих патологий и осложнений.
В случае, если вышеописанных методов исследования недостаточно, назначают дополнительные мероприятия:
- исследование газов артериальной крови (измерение уровня кислорода и углекислого газа в крови);
- анализ крови на свертываемость;
- исследование культур микроорганизмов, выделенных из крови;
- анализ крови и мокроты на наличие атипичных микроорганизмов (легионеллы, уреаплазмы, микоплазмы);
- анализ на наличие ИБЛ (интерстициальной болезни легких);
- измерение функций дыхания (скорость дыхания и объем вдыхаемого воздуха);
- компьютерная томография грудной клетки с целью исключения или выявления новообразований и туберкулеза;
- пункция из плевральной полости (области, окружающей легкое) с дальнейшим биохимическим, цитологическим и микробиологическим исследованием.

Интерстициальные болезни легких – это хронические заболевания, при которых структура тканей альвеолярных стенок и капилляров разрушается, что приводит к легочной недостаточности.
Иногда необходима консультация следующих врачей:
- онколога – при подозрении на наличие в легких новообразований;
- фтизиатра – для диагностики наличия туберкулеза легких;
- кардиолога – для исключения патологии сердечно-сосудистой системы.
Подробнее о дифференциальной диагностике пневмонии >>
Стандарты лечения по протоколу ВОЗ
Для каждого отдельно взятого пациента цель лечения и его тактика может существенно изменяться. Это зависит от возраста больного, сопутствующих заболеваний, наличия или отсутствия осложнений, а также причины возникновения пневмонии.
Цели
Терапевтические мероприятия преследуют следующие цели:
- уничтожение инфекции-возбудителя заболевания;
- снятие симптомов;
- устранение инфильтративных изменений в тканях легких;
- приведение в норму лабораторных показателей;
- устранение и дальнейшая профилактика осложнений.
Важно! Пневмонию рекомендовано лечить в стационаре под пристальным наблюдением медперсонала. Однако при легкой форме заболевания допустимо домашнее лечение.
Тактика
Существует немедикаментозный и медикаментозный варианты лечения пневмонии у взрослых.
Немедикаментозная терапия:
- дыхательные упражнения в случае отделения мокроты в количестве более 30 мл в сутки;
- применение физиотерапевтических методик: дециметровые волны, электрофорез, магнитотерапия; электрические токи.
Медикаментозная терапия разделяется на антибактериальную и симптоматическую.

Антибактериальная терапия является главной задачей лечения и подразумевает прием антибиотиков:
- Амоксициллина;
- Азитромицина;
- Рокситромицина;
- Спирамицина;.
- других.
Также существует список альтернативных медикаментов, которые могут быть назначены для антибактериальной терапии пневмонии у взрослых, в него входят:
- Левофлоксацин;
- Цефтриаксон;
- Цефуроксим;
- Амикацин.
Длительность лечения каждым из препаратов определяется строго индивидуально, в среднем антибактериальная терапия длится от 1 до 2 недель.
Симптоматическая терапия включает в себя прием отхаркивающих препаратов:
- Бромгексина;
- Амброксола;
- Ацетилцистеина;
- Карбоцистеина.
Симптоматическое лечение длится не более 10 дней.
При высоком риске заражения пневмококковой инфекцией проводится вакцинация – это профилактическая мера против пневмонии.
Течение болезни может значительно затянуться, этому способствуют следующие факторы:
- тяжелая форма заболевания;
- возраст более 55 лет;
- алкогольная, наркотическая или табачная зависимость;
- индекс массы тела меньше 19;
- сопутствующие заболевания, приведшие к инвалидности;
- неэффективность лечения;
- вторичное заражение вирусом-возбудителем пневмонии.
При наличии хотя бы одного из вышеперечисленных условий лечение пневмонии должно проводиться только в стенах больничного отделения.

Реабилитационные меры после перенесенного воспаления легких:
- сбалансированное питание;
- соблюдение режима дня;
- выполнение специальных физических упражнений;
- отказ от курения;
- физиотерапию;
- рекреационную терапию (грязи, минеральные воды);
- устранение психических расстройств.
В зависимости от степени заболевания, через 2-4 недели от начала болезни проводится рентгенологический контроль состояния органов грудной клетки.
Клинические рекомендации, протоколы и стандарты (скачать)
Заключение
При своевременном обращении за медицинской помощью и при отсутствии осложнений прогноз для больного пневмонией благоприятный. При вирусном характере заболевания, а также при наличии сопутствующих болезней и осложнений процесс лечения может затянуться, и прогноз на выздоровление ухудшается. Чтобы обезопаситься от воспаления легких и связанных с ним рисков для здоровья, необходимо производить гриппозную и пневмококковую вакцинацию, а также избегать контакта с уже заболевшими пневмонией людьми.
Источник
Министерство здравоохранения Российской Федерации направляет для использования в работе алгоритм оказания помощи взрослому населению с внебольничными пневмониями, разработанный совместно с главным внештатным специалистом пульмонологом Министерства здравоохранения Российской Федерации С.Н. Авдеевым.
Просим довести указанный алгоритм до медицинских организаций субъектов Российской Федерации, оказывающих медицинскую помощь взрослому населению, а также организовать обучение медицинских работников по вопросам оказания медицинской помощи взрослому населению с внебольничными пневмониями в соответствии с алгоритмом.
О принятых мерах доложить в Министерство здравоохранения Российской Федерации в срок до 20 марта 2020 г.
Приложение: указанное на 13 л. в 1 экз.
Алгоритм оказания медицинской помощи взрослому населению с внебольничными пневмониями
Пневмонии — группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Наиболее важный с клинической точки зрения принцип предусматривает подразделение пневмонии на внебольничную пневмонию (ВП) и нозокомиальную пневмонию (НП).
Внебольничной считают пневмонию, развившуюся вне стационара, либо диагностированную в первые 48 часов с момента госпитализации.
ВП у пациентов с выраженной иммуносупрессией, включая лиц с ВИЧ-инфекцией, врожденными иммунодефицитами, получающих химиотерапию и/или иммунодепрессанты, реципиентов трансплантатов донорских органов и тканей отличаются от общей популяции по этиологии, характеру течения и прогнозу и не рассматриваются в рамках настоящего методического письма.
Тяжелая ВП — это особая форма заболевания, характеризующаяся развитием дыхательной недостаточности (ДН) и/или признаками сепсиса и органной дисфункции. Такие больные нуждаются в неотложной госпитализации в отделение анестезиологии и реанимации (ОАР).
Для выявления лиц, нуждающихся в неотложной госпитализации в ОАР, используются критерии Американского торакального общества/Американского общества по инфекционным болезням (ATS/IDSA).
В случае госпитализации прогностически важным является быстрое, не позже 4 часов после постановки диагноза, начало антибактериальной терапии (АБТ). В случае развития тяжелой ВП это время следует сократить до 1 часа.
Подозрение на пневмонию у врача должно возникать при:
1. Наличии у больного остро появившейся лихорадки (температура тела 38°С и выше) без признаков инфекции верхних дыхательных путей, в том числе:
— в сочетании с жалобами на кашель;
— одышку;
— ЧД 20/мин и выше;
— отделение мокроты;
— и/или при появлении боли в грудной клетке при дыхании.
Либо у больных острой респираторной вирусной инфекцией, у которых имеется повышенная температура несоответствующая тяжести течения ОРВИ (температура тела более 37,5°С), сохраняющаяся более 3-х суток, с кашлем с мокротой, локальными изменениями физикальных данных над легочными полями (см. ниже), появлением болей в грудной клетке при дыхании, симптомов интоксикации (снижение или потеря аппетита, повышенная утомляемость и потливость).
Всем таким пациентам должна быть выполнена рентгенография грудной клетки (не флюорография!), а также проведен общий анализ крови и биохимический анализ крови (в том числе определен уровень СРВ, креатинина и мочевины).
Наличие в общем анализе крови — лейкоцитоз > 10 х 109/л указывает на высокую вероятность бактериальной инфекции, а лейкопения < 3 х 109/л или лейкоцитоз > 20 х 109/л являются прогностически неблагоприятными признаками.
Физикальные признаки пневмонии:
— укорочение (притупление) перкуторного тона над пораженным участком легкого;
— локально выслушиваемое бронхиальное дыхание;
— усиление бронхофонии и голосового дрожания;
— локальные звучные мелкопузырчатые хрипы/крепитация.
У ряда пациентов (например, у пожилых) объективные признаки пневмонии могут отличаться от типичных проявлений заболевания или отсутствовать вовсе.
Рентгенологическая картина ВП:
Диагностика ВП практически всегда предполагает обнаружение инфильтративных изменений в легких.
При подтверждении диагноза пневмонии следует определить степень тяжести пневмонии:
Нетяжелое течение пневмонии — больные могут получать лечение амбулаторно или в стационарных отделениях общего профиля (терапевтических, пульмонологических),
Тяжелое течение пневмонии — больные лечатся только в стационаре, требуется неотложная госпитализация в ОАР.
Примечание: Самым важным является определение наличия органной дисфункции (дыхательной, сердечно-сосудистой, почечной или печеночной, церебральной недостаточности), при которой пациент немедленно должен быть госпитализирован в ОАР.
Для определения степени выбора места лечения необходимо использовать шкалу CURB-65.
Шкала CURB-65 включает анализ 5 признаков:
1) нарушение сознания, обусловленное пневмонией,
2) повышение уровня азота мочевины > 7 ммоль/л,
3) тахипноэ 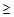
30/мин,
4) снижение систолического артериального давления < 90 мм рт.ст. или диастолического 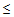
60 мм рт.ст.,
5) возраст больного 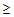
65 лет.
Наличие каждого признака оценивается в 1 балл, общая сумма может варьировать от 0 до 5 баллов, риск летального исхода возрастает по мере увеличения суммы баллов.
Группы CURB-65:
I группа (нетяжелое течение, летальность 1,5%) 0-1 балл: Амбулаторное лечение;
II группа (нетяжелое течение, летальность 9,2%) 2 балла: Госпитализация (предпочтительно) или амбулаторное лечение с ежедневным наблюдением;
III группа (тяжелое течение, летальность 22%) >3 баллов: Неотложная госпитализация.
У всех госпитализированных больных необходима оценка тяжести ВП по следующим критериям1:
Наличие одного «большого» или трех «малых» критериев являются критериями тяжелой ВП и показанием к немедленной госпитализации пациента в ОАР.
При наличии 0-1 баллов по шкале CURB-65 и отсутствии критериев тяжелой ВП следует учитывать наличие других прогностически неблагоприятных факторов, которые могут определять целесообразность госпитализации больного:
— Возраст >60 лет,
— Гипетрермия > 390С
— ЧД >24/мин, участие вспомогательной мускулатуры в акте дыхания
— Сатурация кислорода <93% при пульсоксиметрии
— лабораторные показатели: лейкопения (лейкоциты периферической крови < 3,0 х 109/л) или гиперлейкоцитоз (> 25.0 х 109/л), гематокрит < 30% или анемия (гемоглобин < 90 г/л),
— данные рентгенографии органов грудной клетки: инфильтрация, локализующаяся более чем в одной доле; наличие полости (полостей) распада, быстрое прогрессирование инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течении ближайших 2-х суток,
— наличие сопутствующих заболеваний: ХОБЛ, злокачественные новообразования, сахарный диабет, ХБП, застойная сердечная недостаточность, алкоголизм, наркомания, цирроз печени, выраженный дефицит массы тела, цереброваскулярные заболевания.
Примечание: при нетяжелом течении пневмонии, но при следующих ситуациях:
1) неэффективность стартовой антибиотикотерапии,
2) невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях,
Пациент также может быть госпитализирован в стационар.
Всем больным ВП тяжелого течения рекомендовано выполнение компьютерной томографии.
Показаниями для компьютерной томографии также являются:
1) отсутствие изменений в легких на рентгенограмме при высокой клинической вероятности пневмонии,
2) выявление нетипичных рентгенологических изменений у больного с предполагаемой пневмонией (обтурационный ателектаз, инфаркт легкого на почве тромбоэмболии легочной артерии, абсцесс легкого и др.),
3) рецидивирующие инфильтративные изменения в той же доле легкого (сегменте), что и в предыдущем эпизоде заболевания, или при затяжном течении пневмонии (> 4 недель).
Антибактериальная терапия ВП в амбулаторных условиях
(Федеральные клинические рекомендации по внебольничной пневмонии, 2019 г.)
В амбулаторных условиях могут получать лечение пациенты с нетяжелой пневмоний, не требующие госпитализации.
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (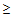
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (< 3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
АБ у больных без факторов риска:
1. Амоксициллин 1000 мг внутрь 3 раза в день
АБ выбора у больных с факторами риска:
1) Амоксициллин/клавуланат внутрь 1000 мг 2 раза в день
2) Моксифлоксацин 400 мг внутрь 1 раз в день
3) Левофлоксацин 500 мг внутрь 2 раза в день
Примечание: все пациенты с температурой тела выше 38,00С должны на протяжении всего эпидимического сезона по заболеваемости ОРВИ и гриппа рассматриваться как потенциально страдающие высокопатогенным гриппом H1N1, коронаровирусной или вирусной пневмонией.
Отличительные особенности вирусных пневмоний:
1. На старте — типичная картина ОРВИ, минимальные аускультативные изменения, минимальные изменения при рентгенографии органов грудной клетки
2.»Стремительный» характер ухудшения течения заболевания
3. Развитие острого респираторного дистресс-синдром (ОРДС),
4. Отсутствие лейкоцитоза и значимого повышения СРБ.
Для верификации вирусного генеза пневмонии необходимо:
1) уточнить эпидемиологический анамнез (был ли пациент с ОРВИ в окружении, семье, находился ли больной или его окружение, родственники за рубежом в предшествующие 14 дней,
2) исследовать методом ПЦР мокроту (или, при ее отсутствии комбинированный респираторный мазок) на грипп и коронавирусную инфекцию для подтверждения и расшифровки вирусной этиологии заболевания (при госпитализации: всем обязательно в день поступления или на следующее утро после госпитализации)
Всем больным, при осмотре на дому, в приемном покое и т.д. необходимо измерять сатурацию с помощью пульсоксиметра, при подозрении на грипп, рекомендовать госпитализацию.
Всем пациентам, осмотренным на дому или обратившимся в приемный покой медицинской организации (в т.ч. в условиях инфекционного отделения) — выполнять рентгенографию органов грудной клетки (прямая + боковая проекция), пульсоксиметрию (с фиксацией результатов в медицинской карте больного!) и назначить общий анализ крови с лейкоцитарной формулой (для вирусной пневмонии характерны лейкопения, тромбоцитопения и лимфопения).
В случае отказа пациента от госпитализации (отказ фиксируется в медицинской документации и пишется рукой самого пациента!), назначить пациенту противовирусную и антибактериальную терапию внутрь:
1. Осельтамивир — 75 мг 2 раза в сутки,
2. Амоксициллин 1000 мг 3 раза в день, Амоксициллин/клавуланат 1000 мг 2 раза в день, моксифлоксацин 400 мг 1 раза в день или левофлоксацин 500 мг 2 раза в день (критерии выбора конкретного препарата см. выше)
Частота клинических осмотров больного пневмонией участковым терапевтом
Критерии эффективности антибактериальной терапии.
Первоначальная оценка эффективности терапии должна проводиться через 48-72 часов после начала лечения (повторный осмотр). Целесообразен телефонный контакт с пациентом на следующий день после начала терапии.
Основными критериями эффективности в эти сроки являются:
— снижение температуры,
— уменьшение симптомов интоксикации и выраженности основных симптомов пневмонии.
— Если у пациента сохраняется высокая температура тела и симптомы интоксикация, или симптоматика прогрессирует, то такого пациента следует госпитализировать в стационар.
— Порядок действий при оказании помощи больному с пневмонией:
— Бригада скорой медицинской помощи (далее — БСМП) или терапевт, направляющий больного в приемное отделение, сообщает по телефону в приемное отделение о прибытии пациента с признаками пневмонии. В талоне БСМП обязательно указывается сатурация на момент транспортировки.
— Получив информацию, диспетчер приемного отделения вызывает врача-терапевта, а при необходимости — врача анестезиолога-реаниматолога.
Показания для вызова врача анестезиолога — реаниматолога:
— ЧСС 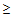
125 в минуту,
— ЧДД 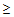
30 в минуту,
— SpО2 (на воздухе) < 90%,
— температура тела > 39.50С или < 35,5 0С,
— САД < 90 мм. рт. ст. или ДАД < 60 мм. рт. ст.
Врач анестезиолог-реаниматолог, получив информацию о прибытии пациента, прибывает в приемное отделение в течение 10-15 минут и ожидает пациента. Врач-терапевт также прибывает в приемное отделение сразу после получения информации и ожидает пациента. Бригада скорой медицинской помощи по прибытии в приемное отделение передает документы диспетчеру, а пациента — врачу-терапевту и врачу анестезиологу-реаниматологу.
При поступлении пациента в приемное отделение врач анестезиолог-реаниматолог оценивает его состояние. Если состояние пациента тяжелое — врач анестезиолог-реаниматолог выполняет мероприятия по восстановлению жизненно-важных функций и принимает решение о немедленной госпитализации в ОАР.
Если состояние пациента стабильное — врач-терапевт оценивает состояние пациента, выписывает назначение на исследование крови (развернутый общий анализ крови, биохимический анализ крови (креатинин, мочевина, АЛТ, ACT, общий белок, билирубин, СРБ, RW), и передает назначение медицинской сестре приемного отделения. Затем врач-терапевт осуществляет сбор анамнеза, производит осмотр пациента, измеряет сатурацию и делает назначение на рентгенографию органов грудной клетки. SpО2 в обязательном порядке фиксируется в медицинской документации, в том числе при первичном осмотре.
В то время как врач-терапевт собирает у пациента анамнез заболевания, медицинская сестра проводит забор крови и доставляет пробирки в клинико-диагностическую лабораторию.
Пациенту в стабильном состоянии проводится рентгенография органов грудной клетки в прямой и боковой проекциях. После получения описание рентгенограммы врач-терапевт оценивает необходимость назначения дополнительных исследований КТ, ЭХО-КГ, фибробронхоскопия) и консультаций узких врачей-специалистов.
Врач-терапевт на основании рентгенограммы, результатов исследования крови и дополнительных исследований (если они проводились) принимает решение о клиническом диагнозе и госпитализирует пациента в стабильном состоянии в отделение, а при наличии критериев тяжелого течения пневмонии — в АРО.
Лечение пациентов с пневмонией в отделении терапевтического профиля
При госпитализации пациента в терапевтическое отделение следует разделять больных на группы с учетом факторов риска:
Выбор АБ препаратов осуществляется с учетом следующий факторов риска:
1. Прием системных антибиотиков в течение 3 месяцев (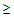
2-х дней)
2. Хронические заболевания (ХОБЛ; сердечная недостаточность; сахарный диабет; хроническая болезнь почек; цирроз печени; алкоголизм), наркомания, дефицит питания
3. Недавняя госпитализация (<3 месяцев), пребывание в домах престарелых/интернатах, в/в введение лекарственных препаратов, гемодиализ, лечение ран в домашних условиях.
1. АБ терапия у пациентов без факторов риска:
1.1. АБ выбора: амоксициллин/клавуланат 1,2 г в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день.
1.2. Альтернатива:
Левофлоксацин 500 мг в/в 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день
2. АБ терапия у пациентов с факторами риска:
2.1. АБ выбора: Амоксициллин/клавуланат 1,2 гр в/в 3 раза в день или ампициллин/сульбактам 1,5 г 4 раза в день, например, цефтриаксон 2,0 г в/в 1-2 раз в день или цефотаксим 2,0 г в/в 2-3 р/день), Левофлоксацин в/в 500 мг 2 раза в день или моксифлоксацин 400 мг в/в 1 раз в день;
2.2. Альтернатива: Цефтаролин 600 мг 2 раза в день
При наличии показаний, всем пациентам дополнительно к АБТ могут назначаться противовирусные препараты в соответствии с принятыми стандартами.
Оценивать эффективность антибактериальной терапии следует через 48-72 часа.
Контроль OAK, СРБ производится на 3-й сутки, при улучшении, далее на 10-14 сутки, перед выпиской.
Контроль СРБ производится только количественно (!).
Контрольная рентгенография органов грудной клетки выполняется при клиническом ухудшении больного немедленно
Критериями для выписки больного из стационара служат:
— Стойкая нормализация температуры тела (более 3-х суток),
— Отсутствие лейкоцитоза или лейкопении в OAK,
— Значимое снижение уровня СРБ (>50% от исходного)
— Убедительная положительная клиническая динамика (уменьшение выраженности или полный регресс симптомов и признаков пневмонии)
Примечание: в случае госпитализации пациента с подозрением на вирусную пневмонию или грипп лечебная схема должна включать в себя противовирусные препараты, в соответствии с разработанными Министерством здравоохранения Российской Федерации методическими рекомендациями.
При поступлении пациента в терапевтическое отделение необходимо выполнить общий анализ мокроты и бактериоскопию на БК, культуральное исследование мокроты, ЭКГ, по показаниям — ЭХО-КГ, УЗИ ОБП, почек, УЗДГ вен нижних конечностей
Оценка состояния пациента проводится: в 1-е сутки каждые 3 часа, далее — 2 раза в день, контролируются следующие показатели:
— сатурация кислорода,
— температура тела,
— артериальное давление,
— ЧДД
— ЧСС
— уровень сознания.
В случае ухудшения состояния пациента медицинская сестра отделения немедленно вызывает врача-терапевта.
Условием для вызова врача-терапевта являются следующие показатели:
— температура тела 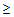
38°С,
— артериальное давление 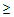
95/65 мм.рт.ст.,
— ЧСС>115/мин,
— любое нарушение сознания.
— цианоз
— ЧДД> 30/мин,
Врач-терапевт, получив вызов от палатной медицинской сестры, оценивает состояние пациента, назначает или корректирует лечение, а в случае необходимости вызывает врача анестезиолога-реаниматолога.
Показания для вызова бригады ОАР:
— САД 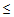
90 мм.рт.ст.,
— ДАД 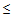
60 мм.рт.ст.
— температура тела 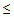
35,5 или 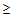
40°С,
— ЧСС > 125 ударов в минуту,
— сатурация кислорода 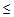
90% (у беременных 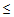
92%),
— ЧДД > 30 в минуту,
— любое нарушение сознания.
Получив вызов, врач анестезиолог-реаниматолог прибывает в отделение и выполняет мероприятия по восстановлению жизненно-важных функций. При наличии показаний, пациент госпитализируется в отделение ОАР.
При госпитализации больного в ОАР выбор режима антибактериальной терапии зависит от наличия следующих факторов риска инфицирования P. aeruginosa:
— муковисцидоз, бронхоэктазы,
— длительная терапия системными ГКС,
— недавний прием системных АБ (особенно нескольких курсов)
При переводе в ОАР важны своевременные переводы на ИВЛ и применение протективных режимов вентиляции. Коррекция лечения проводится по согласованию с реаниматологом.
Протокол ведения в АРО
——————————
1 Могут учитываться дополнительные критерии — гипогликемия (у пациентов без сахарного диабета), гипонатриемия, необъяснимый другими причинами метаболический ацидоз/повышение уровня лактата, цирроз, аспления, передозировка/резкое прекращение приема алкоголя у зависимых пациентов.
2 Остаточный азот мочевины = мочевина, ммоль/л.
Минздрав определил порядок оказания помощи взрослому населению с внебольничными пневмониями. Перечислены признаки заболевания.
Источник


