Микроскопическое исследование легких при пневмонии

Пневмония – это достаточно опасное в прогностическом плане заболевание дыхательной системы, которое проявляется воспалением нижних отделов респираторного тракта и паренхимы легких. Его диагностика базируется на оценке жалоб и объективного статуса больного, физикальных данных. Из дополнительных (инструментальных и лабораторных) методов обследования золотым стандартом диагностики является проведения обзорной рентгенограммы, которая в большинстве случаев подтверждает либо же опровергает предварительный диагноз, а помимо этого, показывает локализацию воспалительного процесса. Все остальные анализы (общий анализ крови, мочи, посев мокроты), по своей сути, имеют ретроспективное значение, хотя некоторые необходимы для проведения дифференциальной диагностики, а также исключения фоновых (сопутствующих) заболеваний. Теперь касательно анализа мокроты. Мокрота – это патологический секрет, который выделяется (отходит) в результате воспалительного процесса в респираторном тракте, который затрагивает слизистую оболочку дыхательных путей. Кроме того, нарушается функционирование клеток реснитчатого эпителия, которые ответственны за выведение этого секрета, что, в свою очередь, вызывает кашлевой рефлекс, сопровождающийся выделением мокроты. При пневмонии исследование мокроты надо проводить обязательно, несмотря на то, что это исследование не является золотым стандартом диагностики. Мокроты отходит меньше, чем при бронхоэктатической болезни, но собрать ее не проблема.
В результате микроскопического исследования определяется (в самую первую очередь) характер окраски (цвет) клеточной стенки микроорганизмов по Грамму – уточняется их принадлежность к грамположительным или же к грамотрицательным микроорганизмам.
 Это обследование занимает не более нескольких часов и помогает в значительной степени определиться с эмпирической антибиотикотерапией (то есть, лечением антибиотиками широкого спектра действия). Следует учесть, что даже среди антибактериальных препаратов есть те, которые рекомендованы в большей мере против грамположительных микроорганизмов (бета-лактамы – защищенные пенициллины, такие как амоксициллин, а также цефалоспорины первых двух поколений – цефазолин и зинацеф), а есть такие, которые будут в большей степени эффективны при патологии, вызванной грамотрицательной флорой – (цефтриаксон, цефоперазон, цефепим). Точное определение вида возбудителя и его чувствительности к определенным антибиотикам – занятие достаточно продолжительное, а потому его результаты будут актуальны только лишь в том случае, если назначенная в первый день заболевания антибактериальная терапия окажется неэффективной. Эта методика реализуется в крупных стационарах, где есть круглосуточная лаборатория.
Это обследование занимает не более нескольких часов и помогает в значительной степени определиться с эмпирической антибиотикотерапией (то есть, лечением антибиотиками широкого спектра действия). Следует учесть, что даже среди антибактериальных препаратов есть те, которые рекомендованы в большей мере против грамположительных микроорганизмов (бета-лактамы – защищенные пенициллины, такие как амоксициллин, а также цефалоспорины первых двух поколений – цефазолин и зинацеф), а есть такие, которые будут в большей степени эффективны при патологии, вызванной грамотрицательной флорой – (цефтриаксон, цефоперазон, цефепим). Точное определение вида возбудителя и его чувствительности к определенным антибиотикам – занятие достаточно продолжительное, а потому его результаты будут актуальны только лишь в том случае, если назначенная в первый день заболевания антибактериальная терапия окажется неэффективной. Эта методика реализуется в крупных стационарах, где есть круглосуточная лаборатория.
Важным моментом в исследовании мокроты при пневмонии является, в большей мере, определение сопутствующих заболеваний. Главным образом – это присутствие микобактерии туберкулеза (палочки Коха) или же бронхиальной астмы (при этом заболевании также есть патогномоничные признаки в анализе мокроты). Обязательно оценивается цвет мокроты.
Проведение подготовки больного к сдаче мокроты
- Забор мокроты в обязательном порядке должен проводиться еще до начала антибактериальной терапии, так как, в противном случае, велика вероятность ложноотрицательного результата.
- Сдавать мокроту надо только утром, до приема пищи. Обязательно надо почистить зубы, для того, чтобы бактерии, входящие в состав зубного налета не попали в анализ.
- На ночь больному принять муколитик (одну таблетку амброксола или лазолвана) и большое количество жидкости, для того, чтобы облегчить отхождение патологического секрета. Отходит мокрота лучше после приема щелочной минеральной воды.
- Непосредственно сбор мокроты должен проводиться только после откашливания, следующего сразу же за максимально глубоким вдохом – только таким образом можно будет получить патологический секрет из максимально удаленных отделов респираторного тракта. Собирать мокроту необходимо только лишь в специальные пластиковые стерильные контейнеры (они продаются в аптеке, их цвет – белый или прозрачный). Собирать анализ от каждого больного необходимо в две емкости.
- В максимально короткие сроки доставить материал в лабораторию. Если за время транспортировки изменился цвет мокроты – собранный материал подлежит утилизации
Плюсы и минусы метода

Чаша Петри для исследования биоматериала.
Следует отметить, что даже при том условии, что мокрота будет собрана идеально правильно, велика вероятность ложноположительных или же ложноотрицательных результатов. Для повышения достоверности этого метода диагностики анализ берется в две емкости, однако, и это далеко не всегда гарантирует успех. Большое значение в проведении этого анализа имеет человеческий фактор. Кроме того, если материал в самые короткие сроки не был доставлен в лабораторию, вероятность получения достоверных результатов близка к нулю. Атипичные возбудители вообще невозможно высеять на питательную среду. Однако, вместе с тем, этот метод диагностики в разы дешевле, чем проведение полимеразной цепной реакции, так что не теряет своей актуальности и по сегодняшний день, несмотря на интенсивное развитие передовых технологий в лабораторной диагностике.
Этапы проведения
На данный момент общепринятым стандартом является исследование мокроты, предполагающее четыре этапа:
- Визуальная оценка образца. Определяется цвет мокроты, мутность, консистенция, запах.
- После этого проводится микроскопический анализ. На этом этапе определяется наличие микроорганизмов в анализе как таковых, кроме того – поддается ли их клеточная стенка окраске по Грамму (необходимо оценить цвет клеточной стенки высеянных бактерий).
- После этого проводится микробиологический анализ – непосредственно высев патогенного микроорганизма на питательные среды с определением в дальнейшем чувствительности к антибиотикам.
- И только после этих всех этапов, разрешается биохимический анализ. Проводится с целью определения наличия крови (сгустков, которые невозможно визуализировать), выявления уровня определенных биологически активных веществ, ферментов, белков и так далее.

На рисунке: цифрой 1 и 2 обозначаются элементы, характерные для эозинофильных изменений в анализе мокроты. Пневмонию не исключает, но больше характерно для бронхиальной астмы.
Какие результаты анализа говорят о развитии воспаления легких?
Если у человека имеет место воспаление легких, то в анализе мокроты, скорее всего, будут отмечаться следующие изменения:
- Количество отделяемой мокроты не превышает сто мл за день; в том же случае, если наблюдается увеличение количества отделяемого секрета, это будет свидетельствовать о наличии отрицательной динамики течения воспалительного процесса.
- Возможно будет изменение цвета мокроты – желтый цвет укажет на эозинофильный характер воспалительного процесса, бурый цвет – на то, что имеет место крупозная пневмония или же на то, что воспаление легких вызвано вирусом гриппа. Изменение цвета – неблагоприятный прогностический признак.
- Значение рН выше или же равняется семи (то есть щелочная или нейтральная реакция).
- При микроскопическом исследовании, как правило, будут обнаружены наиболее распространенные возбудители воспаления легких – стафилококки, стрептококки, пневмококки, намного реже – гемофильная палочка и прочие микроорганизмы. Атипичную флору (хламидии, микоплазмы, легионеллы) высеять невозможно по определению, так как эти микроорганизмы проявляют себя исключительно в клетках организма-хозяина (то есть, они являются облигатными внутриклеточными паразитами). В том случае, если пневмония вызвана вирусами, установить это при посеве мокроты также не получится. Посев на определение вирусов – это очень сложный и дорогостоящий анализ, требующий использования оборудования и реактивов лаборантом только с очень высокой квалификацией, прошедшего курс специальной подготовки.
- Очень важно определить в мокроте наличие или же отсутствие микобактерии туберкулеза и гемосидерина (продукта распада гемоглобина). Эти показатели в значительной мере изменят тактику ведения пациента. Обнаружение палочки Коха укажет на открытую форму туберкулеза у больного и укажет на необходимость его госпитализации в противотуберкулезный диспансер, наличие гемосидерина будет свидетельствовать о наличии крови в мокроте, что также является крайне неблагоприятным в прогностическом плане признаком. После определения любого из этих показателей тактика ведения больного должна быть пересмотрена в обязательном порядке.
Выводы
 Анализ мокроты при пневмонии не может на сто процентов подтвердить диагноз или опровергнуть его, однако, благодаря этому исследованию можно провести дифференциальную диагностику или же внести корректировки в схемы лечения, тактику ведения больного. После получения его результатов в большинстве случаев никаких корректив в лист назначения не вносится, однако все-таки перестраховаться надо обязательно. Лучше убедиться в отсутствии сопутствующих заболеваний, чем после совершенной ошибки в диагностическом алгоритме лечить осложнения болезни.
Анализ мокроты при пневмонии не может на сто процентов подтвердить диагноз или опровергнуть его, однако, благодаря этому исследованию можно провести дифференциальную диагностику или же внести корректировки в схемы лечения, тактику ведения больного. После получения его результатов в большинстве случаев никаких корректив в лист назначения не вносится, однако все-таки перестраховаться надо обязательно. Лучше убедиться в отсутствии сопутствующих заболеваний, чем после совершенной ошибки в диагностическом алгоритме лечить осложнения болезни.
Советуем почитать: Проведение анализа крови при пневмонии
Видео: Воспаление лёгких — Школа доктора Комаровскогом
Источник
1. Понятие диагностики
2. Выслушивание легких
3. Перкуссия
4. Рентген
5. Лабораторная диагностика
6. Лучевая диагностика
7. КТ легких
8. Спирография
Диагностика пневмонии необходима для своевременного выявления воспаления легких и лечения этого грозного заболевания. Также диагностика помогает убедиться в точности поставленного врачом диагноза, выявить причины болезни, определить степень тяжести воспаления.
Понятие диагностики
Диагностика пневмонии включает дифференциальную (разграничительную) диагностику с другой патологией легких, визуальный осмотр больного, выслушивание (аускультацию), простукивание (перкуссию), рентгенографию, лабораторное и лучевое диагностирование, компьютерную томографию, спирографию.
Врач сначала собирает анамнез (историю начала заболевания и его течения), где фиксирует данные о недавних простудах, сопутствующих хронических болезнях, осматривает кожные покровы, грудную клетку и межреберные промежутки, оценивает общее состояние пациента и назначает ряд анализов.

Диагностировать воспаление легких хороший специалист может на основании данных осмотра и выслушивании органов дыхания, но для назначения четкой схемы терапии заболевания пользуется подтверждающими способами.
Выслушивание легких
Аускультация при пневмонии основана на выслушивании органов дыхания фонендоскопами и стетоскопами.
Понять, что у больного воспаление легких при аускультации можно по таким признакам:
- Слышны мелкопузырчатые влажные хрипы.
- Четко прослушивается бронхиальное дыхание (бронхофония) и ослабление и укорочение легочного звука.
- Прослушивается инспираторная крепитация пневмонии – ее четкий признак (специфический звук в момент выдоха).
Отсутствие хрипов в легких говорит о том, что воспаления легких нет.
Выслушивание легких должно быть проведено правильно:
- Грудь и спину пациента обнажают, чтобы белье ненужными шумами не мешало разграничивать звуки.
- Если у мужчин много волос, то их смачивают не холодной водой или жирным кремом, чтобы трение стетоскопа о волосы не мешало уху.
- Прослушивание должно быть при тишине и комнатном температурном режиме, так как мышечное сокращение из-за окружающей прохлады, может симулировать другие звуки.
- Трубка должна плотно и без боли прилегать к кожным покровам пациента с фиксацией пальцами, чтобы не образовывать ненужные шумы.
- Аускультация обязательно должна сравнивать симметричные участки органов дыхания.
- Прослушивать начинают с верхушки легкого и вниз по боковым и задним отделам.

Перкуссия
Перкуссия (простукивание) – это физический метод, основанный на специальном простукивание границ легкого пальцевыми ударами, с оцениванием получившихся звуков врачом.
Данный метод позволяет определить патологию легких и плевральной полости, путем сравнения перкуторного звука на одинаковых участках и определить размер и форму органа. Метод основан на знании характера возникающих звуков, которые существуют в норме.
Пример: притупленно-тимпанический звук слышен в начале и конце протекания крупозного воспаления легких.
Правильная перкуссия заключается в нанесении двух ударов глухого характера пальцами короткими временными интервалами по груди с целью установления расположения поля легких и их воздушности. При пневмонии они плотные (особенно при крупозном воспалении легких).
Перкуссия при пневмонии считается наилучшим методом диагностирования у детей всех возрастов.
Рентген
Это основной и наиболее информативный метод при диагностики пневмонии, основанный на использовании специальных лучей. Рентген позволяет наблюдать за органами дыхания во время терапии с оценкой ее эффективности.
Рентгенограмму выполняют в трех проекциях: прямой, боковой (правой или левой) и в одной из косых. Фотография должна быть четкой. Изменения на снимках рентгена при воспалении возникают к третьему дню болезни. Ранний рентген показывает усиленный легочной рисунок, который бывает и при других заболеваниях.
Рентген выявляет увеличенные лимфоузлы средостений, характеризует появившиеся тени, показывает, как деформировался в процессе воспаления корень бронха, обнаруживает прикорневую инфильтрацию, сам очаг воспаления.Рентгенографию повторно делают спустя один месяц после терапии с оценкой ее эффективности.
Рентгенодиагностика пневмоний показывает следующее:
- очаговые, долевые или сегментарные затемнениях;
- деформацию легочного рисунка тканей;
- усиление корня легкого и лимфаденит;
- процессы воспаления в плевре;
- видимый экссудат.
На снимках очаги воспаления представлены затемнением тканей разной плотности и распространенности. Встречается затемнение очага, поли-сегментарное затемнение, субтотальное и тотальное.
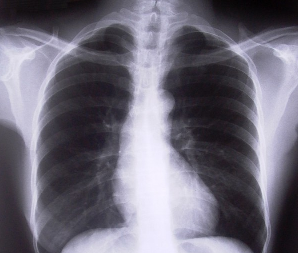
Ограниченный инфильтрат не выходит за сегментный отдел. Субтотальный очаг обнаруживается при воспалении одной или двух долей легкого. Такие признаки характерны для крупозного воспаления и при осложнениях.
Если за 7 дней инфильтрат на рентгеновской пленке не исчезает, то это говорит о вирусной пневмонии.
Рисунок появляется из-за повышенного снабжения кровью и сниженной легочной емкости. Рентгенограмма выглядит решеткой, но только в месте очага. Когда повышается воздушность, поля легкого на снимке прозрачные.
Рентгенограмма при воспалении легких при выздоровлении характеризуется тем, что:
- снижается интенсивность затемнения;
- уменьшается размер тени;
- расширяется корень легкого;
- обогащается легочный рисунок (появляется много мелких элементов на всей поверхности легкого).
Расширенным корень может быть потом несколько месяцев подряд, до полного восстановления легочной ткани.
Лабораторная диагностика
Лабораторная диагностика пневмонии заключается в различных исследованиях крови, мокроты, смыва бронхов, плевральной жидкости, мочи, использовании иммунологических тестов на коже при выявлении аллергенов на антибактериальные препараты и др.

Методы лабораторной диагностики пневмонии:
- Клинические анализы крови показывает признаки пневмонии в виде умеренного или повышенного лейкоцитоза, ускоренной СОЭ, сдвига повышения формулы нейтрофилов влево, с патологической зернистостью.
- Биохимию крови — это исследование С-реактивного белка при пневмонии (при нарушении обмена белков), гликемический уровень, рост глобулинов, низкий уровень активности сыворотки, печеночные ферменты (АЛТ, АСТ) и др. Назначают при определении патологических процессов, сопутствующих болезнях, затрудняющих лечение пневмонии.
- Микробиологию образцов крови применяют при культивировании микробов на питательные среды у больных, которым необходима госпитализация в отделении интенсивной терапии.
- Серологию крови применяют в диагностировании таких вирусов, как микоплазмы, хламидии, легионеллы. Назначают, когда есть предположения об атипичной пневмонии.
- Иммунологический показатель характеризует умеренное снижением Т — лимфоцитов и повышение их активности (Ig G) и снижением (Ig А) (при микоплазменной пневмонии).
- Свертывание крови определяют тестами, которые отражают процесс в легочной ткани для предотвращения кровотечений, тромбозов и эмболий артерии.
- Мокроту и смыв из бронхов исследуют: бактериоскопией мазков, окрашенных по Грамму, лабораторным исследованием культур, определяют чувствительность к антибактериальным препаратам. Микробиологию делают тогда, когда эффект от лечения антибиотиками не наступает за первые семь дней после установления диагноза.
- Исследования мокроты позволяют узнать характер патологического процесса. Количество и цвет говорят о гнойных процессах в легких и наличии осложнений. При пневмонии мокрота бывает слизистой, гнойной, с примесью крови – ржавой. По консистенции вязкой или клейкой (при крупозном воспалении), жидкой (при начинающемся отеке легкого). Запах – при пневмонии она без запаха. Если запах присутствует – возникли осложнения в виде абсцессов, гангрены. Смотрят на состав и сгустки. В мокроте всегда есть лейкоциты.
- Исследуют мокроту на наличие грибка и других микроорганизмов — проводят посевы мокроты и идентифицируют их, а также выявляют их чувствительность к антибиотикам
- Плевральную пункцию используют при необходимости удаления жидкости или воздуха из плевральной полости, а также для введения в плевру лечебных средств при плевритах, возникших как осложнение пневмонии. Плевральную жидкость исследуют цитологически, оценивают физически, химически, микроскопически в нативных и окрашенных препаратах.
- Определение газов артериальной крови используют у больных с признаками дыхательной недостаточности.
- Назначают общий анализ мочи и дополнительный экспресс-метод, когда выявляются легионелллы, из-за который часто погибают больные.
- Бактериологию крови делают при наличии патологического процесса. Она помогает коррегировать лечение в больничных условиях.
Лучевая диагностика
Лучевая диагностика пневмоний имеет огромное значение в правильной постановке диагноза и определении очага воспаления и состоит из ряда методов, использующих действие лучей.
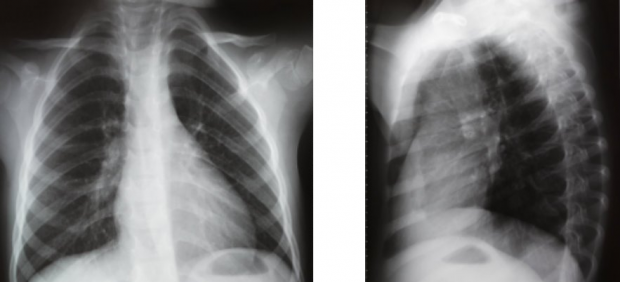
Методы лучевой диагностики пневмонии включают в себя:
- Обзорное рентгенографическое исследование органов дыхания двумя проекциями. Современные технологии воздействия рентгеновских лучей значительны и безвредны.
- Компьютерную томографию (КТ) легких. Этот метод позволяет подробно просмотреть изображения очагов, которые находятся в глубине и определить изменения.
- Ультразвуковое исследование (УЗИ) позволяет сделать оценку состояние плевры и ее полости при экссудате и очаге воспаления. УЗИ назначают для уточнения всей характеристики легочных процессов.
Лучевая диагностика нужна для установки размеров легочных изменений и последовательность развивающегося воспалительного процесса в долях легкого.
Беременным женщинам лучевую диагностику не назначают!
КТ легких
Томограмму лёгочной ткани назначают тогда, когда у больного предполагают воспаление у корня, чтобы тщательно изучить легочную ткань при воспалении легких. КТ выявляет изменения не только в паренхиме под разными углами, но и в средостении. Компьютер превращает контрастное исследование в изображение поперечного сечения, которое реконструируют на экране монитора, пленке слайда несколькими режимами.
КТ при пневмонии позволяет получить послойное изображение с уровнем корней легкого. Здесь пучок импульсного рентгеновского облучения проходит через слой легочной ткани.
Томографию легких выполняют при низкой интенсивности рентген-снимка легких, когда нужно разграничить несколько видов патологии органов дыхания, с детальной фокусировкой заданного слоя, неподвижного по отношению к рентгеновской пленке в течение всего времени проведения.
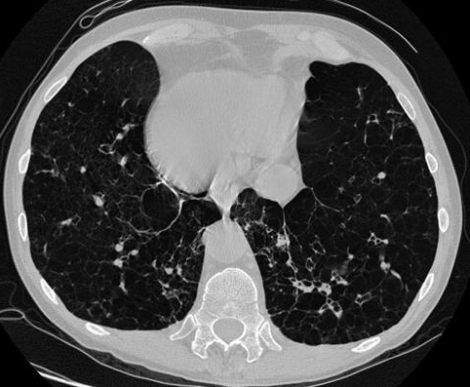
КТ способствует распознаванию очаговых изменений и распада легочной ткани и обладает следующими преимуществами: более высокой чувствительностью (чем рентген), безопасностью, безболезненностью, эффективностью и высокой точностью (достигает 94%), дает возможность предотвращения осложнений. Но ранние стадии пневмонии снижают его точность. Приборы для проведения КТ позволяют значительно снизить дозу облучения процедуры.
Спирография
Спирография — это запись регистрационных изменений объемов легкого графическим методом при движениях во время дыхания для получения показателя, описывающего легочную вентиляцию при помощи специальных приборов – спирографов.
Этот метод описывает воздушность объемов и емкость (характеристику упругости и растяжения органов дыхания), а также динамичность показателя определения количества воздуха, проходящего сквозь ткань легкого при вдохе и выдохе за принятую временную единицу. Показатели определяются режимом спокойного дыхания и проведением форсированных манёвров дыхания для выявления бронхиально–легочной обструкции.
Спирография при пневмонии показана в таких случаях:
- Когда нужно определить тип и степень легочной недостаточности, и при начальных признаках.
- Когда нужен мониторинговый анализ всех показателей вентиляционной способности органов дыхания и определение степени стремительности развития болезни.
- Для того, чтобы провести разграничительную диагностику недостаточности легких и сердца.
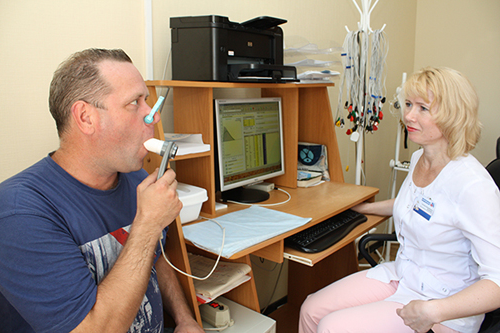
Данные спирографии изображаются в виде кривой: сначала при спокойном дыхании – затем при глубоком дыхании – затем манёвры с наиболее глубоким вдыханием, а затем — быстрым и долгим (6 с) выдохом, с определением форсированной жизненной емкости легкого (ФЖЕЛ). Затем проводят записывание максимума вентиляции легких за 1 мин. Существуют общепринятые нормы объема ФЖЕЛ. По ним определяют отклонения и измеряют проходимость трахеи и бронхов при пневмони.
Чтобы распознать воспаление легких с помощью всех способов диагностики, надо вовремя обращаться к врачу, так как медицина имеет много средств диагностирования пневмонии, чтобы предотвратить появление грозных осложнений.
Источник


