Может ли при пневмонии идти кровь с носа
Больной, кашляющий непрестанно, надсадно и изматывающими приступами иногда замечает в откашливаемой слизи кровянистые выделения. Это может привести его в паническое состояние и задуматься над тем, что за заболевание привело к такому результату?
Кашель с кровью может быть вызван несколькими причинами
Признаки кашля с кровью
Кашель с кровью – неприятное явление, которое может свидетельствовать о разных аномалиях в состоянии здоровья.
Продуктивность кашля заключается в отхождении из бронхов слизистой, инфицированной вирусными образованиями. Это очень хорошо, т.к. микробы не «залеживаются» в органах дыхания, а выводятся наружу.
Выделяемая слизь может быть разной консистенции и цвета, в некоторых случаях заметна кровь в мокроте при отхаркивании.
Кровь изо рта может выделяться по-разному: от небольших кровянистых вкраплений до крупных сгустков. Если сильный кашель спровоцировал такое негативное явление однократно, то это в девяноста случаях из ста неопасно. А вот, если процесс этот стал частый и повторяющийся, то стоит задуматься и принять срочные меры.
Существует ряд неблагоприятных признаков, которые указывают на серьезность проблемы:
- кровь в мокроте при кашле в обильных выделениях;
- мокрота с кровью сочетается с резкой потерей веса;
- кашлевые проявления – приступообразность, регулярность, продолжительность;
- появление одышки даже без движений, в спокойном состоянии;
- если наряду с сильным кашлем появляется боль в грудине;
- слабость, упадок сил;
- выделения ярко-алого цвета, что может быть признаком кровотечения из легких.
Все подобные моменты должны стать сигналом к скорейшему обращению в медицинское учреждение за квалифицированной помощью.
В первую очередь следует убедиться, что кровавые выделения исходят из дыхательных путей, , а не из желудка или кишечника. Кровь из носа – это тоже немного другая история. Прежде чем выяснять причины крови изо рта, нужна стопроцентная уверенность, что это явление связано с органами дыхания.
Мокрота с кровью при кашле обычно возникает после першения в горле, покалывающего чувства и самого кашля, причем выделения, как правило, имеют ярко-красную окраску и могут пениться. При проблемах с ЖКТ кровь выходит наружу с рвотными массами и этому процессу предшествует дискомфорт в области кишечника или желудка и чувство тошноты.
Причины такого состояния
Если вы кашляете кровью, вам обязательно нужно обратиться к врачу в срочном порядке
Причины отхаркивания с кровью кроются в разных болезнях дыхательных органов:
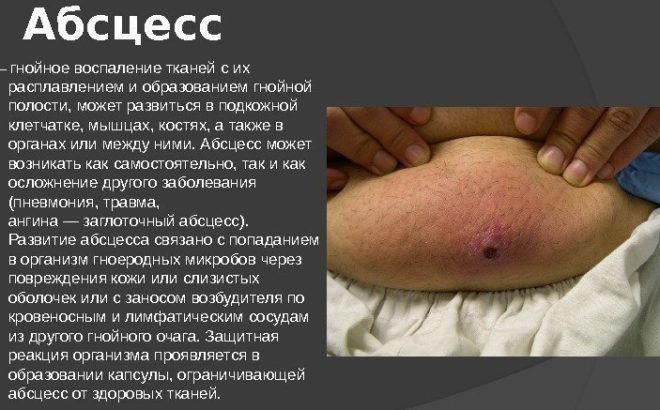
- Абсцесс легкого. Такое осложнение дает воспаление легких при неблагополучном течении болезни и слабом иммунитете. Характеризуется наличием гнойных образований в полости легкого. Кроме гнойной мокроты с кровяными прожилками присутствуют еще такие симптомы – повышенная температура, обильное потоотделение (особенно ночью), боль в грудной области, резкий характерный запах изо рта.
- Воспаление. Симптомы пневмонии: болит в районе груди и спины, повышается температура тела, затрудненное дыхание, «ржавая» мокрота с вкраплениями крови. Пневмония легких возникает в большинстве случаев как следствие проникновения в организм инфекции.
- Травмы трахеи и бронхов, которые могут носить бытовой характер или появляться вследствие нарушений целостности этих органов при взятии биопсии или после бронхоскопии. Кашель с кровью в этом случае не симптоматическое явление, а результат действий.
- Бронхит в острой и хронической форме. Частый кашель, длительный во времени (до трех недель при хроническом типе заболевания), нередко – с кровавыми прожилками. Температура повышается в острой стадии сильно, а в хронической – незначительно.
- Туберкулез. Температура субфебрильная (37-38°), слабость, отсутствие аппетита и как следствие значительное снижение массы тела – характерные признаки заболевания.
- Эмболия легочной артерии, которая представляет собой закупорку артериального просвета. Одышка, мокрота с кровью при кашле, грудная боль – симптомы этой болезни.
- Генетическое заболевание легких (муковисцидоз респираторный), для которого характерно нарушения работы желез.
- Нагноение в легких (бронхоэктатия). Может носить врожденный и приобретенный характер. В результате нагноения легкие деформируются. Это процесс необратим.
- Онкологические проблемы. Образование опухоли сопровождается длительным кашлем с кровавой мокротой, пациент сильно худеет, слабеет.
Причины мокроты с кровью не всегда «лежат» в области дыхательной системы. Симптомы кашля с кровавыми выделениями характерны для некоторых заболеваний:
- желудка;
- кишечника;
- двенадцатиперстной кишки;
- сердечных проблемах.
Кровь в мокроте при отхаркивании – повод для записи к медицинским специалистам – терапевту, фтизиатру, онкологу, пульмонологу.
Привкус крови во рту
В некоторых случаях пациенты могут ощущать постоянное или эпизодическое ощущение крови во рту. Железистый привкус в ротовой полости не всегда связан с чем-то очень серьезным. Причины вкуса крови во рту могут быть связаны с заболеваниями зубов и десен, поражением ротовой полости травматического характера, хроническим ринитом и некоторыми сердечными болезнями.
При проблемах во рту поможет посещение стоматолога и выполнение несложных действий:
- смена зубной пасты;
- замена щетки для чистки зубов на более мягкий вариант;
- полоскание с травяными отварами (ромашка, календула и др. противовоспалительные и ранозаживляющие сборы);
- исключение из питания твердой пищи;
- смена или «реставрация» зубных протезов и коронок.
Если причина кровавого привкуса иная, то нужно обратиться к узкому специалисту – кардиологу, или врачу, лечащему нос.
Кашель особенно с кровянистыми выделениями тоже провоцирует такое неприятное явление. Туберкулез, бронхит, астма – наиболее вероятные причины привкуса крови во рту, т.к. при постоянном кашле могут повреждаться (разрываться) мелкие сосуды с незначительным выделением крови.
Диагностические методы
Для того чтобы правильно и результативно лечить пациента, нужен точный диагноз. Частый кашель с кровью – фактор, при котором врач должен назначить такое обследование:
- Рентген грудной клетки.
- Лабораторный анализ выделяемой мокроты.
- Исследование потовых выделений (при подозрении на муковисцидоз).
- Анализ крови (общий), чтобы понять, есть ли в организме какое-либо воспаление (бронхит, пневмония, абсцесс легкого).
- КТ – исследование изменений в легких при помощи компьютера (чтобы исключить вероятность возникновения туберкулеза, онкологии, бронхоэктатической болезни и др.)
- Бронхоскопия на предмет сужения артериальных просветов (помогает обнаружить опухолевые образования бронхов).
- ЭКГ, если есть другие признаки сердечных заболеваний.
Источник