Можно ли выявить внутриутробную пневмонию
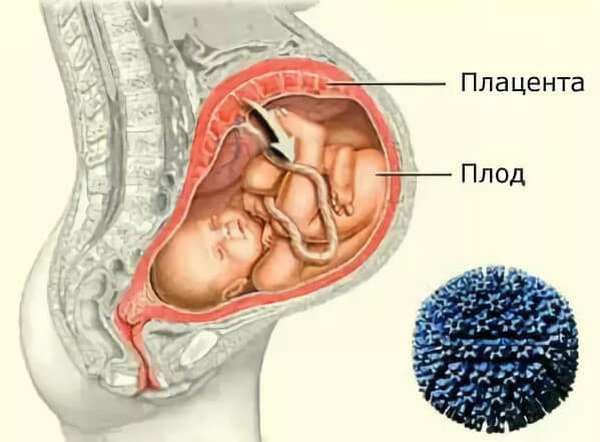
Инфекционное воспаление легочной ткани плода или внутриутробная пневмония является редким и опасным заболеванием, которое возникает на поздних сроках беременности или во время родов. Заражение происходит через околоплодные воды или гематогенным путем от матери к ребенку, приводит к тяжелому состоянию новорожденного, а также грозит серьезными отклонениями в физическом и психическом здоровье.
Пути развития
Современный уровень развития медицины позволил снизить частоту возникновения патологии до единичных показателей, которая еще в начале века была причиной высокой детской смертности. Возбудителем инфекции являются вирусы или бактерии, которые могут попасть в организм ребенка двумя способами:
- Восходящий путь заражения. Наличие воспалительных процессов в родовых путях и органах малого таза женщины повышает риск возникновения внутриутробной пневмонии у ребенка. Во время родов происходит передача болезнетворных микроорганизмов, вызывающих инфицирование новорожденного. Цистит, вагинит, эндометрит – эти патологии представляют наибольший риск, поэтому если у женщины незадолго до родов диагностируют инфекционное заболевание, то врачи рекомендуют произвести кесарево сечение.
- Гематогенный путь заражения. Инфицирование с последующим развитием пневмонии происходит через гематоплацентарный барьер. Общая система кровотока, через которую происходит питание, дыхание и обмен веществ у плода, является уязвимой для болезнетворных микроорганизмов и при их циркуляции в крови женщины возможна передача ребенку.
Поскольку легкие младенца начинают функционировать только вне материнской утробы, то активация патологического процесса происходит в момент вдоха. Поступление кислорода и усиление кровотока запускает стремительную воспалительную реакцию, которая особенно выражена в первые дни жизни новорожденного.
Причины
Анализ природы развития заболевания позволил выявить наиболее вероятные разновидности патогенов, вызывающих внутриутробную пневмонию. Стафилококки, возбудители герпеса, краснухи, хламидиоза, уреаплазмоза, токсоплазмоза, листериоза чаще всего становятся причиной воспаления легких у новорожденного.
Среди факторов риска в развитии пневмонии, врачи выделяют несколько патологических состояний в период беременности и подготовки к ней:
- Острые инфекции, возникшие во время вынашивания. ОРЗ, ОРВИ, краснуха, цистит и другие болезни могут привести к инфицированию плода.
- Обострение хронических заболеваний или наличие очага воспаления в организме. Кариес, воспалительные болезни суставов, легких и органов мочеполовой системы представляют угрозу, поэтому женщины с подобными диагнозами находятся под пристальным вниманием врачей на протяжении всей беременности.
- Ослабление иммунной системы будущей матери в результате внезапно возникших стрессов или на фоне аутоиммунных заболеваний может быть причиной возникновения пневмонии у новорожденного.
- Патологии беременности, родов и аномалии развития плода – недоношенность, затяжные роды, гипоксия, аспирационный синдром, недоразвитие легких, также повышают риск инфицирования плода.
Недоношенные дети более уязвимы, поскольку дыхательная система не успевает полностью сформироваться, а также снижена иммунная защита. В группу особого риска попадают женщины с неблагополучных слоев населения – наркоманки, имеющие алкогольную зависимость, страдающие туберкулезом, ВИЧ-инфекцией, гепатитами.
Клинические проявления
Признаки внутриутробной пневмонии у младенцев определяются при рождении или на 5-7 день жизни. Клинические проявления заболевания ярко выражены, а дальнейшее обследование подтверждает неутешительный диагноз.
Симптомы пневмонии:
- Дыхание поверхностное, в легких явственно определяются свистящие хрипы, а в самых тяжелых случаях носовая полость заполнена гнойным содержимым.
- Оценка ребенка по шкале Апгар указывает на симптомы гипоксии, самыми очевидными из которых являются синюшность кожных покровов, приступы апноэ и слабая реакция на внешние раздражители.
- Высокая температура тела является одним из явных признаков инфекции, но при рождении малыша раньше положенного срока, могут определяться пониженные значения.
- Помимо изменения цвета кожных покровов, у младенца присутствуют отеки конечностей.
- Обследование сердца указывает на тахикардию и признаки недостаточности кровоснабжения, а у недоношенных детей определяется пониженное артериальное давление.
- Вследствие интоксикации может быть увеличена печень, а на коже грудничка имеется сыпь.
Неврологические симптомы инфекционного процесса – увеличение или ослабление мышечного тонуса, закидывание головы назад – считаются неблагоприятным признаком и говорят о генерализации пневмонии с развитием абсцесса легких, менингита, сепсиса или других осложнений.
Диагностика
Лабораторные и инструментальные методы обследования проводят для уточнения характера патологии, оказания экстренной помощи и для составления плана лечения. Критерием диагностики является рентген легких, в которых при внутриутробной пневмонии определяются усиленный легочный рисунок, области инфильтрации и очаги с измененной структурой. Лабораторные анализы крови, мокроты и мочи позволяют установить степень распространенности инфекционного процесса, выявить тип возбудителя и назначить лечение. Обязательно проводят обследование матери, с целью установить причину заражения ребенка и путь инфицирования.
Лечение
Исход внутриутробной пневмонии во многом определяется скоростью оказания неотложной помощи в отделении интенсивной терапии и реанимации новорожденных. Главными задачами на первоначальном этапе являются восстановление дыхательной функции и борьба с гипоксией. Отдаленные последствия кислородной недостаточности неблагоприятно сказываются на физическом и психическом развитии ребенка, поэтому в зависимости от ситуации, используют средства ИВЛ и лекарственные средства для устранения гипоксического синдрома.
План дальнейшего лечения предусматривает борьбу с инфекцией, интоксикацией, обеспечение проходимости дыхательных путей, а также введение препаратов для проведения симптоматической терапии. Тяжело лечится комплексная патология, когда воспаление легких вызвано воздействием нескольких типов патогена.
Прогноз зависит от распространенности инфекционного процесса, типа возбудителя и тяжести течения. Септические осложнения повышают вероятность летального исхода, а при менингите есть риск возникновения неврологических патологий.
Профилактика
Рекомендации врачей по профилактике внутриутробной пневмонии сводятся в обязательному плановому обследованию женщины в период подготовки к беременности, во время вынашивая и перед родами. Родителям полезно знать, что скрытые инфекции, передаваемые половым путем, могут никак не проявиться у взрослого человека, но представляют угрозу жизни для новорожденного ребенка.
Снизить смертность и уменьшить тяжесть отдаленных последствий при внутриутробной пневмонии помогают готовность медицинского персонала к оказанию неотложной помощи в родильном зале, хорошая оснащенность медицинского учреждения современной аппаратурой и качественная диагностика.
Источник
Согласно статистике, внутриутробные инфекции встречаются примерно в 0.06% случаев, при этом на долю внутриутробной пневмонии приходится около 1/3 от всего числа патологий, развивающихся еще до появления малыша на свет.
Внутриутробная пневмония является весьма опасным заболеванием, которое в 90% случаев приводит к гибели ребенка в первые часы после его рождения.
Поэтому необходимо уделить должное внимание своевременному выявлению патологии, так как запоздалая диагностика и лечение может привести к весьма плачевному прогнозу.
Что это такое?
Внутриутробная пневмония представляет собой заболевание, вызванное различного рода инфекциями, которые проникают к плоду через плаценту. Также такое заболевание называют врожденной пневмонией.
К развитию недуга приводит контакт плода с различной микрофлорой, которая находится в организме беременной женщины. Причем, в некоторых случаях возбудители заболевания являются для матери условно-патогенными, то есть такими, которые находятся в организме человека постоянно, даже если он здоров. Однако, многочисленные неблагоприятные факторы приводят к резкому росту числа этих микроорганизмов, в результате чего происходит инфицирование плода и развитие пневмонии или другого заболевания.
Внутриутробная пневмония это заболевание, при котором происходит воспаление тканей легких (при локализованной форме), либо очаг воспаления распространяется и на другие внутренние органы ребенка (при генерализованной форме инфекции). Заболевание сопровождается весьма опасными симптомами, которые развиваются довольно стремительно – в первые 3 дня жизни ребенка клиническая картина пневмонии проявляется уже в полной мере.

Причины и факторы риска
Многие будущие мамы, особенно на ранних сроках беременности, не придают должного значения таким заболеваниям как ОРВИ, грипп, другим болезням, не вызывающим значительного ухудшения самочувствия, и, соответственно, не принимают никаких мер по лечению.
Будьте внимательны! Это может привести к весьма опасным последствиям для ребенка, который еще не появился на свет, в частности, к развитию внутриутробной пневмонии плода.
Существует множество причин, способных спровоцировать внутриутробную пневмонию. К их числу относят:
- Заболевания внутренних органов беременной женщины (эндометрит, вагинит, пиелонефрит и другие).
- Патологии инфекционного характера, которые перенесла женщина в период вынашивания ребенка, в особенности данные заболевания опасны на ранних сроках беременности (ОРВИ, герпетическая инфекция, бронхит, пневмония).
- Снижение естественных защитных сил организма беременной.
- Осложненные роды, сопровождающиеся кислородным голоданием и развитием асфиксии плода.
- Употребление гормональных лекарственных препаратов в период беременности.
- Заболевания женщины, сопровождающиеся значительным повышением температуры тела.
- Внутренние кровоизлияния, возникающие в организме будущей мамы.
- Стойкая интоксикация организма (сильное пищевое, а также отравление химическими или радиоактивными веществами).
- Аспирация околоплодных вод через рот или носовые ходы ребенка в момент прохождения его по родовым путям.
- Врожденные аномалии развития легких у плода, а также генетически обусловленное изменение легочной ткани.
- Нарушение процесса родовой деятельности, когда воды уже излились, а схватки отсутствуют.
- Осложненное течение беременности, сопровождающееся угрозой выкидыша. Данное состояние нередко провоцирует развитие гипоксии плода, которая способствует внутриутробной пневмонии.
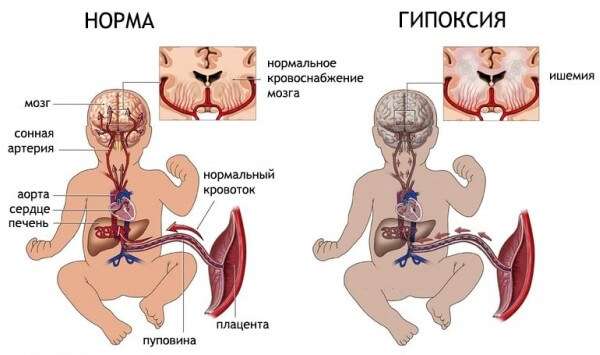
Наиболее распространенной причиной развития пневмонии является бактериальная или вирусная инфекция, при этом микроорганизм – возбудитель должен обладать способностью преодолевать естественный защитный барьер (плаценту). К числу таких инфекций относят хламидию, вирусы герпеса, гриппы, энтеровирус, кишечную и туберкулезную палочку, листерию, стрептококк, пневмококк, стафилококк и многие другие.
Симптомы и проявления
К числу характерных симптомов недуга относят:
- сухость и побледнение кожи, появление геморрагической сыпи,
- отечность рук и ног,
- изменение температуры тела (если ребенок рожден в положенный срок, возникает гипертермия, а у недоношенных детей температура понижается),
- затруднение дыхания, сопровождающееся хрипами, одышкой,
- частые срыгивания после кормления, переходящие в рвоту,
- сердечная недостаточность,
- низкая масса тела при рождении.
Будьте внимательны! Указанные симптомы развиваются постепенно, первые признаки проявляются уже сразу после рождения, остальные возникают спустя 2-3 суток.
Диагностика
Для постановки диагноза врач изучает данные о течении беременности, наличии факторов риска при вынашивании ребенка, проводит осмотр и оценку состояния новорожденного.
Также используются дополнительные диагностические методы исследования, такие как:
- Рентгенография грудной клетки.
- Исследование крови на биохимические компоненты и кислотный состав.
- Бактериологические посевы для выявления возбудителя недуга.
Лечение
При выборе схемы лечения врач учитывает следующие факторы:
- наличие сопутствующих отклонений и патологий,
- степень тяжести пневмонии,
- развитие основных рефлексов (сосательный, глотательный) у малыша,
- общее развитие новорожденного.
Прежде всего больного ребенка помещают в специальный кувез (инкубатор), в котором устанавливают подходящую температуру воздуха и уровень влажности. Также важно, как можно скорее наладить грудное вскармливание, так как материнское молоко – наиболее подходящая пища для новорожденного. Если такой возможности нет, питательные компоненты вводят внутривенно, в дополнение к искусственным смесям (смеси ребенок получает естественным либо парентеральным способом – все зависит от общего состояния и развития новорожденного).
Медикаментозное лечение
Ребенку назначают прием лекарственных препаратов следующих групп:
- Антибактериальные средства. Изначально малышу назначают антибиотики широкого спектра действия, а когда будут готовы результаты бактериологического исследования, антибактериальная терапия может быть скорректирована. То есть назначаются те препараты, которые наиболее эффективно борются с конкретным возбудителем. Это важно, ведь не все патогенные микроорганизмы одинаково восприимчивы к тем или иным антибиотикам.
- Иммуномодуляторы. Так как внутриутробная пневмония вызывает стойкое снижение иммунитета новорожденного (особенно, если речь идет о недоношенных детях), необходимо внутривенное введение препаратов, способствующих укреплению иммунитета. Иммунная терапия начинается спустя сутки после появления малыша на свет, препарат вводится каждый день, либо 1 раз в 2 дня. Обратите внимание! Новорожденному ребенку показано не более 5 инъекций.
- Симптоматические препараты. В зависимости от имеющихся симптомов недуга, ребенку назначают прием муколитиков (средства для нормализации отхождения мокроты), гепатопротекторов (если увеличена печень и нарушена ее работа), жаропонижающих (при наличии гипертермии), противорвотных средств, мочегонных средств (при задержке жидкости в организме), физраствор (для устранения обезвоживания).
Последствия врожденной пневмонии
При несвоевременном выявлении и лечении врожденной пневмонии у новорожденных последствия для организма ребенка могут быть самыми негативными. К числу опасных осложнений можно отнести:
- Нарушение кровообращения, сердечной недостаточности.
- Чрезмерную активность головного мозга, сопровождающуюся нарушением его работы.
- Стойкую интоксикацию организма.
- Нарушение свертываемости крови.
- Развитие легочной недостаточности.
- Нарушение процессов мочеиспускания, что приводит к обезвоживанию организма, либо напротив – к повышенному содержанию жидкости, а также к изменению электролитного баланса.
- В отдельных случаях развивается тяжелое нарушение работы (недостаточность) многих органов, что нередко приводит к летальному исходу.
Полезное видео
Предлагаем вам посмотреть видео о детских пневмониях, в том числе врожденных:
Заключение: как предотвратить развитие недуга?
Задуматься о профилактике внутриутробной (врожденной) пневмонии необходимо еще на этапе планирования беременности. В частности, будущая мама еще до зачатия ребенка должна пройти детальное обследование организма, выявить все имеющиеся хронические заболевания и вылечить их.
В процессе вынашивания малыша беременная женщина должна тщательно заботиться о своем здоровье, оберегать себя от инфекционных и вирусных заболеваний, а если инфицирование все же произошло, ей необходимо обратиться к врачу, который назначит лечение, подходящее для беременной. Также важно вовремя посещать консультации гинеколога, соблюдать все его предписания. Это позволит снизить риск осложнений в период беременности и родов.
Загрузка…
Источник
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Согласно статистике, внутриутробные инфекции встречаются примерно в 0.06% случаев, при этом на долю внутриутробной пневмонии приходится около 1/3 от всего числа патологий, развивающихся еще до появления малыша на свет.
Внутриутробная пневмония является весьма опасным заболеванием, которое в 90% случаев приводит к гибели ребенка в первые часы после его рождения.
Поэтому необходимо уделить должное внимание своевременному выявлению патологии, так как запоздалая диагностика и лечение может привести к весьма плачевному прогнозу.
Что это такое?
Внутриутробная пневмония представляет собой заболевание, вызванное различного рода инфекциями, которые проникают к плоду через плаценту. Также такое заболевание называют врожденной пневмонией.
К развитию недуга приводит контакт плода с различной микрофлорой, которая находится в организме беременной женщины. Причем, в некоторых случаях возбудители заболевания являются для матери условно-патогенными, то есть такими, которые находятся в организме человека постоянно, даже если он здоров. Однако, многочисленные неблагоприятные факторы приводят к резкому росту числа этих микроорганизмов, в результате чего происходит инфицирование плода и развитие пневмонии или другого заболевания.
Внутриутробная пневмония – это заболевание, при котором происходит воспаление тканей легких (при локализованной форме), либо очаг воспаления распространяется и на другие внутренние органы ребенка (при генерализованной форме инфекции). Заболевание сопровождается весьма опасными симптомами, которые развиваются довольно стремительно – в первые 3 дня жизни ребенка клиническая картина пневмонии проявляется уже в полной мере.
Проникновение возбудителя пневмонии через плаценту
Причины и факторы риска
Многие будущие мамы, особенно на ранних сроках беременности, не придают должного значения таким заболеваниям как ОРВИ, грипп, другим болезням, не вызывающим значительного ухудшения самочувствия, и, соответственно, не принимают никаких мер по лечению.
Будьте внимательны! Это может привести к весьма опасным последствиям для ребенка, который еще не появился на свет, в частности, к развитию внутриутробной пневмонии плода.
Существует множество причин, способных спровоцировать внутриутробную пневмонию. К их числу относят:
- Заболевания внутренних органов беременной женщины (эндометрит, вагинит, пиелонефрит и другие).
- Патологии инфекционного характера, которые перенесла женщина в период вынашивания ребенка, в особенности данные заболевания опасны на ранних сроках беременности (ОРВИ, герпетическая инфекция, бронхит, пневмония).
- Снижение естественных защитных сил организма беременной.
- Осложненные роды, сопровождающиеся кислородным голоданием и развитием асфиксии плода.
- Употребление гормональных лекарственных препаратов в период беременности.
- Заболевания женщины, сопровождающиеся значительным повышением температуры тела.
- Внутренние кровоизлияния, возникающие в организме будущей мамы.
- Стойкая интоксикация организма (сильное пищевое, а также отравление химическими или радиоактивными веществами).
- Аспирация околоплодных вод через рот или носовые ходы ребенка в момент прохождения его по родовым путям.
- Врожденные аномалии развития легких у плода, а также генетически обусловленное изменение легочной ткани.
- Нарушение процесса родовой деятельности, когда воды уже излились, а схватки отсутствуют.
- Осложненное течение беременности, сопровождающееся угрозой выкидыша. Данное состояние нередко провоцирует развитие гипоксии плода, которая способствует внутриутробной пневмонии.
Нарушенная перфузия в плаценте, ребенку поступает бедная кислородом кровь
Наиболее распространенной причиной развития пневмонии является бактериальная или вирусная инфекция, при этом микроорганизм – возбудитель должен обладать способностью преодолевать естественный защитный барьер (плаценту). К числу таких инфекций относят хламидию, вирусы герпеса, гриппы, энтеровирус, кишечную и туберкулезную палочку, листерию, стрептококк, пневмококк, стафилококк и многие другие.
Симптомы и проявления
К числу характерных симптомов недуга относят:
- сухость и побледнение кожи, появление геморрагической сыпи;
- отечность рук и ног;
- изменение температуры тела (если ребенок рожден в положенный срок, возникает гипертермия, а у недоношенных детей температура понижается);
- затруднение дыхания, сопровождающееся хрипами, одышкой;
- частые срыгивания после кормления, переходящие в рвоту;
- сердечная недостаточность;
- низкая масса тела при рождении.
Будьте внимательны! Указанные симптомы развиваются постепенно, первые признаки проявляются уже сразу после рождения, остальные возникают спустя 2-3 суток.
Диагностика
Бактериологический посев
Для постановки диагноза врач изучает данные о течении беременности, наличии факторов риска при вынашивании ребенка, проводит осмотр и оценку состояния новорожденного.
Также используются дополнительные диагностические методы исследования, такие как:
- Рентгенография грудной клетки.
- Исследование крови на биохимические компоненты и кислотный состав.
- Бактериологические посевы для выявления возбудителя недуга.
Лечение
При выборе схемы лечения врач учитывает следующие факторы:
- наличие сопутствующих отклонений и патологий;
- степень тяжести пневмонии;
- развитие основных рефлексов (сосательный, глотательный) у малыша;
- общее развитие новорожденного.
Прежде всего больного ребенка помещают в специальный кувез (инкубатор), в котором устанавливают подходящую температуру воздуха и уровень влажности. Также важно, как можно скорее наладить грудное вскармливание, так как материнское молоко – наиболее подходящая пища для новорожденного. Если такой возможности нет, питательные компоненты вводят внутривенно, в дополнение к искусственным смесям (смеси ребенок получает естественным либо парентеральным способом – все зависит от общего состояния и развития новорожденного).
Медикаментозное лечение
Ребенку назначают прием лекарственных препаратов следующих групп:
- Антибактериальные средства. Изначально малышу назначают антибиотики широкого спектра действия, а когда будут готовы результаты бактериологического исследования, антибактериальная терапия может быть скорректирована. То есть назначаются те препараты, которые наиболее эффективно борются с конкретным возбудителем. Это важно, ведь не все патогенные микроорганизмы одинаково восприимчивы к тем или иным антибиотикам.
- Иммуномодуляторы. Так как внутриутробная пневмония вызывает стойкое снижение иммунитета новорожденного (особенно, если речь идет о недоношенных детях), необходимо внутривенное введение препаратов, способствующих укреплению иммунитета. Иммунная терапия начинается спустя сутки после появления малыша на свет, препарат вводится каждый день, либо 1 раз в 2 дня. Обратите внимание! Новорожденному ребенку показано не более 5 инъекций.
- Симптоматические препараты. В зависимости от имеющихся симптомов недуга, ребенку назначают прием муколитиков (средства для нормализации отхождения мокроты), гепатопротекторов (если увеличена печень и нарушена ее работа), жаропонижающих (при наличии гипертермии), противорвотных средств, мочегонных средств (при задержке жидкости в организме), физраствор (для устранения обезвоживания).
Введение препарата новорожденному через слезную железу
Последствия врожденной пневмонии
При несвоевременном выявлении и лечении врожденной пневмонии у новорожденных последствия для организма ребенка могут быть самыми негативными. К числу опасных осложнений можно отнести:
- Нарушение кровообращения, сердечной недостаточности.
- Чрезмерную активность головного мозга, сопровождающуюся нарушением его работы.
- Стойкую интоксикацию организма.
- Нарушение свертываемости крови.
- Развитие легочной недостаточности.
- Нарушение процессов мочеиспускания, что приводит к обезвоживанию организма, либо напротив – к повышенному содержанию жидкости, а также к изменению электролитного баланса.
- В отдельных случаях развивается тяжелое нарушение работы (недостаточность) многих органов, что нередко приводит к летальному исходу.
Полезное видео
Предлагаем вам посмотреть видео о детских пневмониях, в том числе врожденных:
Справочные материалы
Заключение: как предотвратить развитие недуга?
Задуматься о профилактике внутриутробной (врожденной) пневмонии необходимо еще на этапе планирования беременности. В частности, будущая мама еще до зачатия ребенка должна пройти детальное обследование организма, выявить все имеющиеся хронические заболевания и вылечить их.
В процессе вынашивания малыша беременная женщина должна тщательно заботиться о своем здоровье, оберегать себя от инфекционных и вирусных заболеваний, а если инфицирование все же произошло, ей необходимо обратиться к врачу, который назначит лечение, подходящее для беременной. Также важно вовремя посещать консультации гинеколога, соблюдать все его предписания. Это позволит снизить риск осложнений в период беременности и родов.
Источник
