Нозокомиальная пневмония профилактика диагностика и лечение
Нозокомиальная пневмония (она же внутрибольничная) – это инфекция нижних дыхательных путей, приобретенная во время пребывания в стационаре, обычно через двое суток (или позднее) после поступления в больницу. Часто она обнаруживается у пациентов реанимации, находящихся на искусственной вентиляции легких.
Заболевание занимает 3-е место по распространенности среди внутрибольничных заражений после раневых и инфекций мочевыводящих путей, причем имеет высокий процент летальных исходов. Это связано с тем, что бактерии, обитающие в стационаре, адаптировались к стандартным антибиотикам и устойчивы к ним.
Причины внутрибольничной пневмонии
Причин нозокомиальной пневмонии довольно много. Как только пациент попадает в стационар, на его слизистые и кожу попадают разнообразные бактерии, обитающие в лечебном учреждении, несмотря на регулярную дезинфекцию. И дальше уже, в зависимости от состояния иммунитета и других сопутствующих факторов, человек либо заболевает, либо нет.
Предрасполагающие факторы:

Внутрибольничная пневмония вызвана иммунодефицитом
- хронический очаг инфекции в организме;
- сердечная недостаточность (из-за нее в малом круге кровообращения возникает застой крови);
- вдыхание в бессознательном состоянии содержимого желудка;
- хронические заболевания носоглотки и дыхательных путей;
- послеоперационный период;
- диагностические и лечебные инвазивные вмешательства (бронхоскопия, бронхография);
- интубация трахеи;
- долгий постельный режим (после операций, травм);
- вредные условия работы и экологическое неблагополучие;
- курение и чрезмерное употребление алкоголя;
- аномалии в дыхательной системе;
- иммунодефицит;
- истощение;
- пожилой возраст;
- неполноценное питание;
- абдоминальный сепсис;
- длительное или недавнее лечение антибиотиками (3 месяца до госпитализации), в особенности теми, что имеют широкий спектр действия.

Абдоминальный сепсис влияет на развитие внутрибольничной пневмонии
Классификация нозокомиальный пневмонии
В зависимости от момента начала нозокомиальной пневмонии, она подразделяется на раннюю и позднюю. Лечение двух этих видов заболевания имеет существенные различия, поскольку течение их тоже неодинаково. Если заболевание развивается в первые 5 суток пребывания в стационаре, то речь идет о ранней нозокомиальной пневмонии. При такой форме воспаление обычно вызывается простыми возбудителями, чувствительными к большинству агрессивных антибиотиков, и свидетельствует чаще всего о сниженном иммунитете.
Основные бактерии, вызывающие раннюю внутрибольничную пневмонию:
- стафилококки;
- стрептококки;
- гемофильная палочка;
- энтеробактерии.

Лечится такое заболевание традиционными антибактериальными препаратами, используемыми и при внегоспитальной пневмонии. Оно является относительно неопасным, и протекает менее тяжело, чем позднее внутрибольничное воспаление легких.
Поздняя нозокомиальная пневмония возникает после пятого дня госпитализации и вызывается устойчивой к большинству антибиотиков флорой:
- золотистым стафилококком;
- синегнойной палочкой;
- ацинетобактером.
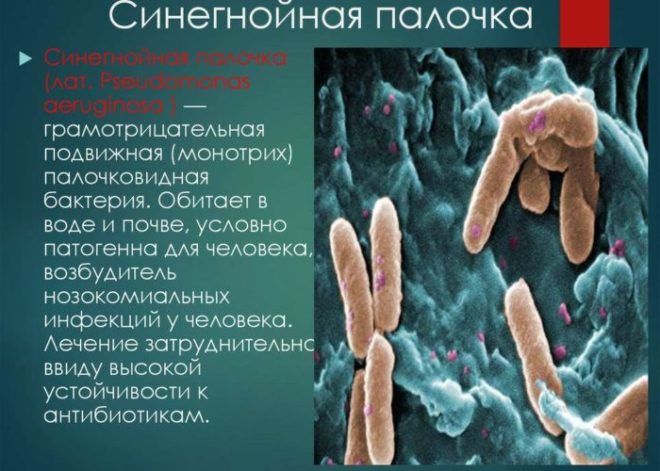
Во многих случаях возбудителей может быть сразу несколько. Лечение такой формы заболевания более сложное и длительное, и прогноз менее благоприятный.
Классификация внутрибольничной пневмонии по происхождению следующая:
- Вентилятор-ассоциированная. Возникает у больных, долгое время находящихся на искусственной вентиляции легких.
- Послеоперационная. Возможна у обездвиженных после операции пациентов из-за нарушения функции бронхов и гиповентиляции.
- Аспирационная пневмония. Встречается у больных с нарушениями кашлевого и глотательного рефлексов.

Часто эти формы совмещаются, что усложняет течение заболевания, его диагностику и выбор адекватной терапии, тем самым снижая возможность благополучного исхода.
Симптомы внутрибольничной пневмонии
Симптоматика нозокомиальной пневмонии может варьироваться, поскольку каждый вид возбудителя вызывает различные изменения в легочной ткани. Основные симптомы схожи. Со стороны легких это:
- кашель с выделением или отсутствием мокроты;
- одышка;
- боли в грудной области;
- мелкокалиберные хрипы (у пациентов в отделении реанимации могут сменяться крупнокалиберными);
- поверхностное и учащенное дыхание;
- на рентгенограмме видны инфильтративные тени.
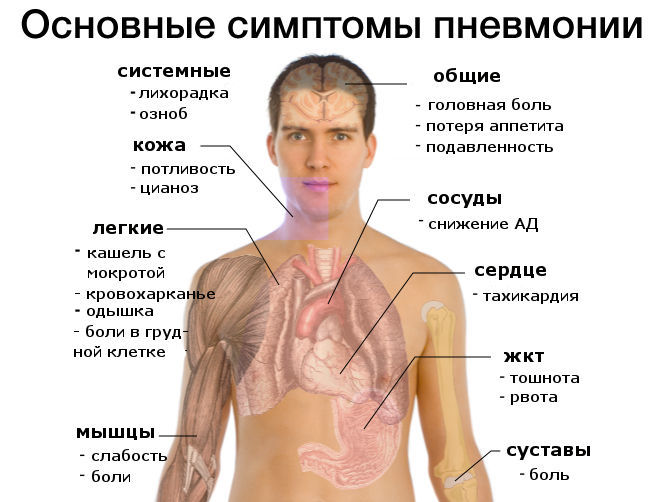
Симптомы общей интоксикации:
- высокая температура тела (более 38,5°С);
- усталость;
- потливость;
- отсутствие аппетита;
- головные боли с возможным нарушением сознания.
В анализе крови при этом видно сильное увеличение количества лейкоцитов.
Если пневмония вызвана несколькими видами бактерий, признаки могут быть весьма разносторонними. К затрудненному дыханию добавляется повышение артериального давления. За этим может последовать гипоксия головного мозга, что очень опасно и грозит летальным исходом.
Возбудители нозокомиальной пневмонии
В зависимости от того, в каком отделении лежит больной, возбудители нозокомиальной пневмонии могут быть различными.
- В отделении реанимации это чаще всего стрептококк, гемофильная палочка, энтеробактерии, синегнойная палочка, золотистый стафилококк.
- В урологии – протей, кишечная палочка, энтерококк.
- В пульмонологии – энтерококк, клебсиелла, синегнойная палочка.
- В хирургическом отделении – протей, кишечная и синегнойная палочки, золотистый стафилококк.
- В гематологическом – клебсиелла, кишечная и синегнойная палочки.
- В дерматовенерологии – кишечная и синегнойная палочки, золотистый стафилококк.
Особо опасной является синегнойная палочка, которая устойчива к большинству антибиотиков. Она вызывает пневмонию с большим количеством гнойной мокроты, интоксикация организма при этом очень быстрая, что грозит летальным исходом.
Диагностика внутрибольничной пневмонии
Поскольку симптомы нозокомиальной пневмонии сходны с признаками других легочных заболеваний (туберкулеза, рака, тромбоэмболии легочной артерии и т. д.), для постановки диагноза требуется провести дополнительные обследования:
- общий и биохимический анализ крови и определение ее газового состава;
- общий анализ мочи;
- микроскопический и микробиологический анализ мокроты;
- рентгенография грудной клетки в 2 проекциях;
- компьютерная томография.
Несмотря на большое количество исследований, диагностика внутрибольничной пневмонии довольно несовершенна. На определение чувствительности возбудителей заболевания к антибиотикам уходит до 2 недель, а это очень большой срок для воспаления, что чревато необратимыми последствиями.
Инфильтраты, которые заметны на рентгенограмме, появляются с высокой скоростью, это значит, что их может еще не быть в момент обследования, а через несколько часов они уже возникнут. Образцы мокроты могут смешиваться с микрофлорой ротоглотки, что также негативно повлияет на определение реальной картины заболевания.
Лечение внутрибольничной пневмонии
Нозокомиальная пневмония обязательно лечится антибиотиками, выбор которых зависит от возбудителя, и дополнительными средствами для облегчения состояния больного.
Антибиотикотерапия
Антибактериальная терапия делится на эмпирическую (исходя из рекомендованных) и этиотропную (при определенном достоверно виде возбудителя). Ввиду того что на выявление бактерии, вызвавшей воспаление, требуется не менее 5 дней, а медлить с лечением нельзя, начинают терапию внутрибольничной пневмонии с антибиотиков широкого спектра действия (согласно Национальным рекомендациям). При этом учитывают отделение, в котором находится больной, и наиболее возможную флору.
 Важно взять материал на микробиологическое исследование до начала применения антибиотика, иначе результаты могут быть искажены.
Важно взять материал на микробиологическое исследование до начала применения антибиотика, иначе результаты могут быть искажены.
В первые дни лечения (оно должно быть начато не позднее 24 часов с момента выявления заболевания) наилучшим вариантом будет внутривенное введение антибиотика. Позднее, когда будет известен возбудитель пневмонии, и при положительной динамике возможны внутримышечные инъекции с дальнейшим переходом к пероральному приему антибиотика.
Курс лечения продолжается от 14 до 21 дня. Терапия не отменяется раньше этого срока, даже при явных улучшениях. Состояние больного постоянно контролируется с помощью рентгенологических и лабораторных исследований.
Антибиотики, применяемые в начале лечения
В первые 2 дня лечения заболевания обязательно используются антибиотики, способные воздействовать на грамотрицательные бактерии (цефалоспорины, аминогликозиды). После получения информации о типе возбудителя применяют:
- Клиндамицин;
- фторхинолоны.

Начиная с 7 дня, также в зависимости от вида бактерий, возможна терапия:
- аминогликозидами;
- цефалоспоринами;
- фторхинолонами.
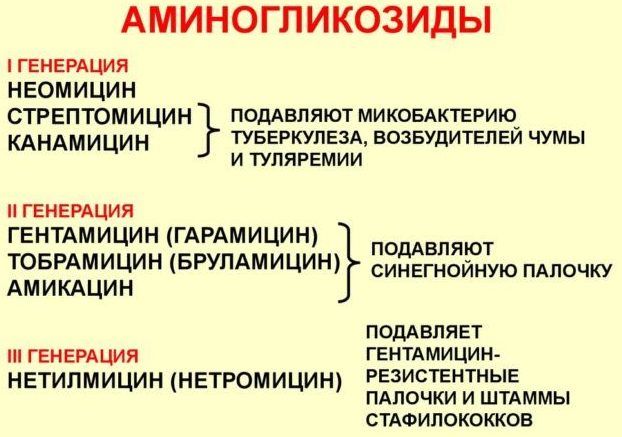
Исходя из типа возбудителя пневмонии, выбор обычно останавливают на следующих антибактериальных препаратах:
- Кишечная палочка и клебсиелла пневмонии – цефалоспорины 3–4 поколения, фторхинолоны, ингибиторозащищенные пенициллины;
- Золотистый стафилококк – «Цефазолин», «Амоксициллин + клавулановая кислота», «Оксациллин»;
- Синегнойная палочка – сочетание аминогликозидов с цефалоспоринами 3–4 поколений.
Вспомогательные меры
Помимо антибиотиков, в лечении внутрибольничной пневмонии большое значение имеет еще целый комплекс мер. Это в первую очередь:
- санация дыхательных путей (лечебная бронхоскопия, ингаляции, трахеальная аспирация);
- увеличение двигательного режима больного (частая смена положения, присаживания в постели, вибрационный и перкуссионный массаж);
- по возможности – дыхательные упражнения и лечебная физкультура).

Ингаляции для лечения пневмонии
Для улучшения выведения мокроты применяются муколитики и отхаркивающие средства. При высокой температуре – жаропонижающие. При наличии тяжелых септических проявлений больным внутривенно вводят иммуноглобулины.
Чтобы избежать тромбозов глубоких вен, пациентам назначают антитромботические препараты:
- «Гепарин»;
- «Клексан»;
- «Фраксипарин».
Рекомендовано ношение компрессионного белья (или бинтование ног эластичным бинтом).
Для предотвращения стрессовых язв желудка применяют:
- ингибиторы протонной помпы («Омепразол», «Лансопразол»);
- Н2-блокаторы («Ранитидин»);
- гастропротекторы («Сукралфат»).
При тяжелых формах заболевания (с отсутствием самостоятельного дыхания или при его патологических типах, с коматозным состоянием) используют искусственную вентиляцию легких.
Профилактика нозокомиальной пневмонии
Чтобы минимизировать риск заболевания нозокомиальной пневмонией, важно соблюдать следующие правила:
Ограничить количество бронхоскопических исследований и использование аппарата ИВЛ
- Необходимо строго следовать всем санитарно-гигиеническим нормам.
- Медицинский персонал должен тщательно обрабатывать руки перед любыми манипуляциями с инструментами, материалом и с самим пациентом.
- Ограничить количество бронхоскопических исследований и использование аппарата ИВЛ.
- Стимулировать глубокое дыхание и откашливание в послеоперационный период, а также двигательную активность пациента.
- Предотвращать попадание содержимого желудка в дыхательные пути (у пациентов на ИВЛ нужно на 45° приподнимать область головы).
- Тщательно проводить больному туалет ротоглотки.
Регулярно менять средства дезинфекции, применяемые для санитарной обработки в отделении.
Видео по теме: Нозокомиальная пневмония в ОИТ
Источник
Внутрибольничная пневмония – это легочная инфекция, развившаяся спустя двое и более суток после поступления больного в стационар, при отсутствии признаков заболевания на момент госпитализации. Проявления внутрибольничной пневмонии аналогичны таковым при других формах воспаления легких: лихорадка, кашель с мокротой, тахипноэ, лейкоцитоз, инфильтративные изменения в легких и т. п., однако могут быть слабо выраженными, стертыми. Диагноз основывается на клинических, физикальных, рентгенологических и лабораторных критериях. Лечение внутрибольничной пневмонии включает адекватную антибиотикотерапию, санацию дыхательных путей (лаваж, ингаляции, физиометоды), инфузионную терапию.
Общие сведения
Внутрибольничная (нозокомиальная, госпитальная) пневмония – приобретенная в стационаре инфекция нижних дыхательных путей, признаки которой развиваются не ранее 48 часов после поступления больного в лечебное учреждение. Нозокомиальная пневмония входит в тройку самых распространенных внутрибольничных инфекций, уступая по распространенности лишь раневым инфекциям и инфекциям мочевыводящих путей. Внутрибольничная пневмония развивается у 0,5-1% больных, проходящих лечение в стационарах, а у пациентов отделений реанимации и интенсивной терапии встречается в 5-10 раз чаще. Летальность при внутрибольничной пневмонии чрезвычайно высока – от 10-20% до 70-80% (в зависимости от вида возбудителя и тяжести фонового состояния пациента).
Внутрибольничная пневмония
Причины
Основная роль в этиологии внутрибольничной бактериальной пневмонии принадлежит грамотрицательной флоре (синегнойной палочке, клебсиелле, кишечной палочке, протею, серрациям и др.) – эти бактерии обнаруживаются в секрете дыхательных путей в 50-70% случаев. У 15-30% пациентов ведущим возбудителем выступает метициллинрезистентный золотистый стафилококк. За счет различных приспособительных механизмов названные бактерии вырабатывают устойчивость к большинству известных антибактериальных средств. Анаэробы (бактериоды, фузобактерии и др.) являются этиологическими агентами 10-30% внутрибольничных пневмоний. Примерно у 4% пациентов развивается легионеллезная пневмония – как правило, она протекает по типу массовых вспышек в стационарах, причиной которых служит контаминация легионеллами систем кондиционирования и водоснабжения.
Значительно реже, чем бактериальные пневмонии, диагностируются нозокомиальные инфекции нижних дыхательных путей, вызванные вирусами. Среди возбудителей внутрибольничных вирусных пневмоний ведущая роль принадлежит вирусам гриппа А и В, РС-вирусу, у больных с ослабленным иммунитетом – цитомегаловирусу.
Общими факторами риска инфекционных осложнений со стороны дыхательных путей служат длительная госпитализация, гипокинезия, бесконтрольная антибиотикотерапия, пожилой и старческий возраст. Существенное значение имеет тяжесть состояния больного, обусловленная сопутствующими ХНЗЛ, послеоперационным периодом, травмами, кровопотерей, шоком, иммуносупрессией, комой и пр. Способствовать колонизации нижних дыхательных путей микробной флорой могут медицинские манипуляции: эндотрахеальная интубация и реинтубация, трахеостомия, бронхоскопия, бронхография и пр. Основными путями попадания патогенной микрофлоры в дыхательные пути служат аспирация секрета ротоносоглотки или содержимого желудка, гематогенное распространение инфекции из отдаленных очагов.
Вентилятор-ассоциированная пневмония возникает у больных, находящихся на ИВЛ; при этом каждый день, проведенный на аппаратном дыхании, увеличивает риск развития внутрибольничной пневмонии на 1%. Послеоперационная, или застойная пневмония, развивается у обездвиженных больных, перенесших тяжелые оперативные вмешательства, главным образом, на грудной и брюшной полости. В этом случае фоном для развития легочной инфекции служит нарушение дренажной функции бронхов и гиповентиляция. Аспирационный механизм возникновения внутрибольничной пневмонии характерен для больных с цереброваскулярными расстройствами, у которых отмечаются нарушения кашлевого и глотательного рефлексов; в этом случае патогенное действие оказывают не только инфекционные агенты, но и агрессивный характер желудочного аспирата.
Классификация
По срокам возникновения госпитальная инфекция подразделяется на раннюю и позднюю. Ранней считается внутрибольничная пневмония, возникшая в первые 5 суток после поступления в стационар. Как правило, она вызывается возбудителями, присутствовавшими в организме пациента еще до госпитализации (St. аureus, St. pneumoniae, H. influenzae и др. представителями микрофлоры верхних дыхательных путей). Обычно эти возбудители проявляют чувствительность к традиционным антибиотикам, а сама пневмония протекает более благоприятно.
Поздняя внутрибольничная пневмония манифестирует через 5 и более дней стационарного лечения. Ее развитие обусловлено собственно госпитальными штаммами (метициллинрезистентным St. аureus, Acinetobacter spp., P. аeruginosa, Enterobacteriaceae и др.), проявляющими высоковирулентные свойства и полирезистентность к противомикробным препаратам. Течение и прогноз поздней внутрибольничной пневмонии весьма серьезны.
С учетом причинных факторов выделяют 3 формы нозокомиальной инфекции дыхательных путей:
- вентилятор-ассоциированную пневмонию
- послеоперационную, или застойную пневмонию
- аспирационную пневмонию
При этом довольно часто различные формы наслаиваются друг на друга, еще в большей степени утяжеляя течение внутрибольничной пневмонии и увеличивая риск летального исхода.
Симптомы внутрибольничной пневмонии
Особенностью течения внутрибольничной пневмонии является стертость симптомов, из-за чего распознавание легочной инфекции бывает затруднительным. В первую очередь, это объясняется общей тяжестью состояния больных, связанной с основным заболеванием, хирургическим вмешательством, пожилым возрастом, коматозным состоянием и т. п.
Тем не менее, в ряде случаев заподозрить внутрибольничную пневмонию можно на основании клинических данных: нового эпизода лихорадки, увеличения количества мокроты/трахеального аспирата или изменение их характера (вязкости, цвета, запаха и пр.). Больные могут предъявлять жалобы на появление или усиление кашля, одышки, болей в грудной клетке. У пациентов, находящихся в тяжелом или бессознательном состоянии следует обратить внимание на гипертермию, увеличение ЧСС, тахикардию, признаки гипоксемии. Критериями тяжелого инфекционного процесса в легких служат признаки выраженной дыхательной (ЧД > 30/мин.) и сердечно-сосудистой недостаточности (ЧСС > 125/мин., АД
Диагностика
Полное диагностическое обследование при подозрении на внутрибольничную пневмонию строится на сочетании клинических, физикальных, инструментальных (рентгенография легких, КТ грудной клетки), лабораторных методов (ОАК, биохимический и газовый состав крови, бакпосев мокроты).
Для выставления соответствующего диагноза пульмонологи руководствуются рекомендуемыми критериями, включающими в себя: лихорадку выше 38,3°С, усиление бронхиальной секреции, гнойный характер мокроты или бронхиального секрета, кашель, тахипноэ, бронхиальное дыхание, влажные хрипы, инспираторную крепитацию. Факт внутрибольничной пневмонии подтверждается рентгенологическими признаками (появлением свежих инфильтратов в легочной ткани) и лабораторными данными (лейкоцитозом >12,0х109/л, палочкоядерным сдвигом >10%, артериальной гипоксемией Ра02
С целью верификации вероятных возбудителей внутрибольничной пневмонии и определения антибиотикочувствительности производится микробиологическое исследование секрета трахеобронхиального дерева. Для этого используются не только образцы свободно откашливаемой мокроты, но и трахеальный аспират, промывные воды бронхов. Наряду с культуральным выделение возбудителя, широко применяется ПЦР-исследование.
Лечение внутрибольничной пневмонии
Сложность лечения внутрибольничной пневмонии заключается в полирезистентности возбудителей к противомикробным препаратам и тяжести общего состояния больных. Практически во всех случаях первоначальная антибиотикотерапия является эмпирической, т. е. начинается еще до микробиологической идентификации возбудителя. После установления этиологии внутрибольничной пневмонии может быть произведена замена препарата на более действенный в отношении выявленного микроорганизма.
Препаратами выбора при внутрибольничной пневмонии, вызванной E.Coli и K. pneumoniae, служат цефалоспорины III-IV поколения, ингибиторзащищенные пенициллины, фторхинолоны. Синегнойная палочка чувствительна к сочетанию цефалоспоринов III-IV поколения (или карбапенемов) с аминогликозидами. Если госпитальные штаммы представлены St. аureus, требуется назначение цефазолина, оксациллина, амоксициллина с клавулановой кислотой и т. д. Для терапии аспергиллеза легких используется вориконазол или каспофунгин.
В начальном периоде предпочтителен внутривенный путь введения препарата, в дальнейшем при положительной динамике возможен переход на внутримышечные инъекции либо пероральный прием. Продолжительность курса антибиотикотерапии у пациентов с нозокомиальной пневмонией составляет 14-21 день. Оценка эффективности этиотропной терапии проводится по динамике клинических, лабораторных и рентгенологических показателей.
Кроме системной антибиотикотерапии, при внутрибольничной пневмонии важное внимание уделяется санации дыхательных путей: проведению бронхоальвеолярного лаважа, ингаляционной терапии, трахеальной аспирации. Больным показан активный двигательный режим: частая смена положения и присаживание в постели, ЛФК, дыхательные упражнения и т. п. Дополнительно проводится дезинтоксикационная и симптоматическая терапия (инфузии растворов, введение и прием бронхолитиков, муколитиков, жаропонижающих препаратов). Для профилактики тромбозов глубоких вен назначается гепарин или ношение компрессионного трикотажа; с целью предупреждения стрессовых язв желудка используются Н2-блокаторы, ингибиторы протонной помпы. Пациентам с тяжелыми септическими проявлениями может быть показано введение внутривенных иммуноглобулинов.
Прогноз и профилактика
Клиническими исходами внутрибольничной пневмонии могут быть разрешение, улучшение, неэффективность терапии, рецидив и летальный исход. Внутрибольничная пневмония является главной причиной смертности в структуре внутрибольничных инфекций. Это объясняется сложностью ее своевременной диагностики, особенно у пожилых, ослабленных больных, пациентов, пребывающих в коматозном состоянии.
Профилактика внутрибольничной пневмонии базируется на комплексе медицинских и эпидемиологических мероприятий: лечении сопутствующих очагов инфекции, соблюдении санитарно-гигиенического режима и инфекционного контроля в ЛПУ, предупреждении переноса возбудителей медперсоналом при проведении эндоскопических манипуляций. Чрезвычайно важна ранняя послеоперационная активизация пациентов, стимуляция откашливания мокроты; тяжелые больные нуждаются в адекватном туалете ротоглотки, постоянной аспирации трахеального секрета.
Источник

