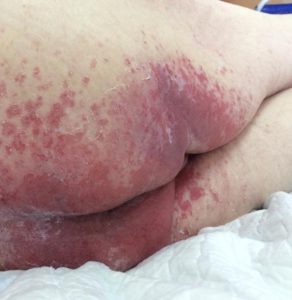
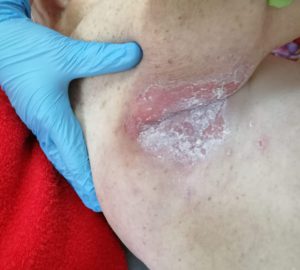
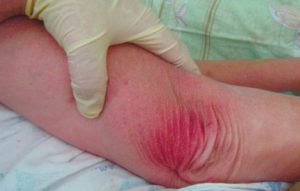
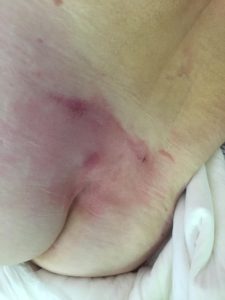
Обработка пролежней на начальной стадии
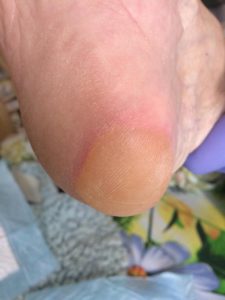

Длительное пребывание в постели замедляет метаболизм организма, нарушает нормальное кровообращение и становится причиной образования пролежней. Заболевание сопровождается омертвлением тканей и может привести летальному исходу. Начальная стадия пролежней – это небольшая гиперемия и уплотнение кожи. Если вовремя не принять профилактические меры, болезнь начнет прогрессировать, доставляя человеку мучительную боль.
Причины образования пролежней
В первую очередь, нужно знать, как начинаются пролежни. Для нормального питания тканей необходимо хорошее кровообращение и доступ кислорода. Лежачие больные вынуждены длительное время пребывать в одном положении. При этом происходит давление костей и сухожилий на мягкие ткани и сосуды, нарушается естественный кровоток. Застойные явления может снизить жировая прослойка, но она у обездвиженного пациента истончается. Так начинается патологический процесс.
Другой причиной омертвления мягких тканей (некроз), является нарушение лимфо- и кровообращения. Проблемы с кровотоком начинаются уже через 2 часа нахождения в неподвижном состоянии – в позе сидя или лежа. У ослабленных пациентов патологический процесс может развиваться стремительно, поэтому потенциально опасные участки необходимо постоянно осматривать. Начинаются пролежни также из-за плохого ухода за больным, когда у него:
- редкая смена постельного белья;
- твердая кровать;
- неаккуратно заправленная простыня (заломы, складки);
- отсутствие гигиены тела;
- редкая смена поз.
Вероятность появления некроза повышают следующие факторы:
- сахарный диабет;
- плохое питание;
- обезвоживание организма;
- вредные привычки;
- повышенное потоотделение;
- энурез;
- спазмы мышц (непроизвольные движения).
Постоянное трение и скольжение участков тела по поверхности кровати вызывает пролежни, начальная стадия которых может быстро перерасти в некроз тканей. При движении поверхностные слои кожи смещаются по отношению к глубоким. Эпидермис становится тонким, сосудистые стенки хрупкими. В результате этого мельчайшие капилляры рвутся, ухудшая кровоснабжение. Такое же действие происходит, когда из-под больного пытаются неаккуратно вытянуть простыню или одеяло, поэтому необходимо осторожно менять постельное белье.
Основные признаки пролежней
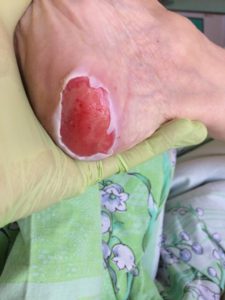
Пролежни развиваются поэтапно. По глубине поражения тканей выделяют 4 стадии: застой крови, повреждение эпидермиса, изъязвление дермы и жировой ткани, глубокий некроз до кости.
Как начинаются пролежни у лежачих больных:
- В положении лежа кости оказывают давление на мягкие ткани, в результате чего пережимаются сосуды;
- Длительное пребывание в одной позе не дает крови циркулировать в местах компрессии;
- Возникает онемение участка кожного покрова;
- Оставшиеся в сосудах кровяные тельца придают коже красный оттенок, со временем она синеет;
- В тканях застаивается жидкость;
- Пораженная область уплотняется;
- На поверхности образуются влажные пузырьки, которые вскрываются, разрывая эпидермис и начальная стадия переходит во вторую.
Близкие обязаны знать, как выглядят пролежни в начальной стадии. Кожа красная, истонченная, шероховатая из-за слущивания ороговевших частичек. Если внимательно присмотреться, можно разглядеть на ее поверхности микро трещинки. Пораженный участок припухший и на ощупь холодный. Через несколько дней поверхность эпидермиса становится усеянной множеством влажных пузырьков, они постепенно сливаются, образуя волдырь, который приводит к отслойке эпидермиса. При появлении волдырей больной жалуется на зуд в пораженной области.
Примечание. Гиперемия кожи может быстро перейти во вторую стадию заболевания с присоединением инфекции.
Как отличить пролежни от других повреждений кожи
На теле человека есть определенные зоны, на которые оказывается наибольшее давление костей на мягкие ткани. Начинаются пролежни на затылочной части, лопатках, локтях, крестце, пятках. Необходимо внимательно осматривать эти участки и при обнаружении покраснения начинать активную профилактику и лечение. Если у человека появились изменения на коже пролежни, начальная стадия может быть принята за синяки и опрелости, которые иногда возникают у лежачих пациентов.
Отличительные признаки пролежней от других повреждений кожи:
Повреждения на коже | Симптомы |
Пролежни, начальная стадия | Изменение оттенка кожи, припухлость, шершавость. При надавливании кожа бледнеет. |
Опрелость | Покраснение, зуд, раздражение, кислый запах. |
Синяк | Изменение цвета эпидермиса, болезненность при надавливании. Если нажать на синяк пальцем, цвет не меняется. |
На начальной стадии образования больные жалуются на покалывание в сдавливаемых участках тела, потерю чувствительности. Важный отличительный признак пролежня – расположение поврежденного участка над выступающей костью. Опрелости чаще возникают в складках кожи (в паху, под молочными железами).
Если начинаются пролежни, необходимо провести ряд мероприятий по предупреждению некроза. Врачи советуют приобрести ортопедический матрас, обзавестись поролоновыми подушками и валиками. Необходимо чаще переворачивать лежачего больного и делать ему массаж.
Терапия
Лечение начальных пролежней направлено на улучшение кровообращения, устранение давления на проблемную зону, укрепление иммунитета. На ранней стадии можно обойтись профилактическими мерами, без применения антибиотиков. Местное лечение начальной стадии пролежней заключается в обработке больного участка кремами и спиртовыми растворами. Для этих целей применяют:
- 2% камфорный спирт;
- 1% салициловый спирт;
- 0,5% нашатырь;
- 2% раствор танина;
- Солкосерил;
- Бепантен и его аналоги.
Лечить начинающийся пролежень можно лекарственными препаратами с содержанием серебра (Дермазин, Сульфаргин). Они заживляют раны, снижают жжение и боль. Прекрасно зарекомендовало себя средство «Альгофин». В его состав входит вытяжка из водорослей, которая активирует восстановительные процессы. Крема и растворы наносят на очищенную кожу 2-3 раза в день на протяжении 2 недель. На начальной стадии заболевания нужно обязательно проводить иммуностимулирующую терапию, давать больному витаминные комплексы. Для расширения сосудов и улучшения кровообращения прописывают «Фентоламин».
Правила ухода
Что делать, если начинаются пролежни, частый вопрос родственников, столкнувшихся с такой ситуацией. Кроме медикаментозных препаратов необходимо соблюдать правила ухода:
- Поддерживайте чистоту кожных покровов, пусть больной чаще принимает воздушные ванны.
- Жирную кожу протирайте средствами, содержащими спирт, сухую – увлажняйте детским кремом.
- При покраснении участка эпидермиса делайте массаж вокруг него, усиливая кровообращение.
- При недержании используйте памперсы и присыпку под них.
- Последствия обильного потоотделения устраняйте раствором столового уксуса.
- Переворачивайте больного каждые 2 часа.
- Проветривайте помещение и следите за температурой воздуха.
Ежедневный уход, лекарственные препараты и витамины помогут укрепить иммунитет, улучшить кровообращение, вернуть трофику тканей на начальной стадии заболевания.
Народные средства
Лечение начальных пролежней можно проводить народными средствами. Существует множество рецептов улучшения кровоснабжения тканей и повышения защитных сил организма. На начальной стадии заболевания можно использовать масло красной розы. Оно обладает бактерицидным и заживляющим действием. Покрасневшую поверхность смазывают масляным тампоном.
Рецепты от пролежней на начальной стадии:
- Разрежьте лист алоэ пополам и приложите к больному месту. Можно использовать выжатый сок. Растение обладает ранозаживляющим действием и способствует регенерации тканей.
- Цветки календулы измельчите, смешайте столовую ложку сырья с вазелином. Смазывайте больной участок 2 раза в день.
- Сделайте водочный настой. Соедините календулу и водку в соотношении 1:2. Настаивайте 2 недели и протирайте проблемную зону. Можно ставить примочки. Спирт разогревает кожу и помогает усилить кровоток.
- Распарьте пшено, теплую крупу положите в марлю и прикладывайте к пролежню. Процедура улучшает кровообращение.
- Смешайте мед и протертый картофель в равных количествах, нанесите примочку на покрасневший участок.
Кроме целебных мазей и примочек необходимо обеспечить больному правильное питание. Для наращивания мышечной массы требуются белки. Они содержатся в яйцах, мясе, молочных продуктах, орехах. Для регенерации тканей необходимы витамины В и С. Нужно включать в меню злаки, цитрусовые, сладкий перец.
Начальная стадия пролежней у лежачих больных хорошо поддается лечению. Необходимо помнить, что развитие патологического процесса начинается незаметно и может быстро перейти в некроз, причиняя больному дополнительные страдания. Лечение запущенной формы – длительное и дорогостоящее, его отсутствие может вызывать гангрену и сепсис. Грамотный уход, массажи и специальные ортопедические приспособления способствуют профилактике пролежней и улучшают состояние больного.
Видео
412
Источник
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Профилактика пролежней и опрелостей
Подгузники, крема и другие средства
Лечение пролежней на разных стадиях
Пролежни нетипичной локализации
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости — воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень — начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень — поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень — тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
Пролежни — это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
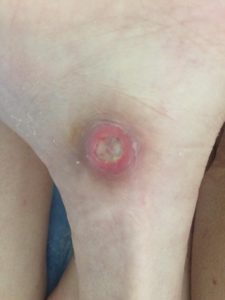
1 стадия — бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, — это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
2 стадия — небледнеющее покраснение: цвет кожи — синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
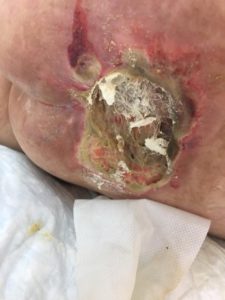
3 стадия — повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
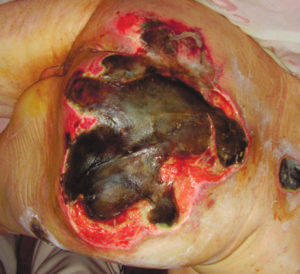
4 стадия — повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни — первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Уход за тяжелобольным человеком – это не просто сидетьЧто такое патронажный уход за тяжелобольным человеком, какие перемены происходят в доме и почему важно сохранять навыки
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Профилактика пролежней и опрелостей
Профилактика пролежней осуществляется в соответствии с ГОСТ 56819 — 2015 (утвержден и введён в действие Приказом Федерального агентства по техническому регулированию и метрологии 30.11.2015, номер 2089-ст, дата последних изменений 01.11.2017) по следующим направлениям:
Уход за теломКак правильно мыть человека в кровати, как оборудовать ванную комнату и за чем следить во время гигиенических процедур
- своевременная оценка риска развития пролежней (факторы риска образования пролежней см. выше) проводится с помощью специальных шкал: шкала Нортона (в гериатрических отделениях), шкала Ватерлоу (применима ко всем категориям больных), шкала Брейден (обоснована для прогнозирования возникновения пролежней у пациентов в отделениях неврологии, хирургии, учреждениях сестринского ухода), шкала Меддлей (в отделениях неврологии). Единственное условие: в одном отделении и медицинском учреждении должна использоваться одна и та же шкала для исключения неправильной интерпретации результатов;
- своевременное проведение необходимых мероприятий: изменение положения пациентов в постели каждые 2 часа, уход за кожей и поддержание её чистой и увлажненной (но не мокрой), избежание загрязнения мочой и калом, обращение внимания на состояние кожи в местах, наиболее подверженных возникновению пролежней, поддержание постели в должном состоянии (следить за отсутствием складок на простыне, не допускать присутствия крошек в постели, своевременно менять постельное и нательное белье);
- адекватная техника выполнения медицинских услуг, в том числе по уходу, особенно — соблюдение правил перемещения.
Профилактика опрелостей проводится в соответствии с теми же принципами. При этом особое внимание уделяется:
- очищению кожи и поддержанию её в сухом состоянии, особенно в местах, подверженных трению и опрелости;
- правильному подбору белья (оно не должно быть тесным), своевременной замене одноразового;
- использованию защитных средств;
- рациону питания, из которого должны быть исключены продукты, вызывающие аллергию и провоцирующие потоотделение;
- поддержанию оптимальных микроклиматических условий в комнате, где находится пациент.
Для систематизации действий медицинского персонала целесообразно иметь в истории болезни карту ухода, где отмечаются основные мероприятия.
Подгузники, крема и другие средства
Для качественного ухода желательно иметь следующие приспособления и средства:
- Удобная кровать (функциональная, с регулировкой по высоте): с механическим или электроприводом, с количеством секций и функций от 2 до 5;
- Противопролежневый матрас: ячеистого (для профилактики и лечения пролежней I и II стадий) или баллонного (для профилактики и лечения пролежней всех стадий) типа; матрасы работают по принципу нагнетания и сдувания воздуха в камерах, вследствие чего точки давления на тело постоянно меняются. Возможно также использование и ортопедических матрасов, преимущественно в домашних условиях;
- Приспособления для правильной техники перемещения и мобилизации пациентов (скользящие простыни и рукава, веревочная лестница и т. д.).
Специальные средства для гигиены кожи:
- очищение: моющие крема, лосьоны, гели для купания с нейтральным показателем pH; влажные салфетки (специально предназначенные для ухода за тяжелобольными пациентами), рукавицы пенообразующие, пена для очищения кожи без воды и мыла;
Интимная гигиенаКак создать комфортные условия, подобрать средства по уходу и помочь тяжелобольному избежать стеснения
- улучшение микроциркуляции в тканях: кремы и гели с камфорой и гуараной (увеличивают приток крови к коже, улучшают питание тканей);
- защита кожи на участках, подверженных трению и повышенной влажности: крема с цинком и аргинином (наносятся тонким слоем на чистую, сухую кожу до полного впитывания); подгузники (важен правильный подбор размера — он должен соответствовать размеру пациента, необходимо также учитывать степень наполняемости и время замены) и впитывающие пелёнки;
- увлажнение кожи с помощью специальных лосьонов, эмульсий, кремов для предотвращения сухости кожи.
Кроме этого, нужно уделить внимание качественному питанию — с повышенным содержанием белка: подойдут жидкие и сухие питательные смеси (в качестве самостоятельного питания или дополнения к основным приёмам пищи — с учётом пожеланий пациента).
Если у вас нет возможности приобрести эти приспособления и средства, то в домашних условиях для качественного ухода можно:
- вместо функциональной кровати использовать любую удобную кровать, желательно не узкую и низкую тахту, так как на узкой кровати пациенту будет неудобно лежать, а на низкой за тяжелобольным человеком трудно ухаживать;
- заменить противопролежневый матрас любым ортопедическим матрасом, толщина которого зависит от веса пациента, в дополнение использовать различные подушки под ноги;
- скользящие простыни и рукава можно легко сшить самим из скользящих тканей (например, из тонкой плащевой ткани);
- заменить веревочную лестницу простой веревкой, которую нужно привязать к ножкам кровати.
Самое главное – не забывайте менять положение пациента каждые 2 часа, не допускайте наличие складок и ухаживайте за кожей тяжелобольного.
Лечение пролежней на разных стадиях
Цель лечения пролежней — восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения — поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса — для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений — антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция — что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем — качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно — раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Пролежни нетипичной локализации
Особо стоит остановиться на лечении пролежней нетипичной локализации (например, в межъягодичных складках, в ушных раковинах). Это сложные места для лечения (наложения повязок), хотя и не редко встречающиеся, они требуют более внимательного отношения. В этом, как и в любом другом случае, легче и дешевле предупредить появление пролежня, чем лечить.
Лечение пролежней этой локализации, как и профилактика, начинается с качественного ухода: кожа должна быть сухой, чистой, защищённой, что препятствует увеличению пролежня.
Лечение очень трудоемко и происходит не так быстро, как лечение пролежней другой локализации при наличии современных повязок.
Сухость кожи (исключается агрессивное воздействие мочи и кала) достигается частой сменой подгузника (практически после каждого мочеиспускания или дефекации) — для этого хотя бы 1 раз в час необходимо проверять состояние подгузника; если возможно — чаще располагать пациента в положении на боку (исключается ещё и фактор давления), при этом желательно, чтобы эта зона была свободна от подгузника (“проветривание” раны). В этот момент нужно проводить орошение физ. раствором с целью поддержания влажной среды для заживления. Иногда можно поставить мочевой катетер на время заживления пролежня.
Для достижения чистоты необходимо каждый раз не просто менять подгузник, а очищать кожу специальными средствами (например, пеной или специальными очищающими салфетками). Делается это осторожно, промакивающими движениями (для исключения трения), после чего эту область нужно просушить. Защищать кожу вокруг (здоровую) следует защитными средствами (таких брендов как Hartmann, Seni, Coloplast).
Если рана чистая и неглубокая, этих мер может быть достаточно. Если же есть гнойные выделения, рану орошают раствором метронидазола, дают высохнуть и припудривают банеоцином (важно, чтобы он не скатывался в гранулки; если это происходит, значит сохраняется повышенная влажность, и период просушивания должен быть удлинён).
Иногда можно прокладывать между ягодицами (чтобы они не слипались друг с другом) хлопчато-бумажную мягкую салфетку с ровной поверхностью, при этом нужно следить, чтобы она не сминалась, не намокала, т. е. практически при каждой смене подгузника её тоже меняют. Иногда возможно прокладывать повязкой Бранолинд Н (Hartmann) или другими повязками на основе воска.
Видео: Правила ухода за лежачим больнымКак подготовить постель для больного человека и как помочь ему принять удобное положение в кровати
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник