Опыт вебера при хроническом гнойном отите
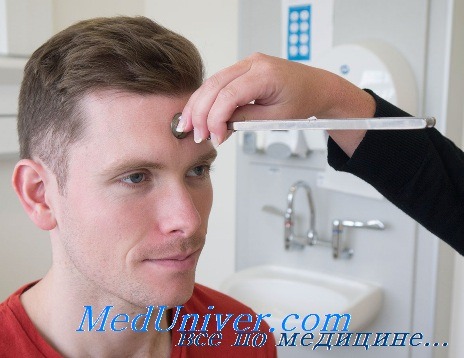
Опыт Вебера — техника выполнения, возможные ошибкиИз методов оценки костной проводимости наиболее старым и широко применяемым является опыт Вебера (1834). Этот опыт основан на том, что если звук одинаковой громкости доставляется в оба уха, то его источник не латерализуется; если же громкость звука, доставляемого в одно ухо, даже незначительно больше, то источник звука латерализуется в это же ухо, т. е. звук воспринимается этим ухом. Физически звук достигает и другого уха, но субъективно он не воспринимается. При опыте Вебера к середине темени приставляют ножку вибрирующего камертона. Распространение звука по черепу обычно происходит одинаково в обе стороны, а при одинаковом слухе на оба уха нет разницы в громкости восприятия и поэтому звук проецируется на середину головы. Если же закрыть одно ухо пальцем или заткнуть его ватой, т. е. создать искусственное препятствие для воздушного звукопроведения, то звук им воспринимается (латерализация звука). Такое же положение имеется при одностороннем заболевании среднего уха, при серной пробке в наружном слуховом проходе и при других нарушениях воздушного звукопроведения; в этих случаях при опыте Вебера имеется латерализация звука в больное ухо. Она объясняется тем, что создаются более благоприятные условия для восприятия звуков, доставляемых через кость: уменьшается маскируюшее действие внешнего шума, усиливается резонанс звуков, доставляемых через кость в барабанную полость. При одностороннем заболевании внутреннего уха или слухового нерва звук при опыте Вебера латерализуется в здоровое ухо. В этом случае условия маскировки, резонанса в обоих ушах одинаковы, доставка звука тоже одинакова, латерализация в лучше слышащем ухе объясняется тем, что звук этим ухом воспринимается громче.
Как проводится опыт Вебера? В практике чаще пользуются камертоном С128; можно брать и более высокие камертоны, но нужно иметь в виду, что они могут переслушиваться через воздух и таким образом дать неверный результат. Так, если поставить ножку камертона С512 или С2024 на темя, то при значительном поражении среднего уха с одной стороны звук, воспринятый через воздух, может быть латерализован в здоровое ухо, а не в больное, если он передается через кость. Низкий камертон имеет и то преимущество, что его восприятие раньше и больше понижается при поражении звукопроводящего аппарата. Известно, что нередко результат опыта Вебера зависит от высоты применяемого тона. При одностороннем заболевании внутреннего уха иногда латерализуются в здоровое ухо только высокие звуки, а низкие не латерализуются. Ножку камертона ставят на середину темени. Если на голове длинные волосы, камертон можно поставить на переносицу или на середину подбородка. Надо, однако, иметь в виду, что на латерализацию звука может влиять наличие экссудата в придаточных пазухах носа одной стороны. Результаты опыта отмечаются сокращенно таким образом: Вебер вправо, влево, посредине или стрелками. Опыт Вебера может быть произведен и с помощью костного телефона аудиометра. Это дает некоторые преимущества, так как в отличие от камертонов, колебания которых быстро затухают, звук сохраняет громкость и больной может лучше разобраться в латерализации звука. Возможные ошибки при опыте Вебера. Лица с резкой формой односторонней тугоухости и даже с глухотой иногда не латерализуют звук при опыте Вебера. Некоторые больные дают сбивчивые и путанные ответы. Из практики известно, что если заткнуть, например, правое ухо у больного, то на вопрос, в какое ухо направлен звук, он тут же отвечает: «конечно, в левое». Такой же ответ иногда получают при одностороннем гнойном среднем отите («конечно, в здоровое»). При некоторых формах поражения звуковоспринимающего аппарата опыт Вебера при максимальном звучании камертона бывает посредине, а затем по мере уменьшения громкости латерализуется в здоровое или лучше слышащее ухо. Это связано с феноменом рекутирования. — Также рекомендуем «Упрощенная ограниченная аудиометрия» Оглавление темы «Оценка нарушений слуха»:
|
Источник
Содержание
- Хронический гнойный средний отит
- Причины хронического гнойного среднего отита
- Классификация хронического гнойного среднего отита
- Симптомы хронического гнойного среднего отита
- Диагностика хронического гнойного среднего отита
- Лечение хронического гнойного среднего отита
- Прогноз хронического гнойного среднего отита
Хронический гнойный средний отит — гнойный воспалительный процесс в полости среднего уха, имеющий хроническое течение. Хронический гнойный средний отит характеризуется кондуктивной или смешанной тугоухостью, гноетечением из слухового прохода, болью и шумом в ухе, иногда головокружением и головной болью. Хронический гнойный средний отит диагностируется по данным отоскопии, исследований слуха, бактериологического посева ушных выделений, рентгенологических и томографических обследований височной кости, анализа вестибулярной функции и неврологического статуса пациента. Пациенты, имеющие хронический гнойный средний отит, лечатся как консервативными, так и хирургическими методами (санирующая операция, мастоидотомия, антротомия, закрытие фистулы лабиринта и др.).
Хронический гнойный средний отит
По определению ВОЗ хронический гнойный средний отит — это отит, более 14 дней сопровождающийся постоянным гноетечением из уха. Однако многие специалисты в области отоларингологии указывают на то, что хроническим следует считать средний отит с гноетечением, продолжающемся более 4 недель. По данным ВОЗ хронический гнойный средний отит наблюдается у 1-2% населения и в 60% случаев приводит к стойкому снижению слуха. Более, чем в 50% случаев хронический гнойный средний отит начинает свое развитие в возрасте до 18 лет. Хронический гнойный средний отит может стать причиной гнойных внутричерепных осложнений, которые в свою очередь могут привести к гибели больного.
Причины хронического гнойного среднего отита
Возбудителями при хроническом гнойном среднем отите, как правило, являются несколько патогенных микроорганизмов. Наиболее часто это стафилококки, протей, клебсиелла, псевдомония; в редких случаях — стрептококки. У пациентов с длительным течением хронического гнойного среднего отита наряду с бактериальной флорой зачастую высеваются возбудители отомикоза — дрожжевые и плесневые грибы. В подавляющем большинстве случаев хронический гнойный средний отит является результатом перехода в хроническую форму острого среднего отита. Развитие заболевания также возможно при инфицировании барабанной полости в результате травмы уха, сопровождающейся повреждением барабанной перепонки.
Возникновение хронического гнойного среднего отита бывает обусловлено высокой патогенностью возбудителей; нарушением функции слуховой трубы при евстахиите, аэроотите, аденоидах, хроническом синусите; развитием адгезивного среднего отита в результате повторяющихся острых отитов. Способствуют развитию хронического гнойного среднего отита из острого различные иммунодефицитные состояния (ВИЧ-инфекция, побочный эффект лечения цитостатиками или рентгенотерапии), эндокринопатии (гипотиреоз, ожирение, сахарный диабет), нерациональная антибиотикотерапия или неоправданное сокращение сроков лечения острого гнойного отита.
Классификация хронического гнойного среднего отита
Хронический гнойный средний отит имеет 2 клинические формы: мезотимпанит и эпитимпанит. Мезотимпанит (туботимпанальный отит) составляет около 55% и отличается развитием воспалительного процесса в пределах слизистой оболочки барабанной полости без вовлечения ее костных образований. На долю эпитимпанита (эпитимпано-антрального отита) приходятся остальные 45% случаев хронического гнойного среднего отита. Он сопровождается деструктивными процессами в костной ткани и во многих случаях ведет к образованию холестеатомы уха.
Симптомы хронического гнойного среднего отита
Основными клиническими признаками хронического гнойного среднего отита являются гноетечение из уха, понижение слуха (тугоухость), ушной шум, болевые ощущения в ухе и головокружение. Гноетечение может носить постоянный или периодический характер. В период обострения заболевания количество отделяемого, как правило, увеличивается. Если в барабанной полости происходит разрастание грануляционной ткани или имеются полипы, то отделяемое из уха может носить кровянистый характер.
Хронический гнойный средний отит характеризуется кондуктивным типом тугоухости, обусловленным нарушением подвижности слуховых косточек. Однако длительно протекающий хронический гнойный средний отит сопровождается смешанной тугоухостью. Возникающие при этом нарушения в работе звуковоспримающей части слухового анализатора вызваны пониженным в результате длительного воспаления кровообращением в улитке и повреждением волосковых клеток лабиринта медиаторами воспаления и токсическими веществами, образующимися в ходе воспалительной реакции. Повреждающие вещества проникают из барабанной полости во внутреннее ухо через окна лабиринта, проницаемость которых увеличивается.
Болевой синдром обычно выражен умеренно и возникает лишь в периоды, когда хронический гнойный средний отит переходит в фазу обострения. Обострение может быть спровоцировано ОРВИ, фарингитом, ринитом, ларингитом, ангиной, попаданием жидкости в ухо. В период обострения также имеет место повышение температуры тела и появление чувства пульсации в ухе.
Эпитимпанит имеет более тяжелое течение, чем мезотимпанит. Этот хронический гнойный средний отит сопровождается костной деструкцией, в результате которой образуются скатол, индол и пр. химические вещества, придающие ушному отделяемому зловонный запах. При распространении деструктивного процесса на латеральный полукружный каналец внутреннего уха, у пациента наблюдается системное головокружение. При деструкции стенки костного лицевого канала отмечается парез лицевого нерва. Эпитимпанит чаще приводит к развитию гнойных осложнений: мастоидита, лабиринтита, менингита, абсцесса головного мозга, арахноидита и пр.
Диагностика хронического гнойного среднего отита
Диагностировать хронический гнойный средний отит позволяют данные эндоскопии, исследований слухового анализатора, бактериологического посева отделяемого из уха, рентгенографии черепа, КТ и МСКТ черепа с прицельным исследованием височной кости.
Отоскопия и микроотоскопия проводятся после туалета наружного уха с тщательным очищением наружного слухового прохода. Они выявляют наличие перфорации в барабанной перепонке. Причем хронический гнойный средний отит, протекающий по типу мезотимпанита, отличается наличием перфорации в натянутой области барабанной перепонки, в то время как для эпитимпанита типично расположение перфорации в ненатянутой области.
Хронический гнойный средний отит характеризуется понижением слуха по данным аудиометрии, кондуктивной или смешанной тугоухостью по данным пороговой аудиометрии, нарушением подвижности слуховых косточек по данным акустической импедансометрии. Также проводится оценка проходимости евстахиевой трубы, электрокохлеография, отоакустическая эмиссия. Хронический гнойный средний отит, сопровождающийся вестибулярными расстройствами, является показанием для исследования вестибулярного анализатора путем электронистагмографии, стабилографии, видеоокулографии, прессорной пробы, непрямой отолитометрии. При наличие в клинике заболевания неврологических нарушений необходимы консультации невролога и МРТ головного мозга.
Лечение хронического гнойного среднего отита
Хронический гнойный средний отит без костной деструкции и осложнений может лечиться медикаментозными методами под амбулаторным наблюдением отоларинголога. Такая медикаментозная терапия направлена на снятие воспалительного процесса. В случаях, когда хронический гнойный средний отит протекает с костной деструкцией, она является по сути предоперационной подготовкой больного. Если хронический гнойный средний отит сопровождается парезом лицевого нерва, головной болью, неврологическими нарушениями и/или вестибулярными расстройствами, то это свидетельствует о наличии деструктивного процесса в кости и развитии осложнений. В такой ситуации необходимо скорейшая госпитализация пациента в стационар и рассмотрение вопроса о его хирургическом лечении.
Хронический гнойный средний отит обычно подлежит консервативному или предоперационному лечению в течение 7-10 дней. В этот период ежедневно производят туалет уха с последующим промыванием барабанной полости растворами антибиотиков и закапывание в ухо антибактериальных капель. Учитывая, что хронический гнойный средний отит сопровождается перфорацией в барабанной перепонке, в качестве ушных капель нельзя применять ототоксичные антибиотики аминогликозидного ряда. Можно использовать ципрофлоксацин, норфлоксацин, рифампицин, а также их комбинацию с глюкокортикостероидами.
С целью полной санации и функционального восстановления хронический гнойный средний отит с костной деструкцией нуждается в хирургическом лечении. В зависимости от распространенности гнойного процесса хронический гнойный средний отит является показанием к санирующей операции с мастоидопластикой или тимпанопластикой, атикоантротомией, мастоидотомией, лабиринтотомией и пластикой фистулы лабиринта, удалением холестеатомы. Если хронический гнойный средний отит сопровождается разлитым воспалением с угрозой развития осложнений, то проводится общеполостная операция на ухе.
Прогноз хронического гнойного среднего отита
Своевременно проведенная санация хронического гнойного очага в ухе обеспечивает благоприятный исход заболевания. Чем раньше проведено лечение, тем больше шансов на восстановление и сохранение слуха. В запущенных случаях, когда хронический гнойный средний отит приводит к значительным костным разрушениям и/или развитию осложнений, для восстановления слуха необходимо проведение реконструктивных операций. В отдельных случаях при наиболее неблагоприятном исходе пациентам требуется слухопротезирование.
Источник
Содержание
Хронический средний отит (otitis media chronica) — воспалительный процесс в среднем ухе, обусловленный стойкой перфорацией барабанной перепонки, постоянным, длительным или прерывистым гноеотделением из уха, нарушением слуха.
Это заболевание является продолжением острого гнойного процесса в среднем ухе. Его возникновение обусловлено вирулентностью микрофлоры в очаге воспаления, слабостью иммунных защитных реакций организма, нерациональным лечением, перенесенными общими заболеваниями, наличием аденоидов, недостаточной функцией слуховой трубы.
Заболевание может тянуться годами, десятилетиями и требует соблюдения многих обязательных условий в период лечения. Часто хроническое воспаление среднего уха бывает связано с перенесенным в детстве средним отитом, особенно при скарлатине, кори, гриппе. Возбудителем и поддерживающим стойкое воспаление в ухе фактором бывает кокковая флора, но особенно упорно протекает процесс, вызываемый протеем, синегнойной палочкой.
Клинически выделяют две формы хронического гнойного среднего отита — мезотимпанит и эпитимпанит.
Мезотимпанит
Мезотимпанит характеризуется длительным гноеотделением из уха, иногда с ремиссиями. Гной вязкий, клейкий, тягучий, в большом количестве, без запаха. Как правило, мезотимпанит не дает осложнений. Перфорация центрального типа занимает часть pars tensa, имеет различные размеры, но ее край не доходит до края барабанной перепонки, остается ее ободок.
Слух бывает снижен вследствие нарушения звукопроведения (ухудшение слышимости низких звуков, латерализация звука в сторону хуже слышащего уха, отрицательный опыт Ринне, кривая костной проводимости может быть в норме, воздушной — опускается до 40—60 дБ).
Для мезотимпанита типично поражение в основном только слизистой оболочки всех отделов среднего уха.
Эпитимпанит
Для данной формы хронического гнойного среднего отита характерно также длительное гноеотделение из уха, но отделяемое иное: густой, желтовато-зеленоватый гной с резким, гнилостным запахом, иногда с примесью крови. В ряде случаев определяются элементы холестеатомы. Перфорация краевая, занимает часть или всю pars flaccida, может быть дефект костной стенки надбарабанного пространства (аттика). Через перфорационное отверстие бывают видны грануляции яркокрасного цвета, полипы. Больной может указывать на головную боль в области виска, снижение слуха.
На рентгенограмме височных костей выявляется деструкция в области надбарабанного пространства.
Эпимезотимпанит
Для него характерны жалобы и признаки первых двух групп заболеваний. Эпимезотимпанит указывает на распространенность дефекта барабанной перепонки и разрушений в барабанной полости.
Отделяемое из уха имеет смешанный характер, снижение слуха выражено в значительной степени. На рентгенограмме фиксируются большие разрушения височной кости.
Лечение эпимезотимпанита. При мезотимпанитах в основном консервативное, направлено на прекращение гноеотделения, санацию полости носа, околоносовых пазух, носоглотки.
Оперативное вмешательство ограничивается аденотомией, операциями в полости носа, околоносовых пазухах. Медикаментозное лечение в основном местное: эвакуация вязкого секрета из уха, разжижение его для более полного отсасывания, применение антибиотиков, вяжущих средств, «уплотняющих» отечную слизистую оболочку, кортикостероидных препаратов, УФО, УВЧ, облучение расфокусированным гелий-неоновым лазером.
Спектр применяемых лекарственных препаратов для лечения больных гнойным мезотимпанитом очень широк.
Помимо спиртовых растворов ‘борной кислоты, используют колларгол, протаргол, софрадекс, диоксидин, растворы и порошки антибиотиков, слабый раствор (0,25 %) формалина, раствор фурацилина, 0,25 % раствор нитрата серебра, с успехом применяют также препараты озона (газообразный озон и озонированный изотонический раствор натрия хлорида). Последние особенно показаны больным, у которых высевается полирезистентная патогенная микрофлора к антибактериальным препаратам или наблюдается их непереносимость (аллергические реакции) и др. Часто бывает необходимо восстановление функции слуховой трубы. Для этого используют продувание ушей по Политцеру, катетеризацию труб.
При эпитимпаните применяют как хирургическое, так и консервативное лечение. Наряду с лекарственными средствами, которые используют при лечении больных мезотимпанитом, производят удаление грануляций и полипов из слухового прохода и барабанной полости, туширование слизистой оболочки химическими средствами, «уплотняющими» слизистую оболочку.
Для эвакуации содержимого из верхних этажей барабанной полости, отток из которых бывает затруднен, используют метод промывания надбарабанного пространства. В этом случае вместе с вводимой под определенным давлением промывной жидкостью (фурацилин, изотонический раствор натрия хлорида, спиртовые растворы борной, салициловой кислот) вымываются густой гной, плотные массы холестеатомы. Промывание должно проводиться теплыми растворами во избежание раздражения лабиринта многократно. Промывная жидкость играет роль не только эвакуирующего гной средства, но и оказывающего целебное воздействие на ткани уха.
Полипы удаляют под местным обезболиванием (раствором тримекаина, дикаина и др.) маленькой петлей, специальными щипцами.
Большей части больных с эпитимпанитом требуется оперативное вмешательство на височной кости. Операции могут быть экономными («щадящая» операция на ухе) и «радикальными», «общеполостными», объединяющими полость сосцевидного отростка, барабанную полость и наружный слуховой проход. Цель «радикальной» или экономной операции — предотвратить возможность тяжелых осложнений эпитимпанита (менингит, отогенный сепсис, абсцесс мозга и мозжечка, лабиринтит, парез лицевого нерва).
При щадящей операции, когда у больного выявлен «чистый» эпитимпанит, производят аттикоантротомию, стараясь сохранить элементы звукопередающей системы среднего уха, а следовательно, сохранить слух.
При «радикальной» операции добиваются тщательного удаления под микроскопом всех мельчайших очагов некроза костной ткани и проводят пластику образовавшейся полости за счет окружающих тканей кожи с целью добиться выстилки всей раневой поверхности эпидермальным слоем. Только полная эпидермизация стенок полостей уха позволяет надеяться на прекращение гноеотделения, прогрессирования деструктивного процесса.
В послеоперационном периоде требуется упорное долечивание с использованием витаминотерапии, местного применения антибиотиков, ферментов, физиотерапевтических методов — УФО, УВЧ, гелий-неоновой лазеротерапии.
В случае эпимезотимпанита в зависимости от степени разрушений в ухе, активности воспалительного процесса, характера отделяемого применяют комбинированные методы лечения (промывание надбарабанного пространства, удаление грануляций, прижигание, туширование слизистой оболочки соответствующими препаратами), а также прибегают к радикальной операции.
Таким образом, показаниями к санирующей радикальной операции на височной кости следует считать эпитимпанит с упорным гноеотделением и деструкцией костных стенок (о чем свидетельствуют наличие грануляций, полипов и данные рентгенологического исследования), эпитимпанит и его осложнения. При эпимезотимпаните показания к хирургическому лечению аналогичны.
После успешно проведенной санирующей операции и прекращения гноеотделения из уха в ряде случаев бывает показана операция по улучшению слуха — тимпанопластика. Эта операция применима при всех трех видах хронического воспаления среднего уха.
В зависимости от степени разрушения структур звукопроводящего аппарата приходится использовать различные виды тимпанопластики. Различают 5 типов тимпанопластики.
1. Если разрушена барабанная перепонка, цепь слуховых косточек сохранена, слуховая труба проходима, тугоухость только кондуктивного типа, гноеотделение отсутствует, то воссоздают искусственную барабанную перепонку из различных тканей (фасция мышцы, надхрящница, надкостница, консервированные ткани, например твердая мозговая оболочка). Она выполняет роль экрана по отношению к окну улитки и концентрирует давление звуковой волны на цепь слуховых косточек.
2. Если разрушены барабанная перепонка и молоточек, гноеотделение из уха устранено, слуховая труба проходима и выявлена тугоухость кондуктивного типа, то лоскут укладывают на сохранившуюся наковальню, связанную с подвижным стременем. Санируют костные полости надбарабанного пространства, сосцевидного отростка.
3. Если разрушены барабанная перепонка, молоточек и наковальня и наблюдается деструктивный процесс в костных структурах сосцевидного отростка, то лоскут укладывают в санированную полость таким образом, чтобы он касался головки подвижного стремени и в то же время экранировал окно улитки, создавая разницу звукового давления на окна лабиринта.
4. При разрушениях всей звукопередающей системы и сохранении лишь подвижного основания стремени лоскутом прикрывают нишу окна улитки. Лоскут экранирует нишу, и тем самым обеспечивается разница звукового давления на окна лабиринта.
5. При тотальном разрушении звукопередающей системы с фиксированным в нише окна преддверия основанием стремени на первых этапах становления тимпанопластики прибегали к созданию нового «овального окна» вблизи ампулы горизонтального полукружного канала, а круглое окно, как при четвертом типе операции, экранировалось тимпанальным лоскутом. Вновь созданное окно в полукружном канале закрывается также эластичным лоскутом (фасция, стенка вены).
Наиболее распространенным видом тимпанопласгики считается третий. Четвертый и пятый типы операции менее эффективны с точки зрения улучшения слуха, чем типы операции, при которых сохраняются слуховые косточки.
При всех типах тимпанопласгики обязательными условиями бывают сохранение функций слуховой трубы (даже ее искусственное восстановление), а также сохранность рецепторного отдела внутреннего уха.
Холестеатома
Представляет собой опухолевидное образование, состоящее из плотной массы эпидермиса, пропитанного холестерином. Холестеатома растет медленно, годами, достигает размеров горошины, лесного ореха и более. По мере увеличения полностью разрушает костные структуры как среднего, так и внутреннего уха, вызывая проникновение инфекции из гнойного очага в среднем ухе в окружающие области. Холестеатома имеет серовато-беловатую окраску, окружена оболочкой (капсулой). При нагноении холестеатома издает отвратительный гнилостный запах. В наружный слуховой проход она может проникать через перфоративное отверстие, в этом случае бывают видны ее крошковидные массы или чешуйки беловатой окраски.
Впервые холестеатома была описана Крувелье (1836), который назвал ее «жемчужной опухолью», подчеркнув особенности роста холестеатомы слоями от центра к периферии. Вирхов более подробно описал холестеатому и выделил «первичную» и «вторичную» холестеатомы.
Вторичная, как правило, возникает на фоне хронического воспаления, а первичная встречается в мозговой ткани. Существует много теорий образования и развития холестеатомы среднего уха. Одна из них объясняет ее образование врастанием эпидермиса через краевую перфорацию при эпитимпаните, отторжением эпителия, пропитыванием гноем, неуклонным ростом. Другая теория сводится к тому, что метаплазия эпителия в эпидермис и его отторжение приводят к развитию холестеатомы. Третья теория — теория «заблудившихся» клеток подразумевает, что эпидермальные участки, существующие в эмбриональном периоде, образуют холестеатому в полостях среднего уха. На рентгенограмме выявляется дефект, образованный холестеатомой в костных тканях.
Лечение холестеатомы. Наличие холестеатомы является абсолютным показанием к санирующей операции на височной кости. Только полное, тщательное удаление всей холестеатомы вместе с ее оболочкой может предотвратить ее рецидив.
Хронический экссудативный средний отит
Число больных экссудативным средним отитом постепенно увеличивается. Причиной этого считают очень широкое применение различных антибиотиков, начиная с детского возраста, что снижает процент гнойных заболеваний уха, но увеличивает процент различных форм экссудативного среднего отита.
Хронический экссудативный средний отит (гель-отит, серозный отит, евстахиит) характеризуется скоплением в барабанной полости, слуховой трубе и в клетках сосцевидного отростка большого количества клейкого и тягучего секрета. Этот желеподобный секрет нарушает подвижность цепи слуховых косточек, барабанной перепонки, лабиринтных окон.
Больных беспокоят стойкое снижение слуха, шум в ушах, ощущение переливания жидкости в ухе при перемещении головы. Заболевание возникает вследствие нарушения функций слуховой трубы, которое в свою очередь бывает обусловлено патологией полости носа (аденоиды, ринит, искривление перегородки носа) и резким увеличением количества бокаловидных клеток вблизи тимпанального отверстия слуховой трубы, вырабатывающих вязкий секрет.
Отоскопия (в том числе пневматической воронкой Зигле) позволяет различить уровень жидкости за барабанной перепонкой, воздушные пузыри в жидкости. Барабанная перепонка — от желтоватого до синюшного цвета.
На аудиограмме и тимпанограмме выявляется дисфункция среднего уха.
Лечение хронического экксудативного среднего отита. Санация носоглотки (аденотомия), восстановление вентиляционной и эвакуаторной функций слуховой трубы, продувание ушей, медикаментозное и хирургическое лечение. Проводят шунтирование барабанной полости, т.е. вводят через разрез перепонки специальную трубочку, через которую возможно введение лекарственных средств, уменьшающих секрецию желез, разжижающих секрет (в последующем его отсасывают).
Отверстие для шунта создают как при парацентезе, так и с помощью С02-лазера. Поскольку в развитии этой стойкой тугоухости кондуктивного типа существует аллергический фактор, проводят гипосенсибилизирующую терапию.
Адгезивный средний отит
Как правило, является следствием перенесенного острого или хронического воспаления в среднем ухе. Адгезивный («слипчивый») процесс в барабанной полости способствует фиксации рубцовой тканью подвижных элементов полости, что приводит к выраженной тугоухости, нередко шуму в ушах.
При отоскопии выявляют полиморфную картину: рубцовые изменения барабанной перепонки, ее втяжение в барабанную полость, смещение или полное отсутствие светового конуса на барабанной перепонке, участки, прикрытые истонченным прозрачным рубцом, лишенным естественной упругости барабанной перепонки. Сопутствующим признаком бывает нарушение проходимости слуховой трубы. Определяется тугоухость кондуктивного типа, выраженная в разной степени, вплоть до высокой, возможна смешанная тугоухость.
Лечение адгезивного среднего отита. Консервативные способы направлены на восстановление функции слуховой трубы, санацию полости носа, носоглотки, массаж фиксированной цепи слуховых косточек с использованием таких препаратов, как лидаза. Хирургическое лечение направлено на восстановление звукопередающей системы методами стапедо- и тимпанопластики.
Отосклероз
Достаточно распространенное заболевание костного лабиринта, приводящее к прогрессирующей тугоухости. Патологические изменения заключаются в образовании видоизмененных костных структур, в основном в области переднего края ниши окна преддверия. Эти костные образования распространяются с края ниши окна на связку вокруг подножной пластинки (основания) стремени, состоящей из волокон гиалинового хряща. Постепенно происходит замена компактной костной ткани края ниши окна преддверия и гиалинового хряща связки губчатой костью, которая захватывает и основание стремени. По мере распространения новообразованной кости и ее уплотнения уменьшается подвижность стремени в окне преддверия, что заканчивается полной фиксацией стремени, а следовательно, и нарушением звукопроведения. Наступает кондуктивная тугоухость.
Заболевание начинается в молодом возрасте, и его явные клинические признаки выявляются в 20—26 лет.
Несмотря на длительное изучение этого заболевания, его этиология до конца не установлена.
В подавляющем большинстве случаев болеют женщины, наблюдается факт наследственности; тугоухость заметно прогрессирует после беременности, родов.
Больные жалуются на прогрессирующую двустороннюю тугоухость, шум в ушах. При отоскопии не всегда можно обнаружить характерные для отосклероза изменения: очень широкий слуховой проход, отсутствие в нем серы, истонченность кожи слухового прохода, барабанной перепонки за счет атрофии срединного ее слоя.
Важным этапом в диагностике является исследование слуха. Больные лучше слышат высокие голоса, чем низкие, им кажется, что в шумной обстановке они слышат лучше, чем в тишине (феномен paracusis Willisii). Тимпанограмма типа «А».
На тональной аудиограмме типичным бывает разрыв между костной и воздушной проводимостью. Опыт Вебера — в сторону хуже слышащего уха, опыт Ринне отрицательный, опыт Желле отрицательный.
Для получения более подробной информации пожалуйста пройдите по ссылке
Консультация по поводу лечения методами традиционной восточной медицины (точечный массаж, мануальная терапия, иглоукалывание, фитотерапия, даосская психотерапия и другие немедикаментозные методы лечения) проводится по адресу: г. Санкт-Петербург, ул. Ломоносова 14,К.1 (7-10 минут пешком от станции метро «Владимирская/Достоевская»), с 9.00 до 21.00, без обеда и выходных.
Уже давно известно, что наилучший эффект в лечении заболеваний достигается при сочетанном использовании «западных» и «восточных» подходов. Значительно уменьшаются сроки лечения, снижается вероятность рецидива заболевания. Поскольку «восточный» подход кроме техник направленных на лечение основного заболевания большое внимание уделяет «чистке» крови, лимфы, сосудов, путей пищеварения, мыслей и др. – зачастую это даже необходимое условие.
Консультация проводится бесплатно и ни к чему Вас не обязывает. На ней крайне желательны все данные Ваших лабораторных и инструментальных методов исследования за последние 3-5 лет. Потратив всего 30-40 минут Вашего времени вы узнаете об альтернативных методах лечения, узнаете как можно повысить эффективность уже назначенной терапии, и, самое главное, о том, как можно самостоятельно бороться с болезнью. Вы, возможно, удивитесь — как все будет логично построено, а понимание сути и причин – первый шаг к успешному решению проблемы!
Источник

