Осложнения острого отита внутричерепные осложнения
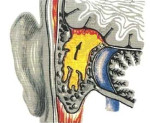
Отогенные внутричерепные осложнения – это совокупное название всех поражений внутричерепных структур, которые возникают на фоне заболеваний среднего или внутреннего уха. Клиническая картина включает синдром системной интоксикации, общую мозговую симптоматику и очаговые проявления поражений коры головного мозга. Диагностика основывается на анамнезе заболевания, физикальном обследовании, результатах спинномозговой пункции, лабораторных тестов, эхоэнцефалографии, КТ и МРТ. Лечение состоит из оперативной санации первичного и метастатического очага инфекции, массивной антибактериальной и симптоматической медикаментозной терапии.
Общие сведения
Отогенные внутричерепные осложнения (ОВО) в современной практике встречаются относительно редко. Согласно статистическим данным, они обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений.

Отогенные внутричерепные осложнения
Причины
Отогенные интракраниальные поражения возникают при острых или хронических гнойно-септических заболеваниях уха, в основном – барабанной полости и ее структур. Наиболее часто причиной их развития становятся хронический и острый средний отит, мезотимпанит, эпитимпанит, гнойный лабиринтит. В качестве патогенной микрофлоры выступают комбинации бактерий, среди которых преобладают кокки: стафилококки, стрептококки, несколько реже – пневмококки, диплококки. В некоторых случаях удается выделить синегнойную палочку, протея. Способствовать распространению инфекции за пределы полостей внутреннего или среднего уха могут:
- Снижение реактивности и резистентности организма. Быстрое проникновение микроорганизмов в полость черепа может быть обусловлено отсутствием адекватного иммунного ответа. Иммунодефицит наблюдается при злокачественных опухолях, длительном приеме цитостатиков, сахарном диабете и других системных заболеваниях, СПИДе, генетических аномалиях.
- Неправильное лечение первичных патологий. Длительное течение заболеваний приводит к гнойному расплавлению костных стенок полостей уха и проникновению патогенной флоры внутрь черепно-мозговой коробки. Это возможно как при полном отсутствии соответствующей терапии, так и при назначении неэффективных антибиотиков.
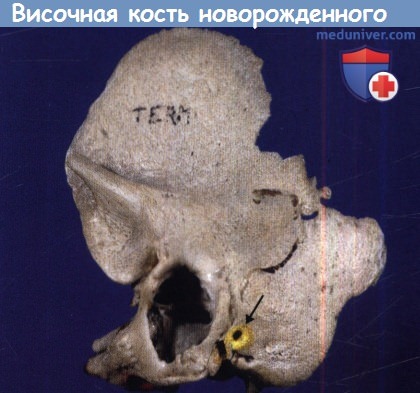
- Особенности строения височной кости. Вероятность инфекционного процесса увеличивается при врожденных аномалиях развития региональных костных структур: дегисценции стенок среднего уха, большом количестве складок или карманов пещеры, каналах сосудисто-нервных анастомозов, открытой каменисто-чешуйчатой щели у младенцев. Также сюда можно отнести ранее перенесенные оперативные вмешательства, тяжелые травмы.
Патогенез
В основе патогенеза лежит проникновение инфекционных агентов и гнойного экссудата в интракраниальную полость одним из четырех путей: контактным, преформированным, лабиринтогенным или гематогенным. В первом случае поражения внутричерепных структур являются результатом разрушения костных стенок кариозным процессом, что встречается при эпитимпаните, фронтите. Распространение инфекции может происходить в следующих направлениях: в среднюю черепную ямку из крыши барабанной полости, в сигмовидный синус или мозжечок из сосцевидного отростка, в заднюю черепную ямку по водопроводам преддверия и улитки, из внутреннего уха к передней ямке и пещеристой пазухе через переднюю стенку среднего уха.
Преформированный путь инфицирования представляет собой проникновение инфекции по периваскулярным и периневральным путям. Лабиринтогенный вариант актуален только для лабиринтитов, заключается в воспалительном поражении водопровода улитки и внутреннего слухового прохода с переходом на подпаутинное пространство задней части черепной полости. Гематогенный и лимфогенный пути наблюдаются при генерализации заболевания, реже – при гнойном расплавлении стенок региональных вен, артерий. Важную роль играет угнетение фагоцитоза, снижение бактерицидной̆ активности сыворотки крови и лизоцима, повышение концентрации b-лизинов, функциональное состояние гематоэнцефалического барьера.
Классификация
Несмотря на практически идентичную этиологию, из-за отличающихся путей распространения инфекции при заболеваниях полостей уха могут развиваться поражения различных интракраниальных структур. Возможны случаи перехода одной формы в другую и комбинации нескольких вариантов. В настоящее время принято выделять следующие формы отогенных внутричерепных осложнений:
- Экстрадуральный абсцесс – скопление гнойных масс между твердой мозговой оболочкой и внутренней поверхностью костей черепа. Типичная локализация – средняя и задняя черепная ямка. Является осложнением патологических процессов в барабанной полости, эпитимпанита.
- Субдуральный абсцесс – поражение, характеризующееся накоплением гноя между твердой и паутинной мозговой оболочкой. Обычно возникает в области средней или задней черепной ямки на фоне холестеатомного среднего отита или лабиринтита соответственно.
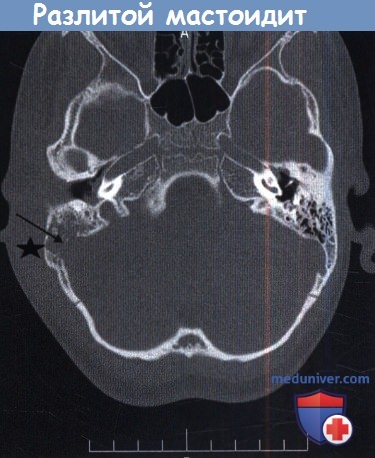
- Разлитой гнойный менингит (лептоменингит) – воспаление мягкой и арахноидальной оболочки головного мозга, сопровождающееся выделением гнойного экссудата и внутричерепной гипертензией. Преимущественная локализация – основание головного мозга.
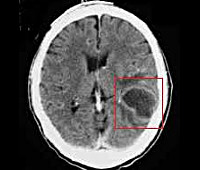
- Абсцесс головного мозга, мозжечка – патологические полости, ограниченные пиогенной мембраной и заполненные гнойными массами. Типичное расположение при отогенном происхождении – височная доля, мозжечок.
- Тромбоз венозных синусов – образование инфицированного тромба, закупоривающего просвет сигмовидного или другого синуса мозговой оболочки. Развивается при тяжелых гнойных средних отитах.
- Отогенный сепсис – вторичное осложнение, сопровождающееся проникновением в системный кровоток гноеродной микрофлоры и продуктов ее жизнедеятельности из первичного очага. Возникает на фоне уже сформированного синус-тромбоза, абсцессов или лептоменингита.
Симптомы
Клиническая картина всех форм ОВО представлена интоксикационным синдромом, общемозговой и очаговой симптоматикой. Исключение составляют абсцессы мозжечка и головного мозга, которые довольно часто протекают бессимптомно. Поражения интракраниальных структур развиваются при уже имеющихся заболеваниях органа слуха, из-за чего их начало «смазано». Зачастую на их возникновение указывает отсутствие позитивной динамики и ухудшение общего состояния на фоне проводимого лечения. При формировании внутричерепных поражений отмечается дальнейшее усугубление синдрома интоксикации, проявляющееся повышением температуры тела до 39,5-41,0 °С, ярко выраженной общей слабостью и недомоганием, утратой аппетита, бессонницей.
Общемозговая симптоматика появляется позже, поскольку она обусловлена повышением внутричерепного давления и отеком тканей ЦНС. Ее ранним проявлением становится сильная диффузная острая или тупая головная боль давящего, распирающего или пульсирующего характера. На высоте боли и в утреннее время возникает тошнота и рвота, не проносящая облегчения. В последующем может формироваться нарушение сознания в виде сомноленции – заторможенности, патологической сонливости, потери ориентации в пространстве и времени, апатии. Реже отмечается бред, слуховые и зрительные галлюцинации. В тяжелых случаях наблюдается судорожный синдром, сопор, кома.
Очаговая симптоматика зависит от локализации инфекционного процесса в коре головного мозга. При поражении лобной доли определяется шаткость ходьбы, монопарез или гемипарез, моторная афазия, аносмия, реже – эпилептиформные приступы. При нарушениях в теменной области теряется тактильная чувствительность и кинестезия, возникает дислексия, дисграфия, дискалькулия, географическая агнозия. Дисфункция височной доли характеризуется шумом в ушах, слуховыми галлюцинациями, сенсорной афазией, амнезией, сложными парциальными припадками. Наличие очага в затылочной области коры сопровождается нарушением зрения, зрительной агнозией, макропсией или микропсией, визуальными галлюцинациями. Абсцессы мозжечка приводят к атаксии, спонтанному нистагму, невозможности координировать мелкие движения пальцев рук и дисдиадохокинезии.
Диагностика
Из-за большого количества проявлений и частой «стертости» симптоматики постановка диагноза затруднительна. На первый план выходят дополнительные методы исследования, помогающие оценить состояние внутричерепных структур, а анамнестические данные и физикальный осмотр играют вспомогательную роль. При опросе больного или его родственников отоларинголог уточняет ранее установленный диагноз, динамику развития заболевания, наличие сопутствующих патологий. Используются результаты следующих исследований:
- Общий осмотр. Определяются позитивные менингеальные симптомы, артериальная гипертензия или гипотензия, тахикардия, снижение или повышение сухожильных рефлексов, очаговая неврологическая симптоматика, отоскопические изменения, пирамидные симптомы.
- Общий анализ крови. Развитие ОВО характеризуется нарастанием лейкоцитоза, выраженным смещением лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышением СОЭ. При сепсисе назначается посев крови на стерильность.
- Люмбальная пункция. Метод информативен при менингитах, энцефалитах. При спинномозговой пункции ликвор несколько мутный, вытекает под высоким давлением. В его составе лейкоциты преобладают над лимфоцитами, обнаруживается низкий уровень глюкозы и высокий уровень белка, цитоз превышает 1000 на 1мм3.
- Эхоэнцефалография. Позволяет выявить внутричерепные объемные процессы. На их наличие указывает смещение срединного эха (М-Эхо) до 1,5-3 мм. При абсцессах мозжечка метод может оказаться неинформативным.
- КТ или МРТ головного мозга. Исследования дают возможность четко визуализировать локализацию абсцессов или очагового энцефалита, определить их размеры, выявить перифокальный отек, дислокацию и деформацию желудочков мозга. Контрастные методики показаны при подозрении на тромбоз кавернозного или сигмовидного синуса.
Лечение отогенных внутричерепных осложнений
Лечение больных с ОВО проводится в условиях специализированного отоларингологического отделения или блока реанимации и интенсивной терапии. Комплекс терапевтических мероприятий включает санацию первичного очага инфекции, дезинтоксикацию, устранение септических осложнений, массивную медикаментозную поддержку. Применяются следующие методики:
- Оперативное вмешательство. Объем операции напрямую зависит от первичного заболевания, характеристик метастатических поражений. Как правило, абсцессы ЦНС санируются и дренируются через трепанационное отверстие. Реже выполняют открытые операции с вскрытием полости и полным удалением образования вместе с капсулой.
- Антибактериальная терапия. Представлена комбинациями антибиотиков широкого спектра действия в субмаксимальных или максимальных дозах. Препараты вводятся одновременно внутривенно и внутримышечно, что позволяет быстро достичь терапевтической дозы в спинномозговой жидкости. При тяжелом течении возможны инъекции медикаментов непосредственно в спинальный канал.
- Патогенетические и симптоматические средства. В обязательном порядке проводится дезинтоксикационная и дегидратационная инфузионная терапия плазмозаменителями, растворами глюкозы. Для предотвращения отека головного мозга показано введение глюкокортикостероидов, кокарбоксилазы. Купирование судорог осуществляется при помощи седуксена. При синус-тромбозах в схему лечения включают прямые антикоагулянты и фибринолитики.
Прогноз и профилактика
Прогноз в большинстве случаев тяжелый. При раннем выявлении внутричерепных поражений исход заболевания чаще благоприятный. В сложных ситуациях, при сочетании двух и более форм ОВО показатель летальности даже при условии полноценного лечения составляет от 5 до 25%. Профилактические мероприятия подразумевают своевременную адекватную терапию заболеваний среднего и внутреннего уха, точное соблюдение рекомендаций лечащего отоларинголога, коррекцию сопутствующих иммунодефицитных состояний, эндокринных нарушений, врожденных и приобретенных аномалий развития височной кости.
Источник
Все осложнения острого среднего отита — воспаления ухаКак писал Shambaugh в предисловии к книге «Хирургия уха», «ни одна отрасль медицинской науки не была изменена на более глубоком уровне, не продвинулась быстрее и не получила столько пользы от сульфаниламидов и антибиотикотерапии, как хирургия уха». Авторы вспоминают рассказы очевидцев о том, как после введения антибиотиков в Чикаго чудесным образом освобождались инфекционные больницы; это изменения нашло отражение и в отологии. В настоящее время проблема более коварна. Для молодого отиатра неприятным сюрпризом станут последствия вирусного поражения организма, когда у пациента с отитом в течение 12 часов развивается коматозное и почти предсмертное состояние. При написании данной главы авторы ставили задачу каталогизации и обобщения современных представлений о местных и внутричерепных осложнениях среднего отита в надежде, что катастрофические осложнения могут быть предотвращены при своевременном вмешательстве. Средний отит — это воспаление части или всего мукопериоста слуховой трубы, барабанной полости, антрума и всех пневматизированных пространств височной кости. Осложнения среднего отита определяются как распространение инфекции за пределы среднего уха. Как хронический, так и острый средний отит могут вызывать осложнения. До применения антибиотиков 52% осложнений были связаны с вирулентным острым средним отитом. В настоящее время наиболее частые осложнения возникают на фоне хронического среднего отита. Заболеваемость и смертность от осложнений можно минимизировать если хорошо знать специфические виды дренажа уха, основу патологического процесса, ранние проявления и симптомы осложнений. Эти обобщения важны в настоящее время, так как редкость возникновения осложнений ограничивает личный опыт многих отиатров.
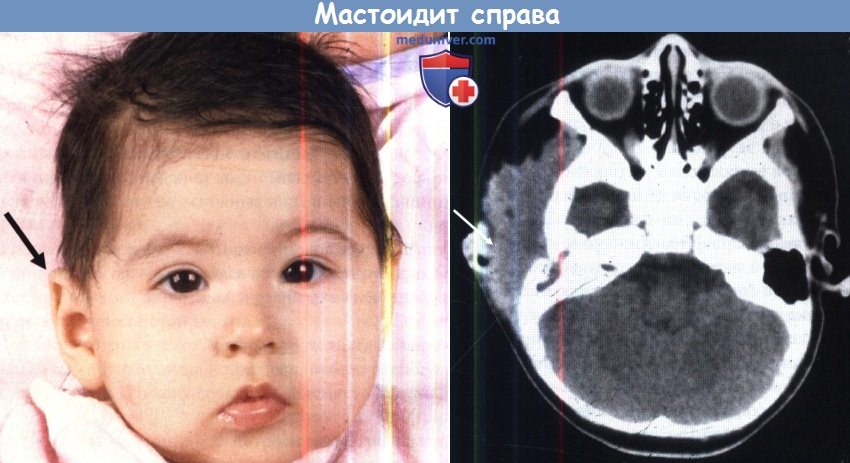
а) Перфорация pars tensa барабанной перепонки как осложнение острого воспаления уха. Острый средний отит бактериальной природы обычно поражает детей дошкольного возраста, как правило, источником инфекции является носоглотка. Первоначально воспаление в среднем ухе протекает с нагноением, осложнениями и их разрешением. За экссудацией серозно-фиброзного содержимого в среднем ухе следует воспалительная стадия, гиперемия и отек слизистой оболочки. При нарастании объема жидкости в среднем ухе давление на барабанную перепонку увеличивается, и если не выполнена миринготомия, происходит перфорация барабанной перепонки, обычно в передне-нижнем квадранте. Боль стихает, интоксикация и лихорадка уменьшаются. В большинстве случаев после стихания воспаления перфорация спонтанно закрывается. В европеоидной популяции перфорация персистирует у 2% пациентов. Снижение слуха ассоциировано с перфорацией и обычно умеренное. Пробы Вебера и Ринне положительные с обеих сторон. Аудиометрические исследования подтверждают камертональные тесты. Причины кондуктивной тугоухости при перфорации барабанной перепонки рассмотрены в отдельной статье на сайте. Перфорация барабанной перепонки может быть закрыта хирургическим методом. Каковы шансы на успех мирингопластики в таких случаях? Дисфункция слуховой трубы уменьшает шансы успешной мирингопластики. К сожалению, точная предоперационная оценка слуховой трубы невозможна. Состояние противоположной слуховой трубы не является определяющим. Лучшая корреляция определяется между дисфункцией слуховой трубы и пневматизацией сосцевидного отростка. Результат эффективности мирингопластики тем выше, чем лучше пневматизация сосцевидного отростка, достигая 95%. б) Острый мастоидит/субпериостальный абсцесс как осложнение острого среднего отита. Острый мастоидит представляет собой распространение воспаления острого среднего отита на антрум и клетки сосцевидного отростка. Такое распространение возможно через вход в пещеру, соединяющий эпитимпанум с антрумом. По данным Nager, «легкое течение острого мастоидита всегда сопровождает острый средний отит, однако воспалительный процесс локализуется в надкостнице». Таким образом, любое воспаление барабанной полости лучше называть тимпаномастоидит. Обычные КТ и МРТ исследования выявляют «мастоидит» даже при отсутствии клинических данных, боли и болезненности над сосцевидным отростком или любого доказательства разрушения костных ячеек. В таких случаях несоответствия необходимо проследить развитие тимпатномастоидита в субпериостальный абсцесс: если во время тимпаномастоидита вход блокирован воспалительной тканью, слизисто-гнойное содержимое может скапливаться в антруме и смежных ячейках. При усугублении инфекционного процесса, продолжающемся блоке входа в пещеру и неадекватной антибактериальной терапии может возникнуть ретроградный тромбофлебит с отеком и целлюлитом мягких тканей заушной области, вызывая ипсила-теральную боль в заушной области, отек и индурацию. Если гнойный процесс не дренируется спонтанным или хирургическим путем, происходит разрушение костных стенок клеток сосцевидного отростка, что приводит к сливному мастоидиту. Начиная с этой стадии, прогрессирование идет непрерывно с возможностью следующих осложнений:
В многоцентровом исследовании 223 случаев мастоидита/острого среднего отита, Luntz et al. выявили, что в 88% случаев мастоидит возник у детей в возрасте до восьми лет. При поступлении в стационар в 22% случаях имелись местные или интракраниальные осложнения. Наиболее часто выявляли изолированную флору: Streptococcus pneumoniae, Streptococcus puogenes, Staphylococcus aureus, Staphylococcus (коагулазонегативный), Haemophilus influenzae, Pseudomonas aeruginosa. Культуры Pseudomonas spp. выявлены у 18 пациентов (8%), но следует отметить, что у 50% из них образец материала был взят из наружного слухового прохода. У 12 из 18 пациентов излечение произошло без осложнений, хотя противосинегнойные антибиотики не использовались. Эти авторы также обнаружили, что лечение антибактериальными каплями при остром среднем отите не гарантирует отсутствие мастоидита. Ранняя миринготомия позволяет обеспечить менее осложненное течение мастоидита. Несливной мастоидит эффективно лечат, используя внутривенное введение специфических антибиотиков, миринготомию и установление вентиляционной трубки (шунта). Однако в 20% случаев такого лечения недостаточно, и необходимо выполнить кортикальную мастоидэктомию. Внимательное наблюдение за такими детьми, позволяет предотвратить развитие серьезных осложнений. Разлитой мастоидит и субпериостальный абсцесс требуют детальной оценки и выполнения рентгенологического обследования. Лечение включает антибактериальную терапию препаратами четвертого поколения, миринготомию и кортикальную мастоидэктомию. Важно помнить, что у младенцев и маленьких детей шилососцевидное отверстие располагается на латеральной поверхности сосцевидного отростка. Следовательно, заушный разрез должен быть модифицирован и не должен спускаться ниже дна наружного слухового прохода с мониторингом лицевого нерва. Иммунокомпрометированные пациенты более восприимчивы к развитию разлитого мастоидита. Пациент на рисунке ниже был ВИЧ-позитивным. После эпизода острого среднего отита развился зигоматицит. При неадекватном лечении острого среднего отита могут возникнуть осложнения. Подострое течение среднего отита, следствие неадекватной терапии, замедляет стихание первичных симптомов острого отита, с прогрессированием заболевания и формированием острого мастоидального абсцесса без типичной интоксикации. Holt и Gates описали опыт лечения девяти пациентов с так называемым маскированным мастоидитом, у которых возникли интратемпоральные и/или внутричерепные осложнения. История заболевания в таких случаях представляет персистируютцее слабое раздражение, диарею и пульсацию в ухе после кажущегося улучшения острого отита после применения антибактериальных препаратов. Вялотекущее воспаление было обнаружено Meyerhoff et al. в височных костях при остром среднем отите. Основываясь на клинических данных, авторы заключили, что анаэробная флора, такая как Peptococcus spp. и Bacteriodes spp., развиваются в анаэробной среде сосцевидного отростка при блоке входа в пещеру грануляционной тканью. Эти анаэробные микроорганизмы обладают высокой вирулентностью и приводят к развитию остеита с минимальной или отсутствующей болью. У пациента на рисунке ниже выявлен безболезненный отек заушной области. Как часто бывает в таких случаях, барабанная перепонка утолщена, но интактна. При КТ выявлен субпериостальный абсцесс, потребовавший хирургического дренирования и кортикальной мастоидэктомии. В девяти случаях маскированного мастоидита Holt и Gates обнаружили ассоциированные осложнения, включавшие эпидуральный абсцесс (2 случая), паралич лицевого нерва (1), менингит и эпидуральный абсцесс (1), менингит (2), абсцесс мозга (2), и энцефалит (1). Важно очень внимательно следить за этим коварным заболеванием и при возможности выполнять КТ височной кости для исключения осложнений. При остром осложнении среднего отита необходимо выполнить КТ с контрастированием для выявления тромбофлебита или внутричерепных осложнений.
в) Петрозит как осложнение острого среднего отита. Петрозит (известный как апицит) — воспаление пневматизированных ячеек каменистой порции височной кости и редкое осложнение острого среднего отита. У многих людей верхушка пирамиды височной кости мало пневматизирована, при этом выделяют два основных вида пневматизации: Schuknecht классифицировал петрозит на острый и хронический. Острый петрозит: С точки зрения патологии острый петрозит аналогичен острому тимпаномастоидиту, описанному ранее. В большинстве случаев воспаление разрешается самостоятельно, бессимптомно. Если продукты воспаления сохраняются, то может возникнуть остеит в верхушке пирамиды височной кости, что приводит к диплопии и ретро-орбитальной боли. Компрессия отводящего нерва в канале Дорелло под связкой Грубера (каменисто-клиновидной), вызывает паралич ипсилатеральной латеральной прямой мышцы. Ипсилатеральный тройничный нерв, расположенный на верхушке пирамиды, также воспаляется, что приводит к ретро-орбитальным болям. Триада симптомов: средний отит, ипсилатерельная ретро-орбитальная боль, парез отводящего нерва известна как синдром Градениго. Диагноз подтверждается КТ-исследованием височной кости с высоким разрешением. Хронический пертозит: В дополнение к воспалительным изменениям происходит формирование новой костной ткани и резорбция. Остеит, затрагивающий костный лабиринт, твердую мозговую оболочку или вены, может вызывать лабиринтит, менингит, эпидуральный абсцесс или абсцессы мозга. Лечение петрозита включает системную антибактериальную терапию и хирургический дренаж. Первый этап включает выполнение мастоидэктомии с обнажением полукружных каналов. В этом случае можно подойти к верхушке несколькими доступами в зависимости от расположения инфекционного процесса, пневматизации височной кости и слуха. При глухом ухе транслабиринтный и чрезуш-ный доступы являются наиболее простыми и обеспечивают хороший обзор верхушки. Данный доступ возможен и при сохранившемся слухе, когда клиническое состояние угрожает жизни пациента, так как этот подход считается более удобным и безопасным, однако приведет к потере слуха. При переднем расположении более оптимальным считается трансулитковый доступ. При слышащем ухе подвисочный и подулитковый доступы обеспечивают подход к переднему расположению патологического очага. Ретролабиринтные или субаркуатные доступы позволяют выполнить дренаж задних клеток с сохранением слуха. г) Паралич лицевого нерва как осложнение острого воспаления уха. У детей чаще возникает вторичный паралич лицевого нерва после перенесенного острого среднего отита. Как и при других осложнениях острого среднего отита, риск развития снижает назначение антибиотиков. Обычно первые симптомы паралича возникают спустя несколько дней после начала острого среднего отита. Паралич лицевого нерва редко возникает как начальный симптом острого среднего отита. Патофизиология: Пути распространения патологического процесса: Микроорганизмы, вызывающие паралич лицевого нерва, схожи с таковым при остром среднем отите. Гнойный процесс или остеит вокруг обнажившегося нерва приводит к воспалению и отеку нерва. Токсины и ишемия играют второстепенную роль. Лечение:
д) Лабиринтит как осложнение острого воспаления уха. По классификации Schuknecht выделяют три типа лабиринтита: Серозный лабиринтит является осложнением острого или хронического среднего отита. Предполагается, что экзотоксины бактерий проникают во внутреннее ухо через овальное или круглое окно или фистулу лабиринта. Как осложнение острого среднего отита наиболее вероятны первые два пути распространения инфекции. Согласно Schuknecht, в острой фазе нет клинических признаков для дифференци-ровки серозного и гнойного лабиринтита. Диагноз ретроспективный. Если вестибулярные и слуховые функции частично или полностью восстанавливаются, можно сделать вывод о том, что лабиринтит был серозным. Margolis et al. исследовали слух на высоких частотах у детей, перенесших острый средний отит в контрольной группе. Было обнаружено, что в группе детей, перенесших острый средний отит, снижение слуха на высоких частотах встречалось чаще. В дополнение к антибактериальной терапии среднего отита при выявлении или подозрении на лабиринтит следует назначать адьювантную терапию глюкортикостероидами. — Также рекомендуем «Все осложнения хронического среднего отита — хронического воспаления уха» Оглавление темы «Осложнения среднего отита.»:
|
Источник