Осложнениями острой пневмонии могут быть

Осложнения пневмонии это патологии или синдромы, возникающие в результате воспаления легких. Тяжелые последствия болезни могут проявиться непосредственно в самой бронхо-легочной системе, а также в других органах организма. Появление осложнений ухудшает прогноз, негативно влияет на течение болезни и ее лечение. Больным потребуется обязательная госпитализация и пересмотр тактики воздействия.

Как предотвратить осложнения.
Причины возникновения осложнений
Современная медицина не относит легочную пневмонию (рентгенография на фото) к категории особо опасных болезней. Своевременное и адекватное лечение приводит к полной ликвидации инфильтративных изменений в легочной паренхиме и у пациента наступает полное клиническое выздоровление.
Квалифицированный врач пульмонолог осведомлен о том, что отсутствие клинических показателей после проведенной терапии не всегда означает отступление недуга. Болезнь может затаиться, начав рецидивировать после нескольких недель или месяцев.
Очаг воспаления вызывает повторные патологические процессы, поражая при этом все новые области организма. В то же время дальнейшая миграция патологического очага не возникает на ровном месте.
Этому процессу должно сопутствовать ряд факторов связанных с лечением, самим болезнетворным агентом или ослабленным по разным причинам организмом.

Самолечение как причина осложнений.
Причины возникновения осложнений:
- Неправильное лечение. Связано с нежеланием больного проходить лечение в стационаре. Особенно опасно лечение, если не выявлен возбудитель. Категория патогена очень важна при подборе лекарственных препаратов.
- Употребление алкоголя. Всем известно, алкоголь и антибиотик не совместимые вещи. Основу лечения больных пневмонией составляет прием антибиотиков. Нарушая этот запрет, больные подвергают себя огромной опасности. Причем осложнения пневмонии у взрослых в форме токсического поражения печени могут проявиться значительно позже.
- Снижение иммунитета. Группа лиц со сниженной сопротивляемостью организма – это люди с заболеваниями, угнетающими иммунную систему. К ним относят СПИД, раковые патологии, возможно прием препаратов направленных на снижение иммунитета.
- Возраст. Пожилых пациенты в возрасте более 60 лет или детей до 2 лет, в силу их слабой сопротивляемости внутренним угрозам, относят к группе риска.
- Хронические заболевания бронхо-легочной системы. Осложнениями считаются патологии причинным фактором, которых выступило воспалительное поражение легких. Поэтому, сочетание ХЗЛ и пневмонии может явиться катализатором рецидивов патологических синдромов: выпот, одышка, повышение температуры, кашель.
- Распространение инфекции по всему организму. Попадание патологического агента или продуктов его жизнедеятельности приводит к очень серьезным последствиям.

Антибиотики в сочетании с алкоголем.
При поступлении пациента в пульмонологическое отделение, необходимо учитывать все особенности его организма и течения болезни. Рентгенологическое выздоровление не должно ввести в заблуждение опытного специалиста. Проанализировать все имеющиеся факторы риска, пульмонолог должен убедиться в полном морфологическом исцелении пациента.
Как можно избежать тяжелых последствий во время лечения

Лица преклонного возраста часто сталкиваются с осложнениями ввиду снижения иммунных показателей.
Прежде чем разобраться с тем, как избежать губительных последствий для организма связанных с заболеванием, необходимо уточнить первопричину осложнений. Пневмония – это группа заболеваний характеризующихся воспалительным поражением бронхо-легочной системы. Возбудителем выступают бактерии, вирусы и грибки.
Медицина давно классифицировала возбудителей и научилась эффективно с ними бороться. В то же время, знания и опыт пульмонологов направленные на борьбу с патогенными агентами не всегда доводятся до логического конца.
Факторы, связывающие патогенных агентов и вызванные ими патологические синдромы, можно условно разделить на три основные группы:
- непосредственно сам возбудитель;
- эффективность лечения;
- состояние больного.
Если причинный агент определен правильно, то для врача не представляет трудностей назначить правильное лечение. Неопределенная инфекция или несколько возможных ее вариантов, приводит к сложностям в подборе правильной лекарственной терапии.
С бактериями не возникает сложностей при их верификации, то имея дело с грибками или вирусами, могут возникнуть проблемы. Грибковые и вирусные пневмонии носят волнообразный характер течения, что приводит к смазанной клинической картине. Соответственно в этом случае лечение может начаться с опозданием, и негативные последствия практически неизбежны.

Чаще осложнения возникают при грибковой и вирусной пневмонии.
Для эффективного лечения потребуется правильно подобранный лекарственный препарат, и ежедневное обследование лечащим врачом пациента, на момент функциональных изменений в организме. От этого будет зависеть срок полного выздоровления больного.
В ситуации, когда известен патогенный агент, правильно подобрана терапия, а недуг отягощается тяжелыми синдромами, необходимо искать причину в самом больном. У него может быть ослаблена иммунная система или болезни могут сопутствовать другие патологии.
Попадая в кровь патогенные микроорганизмы или продукты их жизнедеятельности должны подвергнуться «атаке» иммунитета организма. По причине его ослабления этого не происходит. Дальше возбудитель идет по кровотоку, приводя к патологическим синдромам.
На то, какие осложнения могут быть после пневмонии, влияние оказывает сопутствующие заболевания. В этом случае главной причиной выступают патологии легкого и сердечнососудистой системы.

Осложнения возникают на фоне сопутствующих заболеваний легких.
Таким образом, достоверные сведения о возбудителе, правильно назначенная лекарственная терапия и тщательное изучение состояния больного, гарантируют адекватное лечение без осложнений.
Виды осложнений

Астма как осложнение пневмонии.
Тяжесть течения пневмонии зависит от выраженности синдромов возникающих на ее фоне. Все эти отклонения провоцируются тем же агентом, что и сама первичная болезнь. Несмотря на первичную легочную локализацию, осложнения воспаления легких могут развиться вне бронхо-легочной системы. В зависимости оттого, где возникают осложнения, их делят на легочные и внелегочные.
Могут проявляться такие легочные осложнения:
- Абсцесс легкого. Обычное явление при стафилококковом поражении. Мелкие гнойнички путем сливания образуют более крупные, что приводит к их прорыву.
- Обструктивный бронхит. Является продолжением гнойного процесса, в результате которого гной попадает в бронхи, приводя к их обструкции.
- Бронхиальная астма аллергического происхождения. Развивается на фоне астматического бронхита, появление которого связано с гнойным воспалением.
- Пневмоторакс. Развивается после попадания гноя в плевру.
- Гангрена тканей легкого. В результате жизнедеятельности возбудителей образуются токсины. Растворяясь в легочных тканях, токсины образуют в них полости. В этих патологических емкостях происходит омертвение тканей.
- Пневмосклероз. Присоединяется в результате деструктивных процессов, вызванными разрастающейся легочной соединительной тканью.
- Дыхательная недостаточность. Поражениями токсинами альвеол приводит к их слипанию, а нарушение капиллярного барьера ведет к попаданию жидкости. В слипшихся альвеолах не происходит газообмена, а наличие жидкости в них считается серьезной патологией.
Распространенные внелегочные осложнения:
- Сердечнососудистые. Являются частыми спутниками воспаления легких, развиваются в результате токсического поражения миокарда. Происходит нарушение циркуляции крови, в результате начинается выпотевание и отек легких. Отягощаться пневмония может следующими сердечными патологиями: перикардиты, миокардиты, эндокардиты.
- Инфекционно токсический шок. Развивается как результат накопления токсинов бактериального происхождения, попадания возбудителей в кровоток, распада клеток. Появляются тромбы в сосудах, ухудшается кровоснабжение, начинается сепсис. Подобное течение болезни значительно повышает вероятность смерти пациента.

Инфекционно-токсический шок.
Можно выделить следующие патологии, развитие которых связано с возбудителем пневмонии:
- ДВС синдром;
- менингит;
- нейротоксикоз;
- энцефалит;
- анемия;
- ацидоз.
Важно! Осложнения после воспаления легких у взрослых и детей могут проявляться по-разному, и зависит от многих факторов. Нейротоксикоз как осложнение пневмонии чаще проявляется у детей, по причине не донца сформированной системы защиты. Характеризуется поражением токсинами коры головного мозга.

Возбудитель пневмонии может поразить кору головного мозга.
Непосредственно сам возбудитель в первичном очаге практически не представляет серьезной опасности. Бороться с ним эффективно и безболезненно давно научились. Наибольшую, даже смертельную опасность представляют осложнения связанные с ним. Попадание агента в кровоток или бактериальных токсинов, подвергает пациента смертельной опасности.
Лечение

Лечение осложнений требует госпитализации пациента.
Инструкция по лечению воспаления легких (на видео в этой статье) предполагает использование антибактериальных препаратов. Если возникли осложнения после перенесенной пневмонии или в активной ее фазе, необходима терапевтическая корректировка, в зависимости от тяжести присоединившейся патологии.
Таблица тактики лечения осложнений:
| Вид патологии или синдрома | Терапевтические средства |
| Дыхательная недостаточность | бронхолитические, отхаркивающие, муколитические средства, аэроионотерапия, ИВЛ; |
| Сердечнососудистая недостаточность | кардиотропные, восстанавливающие циркуляцию крови, сосудорасширяющие, улучшающие свойства крови; |
| Токсический синдром или токсический шок | Инфузионная терапия, гемосорбция, гемофильтрация, плазмаферез, прием глюкокортикоидов; |
| Поражение коры головного мозга | диуретики |
| ДВС синдром | антикоагулянты, антиагреганты; |
| Пониженный иммунитет | Повышают иммунную активность иммуностимуляторами, переливанием противостафилококковой плазмы; |
Важно! Весь терапевтический комплекс, при появлении различных патологий, тесно взаимосвязан. Необходимо учитывать не только терапевтическую направленность каждого препарата, но и возникновение негативных последствий, связанных с невозможностью их совместного применения.
Каждый отдельный случай пневмонии с осложнениями уникален. Существуют общие принципы для купирования того или иного патологического процесса. Лечащий специалист должен учесть множество факторов состояния больного, причин возникновения отклонений и принять решение по тактике лечения.
Профилактика

Своевременное обращение к врачу залог профилактики осложнений.
Профилактика осложнений пневмонии заключается в своевременном диагностировании первичного заболевания. Очень часто пациенты приходят на прием к врачу с болезнью в запущенной форме. Людям свойственно заниматься самолечением, и хорошо, если недуг проявит себя в начальной фазе повышенной температурой, которую не удается сбить.
Больной обращается в медучреждение, ему ставится диагноз и назначается адекватное лечение. Вполне возможно, что больному удается купировать тяжелые симптомы, или их проявление не такое яркое и не вызывает особых подозрений. Нужно учитывать неоспоримый факт, что инфекционная болезнь, не получающая достойного отпора, идет на «повышение ставок».
Борьба только с симптомами приводит к тому, что у человека обратившегося в медицинское учреждение, диагностируют осложнения. Поэтому при появлении симптомов простуды, ОРВИ, особенно при высокой температуре следует обратиться к врачу.
К профилактике после перенесенной пневмонии следует отнести соблюдение здорового режима. Вылечив инфекционный недуг, человек думает, что все опасное позади. Это далеко не так. После пневмонии снижается резистентность организма к инфекциям.
Возможно развитие абсцесса легкого, эмпиемы плевры, дыхательной недостаточности. Поэтому рекомендуется соблюдать полноценную диету. Пища должна содержать белки, витамины (группы А, В,С), продукты с кальцием. Ограничить стоит употребление углеводов и поваренной соли.
Чтобы реабилитационный период прошел без последствий, необходимо отказаться от курения, делать лечебную дыхательную гимнастику, не переохлаждаться, проводить восстановительные процедуры — электрофорез, ингаляции, санации очагов инфекции. Цена несоблюдения простых правил бывает крайне высокой.
Источник
Такое заболевание как острая пневмония все чаще диагностируется у взрослых и у детей. Пневмония входит в пятерку самых распространенных и опасных заболеваний дыхательной системы, поэтому нужно знать, как избежать воспаления легких, и методы лечения, если профилактика оказалась бессильной.
Причины развития острой формы пневмонии
Пневмония возникает при попадании в легкие патогенных микроорганизмов. Примерно у 2/3 пациентов обнаруживаются бактериальные возбудители: стрептококки и стафилококки, реже гемофильная палочка, клебсиеллы, легионеллы и другие бактерии. У некоторых пациентов острая пневмония возникает как осложнение после тяжелых вирусных заболеваний: гриппа, герпеса, вирусных инфекций. К ослабленному вирусами организму часто присоединяется бактериальная инфекция.
Острая форма пневмонии может возникнуть по следующим причинам:
- инфицирование простейшими;
- поражение дыхательных путей токсинами;
- воздействие аллергенов на легкие;
- лучевая терапия.
Наиболее подвержены развитию воспалительного процесса в легких лежачие больные, заядлые курильщики, пациенты с хроническими заболеваниями органов дыхания и врожденными патологиями дыхательных путей.
Классификация острой пневмонии
Для правильного лечения пневмонии важно знать форму и тяжесть течения воспалительного процесса. Для этого воспаление легких классифицируют по нескольким видам.
По длительности заболевания
Остротекущая пневмония стремительно развивается и стремительно заканчивается. Период от появления симптомов остротекущей пневмонии до полного выздоровления составляет не более 3–4 недель.
Затяжная пневмония – развивается на фоне сильного снижения иммунитета и ослабленного организма. Затяжная форма воспаления легких может длиться до 2 месяцев.

По тяжести течения
 Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Легкая – при таком течении болезни очень часто симптомы имеют смазанную картину. Пациенты чувствуют себя хорошо, температурные показатели незначительно отклоняются от нормы, а заподозрить воспаление легких можно по затяжному кашлю. Легкое течение болезни объясняется слабой интоксикацией, именно поэтому при своевременном лечении очень быстро наступает выздоровление.
Средняя – для этой тяжести характерна умеренная интоксикация, выражающаяся легкой слабостью, повышением температуры, головными болями и отклонениями в процессе дыхания. Отсутствие лечения может привести к развитию хронической формы пневмонии.
Тяжелая – наблюдаются признаки дыхательной недостаточности и тяжелой интоксикации. При тяжелом течении пневмонии лечение проходит строго в стационарных условиях, так как возможно развитие нарушения кровообращения, присоединение осложнений – менингита, энцефалита, сепсиса.
По топографическим признакам
На первом месте стоит острая правосторонняя пневмония. Намного реже поражается левое легкое, но заболевание носит очень тяжелый характер – требуется длительный период лечения и восстановления после выздоровления. Двухсторонняя пневмония крайне опасна для жизни, поэтому лечение проходит под наблюдением специалистов.
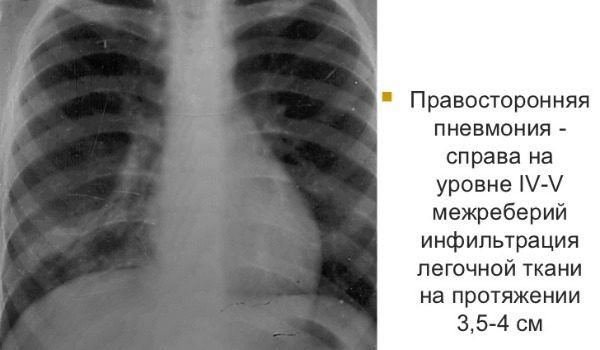
Правосторонняя пневмония
По условиям возникновения
Внебольничная пневмония – болезнь начинается в домашних условиях, как правило, исход благоприятный.

Госпитальная (больничная) пневмония – развивается через несколько суток после поступления в стационар с другим заболеванием. Причины инфицирования: несоблюдение санитарных условий и заражение от других пациентов.

Аспирационная пневмония – воспалительный процесс начинается из-за попадания в дыхательные пути инородных предметов. В зоне риска — больные с неврологическими заболеваниями, нарушением дыхательной и глотательной функций, лежачие пациенты.

Иммунодефицитное воспаление легких — развивается у пациентов с тяжелыми иммуносупрессивными патологиями: СПИД, онкологические и аутоиммунные заболевания, врожденный иммунодефицит. Иногда причиной становится длительный прием препаратов, подавляющих иммунную систему.

Иммунодефицитное воспаление легких
Инфаркт-пневмония – возникает, когда в легочной ткани нарушается кровообращение. Самая частая причина – тромбоэмболия легочных артерий.
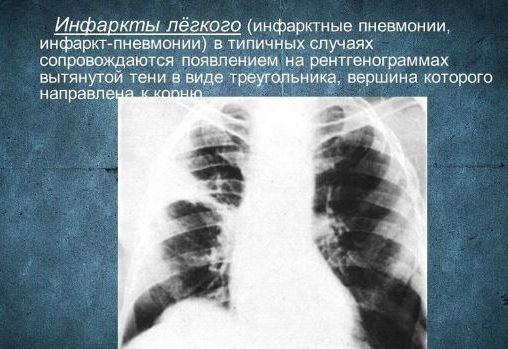
По морфологическим признакам
Крупозная пневмония – очаг локализуется полностью в легком или затрагивает одну долю. Возбудитель болезни проникает в альвеолы, где и начинается воспалительный процесс.

Очаговое воспаление легких – является последствием бронхита, ОРВИ и других заболеваний дыхательных путей. Чаще всего поражаются нижние доли легких, но также для этой формы характерно чередование пораженных и здоровых участков легочной ткани.
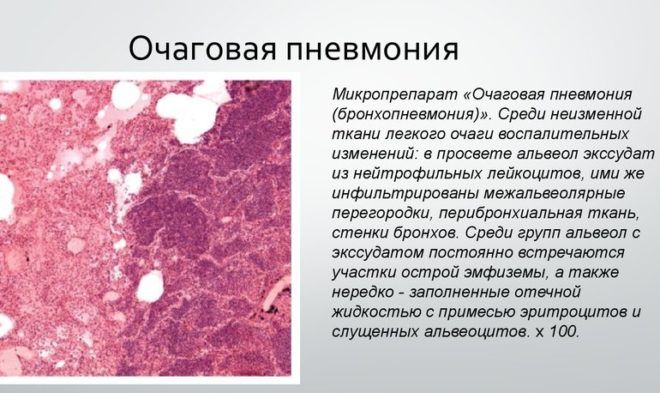
Интерстициальная пневмония – воспалительный процесс затрагивает паренхиму и альвеолы, вызывая фиброзные изменения в легочной структуре. Отсутствие лечения приводит к неблагоприятному исходу.

При диагностике важно учитывать размер очага – поражение локализуется на небольшом участке легочной доли, граничит с несколькими долями или образует крупные очаги, охватывая полностью одну или несколько долей легкого.
Клинические проявления острой формы пневмонии
Признаки острой пневмонии зависят от многих факторов: возбудителя заболевания, наличия сопутствующих болезней, возраста пациента и состояния больного. В целом можно выделить стандартные признаки воспаления легких:
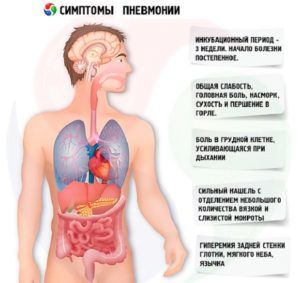
Симптомы острой формы пневмонии
- высокая температура тела;
- появление кашля;
- избыточная потливость;
- озноб, лихорадочное состояние;
- побледнение кожных покровов;
- одышка;
- нарушение сердцебиения;
- головные боли;
- нарушения сна;
- отсутствие аппетита.
Кашель при пневмонии может быть различного характера, сухим, преимущественно ночным, с отделением мокроты. Наличие коричневых или рыжих выделений говорит о развитии гнойного воспаления. При кашле многие пациенты жалуются на боли в груди или в спине в области лопатки.
При вялом течении болезни кашель чаще всего редкий и незначительный, легкие плохо прослушиваются, а температура держится в пределах нормы. В этом случае на протяжении длительного течения болезни ставят ошибочные диагнозы и назначают некорректное лечение, а пневмонию определяют только по снимку легких, когда состояние пациента становится очень плохим.

Температура тела при крупозной пневмонии до 40 градусов
При крупозной форме воспаления легких симптомы возникают внезапно: резко поднимается температура до 38–40 °C, нарушаются дыхательные функции, отходит мокрота коричнево-оранжевого цвета с гноем или прожилками крови, наблюдаются признаки тахикардии.
Очаговая форма пневмонии протекает с кашлем без одышки, с легкими болями в груди. Температура тела может подниматься до 37,5 °C только в первые три дня болезни, или держаться в пределах 38–38,5 °C до 10 дней.
В детском возрасте чаще диагностируется вирусная пневмония, а чем старше становится ребенок, тем выше становятся шансы подхватить бактериальное воспаление легких.
Диагностирование острой формы пневмонии
Во многих случаях поставить диагноз можно по клиническим признакам заболевания. Для этого врач осматривает пациента, прослушивает дыхание и опрашивает на наличие жалоб. Если есть подозрение, что у больного острая пневмония, ему назначают дополнительные методы диагностики, позволяющие подтвердить диагноз. Самый эффективный и быстрый способ диагностики – рентгенография грудной клетки. На снимке видны очаги и их локализация в легочных тканях.
Другие методы диагностики:
- лабораторные исследования крови и мочи;
- исследование мокроты на микрофлору;
- КТ и МРТ (в тяжелых случаях).
При затяжной пневмонии назначают ФВД, бронхоскопию и бронхографию, чтобы выявить наличие осложнений. Важно правильно дифференцировать воспаление легких от других патологий: онкологических процессов в легких, туберкулеза, бронхита, плеврита.
Методы лечения острой пневмонии
Лечение острой пневмонии может проходить в домашних условиях, при условии, что пациент старше двух лет, и течение болезни классифицируется как легкое или среднее. Маленьким детям и пожилым людям необходимо постоянно находиться под присмотром специалистов, поэтому их направляют на стационарное лечение. В зависимости от возбудителя назначают препараты, подавляющие жизнедеятельность патогенных микроорганизмов:
- антибиотики;
- противовирусные препараты;
- противогрибковые средства.

Антибиотики для лечения пневмонии
Другие группы препаратов:
- Для снятия спазмов и расширения бронхов необходим прием препаратов бронхорасширяющего действия: Беродуал, Атровент, Пульмикорт.
- Муколитики назначают для разжижения и лучшего отхождения мокроты из дыхательных путей: АЦЦ, Амброксол.
- Для поддержания иммунной системы нужны иммуномодулирующие средства: Генферон, Анаферон, Виферон, Полиоксидоний, настой эхинацеи.
- Чтобы снять отек и предотвратить развитие аллергии, назначают антигистаминные препараты: Цетиризин, Лоратадин, Зодак, Супрастин.
- Для предотвращения развития воспалительного процесса в гортани назначают спрей Мирамистин, полоскания с Фурацилином и Хлоргексидином.
Наибольшую эффективность приносит лечение, которое проводится с помощью компрессионного небулайзера. С его помощью лекарства поступают непосредственно к очагу воспалительного процесса, тем самым ускоряя выздоровление и предотвращая развитие негативных реакций в ЖКТ.
Дополнительные методы терапии
После снижения высокой температуры и снятия острого состояния назначают дополнительные методы лечения:

Электрофорез при острой пневмонии
- электрофорез;
- магнитотерапия;
- УВЧ;
- парафинотерапия;
- дыхательная гимнастика;
- массаж грудной клетки и спины.
Чтобы медикаментозная терапия дала результат, необходимо с первого дня лечения соблюдать специальный режим. Следует соблюдать все рекомендации врача по лечению, и сообщать ему, если наступило ухудшение или возникла аллергия на лекарство.
Пациент должен исключить из рациона всю вредную пищу, стараться питаться правильно, чтобы в рационе было как можно больше овощей и фруктов. Питание должно быть легкоусвояемым и питательным.
Важно соблюдать питьевой режим – достаточное количество жидкости поможет организму восполнить недостаток воды в организме, ускорить разжижение мокроты и выводить скопившиеся токсины.
Комната больного должна часто проветриваться, но так, чтобы он не находился на сквозняке. Проветривание и частая влажная уборка необходима для того, чтобы воздух, поступающий в больные легкие, был без примесей пыли. Больной должен как можно больше отдыхать и не перенапрягать организм. Нельзя заниматься спортом и любыми другими физическими нагрузками как минимум еще две недели после выздоровления.
Опасность острой пневмонии
Острая пневмония опасна гнойным воспалением – абсцессом, гангреной и эмпиемой легких. Гнойные процессы утяжеляют течение болезни и часто оставляют очаги с нарушением структуры легочных тканей. Такие осложнения опасны развитием сепсиса и летальным исходом. Обструкция опасна развитием дыхательной недостаточности, и, как следствие – нарушением сердечной деятельности. Пациенты с обструкцией должны находиться в стационаре, по крайней мере, пока не наступит стойкое улучшение.

Осложнением острой пневмонии является менингит
К другим осложнениям относятся:
- переход инфекции на верхние дыхательные пути;
- менингит;
- энцефалит;
- эндокардит;
- воспаление почек и другие инфекционные состояния.
Нередко заболевание сказывается на психоэмоциональном состоянии пациента.
Профилактика пневмоний
Так как пневмония часто является осложнением других болезней органов дыхания, основой профилактики считается своевременно и адекватное лечение этих заболеваний. Важно лечить любые очаги инфекции в организме, ведь даже кариозные зубы могут спровоцировать воспаление легких у пациентов со сниженным иммунитетом.
Другие меры профилактики:

Проводить достаточно времени на свежем воздухе для профилактики пневмонии
- избегать скопления людей в периоды эпидемий;
- не перегревать и не переохлаждать организм;
- своевременно проводить вакцинацию;
- полноценно питаться;
- проводить достаточно времени на свежем воздухе;
- закаляться.
Такие профилактические меры помогут укрепить организм и избежать не только пневмонии, но и многих других болезней.
Видео по теме: Пневмония
Источник

