Особенности течения пневмонии при гриппе

Вирусные инфекции являются причиной 5–15 % всех внебольничных пневмоний, основное значение среди них имеет вирус гриппа [1, 2, 3]. Эпидемии гриппа случаются практически ежегодно, преимущественно в зимнее время. Опустошающие пандемии гриппа известны со времен античности и средних веков (1580 и 1782 г.г.). Однако наиболее трагичной по своим последствиям явилась пандемия “испанки” в 1918–1920 г.г., которая унесла более 20 млн жизней. Совсем недавно, в 1997г. эпидемия гонконгского гриппа (А/H5N1) напомнила нам о том, что данное инфекционное заболевание по–прежнему обладает высоким летальным потенциалом [4].
Грипп часто приводит к осложнениям по стороны респираторного аппарата, к которым относятся: острый ларинготрахеобронхит (круп), бронхиолит, пневмония, абсцесс легких, эмпиема плевры, обострения хронического бронхита и бронхиальной астмы [5]. Пневмония является одним из самых тяжелых осложнений. Практически до 50–х годов оставалось неясным, вызывается ли пневмония при гриппе самим вирусом, или связана со вторичной бактериальной инфекцией. Такие сомнения были связаны со сложностью идентификации возбудителя пневмонии, так как сам вирус гриппа был выделен лишь в 1933 г. Первая возможность для тщательного изучения роли бактерий и вируса при пневмонии представилась лишь во время пандемии 1957–1958 г.г., когда было показано, что около 25% всех фатальных пневмоний имели вирусную природу, а у большинства больных со вторичной бактериальной пневмонией также была обнаружена и вирусная инфекция [5, 6].
Пневмония при гриппе часто имеет драматическое течение. Во время эпидемии гриппа 1989–1990 г.г. в Великобритании (Leicestershire) умерли 78 из 156 больных, госпитализированных с пневмонией на фоне гриппа, причем треть летальных исходов наступила в первые 48 часов от момента госпитализации [4].
В настоящее время при гриппе принято выделять три формы пневмонии [7]: первичная вирусная пневмония, вирусно–бактериальная пневмония, вторичная бактериальная пневмония.
Первичная вирусная пневмония
Значительная доля летальных пневмоний может быть связана не с сопутствующей бактериальной инфекцией, а непосредственно с инвазией и размножением вируса в легких. Наиболее уязвимыми для развития первичных гриппозных пневмоний являются больные с интеркуррентными сердечно–сосудистыми заболеваниями, иммунодефицитами, беременные женщины, дети [5, 8, 9, 10]. Начальные проявления заболевания типичны для гриппа, однако уже в течение 12–36 часов больные отмечают нарастание одышки, которая часто сопровождается кашлем со скудным количеством мокроты и прожилками крови. В редких случаях возможно массивное кровохарканье. Плевральные боли встречаются нечасто.
На момент госпитализации манифестируют явления дыхательной недостаточности. Выражены тахипноэ, тахикардия, цианоз. Аускультативная картина меняется по мере прогрессирования заболевания. На начальных этапах выслушивается крепитация, инспираторные жужжащие хрипы и иногда сухие свистящие хрипы в нижних отделах легких, впоследствии хрипы распространяются на все отделы легких, дыхание становится ослабленным. В терминальных стадиях заболевания хрипы и дыхание практически не выслушиваются, в то время как значительно выражено тахипноэ. Иногда диспноэ и ажитация больного выражены настолько, что пациент не способен переносить кислородную маску. В ряде случаев вирусная пневмония может осложняться острой почечной недостаточностью и синдромом диссеминированного внутрисосудистого свертывания.
У большинства больных лабораторные исследования выявляют лейкоцитоз периферической крови (до 20 тыс/мл) за счет повышения содержания зрелых нейтрофилов и палочкоядерных форм. В то же время в мокроте основными клеточными элементами являются мононуклеары, а данная диссоциация между цитологическим составом мокроты и периферической крови свидетельствует в пользу первичной вирусной пневмонии, а не вторичной бактериальной инфекции [7]. При рентгенографии грудной клетки выявляют двусторонние сливные инфильтративные затемнения, расходящиеся от корней легких, что может симулировать картину кардиогенного отека легких. Может также наблюдаться небольшой плевральный или междолевой выпот.
Во время пандемии 1957–1958 г.г. летальность от первичной вирусной пневмонии достигала 80% [11]. На посмертном морфологическом исследовании обнаруживают признаки трахеита, бронхита, бронхиолита и потерю нормальных реснитчатых эпителиальных клеток. Альвеолы обычно заполнены отечной жидкостью, присутствуют как мононуклеарные, так и нейтрофильные инфильтраты, которые часто сопровождаются интраальвеолярными геморрагиями. Характерной морфологической находкой также являются бесклеточные гиалиновые мембраны, выстилающие альвеолы. Из ткани легких выделяют вирус гриппа, часто в очень высоком титре, и обычно не обнаруживают признаков застойной сердечной недостаточности и вторичной бактериальной инфекции.
В настоящее время не существует эффективной терапии первичной гриппозной пневмонии. Часто назначают противовирусный препарат амантадин, однако убедительные данные о его пользе при пневмонии отсутствуют. Амантадин препятствует проникновению вирусов гриппа А в клетки, поэтому он имеет в основном профилактическое значение. Амантадин может предотвратить клинические проявления гриппа у 70% контактировавших с вирусом гриппа А [12]. У больных гриппом А с легкими респираторными симптомами амантадин способен привести к более быстрому восстановлению легочных функций. Данный препарат эффективен только при назначении в течение первых 48 часов от начала заболевания [11].
Также не существует и доказательств эффективности при вирусной пневмонии новых ингибиторов нейраминидазы – занамивира и оселтамивира, которые целесообразно использовать только в течение первых 24–48 часов от момента появления симптомов [13]. Нет также и убедительных данных об эффективности глюкокортикоидов при первичной вирусной пневмонии.
Вирусно–бактериальная пневмония
При данном типе пневмонии интервал между возникновением первых респираторных симптомов и признаками вовлечения в процесс паренхимы легких может составлять до 4 суток, в течение этого периода может наблюдаться даже некоторое улучшение состояния больного. В большинстве случаев наблюдаются продуктивный кашель с гнойной или кровянистой мокротой, потрясающие ознобы и плевральные боли. В момент госпитализации, как правило, налицо признаки выраженной дыхательной недостаточности: тягостное диспноэ, тахипноэ, цианоз. При физикальном исследовании обнаруживается разнообразная картина. Большинство больных имеют признаки локальной консолидации, вовлекающей в процесс долю или несколько долей легких, данную картину дополняют признаки массивного вовлечения в процесс паренхимы легких, проявляющейся диффузными сухими инспираторными жужжащими хрипами и свистящими инспираторными и экспираторными хрипами. Иногда имеются только сухие жужжащие и свистящие хрипы без признаков консолидации. Рентгенографическая картина легких представлена диффузными инфильтративными затемнениями, сходными с таковыми при первичной гриппозной пневмонии, или комбинацией диффузных инфильтратов с очагами фокальной консолидации.
Число лейкоцитов периферической крови может колебаться от 1 до 30 тыс/мл. При нормальном или повышенном числе лейкоцитов преобладают зрелые и молодые формы полинуклеаров, в то время как лейкопения обычно сопровождается гранулоцитопенией. Цитологический состав мокроты представлен в подавляющем большинстве случаев полинуклеарными лейкоцитами, даже у больных с резко выраженной лейкопенией периферической крови, кроме того, мокрота содержит большое количество бактерий.
В половине случаев вирусно–бактериальной пневмонии причинным микробным фактором является Staphylococcus aureus. Причины частой ассоциации гриппа и S. aureus следующие: повреждение вирусом гриппа мукоцилиарного эскалатора приводит к аккумуляции и адгезии S. aureus; S. aureus секретирует протеазу, расщепляющую гемагглютинин вируса гриппа, переводя его в активную форму и усиливая вирулентность; вирус гриппа приводит к депрессии клеточно–опосредованного иммунитета и функции полиморфно–ядерных лейкоцитов, что благоприятствует колонизации микроорганизмов на уже поврежденной слизистой дыхательных путей.
Частая ассоциация гриппа и S. aureus делает обязательным назначение на первом этапе терапии больным с подозрением на вирусно–бактериальную пневмонию антибиотиков, активных в отношении стафилококка. Даже при ранней и адекватной антибиотикотерапии летальность при данной форме пневмонии достигает 50% [7]. Комбинация сочетанной вирусной и бактериальной пневмонии и лейкопении говорит в пользу стафилококковой пневмонии и очень плохого прогноза заболевания. Диагноз стафилококковой инфекции у этих больных так очевиден, летальность так высока, а время от начала появления первых симптомов пневмонии и смерти больного так коротко, что необходимо немедленное назначение антибиотиков, обладающих активностью к пенициллин–резистентным S. aureus: оксациллин (2 г каждые 4–6 часов); цефалоспорины I–II поколения – цефазолин (1 г каждые 8 часов), цефуроксим (750 мг каждые 8 часов); ципрофлоксацин (200– 400 мг каждые 12 часов); клиндамицин (600 мг в/в каждые 6– 8 часов), имипенем/циластатин (тиенам, доза зависит от тяжести инфекции, обычно 500 мг в/в каждые 6–8 часов). Тиенам обладает исключительно широким спектром антибактериальной активности, что особенно благоприятно при назначении эмпирической терапии. В популяциях, где высока вероятность выявления метициллин–резистентных штаммов (в стационарах, домах инвалидов до 30– 40 %), наиболее оправданным выбором является назначение ванкомицина (1 г каждые 12 часов, необходима коррекция дозы при почечной недостаточности).
Вторичная бактериальная пневмония
Вторичная бактериальная пневмония является наиболее частым осложнением гриппа, вследствие повреждающих эффектов вируса гриппа на цилиарный эпителий, замедления мобилизации лейкоцитов, нарушения процесса нейтрализации бактерий полиморфно–ядерными фагоцитами. У большинства больных диагноз вторичной бактериальной пневмонии может быть поставлен на основании анамнеза. Обычно пациент переносит типичный грипп, за которым следует период явного улучшения, некоторые больные даже успевают приступить к работе. Однако затем через 3–14 дней после первых симптомов гриппа состояние пациента быстро ухудшается: появляются вторая волна лихорадки с ознобом, боли в грудной клетке плеврального характера, кашель с гнойной мокротой, может быть кровохарканье. Примерно в одной трети случаев заболевание не имеет двухфазного характера, и симптомы пневмонии “накладываются” на симптомы гриппа.
Физикальное обследование обнаруживает признаки фокального паренхиматозного процесса, часто с классическими признаками консолидации, эти данные подтверждаются рентгенографическим исследованием грудной клетки. Окраска мокроты по Граму позволяет выявить большое количество бактерий и полиморфно–ядерных лейкоцитов. Наиболее частым причинным бактериальным патогеном при данной форме пневмонии является пневмококк, относительно часто выявляют и стафилококк – в 15–30% случаев [6]. Более редки Haemophilus influenzae и Streptococcus pyogenes, еще реже встречаются грамотрицательные бактерии (Enterobacter spp., Serratia spp., Klebsiella spp.) и анаэробы (Bacteroides spp.). У больных со вторичной бактериальной пневмонией нет признаков серьезной вирусной инвазии в паренхиму легких, поэтому течение и прогноз заболевания полностью связаны с природой и тяжестью бактериальной инфекции.
Основными препаратами для начальной терапии вторичной бактериальной пневмонии являются антибиотики, активные по отношению к грамположительным микроорганизмам и H. influenzae: амоксициллин/клавуланат (1–2 г в/в каждые 6– 8 часов), эритромицин (1 г каждые в/в 6 часов), азитромицин (0,5 г per os в первый день, затем 0,25 г каждые 24 часа в течение 4–х дней), кларитромицин (0,5 г каждые 12 чаов), цефуроксим (750 мг каждые 8 часов).
Профилактика гриппа
В большинстве случаев заболевание гриппом можно предотвратить, используя адекватные вакцины. Состав вакцин должен меняться постоянно и включать антигены вновь выявленных штаммов, имеющих эпидемиологическое значение. Перед предполагаемой эпидемией гриппа должны быть иммунизированы пожилые больные, пациенты с заболеваниями легких и сердечно–сосудистой системы, медицинский персонал, имеющий контакт с больными группы риска [14]. Детям до 12 лет рекомендуют 2 дозы вакцины с интервалами не менее 4–х недель, взрослым достаточно одной дозы. Активно внедряются новые стратегии производства вакцин: очищенные гемоагглютининовые вакцины; вакцины, основанные на клеточных культурах; адъювантные и ДНК–вакцины [15]. Основной проблемой является то, что подавляющую группу больных, нуждающихся в вакцинации, составляют лица старше 60 лет, у которых выработка антител в ответ на стандартные гриппозные вакцины может быть недостаточной.
Литература
1. Almirall J, Bolibar I, Vidal J, Sauca G, Coll P, Niklasson B, Bartolome M, Balanzo X Epidemiology of community–acquired pneumonia in adults: a population–based study. Eur Respir J 2000;15: 757–63
2. Chien JW, Johnson JL Viral pneumonias. Epidemic respiratory viruses. Postgrad Med 2000;107: 41–2, 45–7, 51–2
3. Monto AS Viral respiratory infections in the community: epidemiology, agents, and interventions. Am J Med 1995; 99: 24S–27S
4. Nicholson K.G. Influenza: something for everyone. In: Advances in influenza. Ed. M.C.Zambon. in primary care. Blackwell Scince, 1999: 11– 18
5. Stamboulian D, Bonvehi PE, Nacinovich FM, Cox N Influenza. Infect Dis Clin North Am 2000; 14: 141–66
6. Piedra PA Influenza virus pneumonia: pathogenesis, treatment, and prevention. Semin Respir Infect 1995; 10: 216–23
7. Blinkhorn R.J. Community–acquired pneumonia. In: Pulmonary diseases. Ed: Baum G.L., Crapo J.D., Celli B.R., Karlinsky J.B. Lippincot–Raven. Philadelphia. New York, 1998: 50– 542
8. Kao HT, Huang YC, Lin TY Influenza A virus infection in infants. J Microbiol Immunol Infect 2000; 33: 105–8
9. Ljungman P Respiratory virus infections in bone marrow transplant recipients: the European perspective. Am J Med 1997; 102: 44–7
10. Whimbey E, Englund JA, Couch RB Community respiratory virus infections in immunocompromised patients with cancer. Am J Med 1997; 102: 10–8
11. Nicholson K.G. Managing influenza in primary care. Blackwell Scince, 1999: 106p.
12. Libow LS, Neufeld RR, Olson E, Breuer B, Starer P Sequential outbreak of influenza A and B in a nursing home: efficacy of vaccine and amantadine. J Am Geriatr Soc 1996; 44: 1153–7
13. Long JK, Mossad SB, Goldman MP Antiviral agents for treating influenza. Cleve Clin J Med 2000 Feb;67(2):92–5
14. Morgan R, King D Influenza vaccination in the elderly. Postgrad Med J 1996; 72: 339–42
15. Gruber W. New influenza vaccines. In: Advances in influenza. Ed. M.C.Zambon. in primary care. Blackwell Scince, 1999: 19– 26
Имипенем + циластатин натрия – Тиенам (торговое название)
(Merck Sharp & Dohme Idea)
При гриппе выделяют 3 формы пневмонии:
• первичная вирусная пневмония
• вирусно-бактериальная пневмония
• вторичная бактериальная пневмония.
Источник
Вирусная пневмония – это воспаление легких, вызванное вирусной инфекцией. Симптомы заболевания схожи с обычной простудой, пациенты жалуются на повышение температуры, кашель, ринит, общую слабость и недомогание.
Клиническая картина зависит от вида возбудителя и состояния иммунитета больного. Пневмония при гриппе может осложняться вторичным бактериальным воспалением дыхательных путей, плевритом, респираторным дистресс-синдромом.
Причины заболевания
Вирус гриппа передается воздушно-капельным путем, при близком контакте с зараженным человеком, через предметы домашнего обихода, предметы личной гигиены. Проникает в рот или нос, затем поражает клетки слизистых оболочек трахеобронхиального дерева и альвеолы легких.
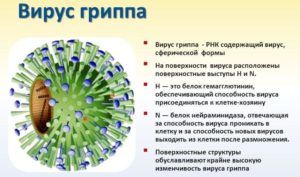
Вирус гриппа
Наиболее распространенными возбудителями гриппозной пневмонии являются иммунокомпетентные вирусы гриппа типа A, B, парагриппа, респираторно-синцитиальный (RSV), аденовирус. Инкубационный период заболевания длится 3–5 дней, спустя несколько суток после заражения, к вирусной присоединяется бактериальная флора.
Пневмонией при гриппе чаще всего болеют маленькие дети, пожилые люди, лица с ослабленной иммунной защитой организма, страдающие хроническими заболеваниями сердца, верхних дыхательных путей, бронхиальной астмой, артериальной гипертензией, ИБС. В группе риска находятся курильщики, ВИЧ-инфицированные, пациенты с онкологическими патологиями, перенесшие химиотерапию.
Характерные симптомы пневмонии
Вирусное воспаление легких в большинстве случаев протекает в острой форме, высокая температура держится до 2 недель, наблюдаются суточные колебания показателей термометра. Для патологии характерны сезонные эпидемические вспышки гриппа, приходящиеся на осенне-весенний период, холодную, сырую погоду.
Специфические проявления пневмонии:

Вирусные пневмонии
- общая слабость, недомогание, быстрая утомляемость;
- гипертермия до 38,5–39°;
- озноб;
- боли в грудной клетке при вдохе;
- ринит, заложенность носа;
- сухой или влажный кашель;
- повышенное потоотделение;
- отсутствие аппетита;
- одышка;
- синюшность носогубного треугольника;
- ломота, боль в мышцах, суставах.
Парагриппозная пневмония поражает новорожденных младенцев и детей дошкольного возраста. У малышей ярко выражены признаки интоксикации организма в виде тошноты, рвоты, головной боли, диспепсических расстройств. Гипертермия обычно не превышает субфебрильных отметок, респираторные симптомы проявляются умеренно (кашель, ринит).
Аденовирусы вызывают неосложненную пневмонию с выраженной лимфаденопатией и тонзиллитом. При тяжелом течении вирусного воспаления легких у детей и людей с иммунодефицитом поднимается высокая температура до 40°, возникают тонические судороги, геморрагический синдром, дыхательная недостаточность, сильная рвота, диарея.
К наиболее тяжелым осложнениям относится эмпиема, абсцесс легкого, коллапс, гриппозный энцефалит, гипоксемическая кома, возможен летальный исход в течение первой недели с момента манифестации заболевания.
Первичная вирусная пневмония
Такая форма воспаления легких развивается через несколько дней после заражения вирусом гриппа. В первые 2–3 суток больных беспокоят обычные признаки простуды, которые быстро нарастают и прогрессируют. Наблюдается лихорадка, одышка, цианоз кожных покровов, затрудненной дыхание. Кашель влажный с выделением небольшого количества мокроты, иногда в составе жидкости появляются примеси крови.
Первичная гриппозная пневмония чаще всего встречается у людей, страдающих болезнями сердца, почек, дыхательной системы. Возбудители обнаруживаются в бронхиальном секрете, паренхиме легких. Заболевание классифицируют:
- острая интерстициальная пневмония;
- геморрагическое воспаление легких.

В первом случае происходит поражение межуточной ткани легкого с нарушением дыхательной функции. Заболевание протекает в тяжелой форме, вызывает фиброзные, склеротические изменения в легочной паренхиме и нередко имеет неблагоприятный исход.
Первичная геморрагическая пневмония после гриппа вызывает скопление большого количества эритроцитов в бронхиальном экссудате и интерстициальной ткани легких. Наиболее тяжело патология протекает у курящих пациентов, беременных женщин, людей с хроническими недугами сердечно-сосудистой, эндокринной, дыхательной системы, выраженными иммунодефицитными состояниями.
Геморрагическая пневмония сопровождается кровохарканием, одышкой, цианозом кожи, носовыми кровотечениями, снижением артериального давления, тахикардией. На фоне высокой температуры тела и сильной интоксикации организма быстро развивается отек легких, ДВС-синдром, дыхательная недостаточность.
Вторичная бактериальная пневмония
Постгриппозное воспаление легких присоединяется к симптомам гриппа через 5–6 суток. Действие вируса сильно снижает иммунную защиту организма, создает благоприятные условия для размножения патогенной микрофлоры в дыхательных путях. Возбудителями патологии могут послужить золотистые стафилококки, гемофильная палочка, пневмококки.
Развитию вторичной бактериальной пневмонии способствует ослабление иммунитета и следующие факторы:
- прием цитостатиков, кортикостероидов, антибиотиков;
- болезни крови: лейкемия, анемия, лимфома;
- ВИЧ-инфекция, СПИД;
- сахарный диабет;
- онкологические заболевания;
- проведенная химиотерапия;
- наркомания;
- длительное переохлаждение.

У больных после утихания лихорадки снова повышается температура тела, откашливается гнойная, вязкая мокрота с примесями крови. В бронхиальном секрете выявляют вирусные агенты и болезнетворные бактерии.
Методы диагностики
При обследовании больных с первичной пневмонией на фоне гриппа перкуторный звук не изменяется, его притупление отмечается во время присоединения вторичной бактериальной инфекции, формирования инфильтрационных очагов в легких. Дыхание жесткое, выслушиваются мелкопузырчатые, свистящие хрипы, крепитация.
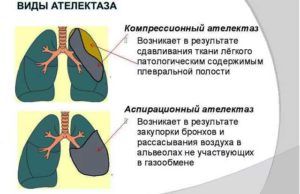
Ателектаз легких — его виды
При вирусной пневмонии влажные хрипы чередуются с сухими, изменения происходят в течение 1–2 дней. Патологический процесс объясняется прогрессированием ателектаза, скоплением экссудата, который закрывает просвет бронхов.
Рентгенологическое исследование выявляет усиление сосудистого рисунка, очаги инфильтрации паренхимы (чаще в нижних сегментах), в редких случаях воспалительный процесс распространяется на целую долю дыхательного органа. По результатам анализа крови диагностируют лейкопению и лимфоцитопению, повышенный титр антител к вирусному агенту, увеличение СОЭ. Для подтверждения этиологии пневмонии проводят исследование мокроты или промывных вод бронхов.
Дифференциальная диагностика проводится с раком, инфарктом легких, атипичным, аспирационным воспалением, облитерирующим бронхиолитом. При постановке диагноза учитывается эпидемиологическая обстановка, наличие специфических антител в крови больного, респираторные симптомы и подтверждение вирусной этиологии по результатам бакпосева мокроты.
Медикаментозное лечение пневмонии
Пациентам рекомендуется соблюдать постельный режим, пить больше жидкости (не менее 2,5 л в сутки), употреблять витамины, калорийную пищу. Этиотропная терапия пневмонии при гриппе проводится противовирусными препаратами:
Антибиотики назначаются при смешанной форме микрофлоры в дыхательных путях в случае присоединения бактериальной инфекции.
Пациентам с пневмонией прописывают лекарственные средства широкого спектра (Цефтриаксон, Супракс) с целью снятия острого воспалительного процесса, уменьшения отечности легочной ткани, предотвращения тяжелых осложнений. Если вирусная инфекция сочетается с микоплазмозной или хламидиозной, дополнительно прописывают антибактериальные средства:
Симптоматическое лечение пневмонии проводят жаропонижающими и муколитическими препаратами (Амброксол, Лазолван, Найз), расширяющими просвет бронхов и облегчающими отхождение вязкой мокроты. Нестероидные противовоспалительные средства (Диклофенак, Ибупрофен) помогают снять плевральные боли, понизить температуру, уменьшить ломоту в теле и суставах. При симптомах дыхательной недостаточности делают кислородные ингаляции.
Медикаменты при пневмонии необходимо принимать в течение 10–14 дней. Для укрепления иммунной системы рекомендуется употреблять витаминные комплексы (Аевит, Компливит) и иммуномодуляторы (Эхинацею, Иммунал). Во время лечения гриппа и пневмонии больные должны кушать отварное мясо, наваристые бульоны, молочные и кисломолочные изделия, свежие овощи.
Профилактика вирусной пневмонии
К основным профилактическим средствам относится вакцинация населения во время сезонных вспышек гриппа. Укрепить иммунитет помогает закаливание, витаминотерапия, сбалансированное питание, отказ от вредных привычек. В холодное время года разрешается принимать иммуномодуляторы: Афлубин, Анаферон. Важно своевременно лечить сопутствующие заболевания внутренних органов.
Необходимо избегать контакта с зараженными больными, мыть руки с мылом после посещения мест большого скопления людей, езды в общественном транспорте. Люди, работающие в большом коллективе, во время эпидемии должны носить защитные марлевые повязки, которые нужно менять каждые 2 часа. Рекомендуется регулярно проветривать квартиру, следить за температурой и влажностью. Если воздух слишком сухой, нужно использовать увлажнители.

Профилактика пневмонии
Человека, заболевшего пневмонией после гриппа, помещают в отдельную комнату, выделяют индивидуальные гигиенические принадлежности, посуду, постельное белье. В помещении необходимо ежедневно проводить влажную уборку с добавлением антисептических препаратов в воду, вытирать пыль.
К мерам профилактики вторичной пневмонии относится наблюдение у врача-пульмонолога после лечения острой стадии заболевания. Через 1, 3 и 6 месяцев рекомендуется сдать анализ крови, мочи, провести биохимическое исследование – ревмопробы.
Последствия вирусной пневмонии после гриппа
Если имеются хронические патологии внутренних органов, необходимо своевременно выполнять поддерживающее лечение. А также показана обязательная санация ротовой полости, дыхательных путей, лечение кариозных зубов. После затяжного воспаления ускорит выздоровление отдых у моря или в специализированном санатории.
Вирусная пневмония развивается при заражении человека вирусами гриппа. Заболевание отличается стремительным течением с высокой температурой и выраженными признаками общего недомогания. При несвоевременно начатом лечении патология быстро прогрессирует и может привести к развитию тяжелых осложнений вплоть до летального исхода.
Видео по теме: Где грипп, там и пневмония
Источник


