Острая левосторонняя пневмония с плевритом
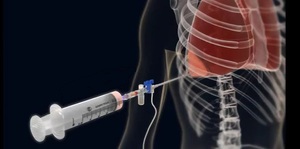
Плеврит — одно из распространенных легочных заболеваний. На его долю приходится до 15% патологий легких. Плеврит может быть как самостоятельным заболеванием, так и осложнением других болезней, в частности онкологических.
Что такое плеврит, и когда он возникает
Плеврит — это воспаление плевры, представляющей из себя ткань, выстилающую грудную клетку изнутри (париетальная плевра) и легкое снаружи (висцеральная плевра). Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости (полости между листками) скапливается гной. Такое состояние называется эмпиемой.
Плеврит часто сопровождает другие заболевания, казалось бы, никак не связанные с легкими. Очень часто плеврит возникает на фоне опухолевых процессов, особенно рака молочных желез и рака матки, хотя опухоли в легких и самой плевре также могут быть причиной этого осложнения. Плеврит при онкологии значительно усугубляет состояние больного.
Плеврит также развивается как осложнение волчанки, панкреатита (особенно на фоне злоупотребления алкоголем), тромбоэмболии легочной артерии, инфаркта миокарда, ревматоидного артрита, заболеваний почек, печени и других органов.
Плеврит может иметь и инфекционную природу. Его нередко вызывают вирусы и бактерии, а также грибковые возбудители. Плеврит очень часто развивается как осложнение пневмонии, особенно у лежачих больных.
Это интересно!
В норме в плевральной полости находится 10–20 мл жидкости, которая по составу сходна с плазмой крови, но имеет более низкое содержание белка (менее 1,5 г/дл). Жидкость распределена между висцеральным и париетальным листками плевры и обеспечивает их скольжение относительно друг друга. Жидкость поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по устьям и лимфатическим сосудам. Накопление жидкости в плевральной полости происходит при нарушении этого процесса — избыточном поступлении или медленном выведении[1].
Как определить плеврит: первые симптомы заболевания
Пациенты часто пропускают начало плеврита, поскольку его симптомы сходны с обычной простудой. Однако признаки этой патологии все же отличаются от других респираторных заболеваний. Следует знать, что признаки разных типов плеврита также различны.
Интересный факт
Плеврит и сегодня очень опасное заболевание, которое ежегодно диагностируется более чем у миллиона человек[2]. А в прошлые века оно не оставляло больному человеку почти никаких шансов. Историки полагают, что именно эта болезнь стала причиной смерти французской королевы Екатерины Медичи, правившей в XVI веке.
К самым типичным признакам сухого плеврита относятся:
- боль в груди, которая становится сильнее при кашле, попытке наклонить корпус в сторону или глубоком вдохе. Это наиболее характерный симптом сухого плеврита;
- повышение температуры;
- слабость, снижение работоспособности;
- потливость, особенно в ночные часы.
При экссудативном плеврите проявляются следующие симптомы:
- кашель, ощущение тяжести и стесненности в груди;
- одышка, поверхностное дыхание;
- бледность кожи, появление синюшного треугольника вокруг губ и носа;
- повышенная температура, слабость и сонливость;
- при вдохе можно заметить, что одна половина грудной клетки немного «запаздывает».
Гнойный плеврит, или эмпиема плевры, проявляет себя:
- высокой температурой (до 40°С);
- бледностью кожных покровов: кожа на ощупь холодная и влажная;
- затрудненным дыханием: человеку сложно дышать, он почти все время проводит в одном положении — при котором дышать немного легче;
- сильным кашлем и одышкой;
- болью в грудной клетке при дыхании;
- слабостью, головной болью, ломотой в мышцах и суставах.
Особенности течения болезни
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции и лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и, если лечение не назначено или не работает, в плевральной области начинают скапливаться плевральная жидкость и гной.
Третья фаза. Выздоровление, во время которого очаги воспаления рассасываются. Иногда вокруг них образуется фиброзная ткань, которая словно бы отделяет «опасную зону» от здоровых тканей — последний случай чреват переходом плеврита в хроническую форму.
Диагностика
Включает в себя комплекс лабораторных и инструментальных исследований и проводится под контролем пульмонолога и торакального хирурга, имеющих опыт лечения подобных пациентов.
Диагностика начинается с визуального осмотра, прослушивания и простукивания грудной клетки и сбора анамнеза, однако поставить точный диагноз только на основании жалоб пациента невозможно. Для уточнения потребуются лабораторные и инструментальные исследования. Обычно для диагностики плеврита назначают компьютерную томографию, рентгенографию и ультразвуковое обследование органов грудной клетки.
Нередко требуется взять жидкость из плевральной области на анализ, чтобы определить ее характер. Для этого проводят пункцию под местной анестезией.
Если есть подозрение на то, что плеврит был вызван опухолью плевры, проводят биопсию — специальным инструментом отделяют маленький кусочек плевры, который затем отправляют на анализ. Биопсия также проводится под местной анестезией.
Методы лечения плеврита
В основном лечение плеврита — консервативное. Хирургическое вмешательство требуется в тяжелых случаях.
Основа медикаментозного лечения плеврита — антибактериальные препараты. Сначала назначают антибиотики широкого спектра действия, а после получения результата анализов подбирают препараты точечного воздействия. Параллельно с антибиотиками выписывают противовоспалительные и обезболивающие препараты.
Также назначают мочегонные средства, лекарства от кашля, проводят детоксикационную терапию.
Медикаментозную терапию дополняют физиопроцедуры, в частности различные прогревания.
Однако консервативная терапия не всегда дает результат. Иногда жидкости скапливается так много, что она сдавливает другие органы. В таком случае проводят пункцию и/или дренирование плевральной полости.
Пункция плевры выполняется после исключения у пациента нарушений свертывающей системы крови. Выполняется разметка точки пункции при рентгенологическом или ультразвуковом исследовании. Как правило, процедура проводится в положении сидя, при котором жидкость опускается в нижние отделы грудной полости, отодвигая легкое от грудной стенки, что снижает риск его повреждения. Тонкой иглой производится послойное введение анестетика в ткани грудной стенки, после чего игла вводится в плевральную полость. Пункция всегда выполняется по верхнему краю ребра, чтобы избежать повреждения межреберных сосудов, проходящих вдоль нижнего края.
Иногда операцию приходится проводить несколько раз, поскольку единовременно можно откачать не более литра жидкости, иначе есть риск резкого смещения внутренних органов.
Частое повторение такой операции небезопасно. При необходимости неоднократных пункций целесообразно дренирование плевральной полости силиконовым или пластиковым термопластичным дренажем. Если прогнозируются дренирование или повторные пункции в течение длительного времени (недели, месяцы), необходима установка плевральной порт-системы, которая снимает необходимость в повторных операциях. Пациенту под кожу имплантируется специальный порт, соединенный с дренажной трубкой, которая вводится в плевральную полость. При появлении плеврального выпота достаточно проколоть мембрану порта и откачать жидкость. Еще одно преимущество плеврального порта — возможность проводить лекарственную терапию, вводя препараты в пораженную область прямо через это устройство. Сегодня интраплевральная порт-система — один из самых современных и малотравматичных методов решения проблемы скопления плевральной жидкости.
При хронических рецидивирующих плевритах, как правило, опухолевой этиологии, целесообразно выполнение процедуры по «склеиванию» париетального и висцерального листков плевры между собой — химический плевродез. Таким образом ликвидируется пространство между листками плевры и жидкость не скапливается. Данная процедура является щадящей и относительно легко переносится даже ослабленными пациентами.
Иногда, если позволяет состояние пациента и исчерпаны возможности других методов лечения, приходится прибегать к операции по удалению плевры. Современное выполнение такого хирургического вмешательства производится видеоторакоскопическим доступом: под наркозом через небольшой разрез около 1 см в плевральную полость вводится видеокамера, а через дополнительные один или два разреза — специальные длинные и тонкие инструменты, которыми и производится удаление плевры. Применение малотравматичных эндоскопических технологий позволяет уже на следующий после операции день «активизировать» пациента, он возвращается к привычному образу жизни уже через неделю после операции.
Вне зависимости от этиологии, плеврит представляет собой очень серьезное заболевание, лечение которого требует комплексного подхода. Не может не радовать тот факт, что в настоящее время проведение операций в торакальной хирургии через большие разрезы все больше вытесняется современными малоинвазивными (малотравматичными) методиками, которые позволяют избежать серьезных травм мышц, сосудов и нервов грудной стенки, неизбежных при выполнении открытых операций.
Источник
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«Пневмонии и плевриты: классификация , клиника, лечение»
МИНСК, 2008
Пневмония – острое инфекционно-воспалительное заболевание преимущественно бактериальной этиологии с вовлечением в воспалительный процесс респираторных отделов легких, обязательной альвеолярной экссудацией, которая распространяется на расположенные рядом бронхи, сосуды, плевру.
Социально-медицинская значимость пневмоний:
заболеваемость составляет 10-15/1000 населения в год;
длительность ВН:
при легком течении – 2-3 недели;
при среднетяжелом течении – 4-5 недель;
при тяжелом течении – 6-8 недель;
смертность среди взрослых до 50 лет – до 0,1%;
летальность (больничная смертность) среди взрослых до 50 лет – 2-3%;
летальность у лиц старше 65 лет – 5-10%.
КЛАССИФИКАЦИЯ ПНЕВМОНИЙ (1995)
1. По этиологии:
бактериальные,
микоплазменные,
хламидийные,
вирусные,
грибковые,
паразитарные,
смешанной этиологии,
неуточненной этиологии
Среди бактериальной флоры преобладают:
грам+: пневмококк, золотистый стафилококк, гноеродный стрептококк группы А, энтерококк и др.;
анаэробные грам+: пептококки, пептострептококки идр.;
грам–: палочка Фридлендера (Klebsiella pneumoniae), Escherichia coli, Pseudomonas aeruginosae, Legionella (внутриклеточно), протей и др.;
анаэробные грам–: бактероиды, фузобактерии, Branchamella catarrhalis, Moraxella catarrhalis.
2. По условиям возникновения:
внебольничные,
госпитальные (спустя 48-72 часа после госпитализации),
атипичные,
аспирационные,
у больных с иммунодефицитами,
у больных с нейтропенией.
Преимущественные возбудители внебольничных пневмоний: пневмококк, Haemophilus influenzae, Legionella; внутрибольничных – Staphylococcus aureus, Klebsiella pneumoniae, Escherichia coli, Pseudomonas aeruginosae, Proteus, Bacteroides. Выделяют вентиляторно-ассоциированные пневмонии – на ИВЛ (чаще St.aureus и др.).
3. По локализации и протяженности:
право-, лево, двусторонняя, тотальная, долевая, сегментарная, центральная («прикорневая»).
4. По степени тяжести:
тяжелое течение;
среднетяжелое течение;
легкое течение.
5. По наличию осложнений (легочных и внелегочных).
6. По фазе заболевания (разгар, разрешение, реконвалесценция, затяжное течение).
Тяжесть пневмонии
*) – недостаточность кровообращения
Примеры осложнений:
Легочные:
кровохарканье;
парапневмонический плеврит;
синдром бронхиальной обструкции;
острая дыхательная недостаточность;
Со стороны ССС (из внелегочных):
коллаптоидное состояние (особенно стоя);
острое легочное сердце;
ДВС-синдром;
шок;
анемия.
Затяжная пневмония – это острое инфекционно-воспалительное заболевание легких, при котором пневмонический инфильтрат разрешается не в обычные сроки (до 4 недель), а медленнее, в течение 5-8 недель, и заканчивается, как правило, выздоровлением.
Атипичная пневмония – это пневмония, которая вызывается микроорганизмами, размножившимися внутриклеточно: легионеллами, хламидиями, микоплазмами. Такие пневмонии протекают без типичной клинических и рентгенологических (инфильтративных) проявлений, по патогенезу – преимущественно вторичные, плохо поддаются лечению антибиотиками пенициллинового и цефалоспоринового ряда.
КЛИНИКА
Характерные синдромы:
синдром острой интоксикации (слабость, снижение аппетита, головная боль, миалгии, одышка, сердцебиение, бледность и падение АД, расстройства сознания);
синдром воспаления легочной ткани (локальный бронхит, уплотнение легочной ткани, вовлечение плевры);
синдром общих клинических воспалительных проявлений (повышение температуры, озноб, выраженная ночная потливость);
изменения острофазовых показателей (лейкоцитоз с нейтрофильным сдвигом влево, ускорение СОЭ, повешение уровня α2-глобулинов более 10%, появление СРБ).
Основные рентгенологические проявления:
очаговые тени:
обусловлены выпотом экссудата в альвеолы;
небольших размеров (до 12-15 мм), округлые;
могут сливаться (очагово-сливные тени);
могут быть милиарные очаги (1-2 мм, не всегда видны);
мелкие очаги (3-5 мм);
средние очаги (6-10 мм);
крупные очаги (11-15 мм);
инфильтративные тени:
небольшие (15-30 мм);
средние (30-50 мм);
крупные (более 50 мм).
По форме:
округлые (с четкими контурами);
облаковидные (с нечеткими контурами);
в виде лобита (долевые);
в виде перисциссурита (со стороны междолевой щели контур четкий, со стороны паренхимы – нечеткий).
Второстепенные рентгенологические проявления
синдром патологических изменений легочного рисунка (уплотнение интерстициальной ткани, ее изменение, усиление, обогащение, деформация, нечеткость);
расширение корня легкого на стороне поражения (2-4 межреберья);
увеличение лимфатических узлов (хотя обычно его нет);
реакция плевры (утолщение, спайки, шварты, осумкованный парапневмонический плеврит).
Первые 2 дня на рентгенограмме видны только изменения легочного рисунка (сосуды), а очаг инфекции появляется через 2-3 дня, сохраняется 5-7-10 дней, после чего остаются лишь изменения легочного рисунка, размеров корня, постепенно появляются пневмофиброз, пневмосклероз, карнификация (организация фибринозного экссудата в альвеолах), плевральные наложения.
Зависимость от этиологии:
долевая и многодолевая инфекция – чаще пневмококк, реже легионелла, анаэробы;
очаговая и очагово-сливная – пневмококк, стафилококк, легионелла;
милиарная – грибы, микобактерия туберкулеза;
множественные перибронхиальные абсцессы – стафилококк;
один круглый абсцесс в верхней доле – палочка Фридлендера;
с целью этиологического поиска желательно производить посев мокроты, а при тяжелой пневмонии – посев крови на стерильность.
Дифференциальная диагностика:
острый бронхит (или обострение хронического);
экссудативные плевриты другой этиологии;
туберкулез легких;
рак легкого или (чаще) метастазы в легкие;
инфаркт легкого;
легочный эозинофильный инфильтрат;
ателектаз легкого;
застойные изменения.
Инструментальная диагностика: КТ, биопсия.
ЛЕЧЕНИЕ
Лечебная программа:
лечебный режим и питание (стол 15);
этиотропная (антимикробная) терапия;
патогенетическая терапия:
дезинтоксикация и иммунокоррекция;
восстановление дренажной функции бронхов с помощью отхаркивающих средств и бронхолитиков;
противовоспалительные препараты;
оксигенотерапия;
патогенетическая терапия осложнений и сопутствующих заболеваний;
симптоматическая терапия: болеутоляющие, жаропонижающие, противокашлевые средства;
физиотерапия, ЛФК.
Алгоритм эмпирической антибиотикотерапии внебольничной пневмонии (возраст больного до 60 лет):
Вместо ампициллина можно вводить бензилпенициллин по 1 000 000 ЕД внутримышечно через 6 часов.
Алгоритм эмпирической антимикробной терапии внебольничной вторичной пневмонии (возраст больного больше 60 лет):
Дезинтоксикационная терапия направлена против экзо- и эндотоксинов. Она является и основой иммунокорригирующей терапии. Проводятся инфузии реополиглюкина, гемодеза, неогемодеза, полидеза 2-4 мл/кг/сутки, внутривенно капельно 3-4 дня подряд. Нативная донорская плазма (при отсутствии синдрома бронхообструкции) 3-5 трансфузий (там иммуноглобулины), антистафилококковая плазма (200-300 мл), антистафилококковый полиглобулин (50-70 мл внутривенно капельно через день). Применяются и ЭМД (гемосорбция 1-2 сеанса с интервалом 1-3 дня).
При затяжном течении:
тимоген 100 мкг внутримышечно ежедневно (с 10-14 дня болезни) 5-10 инъекций;
тималин 20 мг внутримышечно;
натрия нуклеинат с первого дня;
антиоксиданты: аскорбиновая кислота в/в 50 мг/кг + рутин внутрь 2 мг/кг; токоферол 60 мг/кг/сут.
Улучшение дренажной функции бронхов:
алтей, корень солодки;
амброксол 30 мг (1 таблетка) 3 раза в день;
АЦЦ 20% раствор 3 мл/ингаляция, как минимум 2 ингаляции в день;
теотард (0,2 г 1 таблетка 2 раза в сутки) или эуфиллин в/в при затяжном течении.
Длительность эмпирической антимикробной терапии:
во всех случаях антибиотикотерапия должна продолжаться не менее 5 дней и до тех пор, пока не удастся добиться нормализации температуры на протяжении 48 часов;
антибиотик может быть отменен на 3-4 день субфебрильного состояния при условии нормализации уровня лейкоцитов и лейкоцитарной формулы;
при легком и среднетяжелом течении редко используется более 10 дней (ЦФ, ПЦ, макролиды);
НПВС (например, диклофенак) ускоряют рассасывание безмикробных инфильтратов (после антибиотикотерапии)
Источник
 Под плевритом понимается воспалительное поражение серозной оболочки, которая окружает лёгкое и называется плеврой. Как правило, он возникает вследствие осложнения существующей болезни, возникшей в организме. Заболевание сопровождается болями в грудной клетке, кашлем, головной болью, общей слабостью и повышенной температурой. Плеврит является наиболее распространённой патологией лёгких. Рассмотрим более подробно особенности плеврита лёгких, симптомы и лечение заболевания.
Под плевритом понимается воспалительное поражение серозной оболочки, которая окружает лёгкое и называется плеврой. Как правило, он возникает вследствие осложнения существующей болезни, возникшей в организме. Заболевание сопровождается болями в грудной клетке, кашлем, головной болью, общей слабостью и повышенной температурой. Плеврит является наиболее распространённой патологией лёгких. Рассмотрим более подробно особенности плеврита лёгких, симптомы и лечение заболевания.
Виды плеврита
На сегодняшний день существует несколько видов заболевания. В российской медицине придерживаются классификации, разработанной профессором Н. В. Путовым .
| Характеристика | Вид заболевания |
| Этиологические признаки | Инфекционный; Неинфекционный; Неясный |
| Выпот и его характеристика | Экссудативный; Сухой; Гнойный |
| Воспалительное течение | Острый; Подострый; Хронический |
| Степень поражения плевры | Диффузный; Отграниченный |
| Масштаб распространения заболевания | Односторонний; Двусторонний |
Особенности плеврита
Отвечая на вопросы «Что такое плеврит?» и «Что такое плевра?» можно сказать, что под плеврой понимают специальную оболочку, которая покрывает все лёгкие и стенки грудной полости. Плевритом же называют воспаление плевры в лёгких, характеризующееся такими симптомами, как боли в области поражения, кашель, температура и другими особенностями.
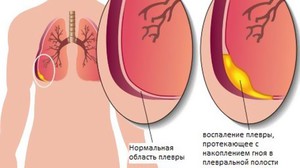 При заболевании сухим плевритом, жидкость в плевре лёгких не образовывается. Как правило, подобное заболевание является начальной стадией экссудативной формы. Очень часто сухой плеврит развивается одновременно с различными болезнями. Если в течение 7−10 дней выздоровления не наступило, то заболевание перерастает в более опасную форму (выпотная или хроническая).
При заболевании сухим плевритом, жидкость в плевре лёгких не образовывается. Как правило, подобное заболевание является начальной стадией экссудативной формы. Очень часто сухой плеврит развивается одновременно с различными болезнями. Если в течение 7−10 дней выздоровления не наступило, то заболевание перерастает в более опасную форму (выпотная или хроническая).
Туберкулёзный плеврит встречается в различных вариантах: фиброзном, экссудативном и гнойной. В 50 процентов случаев заболевание сухим плевритом является следствие того, что в организме присутствует туберкулёзный процесс.
При гнойной форме проявляются стандартные симптомы, присущие болезни. Кроме того, грудь становится более выпуклой, возможно, наличие кашля с мокротой. Подобное заболевание вызвано наличием в организме различных микроорганизмов (стафилококк, пневмококк и стрептококк).
Осумкованный плеврит является наиболее тяжёлой формой и выступает переходным этапом между острой и хронической болезнью. При таком воспалении сращиваются плевральные листки, что способствует образованию плевральной жидкости. Причиной выступает продолжительное воспаление в лёгких и плевре.
Экссудативный (выпотной) плеврит подразумевает образование жидкости в плевре лёгких. Это может быть следствием травмы грудной клетки.
Причины появления плеврита
Плеврит не появляется просто так, из ниоткуда, в основном он выступает, как сопровождение воспаления в организме человека. Причины его появления делятся на инфекционные и неинфекционные.
Инфекционные причины:
- вирусные заболевания (стафилококковая или пневмококковая инфекция);
- наличие грибковых микроорганизмов (кандидоз, бластомикоз);
- сифилис;
- туберкулёз;
- брюшной тиф;
- хирургическая операция;
- травмы в районе груди.
Неинфекционные причины:
- злокачественное образование листков плевры;
- метастазы в плевре (рак груди, лёгкого и пр.);
- инфаркт лёгкого;
- ТЭПА.
Кроме того, существуют факторы, способствующие возникновения заболевания. К ним относятся стрессы, переохлаждение организма, алкоголизм, несбалансированное питание, а также аллергическая реакция на лекарства.
Воспаление плевры возникает благодаря микроорганизмам, которые могут попасть в неё различными способами: через кровь, лимфу или при разных травмах, а также при хирургическом вмешательстве.
Симптомы заболевания
Симптомы плеврита отличаются между собой исходя из его разновидности, то есть от того, как происходит процесс воспаления и выделяется экссудат (жидкость).
При сухом плеврите появляются следующие симптомы:
-
 болит в области грудной клетки;
болит в области грудной клетки; - появляется поверхностное дыхание;
- температура;
- человека начинает знобить;
- ломота в суставах;
- боль в мышцах;
- головная боль;
- обильное выделение пота.
Выпотная форма уже отличается другими симптомами:
- тупая боль в области воспаления;
- сухой мучительный кашель;
- тяжесть, одышка;
- общее вялое состояние;
- лихорадка;
- озноб;
- профузный пот.
Более тяжёлыми признаками характеризуется гнойный плеврит:
- высокая температура;
- сильная боль в грудной клетке;
- озноб;
- снижение веса;
- у кожи появляется землистый цвет.
При туберкулёзной форме проявляются следующие симптомы:
- одышка;
- температура;
- боль в грудной клетке;
- повышенная потливость;
- наблюдается тахикардия.
Когда заболевание приобретает хроническую форму, то в плевре лёгких начинают формироваться спаечные образования. Благодаря им лёгкое не может при дыхании в полной мере расправиться. Вследствие этого возникает дыхательная недостаточность.
Диагностика заболевания
 Для постановки правильного диагноза заболевания необходимо определить причину воспаления и образования экссудата в плевре. Врач проводит внешний осмотр пациента, справляется о его самочувствии, назначает клиническое обследование, рентген, анализ крови и плеврального экссудата. Кроме того, может быть проведено микробиологическое обследование плеврального выпота. После подтверждения диагноза начинается комплексное лечение заболевания.
Для постановки правильного диагноза заболевания необходимо определить причину воспаления и образования экссудата в плевре. Врач проводит внешний осмотр пациента, справляется о его самочувствии, назначает клиническое обследование, рентген, анализ крови и плеврального экссудата. Кроме того, может быть проведено микробиологическое обследование плеврального выпота. После подтверждения диагноза начинается комплексное лечение заболевания.
На сегодня наиболее эффективным способом диагностики данного заболевания является рентген. С его помощью выясняются симптомы воспаления плевры, объём и расположение экссудата. При этом одновременно можно обнаружить и другие заболевания, которые стали причиной плеврита (туберкулёз, опухоль и др.).
Лечение и профилактика плеврита
Диагноз заболевания ставится врачом в соответствии с жалобами пациента, его внешнем осмотре, признаками плеврита, рентгене и ультразвуковом исследовании лёгких. Кроме того, специалист может отправить больного на анализ характера выпота. Для этого делается обследование плевры, а именно плевральная пункция.
Когда диагноз подтверждается, то его лечением занимаются такие специалисты, как пульмонолог, онколог и торакальный хирург. В терапии болезни важным является устранение симптомов и причин воспаления. При сухой форме лечение заболевания возможно в домашних условиях. Обязательная госпитализация требуется в случае экссудативного плеврита. В туберкулёзных учреждениях лечат туберкулёзную форму, а гнойную — в хирургическом диспансере.
Для лечения любой формы заболевания врачи назначают приём лекарственных средств. В первую очередь, это антибактериальные (Сумамед, Бигафлон, Цефепим и др.), а также различные противовоспалительные лекарства (Нурофен, Индометацин и др.). При грибковой форме используют противогрибковые препараты.
Кроме того, в общее лечение заболевания дополнительно применяют согревающие препараты (горчичники, банки), грудную клетку туго обматывают бинтом, а также назначаются лекарственные средства, способствующие подавлению кашля (Кодеин, Дионин).
 Удаление экссудата из плевры хирургическим путём необходимо в случаях большого объёма жидкости, когда уровень выпота доходит до второго ребра либо из-за наличия жидкости происходит сдавливание соседних органов.
Удаление экссудата из плевры хирургическим путём необходимо в случаях большого объёма жидкости, когда уровень выпота доходит до второго ребра либо из-за наличия жидкости происходит сдавливание соседних органов.
После выздоровления пациента, его в обязательном порядке ставят на диспансерный учёт на 2−3 года.
Профилактика плеврита подразумевает собой предупреждающие и своевременные меры по лечению болезни. К профилактическим рекомендациям по заболеванию относят следующие:
- укреплять свой иммунитет;
- не переохлаждаться;
- при подозрении на воспаление лёгких обязательно пройти рентген;
- полностью отказаться от курения;
- работая на вредных предприятиях, обязательно пользоваться индивидуальной защитой;
- своевременное лечение пневмонии, хронических болезней сердечно-сосудистой системы, почек и лёгких;
- систематическое посещение врача.
Регулярное внимание к своему здоровью поможет избежать заболевания, а также возникновения различных последствий.
Осложнения плеврита
Как и любое заболевание, плеврит может вызвать некоторые опасные осложнения:
- образование спаечного процесса в плевре;
- за счёт экссудата в плевре сдавливается сердце и аорта, как следствие возникает сердечно-сосудистая недостаточность;
- утолщаются листки плевры;
- лёгкие сдавливаются, за счёт чего возникает дыхательная недостаточность.
Плеврит является жизнеугрожающим состоянием. Поэтому сразу после того, как обнаружено плевральное воспаление необходимо провести комплексное обследование и начать эффективное лечение по устранению заболевания.
Источник


