Острые пневмонии у детей клинические рекомендации 2015


Российское респираторное общество Межрегиональное педиатрическое респираторное общество
Федерация педиатров стран СНГ Московское общество детских врачей
ВНЕБОЛЬНИЧНАЯ
ПНЕВМОНИЯ У ДЕТЕЙ
Клинические рекомендации
УДК 616.24-002-053.2 ББК 57.334.12
В60
В60 Внебольничная пневмония у детей. Клинические рекомендации. — Москва : Ори- гинал-макет, 2015. — 64 с.
ISBN 978-5-990-66034-2
УДК 616.24-002-053.2 ББК 57.334.12
Научное издание
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ У ДЕТЕЙ. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Оригинал-макет подготовлен компанией ООО «Оригинал-макет» www.o-maket.ru; тел.: (495) 726-18-84 Санитарно-эпидемиологическое заключение
№ 77.99.60.953.Д.004173.04.09 от 17.04.2009 г. Подписано в печать 20.08.2015. Формат 70×100 1/16. Печать офсетная. Печ. л. 4,0. Тираж 21 100 экз. Заказ №
ISBN 978-5-990-66034-2 | © ООО «Оригинал-макет», оформление, 2015 |
Руководитель проекта:
Председатель правления Российского респираторного общества, академик РАМН, профессор А.Г. Чучалин
Координационный совет:
профессор, д.м.н. Геппе Н. А., профессор д.м.н. Розинова Н.Н., профессор, д.м.н. Волков И.К., профессор, д.м.н. Козлова Л.В., профессор, д.м.н. Малахов А.Б., профессор, д.м.н. Манеров Ф.К., профессор д.м.н. Мизерницкий Ю.Л.
Эксперты: Абдрахманова С.Т. (Астана), Антипкин Ю.Г. (Киев), Ашерова И.К. (Ярославль), Балева Л.С. (Москва), Баскакова А.Е. (Кострома), Бойцова Е.В. (С.-Петербург), Богорад А.Е. (Москва), Больбот Ю.К. (Днепропетровск), Бондарь Г.Н. (Владивосток), Буйнова С.Н. (Иркутск), Вавилова В.П. (Кемерово), Василевский И.В. (Минск), Гаймоленко И.Н. (Чита), Геппе Н.А. (Москва), Горелов А.В. (Москва), Донос А.А. (Кишинев), Дронов И.А. (Москва), Елкина Т.Н. (Новосибирск), Ермакова И.Н. (Тверь), Ермакова М.К. (Ижевск), Заболотских Т.В. (Благовещенск), Ильенкова Н.А. (Красноярск), Камаев А.В. (С.-Петербург), Капранов Н.И. (Москва), Кожевникова Т.Н. (Тула), Козлова Л.В. (Смоленск), Колесникова С.М. (Хабаровск), Колосова Н.Г. (Москва), Кондратьева Е.И. (Москва), Кондюрина Е.Г. (Новосибирск), Копилова Е.Б. (Иваново), Кострова В.П. (Махачкала), Косякова Н.И. (Пущино), Кулагина В.В. (Самара), Лапшин В.Ф. (Киев), Лев Н.С. (Москва), Лютина Е.И. (Новокузнецк), Маланичева Т.Г. (Казань), Малахов А.Б. (Москва), Манеров Ф.К. (Новокузнецк), Мельникова И.М. (Ярославль), Мещеряков В.В. (Нижневартовск), Мизерницкий Ю.Л. (Москва), Михалев Е.В. (Томск), Мозжухина Л.И. (Ярославль), Мокина Н.А. (Самара), Неретина А.Ф. (Воронеж), Олехнович В.М. (Сургут), Павлинова Е.Б. (Сургут), Побединская Н.С. (Иваново), Постников С.С. (Москва), Розинова Н.Н. (Москва), Романенко В.А. (Челябинск), Рывкин А.И. (Иваново), Саввина Н.В. (Якутск), Савенкова М.С. (Москва), Самсыгина Г.А. (Москва), Середа Е.В. (Москва), Скачкова М.А. (Оренбург), Скучалина Л.Н. (Астана), Соколина И.А. (Москва), Сорока Н.Д. (C.-Петербург), Спичак Т.В. (Москва), Таточенко В.К. (Москва), Тришина С.В. (Симферополь), Тутуева Л.А. (Севастополь), Узакбаев К.А. (Бишкек), Узунова А.Н. (Челябинск), Файзуллина Р.М. (Уфа), Федоров И.А. (Челябинск), Хачатрян Л.Г. (Москва), Холодок Г.Н. (Хабаровск), Царькова С.А. (Екатеринбург), Чепурная М.М. (Ростов-на-Дону), Черная Н.Л. (Ярославль), Шабалов Н.П. (С.-Петербург), Шамсиев Ф.М. (Ташкент), Шуляк И.П. (Екатеринбург).
ВВЕДЕНИЕ
Внебольничная пневмония (ВП) являются актуальной проблемой для педиатрической практики. В последние годы отмечается рост заболеваемости ВП у детей, относительно высокой остается смертность от этого заболевания. В реальной практике, особенно в амбулаторных условиях, серьезными проблемами являются ранняя диагностика и рациональная терапия пневмонии у детей.
В 2010 году при участии 65 экспертов из России и стран СНГ была создана научно-практическая программа «Внебольничная пневмония у детей: распространенность, диагностика, лечение и профилактика» [1], которая издавалась с небольшими переработками в 2011
и2012 годах. В программе были резюмированы накопленные данные по вопросам этиологии, патогенеза, эпидемиологии, диагностики
илечения ВП у детей.
За последние 5 лет было проведено и представлено в мировой научной литературе большое число клинических и эпидемиологических исследований, касающихся пневмонии. К сожалению, в отечественной литературе этой проблеме уделяется недостаточно внимания. В 2013 году Министерством здравоохранения Российской Федерации были приняты новые стандарты медицинской помощи при пневмонии и «Порядок оказания медицинской помощи населению по профилю «пульмонология»». С 2014 года в Национальный календарь профилактических прививок России включена вакцинация против пневмококковой инфекции. В связи с вышесказанным назрела необходимость пересмотра ряда позиций, относительно ВП у детей и создание нового экспертного документа, отражающего современные клинические рекомендации.
Основное внимание в данном документе уделено практическим вопросам диагностики и терапии ВП у детей, и в частности особенностям ведения детей в амбулаторных условиях, включены данные по особенностям ВП у детей с ВИЧ-инфекцией, ДЦП, муковисцидозом. Книга предназначена для педиатров, врачей общей практики, пульмонологов, клинических фармакологов, реаниматологов, а также преподавателей медицинских вузов.
При подготовке клинических рекомендаций авторы пытались строить рекомендации по диагностике и лечению на основе данных доказательной медицины (таблица 1). Однако необходимо учитывать, что
внастоящее время доказательная база в отношении методов лечения
впедиатрии, в том числе по АБТ явно недостаточна, что связано с этическими и деонтологическими проблемами. Также следует учитывать, что эффективность этиотропной терапии пневмонии принципиально зависит от чувствительности возбудителей к АБП, которая имеет значительные региональные особенности и подвержена существенным изменениям.
5
Таблица 1 Категории доказательств для обоснования применения
в клинических рекомендациях
Категория | Источник | Определение доказательств |
доказательств | ||
A | Рандомизированные | Доказательства основаны на хорошо сплани- |
контролируемые | рованных рандомизированных исследовани- | |
исследования | ях, проведенных на достаточном количестве | |
пациентов, необходимом для получения | ||
достоверных результатов. Могут быть | ||
обоснованно рекомендованы для широкого | ||
применения | ||
B | Рандомизированные | Доказательства основаны на рандомизи- |
контролируемые | рованных контролируемых исследованиях, | |
исследования | однако количество включенных пациентов | |
недостаточно для достоверного статистиче- | ||
ского анализа. Рекомендации могут быть рас- | ||
пространены на ограниченную популяцию | ||
C | Нерандомизированные | Доказательства основаны на нерандомизи- |
клинические | рованных клинических исследованиях или | |
исследования | исследованиях, проведенных на ограничен- | |
ном количестве пациентов | ||
D | Мнение экспертов | Доказательства основаны на выработанном |
группой экспертов консенсусе по определен- | ||
ной проблеме |

Глава 1 ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ
ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ У ДЕТЕЙ
1.1. Определение
Пневмония — острое инфекционное заболевание, различное по этиологии (преимущественно бактериальное), характеризующееся очаговыми поражениями легких с внутриальвеолярной экссудацией, что проявляется выраженными в различной степени интоксикацией, респираторными нарушениями, локальными физикальными изменениями со стороны легких и наличием инфильтративной тени на рентгенограмме грудной клетки.
Внебольничная пневмония (домашняя, амбулаторная) — это пневмония, развившаяся вне больницы или в первые 72 часа госпитализации.
1.2.Классификация
Всоответствии с Международной классификацией болезней, травм
ипричин смерти 10–го пересмотра (МКБ-10) и «Классификацией клинических форм бронхолегочных заболеваний у детей» [2] выделяют следующие формы пневмонии:
1. По этиологии:
•бактериальная (в то числе, вызванная атипичными бактериями);
•вирусная;
•грибковая;
•паразитарная;
•смешанная.
Классификация по этиологии положена в основу МКБ 10 пересмотра (приложение 1). Однако, широкое использование этиологической классификации пневмонии невозможно, поскольку верификация этиологии ВП отсутствует у большинства пациентов, а клинические симптомы малоинформативны для этиологической диагностики.
2.По морфологии:
•очаговая — один или несколько очагов пневмонической инфильтрации размером 1–2 см;
•очагово-сливная (псевдолобарный инфильтрат) — неоднородная массивная пневмоническая инфильтрация, состоящая из нескольких очагов. Может осложняться деструктивными процессами и экссудативным плевритом;
•сегментарная — границы повторяют анатомические границы одного сегмента;
7
•полисегментарная — границы инфильтрации повторяют анатомические границы нескольких сегментов. Часто протекает с уменьшением размеров пораженного участка легкого (ателектатический компонент);
•лобарная (долевая) — инфильтрация охватывает долю легкого. Вариантом течения долевой пневмонии является крупозная пневмония;
•интерстициальная — наряду с негомогенными инфильтратами легочной паренхимы имеются выраженные, иногда преобладающие изменения в интерстиции легких. Редкая форма пневмонии, которая развивается у больных с ИДС.
3.По течению:
•острая — длительность до 6 недель;
•затяжная — длительность более 6 недель.
4.По тяжести:
•средней тяжести;
•тяжелая.
5.По развившимся осложнениям:
•плевральные осложнения — плеврит;
•легочные осложнения — полостные образования, абсцесс;
•легочно-плевральные осложнения — пневмоторакс, пиопневмоторакс;
•инфекционно-токсические осложнения — бактериальный шок [2, 3].
Глава 2 ЭПИДЕМИОЛОГИЯ ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ
2.1.Заболеваемость внебольничной пневмонией
С2011г. ВП включена в перечень инфекционных и паразитарных заболеваний, подлежащих регистрации и государственному учету в Российской Федерации, а статистические показатели заболеваемости вносятся Федеральной службой по надзору в сфере защиты прав потребителей
иблагополучия человека в «Сведения об инфекционных и паразитарных заболеваниях» (до 2010 г. Минздравом РФ представлялись показатели заболеваемости в целом по внебольничной и госпитальной пневмонии). Данные по заболеваемости ВП представлены в табл. 2. Правила регистрации случаев заболевания ВП представлены в приложении 2.
Таблица 2 Динамика показателей заболеваемости ВП у детей и подростков в РФ [4]
Показатели | 2011 г. | 2012 г. | 2013 г. | 2014 г. | |
У детей в возрасте до 17 лет | абсолютное число | 139 016 | 168 391 | 190 711 | 181 313 |
включительно | на 100 тыс. населения | 534,3 | 642,5 | 722,8 | 678,7 |
У детей в возрасте до 15 лет | абсолютное число | 129 055 | 154 160 | 176 093 | 171 604 |
включительно | на 100 тыс. населения | 607,4 | 711,5 | 800,9 | 762,3 |
В2014 г. среди всего населения Российской Федерации из 507031 случая заболеваний ВП (заболеваемость 354,1 на 100 тыс. населения) на детей и подростков до 17 лет пришлось 181313 случаев (заболеваемость 678,7 на 100 тыс. населения), из них на детей до 15 лет 171604 случая (заболеваемость 762,3 на 100 тыс. населения) [4]. Таким образом, заболеваемость ВП среди детей до 15 лет более чем в 2 раза превышает заболеваемость для населения в целом.
Эпидемиологические исследования показывают, что в течение года заболеваемость ВП минимальная в июле–сентябре, повышается в октя- бре–декабре, достигает максимума в январе–апреле и снижается в мае– июне. Заболеваемость ВП коррелирует с сезонным повышением уровня ОРВИ [5]. Вспышки микоплазменной ВП характерны для закрытых коллективов и отмечаются каждые 3–5 лет [1].
Вряде регионов РФ заболеваемость ВП регистрировалась и до 2010 г.
Вг. Новокузнецке за 24-летний период наблюдения (1990–2013 гг.) заболеваемость ВП среди детей составляла от 210 до 890 на 100 тыс. населения (2,1–8,9‰), среди подростков — от 140 до 840 на 100 тыс. населения (1,4–8,4‰). Максимальная заболеваемость ВП во все годы наблюдалась у детей в возрасте 1–3 лет — от 465 до 1356 на 100 тыс населения (рис. 1) [6].
9
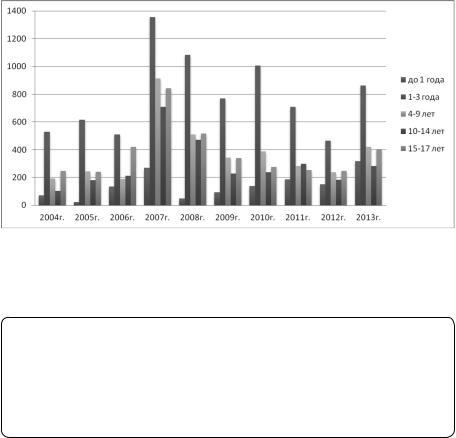
Рис. 1. Заболеваемость внебольничной пневмонией у детей разного возраста
вг. Новокузнецке за 10-летний период [6]
2.2.Смертность от внебольничной пневмонии
По данным ВОЗ пневмония является главной причиной детской смертности во всем мире. Среди причин летальности у детей до 5 лет на ее долю приходится 17,5%, что ежегодно в мире составляет около 1,1 млн смертельных случаев (это больше, чем СПИД, малярия и корь вместе взятые). При этом 99% летальных случаев от пневмонии у детей до 5 лет приходятся на слабо и средне развитые страны мира [7].
Вглобальном исследовании было установлено, что в 2010 г. летальность
всвязи с тяжелыми острыми инфекциями нижних дыхательных путей у госпитализированных детей в возрасте до 5 лет в развивающихся странах была почти в 4 раза выше, чем в развитых (2,3% и 0,6%, соответственно) [8].
По данным Минздрава РФ болезни органов дыхания у детей в возрасте 0–17 лет занимают третье место в структуре причин смерти после внешних причин и пороков развития. В РФ в последние годы произошло значительное снижение смертности от пневмонии детей первого года жизни: с 16,1 в 1995 г. до 2,7 в 2012 г. на 10 000 родившихся живыми (при этом, в 24% пневмония выступает не основной, а конкурирующей причиной смерти больных). Данные о смертности от пневмонии по регионам РФ имеют значительный разброс показателей — от 0 до 13,7 на 10 000 (в 2009г.) [1, 4, 9].
Фоновые факторы риска летального исхода от пневмонии у детей [9]:
• возраст до 5 лет и мужской пол;
• врожденные и хронические заболевания;
• позднее обращение за медицинской помощью;
• позднее поступление в стационар;
• гестационный возраст при рождении меньше 28 недель.
Источник
Боль в груди, сильный влажный кашель, лихорадка – частые признаки воспаления легких. В 80% случаев болезнь имеет внебольничную форму. Каждый год от нее страдают 5% населения. В группе риска – дети до 7 лет и пожилые люди. Пневмония быстро развивается и может привести к смерти, поэтому лечение важно начать при первых симптомах.
Что такое внебольничная пневмония
Такой диагноз ставят, когда у человека возникает воспаление легких и инфекция проникает в организм не в медицинском учреждении. Сюда же относят ситуации, когда симптомы болезни появились в первые 48 часов после помещения в стационар или через 2 недели после выписки. У 3-4% больных тяжелая форма патологии заканчивается смертью. Другие осложнения:
- абсцесс легкого – ограниченный гнойник;
- сердечная недостаточность;
- инфекционно-токсический шок;
- гнойный плеврит;
- воспаление мышцы сердца.
Классификация
Коды внебольничной пневмонии по МКБ-10 – J12–18. Цифра зависит от причины болезни и возбудителя. В карточке пациента врач указывает код и особенности диагноза. По степени тяжести болезнь делится на 3 формы:
- Легкая. Симптомы заболевания слабые, состояние больного – близкое к нормальному. Лечение проводят дома.
- Средней тяжести. В таком виде внебольничная пневмония протекает у людей с хроническими патологиями. Признаки заболевания ярко выражены, больного помещают в стационар.
- Тяжелая. Умирают до 30% больных – из-за высокого риска осложнений. Лечение проводят в стационаре.
По общей картине пневмонию внебольничного типа делят на 2 вида:
- Острый. Симптомы заболевания появляются внезапно, есть признаки интоксикации. Течение острой формы в 10% случаев тяжелое.
- Затяжной. Если болезнь не лечить, она переходит в хроническую форму. Поражаются глубокие ткани, деформируются бронхи. Рецидивы случаются часто, участок воспаления увеличивается.

По стороне поражения патология имеет 3 формы:
- Правосторонняя. Встречается чаще, потому что бронх здесь короче и шире. Такая внебольничная пневмония развивается у взрослых из-за стрептококков. Правостороннее поражение часто нижнедолевое.
- Левосторонняя. Здесь воспаление возникает, когда сильно падает иммунитет. Появляются боли в боку, развивается дыхательная недостаточность.
- Двусторонняя. Затронуты оба легких.
Классификация патологии по области поражения:
- Очаговая. Болезнь затронула 1 долю, область поражения небольшая.
- Сегментарная. Поражены несколько участков. Часто это средне- и нижнедолевая патология.
- Верхнедолевая. Тяжелая форма заболевания, симптомы ярко выражены. Страдает кровоток, нервная система.
- Среднедолевая. Воспаление развивается в центре органа, поэтому имеет слабые признаки.
- Нижнедолевая. Появляется боль в животе, при кашле активно отходит мокрота.
- Тотальная. Воспаление охватывает легкое полностью. Эта форма патологии – самая опасная и тяжело лечится.

Причины
По патогенезу (механизму развития) и причинам появления выделяют такие виды внебольничной пневмонии:
- Воздушно-капельная. Бактерии и вирусы попадают в нос и рот вместе с воздухом, куда они попадают при кашле или чихании больного человека. Легкие работают как фильтр и уничтожают микробов. Если под влиянием факторов риска происходит сбой, бактерии и вирусы остаются. Они оседают на альвеолах (легочная ткань), размножаются, вызывают воспаление.
- Посттравматическая. Инфекция в нижние дыхательные пути проникает при травме грудной клетки.
- Аспирационная. Микробы попадают в легкие во сне с небольшим количеством слизи. У здорового человека они там не останутся. Если иммунитет снижен, функции механизмов защиты слабые или микробов много, начнется воспаление. Реже в легкие забрасывается рвота. У детей встречается липоидная форма патологии: в нижние дыхательные пути попадает жидкость (молоко, масляные капли), которая собирается комочками.
- Гематогенная. Хроническая инфекция из сердца, зубов или органов пищеварения проникает по крови.

Возбудитель пневмонии
В верхних отделах дыхательных путей всегда находится много микробов. Под влиянием внешних факторов они становятся патогенными и угрожают здоровью. Из носоглотки возбудители попадают в легкие и запускают воспаление.
В 60% случаев так происходит с пневмококком – бактерией Streptococcus pneumoniae.
Другие основные возбудители инфекции:
- Стафилококки – часто вызывают внебольничное воспаление легких у детей. Болезнь протекает тяжело, лечение подобрать сложно. Если препараты выбраны неправильно, возбудитель быстро развивает к ним устойчивость.
- Стрептококки – кроме пневмококка в этой группе есть другие, более редкие виды бактерий. Они вызывают болезнь с вялым течением, но высоким риском смерти.
- Гемофильная палочка – составляет 3–5% случаев внебольничного воспаления легких, часто встречается у пожилых людей. Ей заражаются во влажном теплом климате.
- Микоплазма – эта бактерия вызывает пневмонию у 12% больных, часто поражает взрослых в возрасте 20–30 лет.
- Вирус гриппа – составляет 6% случаев пневмонии, опасен осенью и зимой.
Атипичные возбудители внебольничной пневмонии:
- Клебсиелла – опасна для детей 3–10 лет. Этот микроб вызывает затяжное слабое воспаление.
- Коронавирус – в 2002–2003 году был возбудителем эпидемии тяжелой атипичной пневмонии.
- Вирус герпеса – штаммы 4-го и 5-го типов. Редко 3-й вид вызывает у взрослых ветрянку с тяжелым воспалением легких. Простой вирус герпеса, при котором на слизистой появляются пузырьки, почти не опасен. Он поражает дыхательные пути только у лиц с очень слабым иммунитетом.

Факторы риска
Пневмония во внебольничных условиях развивается, когда падает иммунитет. Причины и факторы риска:
- Эпидемия гриппа и частые ОРВИ – они не дают организму полностью восстановиться.
- Частое переохлаждение – оно вызывает спазм сосудов. Кровь плохо движется, иммунные клетки не успевают дойти вовремя до нужного участка, чтобы защитить организм от инфекции.
- Хронические воспаления – кариес, болезни суставов или носоглотки. Бактерии находятся в организме постоянно, перемещаются из главного очага к другим органам.
- ВИЧ-статус – формирует стойкий иммунодефицит.
Реже защитные силы организма слабеют из-за таких факторов:
- гормональные сбои;
- алкоголизм;
- курение;
- операции;
- плохая гигиена полости рта;
- стрессы.

Симптомы
Инкубационный период инфекции длится до 3-х суток. После пневмония развивается очень быстро. Начинается она с таких признаков:
- Температура. Поднимается до 39–40 градусов. Парацетамол ее не сбивает. Через 2-3 дня лихорадка проходит, но потом возвращается.
- Кашель. Сначала сухой, через 2-3 дня – влажный. Приступы частые, сильные. Вид мокроты зависит от типа пневмонии. Часто отделяется серая вязкая слизь, редко – с гноем или прожилками крови.
- Одышка и удушье. Если болезнь протекает тяжело, частота дыхания – выше 30 вдохов в минуту.
- Боль за грудиной. Она бывает лево- или правосторонняя. Характерна ноющая боль, она усиливается на вдохах, при кашле. Симптом редко переходит в область желудка.
Другие признаки внебольничной пневмонии:
- Общая интоксикация. Головные боли, слабость, тошнота, редко – рвота.
- Боль в мышцах, суставах.
- Спазмы в животе, диарея.
У пожилых людей нет лихорадки и кашля. Здесь главные признаки болезни – это спутанное сознание, нарушения речи, тахикардия. Внебольничная пневмония у детей может появиться уже в первые недели жизни и имеет такие особенности течения:
- У грудничков бледнеет кожа, вокруг губ появляется синеватый треугольник. Малыш становится вялым, много спит, его сложно разбудить. Он часто срыгивает, плохо сосет грудь. При тяжелом лево- или правостороннем поражении у ребенка синеют пальцы.
- Малыши до 3 лет много плачут, плохо спят. Из носа выделяется прозрачная слизь, которая через 3-4 дня становится желтой или зеленой. При кашле и плаче появляется одышка. Температура растет в первые сутки до 38 градусов, возникает озноб.
- У детей старше 3 лет болезнь протекает как у взрослых.

Диагностика
Врач собирает жалобы больного, слушает его грудную клетку. Слышны влажные хрипы, изменено дыхание.
Когда простукивают зону над больным легким, звук становится коротким и тупым.
Ставят диагноз и выявляют степень тяжести течения болезни такими методами:
- Анализ крови – показывает высокую скорость оседания эритроцитов, изменения уровня лейкоцитов. Это главные маркеры воспаления.
- Рентген грудной клетки делают прямо и сбоку. О пневмонии говорит затемнение на снимке. После процедуры узнают область поражения, площадь воспаления. По характеру изменений на снимке определяют возбудителя болезни. Во время лечения рентген поможет оценить эффект терапии.
- Исследование мокроты – выявляет возбудителя болезни, помогает назначить правильные лекарства.
- Экспресс-анализ мочи – нужен, чтобы выявить антигены пневмококка или гемофильной палочки. Метод дорогой, поэтому используют его редко.
- Компьютерную томографию проводят, чтобы изучить легкие более детально. Это важно при затяжной внебольничной пневмонии, повторной или атипичной. Если на снимке рентгена нет изменений, а признаки болезни есть, КТ поможет уточнить диагноз.
Чтобы отделить внебольничную пневмонию от туберкулеза, опухолей, аллергии и обструктивной болезни легких, проводят дифференциальную диагностику:
- УЗИ легких покажет жидкость внутри плевральной полости и ее характер, опухоли.
- Серодиагностика определит вид микроба, который вызвал болезнь.
- Проба на туберкулез исключит либо подтвердит это заболевание.

Лечение внегоспитальной пневмонии
По протоколу терапию начинают с антибиотиков. Они убивают микробы и помогают избежать осложнений. После применяют средства, которые выводят мокроту и убирают симптомы патологии. Особенности лечения:
- Внегоспитальная пневмония у грудных детей и пожилых требует лечения в стационаре.
- Если болезнь имеет легкое течение, терапию проводят дома.
- Больному показан постельный режим, много теплой жидкости (2,5–3 л за сутки). Основа меню – протертые каши на воде, овощи и фрукты.
- Физиопроцедуры улучшают общее состояние больного, снимают симптомы пневмонии, ускоряют выздоровление. Их проводят курсом в 10–12 сеансов.
Клинические рекомендации по лечению внебольничной пневмонии у взрослых:
- Больного срочно госпитализируют, если у него возник септический шок. Это главный признак тяжелого состояния. Малые критерии: низкое давление, нарушения сознания, сильная дыхательная недостаточность, одышка и температура ниже 36 градусов. Если есть 2-3 из указанных признаков, больного помещают в стационар.
- Если причина болезни не выяснена, антибиотики используют 10 дней. Когда очаг инфекции находится вне легких, поражение нижнедолевое или течение с осложнениями, лечение продляют до 2-3 недель.
- При острой дыхательной недостаточности пациенту делают оксигенотерапию – особую маску надевают на лицо или область носа, подают воздух с высоким содержанием кислорода.
Медикаментозное

Этиотропное (устраняющее причину) лечение внебольничной пневмонии проводят 7–10 дней антибиотиками таких групп:
- Пенициллины (Амоксициллин). Это основные препараты от инфекции. Лекарства вводят через капельницу. Через 3-4 дня переходят на таблетки. У детей пенициллины применяют при типичной флоре.
- Макролиды (Азитромицин). Их применяют против микоплазмы, легионеллы. Эти же препараты используют при аллергии на пенициллин, у детей до 6 месяцев и при атипичной флоре. В амбулаторных условиях (дома) макролиды принимают перорально.
- Цефалоспорины 3 поколения (Цефтриаксон). Их используют у пожилых людей и при тяжелых осложнениях. Препараты применяют через капельницу или уколы.
- Фторхинолоны (Левофлоксацин). Их назначают на замену другим антибиотикам при домашнем лечении. Препараты используют в таблетках.

Схему лечения антибиотиками составляют индивидуально по результатам анализов, возрасту и клинической картине. Если через 3 дня больному не стало лучше, лекарство меняют. От симптомов внебольничного воспаления легких помогают такие препараты:
- Бронхолитики – снимают спазм и одышку. Они не эффективны при аллергии. Через капельницу 2 раза в день вводят Эуфиллин. Беродуал применяют через ингаляции небулайзером 4 раза в сутки.
- Анальгетики (Баралгин) – купируют боль. Их применяют в таблетках разово.
- Жаропонижающие средства – сбивают температуру. Взрослым назначают таблетки Ибупрофен, детям – сиропы и свечи на парацетамоле (Цефекон Д). Эти препараты используют при температуре выше 38,5 градусов разово: они мешают работе антибиотиков.
- Отхаркивающие препараты (Лазолван) – выводят мокроту и ускоряют выздоровление. Их используют в виде сиропов 2-3 раза в день. При тяжелом течении болезни их применяют через небулайзер.
Физиотерапевтическое
Когда температура тела становится нормальной и острые симптомы болезни уходят, пациенту назначают такие процедуры:
- Электрофорез – его проводят с Эуфиллином, чтобы снять спазм бронхов и отек. Новокаин применяют, чтобы убрать сильную боль. Препараты во время такой процедуры быстрее и в большем объеме проникают в кровь. Курс состоит из 10 сеансов по 10–20 минут каждый день.
- УВЧ, или лечение током высокой частоты – снимает отек, уменьшает выработку мокроты и останавливает размножение микробов. Процедуру делают в остром периоде, но без температуры. Курс состоит из 10–12 сеансов по 8–15 минут.
Профилактика
Чтобы предотвратить развитие внебольничной пневмонии, соблюдайте такие рекомендации:
- Закаляйте организм: делайте контрастный душ, обливайтесь холодной водой.
- Принимайте курсами препараты, которые укрепляют иммунитет: Иммунал, Гриппферон.
- Гуляйте на свежем воздухе и занимайтесь спортом.
- Введите в рацион овощи и фрукты.
- Не переохлаждайтесь.
- Вовремя лечите болезни зубов, уха, горла и носа.
- Откажитесь от сигарет и алкоголя.
- Не ходите в людные места во время эпидемий ОРВИ.
Хорошей мерой профилактики внебольничной пневмонии являются вакцины от пневмококка и гриппа. Их лучше сделать до наступления холодов. Процедура нужна таким группам людей:
- Пожилые, беременные, дети до 10 лет.
- Лица, у которых есть хронические болезни сердца и легких.
- Сиделки в домах престарелых и сотрудники больниц.
- Члены семей групп риска.

Видео
Источник


