Острый гнойный средний отит периоды

Отит – это воспаление и отек ушной раковины. Он может быть хроническим или острым, гнойным или катаральным. Чаще всего данное заболевание встречается у детей. По статистике, примерно 80% детей до 3-х летнего возраста хотя бы раз болели отитом.
Проявляется болью в ухе (пульсирующей, стреляющей, ноющей), повышенной температурой тела, нарушением слуха, шумом в ушах, слизисто-гнойными выделениями из наружного слухового прохода.
Отит является самой распространенной причиной тугоухости (сниженного слуха). Этим заболеванием страдают люди всех возрастов, но наиболее подвержены недугу дети, из-за особенностей анатомического строения евстахиевой трубы.
Причины отита
Воспалительный процесс на уровне среднего уха чаще всего является вторичным. Это означает что, первоначально инфекция проникает в барабанную полость из других отделов, сообщающихся с ней. Секреторный средний отит наблюдается, когда жидкость, образующаяся вследствие простуды или аллергической реакции, проникает в среднее ухо через евстахиеву трубу.
В зависимости от места локализации патологического процесса выделяют три формы отита:
- внутренний;
- наружный;
- отит среднего уха.
Две основные причины отита, это попадание инфекции и распространение воспаления из носоглотки в среднее ухо, а также травмы уха. Также заболевание может возникнуть по причине:
- травмы кожи наружного слухового прохода;
- после попадания загрязненной воды;
- проведение хирургических операций в зоне носоглотки или носовой полости;
- как последствие ОРВИ, гайморита;
- при инфекционных заболеваниях, болезнях почек, сахарном диабете, переохлаждении.
Средний отит может быть вызван различными патогенными микроорганизмами: бактериями, вирусами, грибами (отомикоз) и различными микробными ассоциациями.
Симптомы отита среднего уха
В первую очередь, отит и его симптомы будут зависеть от формы и места протекания воспалительного процесса. Охарактеризовать общую картину острого отита среднего уха и его симптомов можно по следующим признакам:
- боль в ухе носит резкий, сильный и иногда нестерпимый характер, иррадиирует в височную и теменную области;
- снижение слуха, шум в ушах;
- гипертермия;
- повышенная температура;
Через 1-3 суток с момента начала заболевания образуется разрыв в барабанной перепонке, начинается гноетечение. В этом периоде температура падает, боль снижается, общее состояние улучшается.
При неблагоприятном развитии заболевания гной может прорваться не наружу, а внутрь, черепной полости, провоцируя развитие абсцесса мозга, менингита и иных опасных заболеваний.
Симптомы отита в хронической форме сходны, но менее выражены. Как правило, присутствуют болевые ощущения, снижение слуха более значительное, чем при острой стадии.
Чаще болеют дети, из-за особенностей строения среднего уха и зачастую гнойный процесс может развиться за сутки-двое. Ребенок часто плачет, вскрикивает, держится за ухо, не может спать. В таких случаях немедленно необходимо обратиться к врачу.
Лечение отита
В первую очередь местное лечение заболевания зависит от его формы. Лечение отита должно быть незамедлительным, ввиду опасности развития тяжелых последствий: распространения заболевания в пространство черепа или на внутреннее ухо, что может грозить полной потерей слуха.
При условии своевременного обращения к врачу, лечение отита среднего уха успешно проводят лекарственными препаратами и физиотерапевтическими процедурами. Для лечения широко используют противовоспалительные средства и антибиотики, а также жаропонижающие препараты при наличии у больного высокой температуры. Для снятия отека слизистой носа обязательно закапывают сосудосуживающие капли.
Если барабанная полость не дренируется самостоятельно в течение первых трех суток, показано рассечение барабанной перепонки.
В целом, схема лечения отита в домашних условиях состоит из следующих компонентов:
- постельный режим;
- сосудосуживающие средства для носа;
- противомикробные препараты;
- обезболивающие средства;
- антибактериальные средства;
- физиотерапевтическое лечение;
- согревающие компрессы;
- витамины.
Острый гнойный отит требует применения антибиотикотерапии, а также эвакуации гноя из полости среднего уха. После прохождения основного курса, больному назначается восстановительная и рассасывающая терапия. Лечение отита в хронической форме также состоит в проведении противовоспалительной и антибактериальной терапии, при усиленной иммунокоррекции.
Стоит отметить, что лечение отита в домашних условиях должно проводиться только с разрешения врача-отоларинголога. Не занимайтесь самолечением. В тех случаях, когда не помогают консервативные методы — прибегают к хирургической операции.
Ушные капли при отите
Применение любого из указанных препаратов допускается только после получения соответствующей консультации у врача.
- Гаразон, Софрадекс, Дексона, Анауран — глюкокортикостероидные капли;
- Отинум, Отипакс — противовоспалительные капли;
- Отофа, Ципромед, Нормакс, Фугентин — антибактериальные капли.
Для достижения максимального лечебного эффекта рекомендуется совмещать применение капель с приемом антибиотиков, они должны назначаться специалистом после установления диагноза.
Основными профилактическими мероприятиями отита у детей и взрослых являются предупреждение и своевременное лечение воспалительных заболеваний носа и носоглотки, хронических заболеваний носа, околоносовых пазух. Правильно проводить туалет носа.
Источник
Острое гнойное воспаление среднего уха (otitis media purulenta acuta) встречается часто и у детей, и у взрослых, однако дети болеют значительно чаще.
Этиология
Заболевание возникает в результате действия бактериальной инфекции (стрептококки, стафилококки, дифтерийная, туберкулезная палочки и т. п.), фильтрующихся вирусов.
Пути проникновения возбудителя в слизистую оболочку барабанной полости таковы. Чаще всего наблюдается тубарный путь. У больных острым ринитом, острыми респираторными заболеваниями (ОРЗ) воспалительный процесс переходит на слизистую оболочку слуховой трубы, нарушая таким образом ее защитную функцию, и микроорганизмы могут попадать в барабанную полость. На втором месте стоит гематогенный путь.
Чаще всего он отличается при наличии острых инфекций (гриппа, скарлатины, тифа и т. п.), когда возбудитель циркулирует в крови. Вследствие травм (нарушение целости) барабанной перепонки инфекция может попасть в полость среднего уха из наружного слухового прохода. Это чаще всего случается в результате взрывов снарядов, бомб, мин, при наличии перелома основания черепа, при неумелом удалении инородных тел.
Для развития острого воспалительного процесса слизистой оболочки полости среднего уха, кроме инфекции, необходимы определенные условия. К ним относится сенсибилизация организма к микробам. Так, острый отит у больных скарлатиной возникает на третьей неделе заболевания, на высоте сенсибилизации организма к в-гемолитическому стрептококку.
Развитию заболевания способствует снижение неспецифической реактивности организма, местного и системного иммунитета, возникающее в результате перенесенных острых инфекций, интоксикаций, общего и местного переохлаждения, наличия очагов хронической инфекции и эндокринных заболеваний.
Частоту возникновения острого среднего отита у детей можно объяснить тем, что в раннем детском возрасте слуховая труба короткая, широкая и расположена более горизонтально, чем у взрослых. В первые месяцы жизни новорожденного в барабанной полости содержится миксоидная ткань, являющаяся хорошей средой для развития микробов. В этот период у детей еще не сформирован системный и, особенно, местный иммунитет. Дети чаще, чем взрослые, болеют острыми инфекционными заболеваниями, которые нередко осложняются острым отитом.
Патогенез
Резкое утолщение слизистой оболочки барабанной полости, сосредоточение в ней гнойного экссудата приводят к повышению давления. При этом сдавливаются нервные окончания и рецепторы. Этим объясняется резкая боль в ухе при остром гнойном среднем отите. Происходит всасывание в кровь токсинов, микробов, продуктов воспалительной реакции, что способствует появлению лихорадки и признаков интоксикации.
Сосредоточение экссудата в барабанной полости сопровождается нарушением слуха по типу поражения звукопроводящего аппарата. Давление экссудата на барабанную перепонку вызывает ее прорыв и оторею. Это способствует стиханию оталгии. Дальнейшее течение патологического процесса зависит от выраженности репаративньгх процессов.
Патологическая анатомия. Воспалительный процесс в барабанной полости начинается с гиперемии (расширение кровеносных сосудов) и нарушения проницаемости сосудистой стенки. Это приводит к отеку и последующей мелкоклеточной инфильтрации слизистой оболочки барабанной полости, что сопровождается резким ее утолщением (в 20— 30 раз). В барабанной полости появляется экссудат. Сначала серозный, в дальнейшем он становится слизисто-гнойным и содержит большое количество полиморфно-ядерных лейкоцитов. Эпителий местами отрывается, появляются эрозии, которые иногда могут покрываться грануляциями.
При наличии хорошей реактивности организма или рационального лечения острое воспаление слизистой оболочки барабанной полости может закончиться рассасыванием экссудата, полным восстановлением функции слизистой оболочки и слуха.
Часто случается прорыв барабанной перепонки или врач вынужден производить ее разрез. Гной вытекает в наружный слуховой проход. В течение нескольких дней гноетечение прекращается, в барабанной полости происходят репаративные процессы. Перфорация чаще всего рубцуется за счет наружного и внутреннего отделов барабанной перепонки. Случается, что экссудат в барабанной полости не рассасывается, а организуется с появлением рубцов и спаек, что приводит к развитию хронического адгезивного среднего отита. Иногда острый воcпалительный процесс переходит в хронический. При этом остается стойкая перфорация барабанной перепонки.
Клиническая картина
В течении острого среднего отита можно выделить три стадии: I — возникновение и развитие острого воспалительного процесса в среднем ухе, или доперфоративная стадия; II — стадия перфорации; III — стадия репарации, или выздоровления.
В I стадии больные жалуются на закладывание уха, шум в нем, ухудшение слуха, резкую боль в ухе. Боль в ухе чаще всего бывает пульсирующей, стреляющей, отдающей в висок, зубы и всю соответствующую половину головы. Она у многих больных резко выражена и усиливается ночью, лишая сна. У большинства больных общее состояние нарушается.
Появляется лихорадка, температура тела повышается до 38 °С и более, особенно характерно повышение температуры тела для детей. Больных беспокоят головная боль, общая слабость, снижение аппетита и другие признаки интоксикации.
При отоскопии в первые часы заболевания отмечается инъекция сосудов по ходу рукоятки молоточка и радиально по барабанной перепонке (рис. 58). Достаточно быстро наступают разлитая гиперемия и инфильтрация барабанной перепонки. Она становится ярко-красного или вишневого цвета, выпячивается в наружный слуховой проход (рис. 59). При этом исчезают опознавательные признаки барабанной перепонки: сначала световой конус, затем проекция рукоятки молоточка и его короткого отростка.

Рис. 58. Острый средний отит. Инъекция сосудов по ходу рукоятки молоточка и радиально на барабанной перепонке

Рис. 59. Отоскопическая картина у больного с острым гнойным средним отитом I стадии
Если происходит произвольный разрыв барабанной перепонки или врач делает ее разрез (парацентез), то процесс переходит во II стадию (стадию перфорации). В этой стадии в связи с истечением гноя из барабанной полости и снижением давления в ней общее состояние больного улучшается. Снижается температура тела, уменьшаются выраженность симптомов интоксикации и боль в ухе. Слух не улучшается. Сначала выделения из уха носят слизисто-гнойный характер с примесью крови, через несколько часов примесь крови уже отсутствует. В этой стадии в наружном слуховом проходе скапливаются слизисто-гнойные выделения без запаха.
Следует помнить, что в наружном слуховом проходе больных диффузным наружным отитом гной без примеси слизи часто имеет неприятный запах. После удаления гноя из наружного слухового прохода появляется возможность осмотреть барабанную перепонку, которая выглядит гиперемированной, отекшей, инфильтрированной. Нередко перфорация в этой стадии не просматривается, так как она имеет форму щелочки или точки. Появляется так называемый пульсирующий рефлекс — капля гноя белого цвета, пульсирующая синхронно с пульсом. Через несколько дней гноетечение из уха прекращается и процесс переходит в следующую стадию.
В III стадии состояние больного удовлетворительное: температура тела нормальная, признаки интоксикации отсутствуют, боль в ухе не беспокоит больного, слух улучшается. В этой стадии гиперемия, отек и инфильтрация барабанной перепонки резко уменьшаются. Спонтанная перфорация чаще всего наблюдается в передненижнем квадранте, а место парацентеза — соответственно в задних квадрантах. Хорошо виден короткий отросток молоточка, затем появляется возможность различить его рукоятку, и лишь после ликвидации воспаления и возвращения барабанной перепонки в обычное положение появляется световой конус. У большинства больных после острого гнойного среднего отита полностью восстанавливается слух. При условии рационального лечения и хорошей реактивности организма воспалительный процесс в среднем ухе может перейти из I стадии в III без стадии перфорации.
Особенности течения острого отита у грудных детей. Заболевание у грудных детей чаще всего начинается внезапно, сопровождается повышением температуры тела до 39—40 °С, беспокойством, дети крутят головой, плохо спят, отказываются от груди. В случае тяжелого течения заболевания появляются симптомы менингизма: рвота, запрокидывание головы, выпячивание темечка, напряжение конечностей. Иногда при остром отите возникает парентеральная диспепсия, сопровождаемая рвотой, поносом, наблюдается похудение. Менингизм и парентеральная диспепсия развиваются в I стадии заболевания. После прорыва барабанной перепонки или парацентеза эти явления исчезают.
У грудных детей барабанная перепонка значительно толще, чем у взрослых, поэтому у них отсутствуют яркая гиперемия и выраженное выпячивание барабанной перепонки. Объясняется это тем, что у детей затрудняется произвольный прорыв гноя и переход заболевания с I во II стадию. Диагностику затрудняют анатомические особенности уха ребенка: у него наружный слуховой проход намного уже, чем у взрослого, а барабанная перепонка размещена ближе к горизонтальной плоскости.
Особенности течения острого отита на фоне некоторых инфекционных заболеваний. При гриппе воспаление слизистой оболочки барабанной полости носит геморрагический характер. В I стадии заболевания на барабанной перепонке и коже костного отдела наружного слухового прохода просматриваются геморрагические пузырьки, или буллы, что обусловлено отслоением эпидермиса (рис. 60). Эти образования очень болезненны. Во II стадии при гриппе слизистогнойные выделения имеют примесь крови. Во время гриппозного отита иногда возникает тяжелое осложнение — менингит.

Рис. 60. Острый средний отит на фоне гриппа. Геморрагические пузырьки в костной части наружного слухового прохода и на барабанной перепонке
У больных скарлатиной и корью острый гнойный средний отит может протекать как обычный. Но на фоне этих заболеваний может возникнуть некротический отит в результате поражения конечных артерий, из-за чего кровь поступает в височную кость. При такой форме отита перфорация барабанной перепонки может быть значительной, до полного ее разрушения, сильное гноетечение с очень неприятным запахом, поскольку в процесс вовлекается кость (рис. 61, 62, 63). Боль в ухе незначительна или совсем отсутствует. Как правило, такой отит переходит в хроническую форму.

Рис. 61. Некротический отит. Некроз наружного слухового прохода

Рис. 62. Периферический парез лицевого нерва на фоне некротического отита

Рис. 63. Некротический отит. Некроз сосцевидного отростка
Туберкулезный отит возникает в качестве осложнения туберкулеза легких, костей пли лимфатических желез при гематогенном пути распространения инфекции. Заболевание характеризуется бессимптомным началом, отсутствием боли и температурной реакции с продолжительным и вялым течением. Выделения из уха мизерные, без запаха. При отоскопии на барабанной перепонке обнаруживают несколько перфораций, возникших в результате распада туберкулезных бугорков (рис. 64).

Рис. 64. Туберкулезный отит. Множественные перфорации барабанной перепонки
Д.И. Заболотный, Ю.В. Митин, С.Б. Безшапочный, Ю.В. Деева
Опубликовал Константин Моканов
Источник
Гнойный средний отит занимает около 30% от всех видов ЛОР-заболеваний. Это распространенная болезнь, особенно среди детей. По статистике 80% малышей от рождения до 3 лет хотя бы раз страдают этим недугом.
Что такое гнойный отит?
Гнойный отит относится к воспалительным заболеваниям уха. Возникать недуг может в любом из отделов этого органа: наружном, среднем или внутреннем.
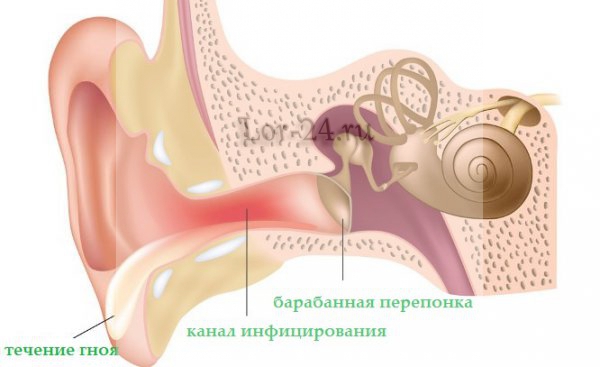
Наиболее часто встречается отит среднего уха, которое состоит из:
- барабанной перепонки;
- барабанной полости;
- слуховых косточек;
- слуховой (или евстахиевой) трубы, которая соединяет среднее ухо с носовой полостью и служит в качестве дренажной системы. Именно по ней, в большинстве случаев, сюда попадает инфекция.
Далее среднее ухо переходит во внутреннее, где находится улитка, передающая звуковые колебания в головной мозг по слуховому нерву.
Дети болеют данным недугом чаще, так как строение уха в детском возрасте отличается от его строения у взрослых. Слуховая труба у них короче и шире, а в полости среднего уха у новорожденных находится жидкость, в которой попавшие бактерии развиваются быстрее.
Инфекция, попавшая в ухо, вызывает воспалительный процесс, в результате которого слизистая оболочка и барабанная перепонка отекают, на ее стенках образуются эрозии и язвы, кровеносные сосуды расширяются, снижается проницаемость их стенок, постепенно выделяется и накапливается экссудат. По мере развития болезни, воспалительный процесс охватывает все части среднего уха, и отит переходит в острую форму. Также он может распространяться на соседние ткани, во внутреннее ухо и в полость черепа, что ведет к менингиту. Есть односторонний и двусторонний гнойный отит, когда воспаляются оба уха.
Если заболевание не лечить, оно может перейти в хроническую форму. У больных хроническим гнойным отитом периоды ремиссии чередуются с обострениями болезни. Его лечение более длительное и трудное. Он подразделяется на мезотимпанит (когда поражается только слизистая оболочка) и эпитимпанит (воспаление охватывает кости). Первый вид относительно спокойный, его возможно вылечить консервативными методами. С эпитимпанитом намного сложнее, так как существует большой риск его распространения на мозговую ткань.
к содержанию ↑
Причины отита
От чего возникает острый гнойный отит?
- Попадание инфекции из носоглотки и верхних дыхательных путей (стрептококки, кокки, пневмококки, стафилококки) по слуховому каналу в барабанную перепонку. Происходит это во время сильного кашля, чихания или сморкания. При резком давлении на барьер слуховой трубы, в результате которого он прорывается и инфекция вместе со слизью попадает в среднее ухо.
- Другие пути попадания инфекции – гематогенный, то есть с током крови, и через поврежденную барабанную перепонку (например, из-за различных травм).
- Острый гнойный отит может быть осложнением вирусных заболеваний (например, гриппа или скарлатины).
- Попадание воды в уши и последующее переохлаждение.
- Аллергические реакции.
- Сниженный иммунитет. Слабая защита организма – это еще один фактор, из-за которого может развиться гнойный отит.
Среди недугов, которые предрасполагают возникновению гнойного отита, находятся: синуситы, риниты, аденоиды. Хронические процессы в носоглотке нарушаю дренажную систему слуховых каналов, поэтому микробы легко могут попасть в ухо.
к содержанию ↑
Отит гнойный: симптомы
Симптомы гнойного отита у взрослых:
- Резкая боль в ухе. Болевые ощущения – это следствие раздражение нервных окончаний, которое происходит из-за отека тканей и выделения гноя. Появляясь в глубине уха, боль отдает виски, затылок или зубы. При накапливании экссудата, барабанная перепонка выпячивается и со временем прорывается, происходит перфорация. После выхода гноя боли стихают;
- Лихорадка, которая является последствием воспаления и попадания токсинов и микробов в кровь. Температура тела может повысится до 38-39ᵒС;
- Выделения из уха. В начале они серозно-кровянистые, затем – гнойные.
- Снижение слуха (как следствие накопления экссудата), шум в ушах, ощущение заложенности. Эти симптомы могут беспокоить в течение некоторого времени после выздоровления, потом они проходят сами по себе. Если в воспалительный процесс было вовлечено внутреннее ухо, то наблюдается значительное нарушение слуха.
Иногда болезнь протекает легко и быстро, если защитные силы организма способны вести борьбу с инфекцией или в этом им помогает вовремя начатое лечение. Когда же реактивность организма снижена, воспаление может приобрести масштабный характер. Сильная боль в ухе, высокая температура и большое количество выделений – такие симптомы наблюдаются при возникновении гнойного отита на фоне ОРВИ.
к содержанию ↑
Стадии гнойного отита
В течении среднего гнойного отита выделяют 3 стадии:
- Доперфоративная (продолжительность от нескольких часов до нескольких дней). После попадания инфекции в среднее ухо начинается воспалительный процесс, который вызывает боль в ухе и повышение температуры тела. В барабанной полости накапливается экссудат и начинает давить на перепонку. Боль острая, нестерпимая. На этой стадии наблюдаются проблемы со слухом.
- Перфоративная стадия (5-7 дней). Барабанная перепонка прорывается и начинается стадия гноетечения. Сразу появляются обильные, слизистые выделения с примесью крови. Затем их становится меньше, они густые. Воспаление постепенно проходит, состояние человека улучшается, снижается боль и лихорадка.
- Репаративная стадия. Это завершительная стадия, во время которой воспаление и гноетечение прекращается, перфорация затягивается. Если разрыв был небольшой, то рубцевание происходит быстро.
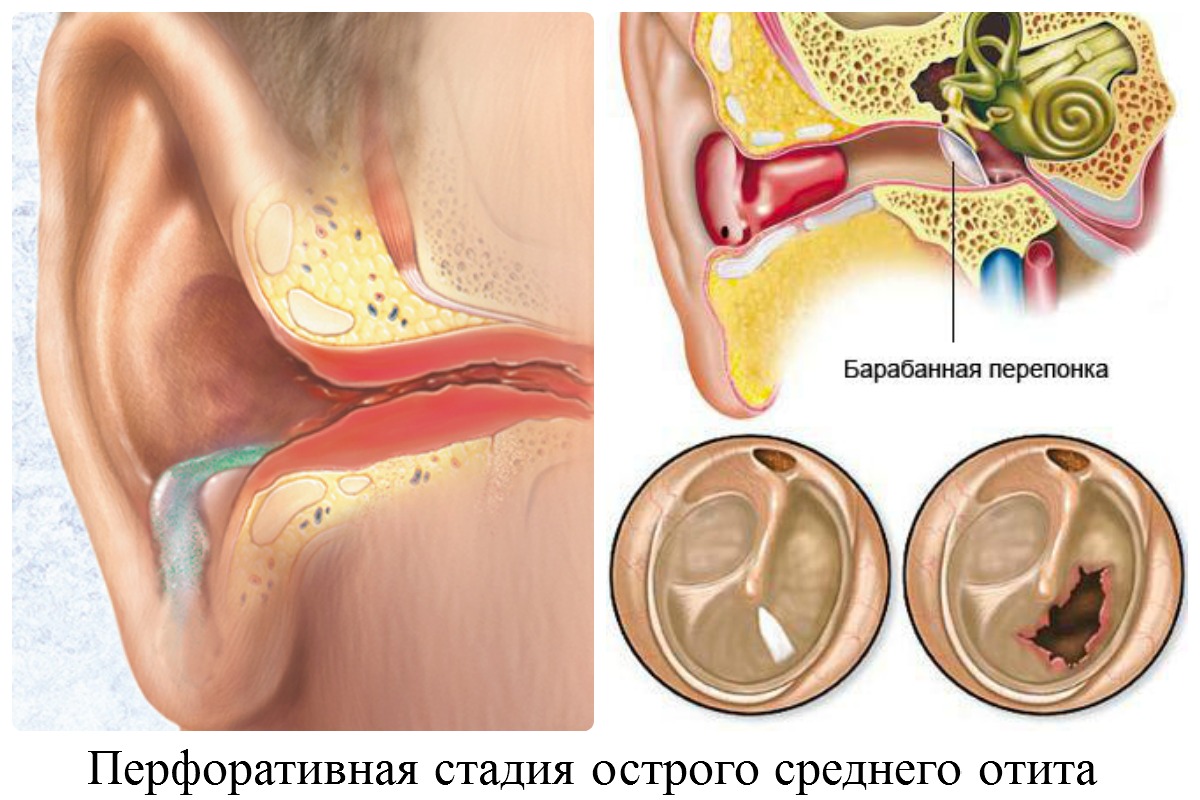
Стадия отита
Если полное выздоровление не наступает и барабанная перепонка не заживает, то развивается хронический гнойный отит. Он характеризуется периодическим возникновением болей и гнойных выделений из уха, а также постепенным снижением слуха и наличием стойкого дефекта барабанной перепонки.
к содержанию ↑
Последствия гнойного отита
Как правило, болезнь длится 2-3 недели, хотя в разных случаях она протекает по-разному. Например, первая стадия принимает затяжной характер, признаки ее слабовыраженные. Если на протяжении длительного времени не происходит перфорация и гной из уха не выходит, то развивается адгезивный процесс (скапливается вязкий гной). В результате образуются спайки и рубцы, мешающие работе слуховых косточек и нарушающие проходимость слуховой трубы. Это может привести к тугоухости и даже глухоте.
Также возможно острое течение болезни, с быстрым распространением воспалительного процесса вглубь черепа (экстрадуральный абсцесс). Такие осложнения при гнойном отите могут привести даже к смерти больного, поэтому важно безотлагательное хирургическое лечение.
Насторожить должен продолжительный период перфоративной стадии, когда выделения и температура не проходят спустя 2-3 недели. Это может свидетельствовать о воспалении и скоплении гноя в сосцевидном отростке. Такое заболевание носит название мастоидит. Он опасен тем, что способен вызывать потерю слуха, менингит, паралич лицевого нерва, абсцесс головного мозга.
На развитие мастоидита также может указывать возобновление болезни после улучшения состояния больного. Боль и лихорадка возвращаются снова. Причина этому – застой экссудата.
Одно из неприятных последствий гнойного отита среднего уха у взрослых – холестеатома, характеризуется скоплением омертвевших эпителиальных клеток в среднем и даже внутреннем ухе. Такое образование удаляют хирургическим путем, но нарушения слуха все равно остаются.
Осложнения могут развиться по причине ослабленной иммунной защиты организма, высокой степени болезнетворности микробов, попавших в ухо, а также из-за несвоевременной или неправильно проведенной терапии.
к содержанию ↑
Диагностика
При появлении подозрений на гнойный отит, необходимо обратится к врачу-отоларингологу или ЛОРу, который произведет осмотр больного уха. Отоскопия проводится при ярком освещении, специальным отоскопом. На гнойный отит указывают гиперемия и выпячивание барабанной перепонки. После перфорации наблюдается пульсация и выход гноя через прободение в перепонке.
Диагностика болезни
Дополнительно необходимо сдать общий анализ крови. Если показатели лейкоцитов и СОЭ увеличены не сильно, то болезнь протекает спокойно. Когда анализ крови показывает выраженный лейкоцитоз, исчезновение эозинофилов или резкое увеличение СОЭ – это может свидетельствовать о распространении воспаления и инфекции.
Еще один из возможных анализов – бактериальный посев, во время которого берут мазок для определения типа бактерий. Эта информация нужна для того, чтобы правильно подобрать лекарства. При легкой форме (или во время доперфоративной стадии) недуга бакпосев не нужен, так как его результаты будут готовы через 5-7 дней, а за это время отит проходит. Но, если симптомы ярко выражены или не проходят долгое время, то этот анализ необходим.
По показаниям для проверки слуха проводят аудиометрию. При подозрении на менингит, мастоидит и другие осложнения, назначают такие исследования, как КТ и МРТ. Томография поможет выявить воспаление в костях черепа, мозговых оболочках, наличие образований при холестеатоме и скопление жидкости в труднодоступных местах.
к содержанию ↑
Гнойный отит: лечение у взрослых
По результатам осмотра и анализа, ЛОР назначает лечение, которое направлено на снятие симптомов, снятие воспаления и восстановление нормального слуха.
Для этого используют комплекс мероприятий:
- продувание слуховой трубы для восстановления дренирования и вентиляции. Производят его с помощью специального ушного катетера, в который вводят раствор из Дексаметазона, Амоксициллина и пары капель 0.1% раствора адреналина. Эта процедура очень эффективная, она позволяет значительно ускорить процесс выздоровления и восстановления слуха;
- физиотерапевтические процедуры (прогревание, УФО, СВЧ). Их проходят курсом 1-2 недели. Физпроцедуры благотворно влияют на биологические процессы в больном месте, активизируют защитные реакции в организме и ускоряют процесс выздоровления;
- спрей или капли в нос. Такие средства сужают сосуды, останавливают выделение слизи, прочищают евстахиеву трубу и улучшают дыхание. Можно использовать Нафтизин или Санорин, которые закапываются по 3 раза в день в течение 3-5 дней. Перед закапыванием нос прочистить. Капать обе ноздри;
- регулярное самостоятельное прочищение слухового прохода, чтобы гной в ухе не скапливался (делать это нужно аккуратно);
- жаропонижающие. Такой препарат, как Парацетамол, необходим в случае стойкой высокой температуры, которая мучает пациентов на первой стадии;
- анальгетики для снятия боли. Есть ушные капли при гнойном отите, с обезболивающим эффектом, которые действуют целенаправленно. Например, Отизол, который содержит бензокаин, антипирин и фенилефрин гидрохлорид, оказывает антисептическое, противовоотечное, противовоспалительное и анальгезирующее действие. Есть также другие капли, основанные на лидокаине (Отипакс). Их прописывают в доперфоративной стадии, после появления перфорации их применять нельзя. Также можно ставить в уши обезболивающие тампоны. Для этого подходит раствор 1:1 из борной кислоты и глицерина. Смоченный в растворе тампон вводится до барабанной перепонки и прикрывается ваткой. Держать его нужно 4 часа;
- противогрибковые средства, если возбудителем является грибок;
- промывание ушей в больнице физраствором или водой. Для снятия отека применяют противоотечные препараты, например, Дексаметазон;
- антибиотики от инфекции и воспаления.
При лечении хронического отита принцип остается тот же. Первоочередная задача – очистить ухо от гноя и снять воспаление. В этом помогает усиленный курс продуваний и промываний. Для последних используют раствор Адреналина или Эфедрина (для снятия отека), а также раствор Формалина, Серебра нитрат, спирт, жидкость Гордеева (оказывают антисептическое, вяжущее действие, помогают прижечь грануляции, которые образуются при хроническом гнойном отите). Постоянное применение антисептических средств поможет уничтожить вредные микроорганизмы. Кроме вышеуказанных препаратов широкой популярностью пользуется борная кислота, а вот перекись водорода лучше не использовать. Кроме антисептических необходимо воздействие антибактерицидных препаратов, то есть антибиотиков.
Рассмотрим подробнее, какие антибиотики назначают при гнойном отите. При легкой степени заболевания, на доперфоративной стадии подходят препараты в виде таблеток пенициллиновой группы, в основном, с амоксициллином (активный против кокков). Он содержится в Амоксициллине, Флемоксине. Принимают внутрь курсом в 7-10 дней, 3 раза в день каждые 6 часов. Улучшения должны быть заметными уже спустя 1-2 дня приема таблеток.
Если назначенный антибиотик не помогает спустя 3 дня, то его заменяют на другой, помощнее, например, Аугментин или Амоксил, в которых присутствует амоксициллин с клавулановой кислотой. Они действуют на большое число различных микроорганизмов.
Когда пенициллиновые не оказывают должного результата (при тяжелой форме болезни) или у человека аллергия на пенициллин, могут прописать антибиотики группы цефалоспорины, например, Цефтриаксон, Цефуроксим или Цефазолин, который обладает широким спектром действия. Обычно их вводят внутримышечно.
Есть также ушные капли при гнойном отите с антибиотиком, которые оказывают антимикробное действие. Они не имеют столько побочных эффектов, так как действуют местно. Также их не трудно использовать самостоятельно, в отличии от внутривенных или внутримышечных уколов.
Популярны такие капли, как:
- Ципрофарм (действующее вещество – ципрофлоксацин);
- Нормакс. (действующее вещество – норфлоксацин);
- Отофа (содержат рифампицин натрий).
Существуют комбинированные ушные капли. Они более мощные и часто используются в лечении хронического гнойного отита.
К ним относится:
- Кандибиотик, который содержит клотримазол (противогрибковое), лидокаин (обезболивающее) хлорамфеникол (антибактериальное), беклометазона дипропеонат (противовоспалительное и противоаллергическое).
- Фугентин (содержит комбинацию антибиотиков: фузидова кислота и гентамицин).
- Анауран. Также содержит лидокаин, а в качестве антибиотика – полимиксин сульфат и неомицина сульфат.
- Софрадекс. В нем присутствуют два вида антибиотиков – это фрамицетина сульфат и грамицидин, а также глюкокортикоид – дексаметазон.
Ушные капли не эффективны на доперфоративной стадии острого отита.
Так, как у антибиотиков есть ряд побочных эффектов, то при легком течении болезни их не рекомендуют. Такое лечение целесообразно на стадии выделения гноя, при сильном болевом синдроме и лихорадке.
Хроническую форму гнойного отита тяжело вылечить консервативными способами, поэтому приходится прибегать к хирургическим. Иногда только таким способом можно удалить скопившиеся грануляции и спайки, и восстановить слух.
Чем промыть ухо при гнойном отите в домашних условиях? Можно использовать небольшое количество перекиси водорода или теплой воды. Необходимо набрать 1 мл жидкости в шприц или грушу и залить в среднее ухо. Затем закрыть ухо ваткой и оставить на 3 минуты. Такую процедуру повторяют несколько раз.
к содержанию ↑
Как правильно капать уши?
Перед закапыванием, капли нужно подогреть в руке, затем наклонить голову набок и закапать столько капель, сколько написано в инструкции.
Попутно при лечении гнойного отита необходимо проводить терапию других заболеваний, если они есть. Без этого выздороветь не получится. Для поднятия иммунитета также можно пропить курс витаминов.
При сильных болях обильных выделениях и значительном снижении слуха, пациента направляют в стационар. Также обратится в больницу следует, если состояние не улучшается после нескольких дней лечения. Головокружения, рвота, сильная головная боль – указывают на во

