От чего появляются пролежни у больных
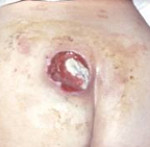
Пролежни – заболевание, связанное с нарушением кровообращения в тканях. Особенно часто они возникают в местах, где выступают кости. Если больной лежит на спине, то пролежни могут появиться на локтях, пятках и крестце. В положении лежа на животе уязвимыми местами являются скулы и лобок.
Факторы, провоцирующие развитие заболевания
В группе риска пациенты, которые получили переломы конечностей. Повреждение позвоночника может лишить человека возможности самостоятельного передвижения. В таком состоянии больные могут находиться месяцами. Так возникают пролежни.
Образование пролежней происходит по следующим причинам:
- Травмы головного мозга, полученные пациентом при аварии. При этом больной не чувствует боли.
- С возрастом ухудшается способность к регенерации тканей.
- Повышенная влажность приводит к возникновению новообразований на коже.
- Нарушения, касающиеся системы кровообращения.
- Нерациональное питание.
- Отсутствие ухода за больным.
Симптомы заболевания
В зависимости от глубины поражения тканей различают несколько степеней пролежней:
- Первая степень проявляется в виде сильного покраснения кожи. Раздражение не исчезает даже при уменьшении давления на эти участки.
- Для второй степени характерны нарушения кожного покрова, образование волдырей. Начинается отслойка эпидермиса.
- Некроз и поражение мышечных тканей – признаки третьей стадии. Больные жалуются на обильные жидкие выделения.
- На четвертой стадии болезнь переходит на кости. В них образуются полости, которые требуют срочного лечения. Некротические изменения настолько серьезны, что могут привести к заражению крови (сепсису).
Ниже находится схема, наглядно показывающая, как развивается заболевание.
Лечение
Как лечить пролежни первой степени
Изменение цвета кожного покрова свидетельствует о начале заболевания.
На этой стадии необходимо провести мероприятия, препятствующие развитию пролежней:
- Поврежденный участок постоянно находится под давлением. Обездвиженный пациент долгое время лежит в одном и том же положении. Его нужно обязательно поворачивать через каждые 2 часа. Это уменьшит риск дальнейшего развития заболевания. Уменьшить давление можно с помощью специальных матрасов и подушек, заполненных водой или гелием.
- Благодаря использованию препаратов, стимулирующих кровообращение, можно добиться улучшения состояния больного.
- Эффективность лечения пролежней зависит от устранения сопутствующих заболеваний.
- Проведение иммуностимулирующей терапии способствует ускорению регенерации тканей.
Местная обработка пораженных участков кожи производится по определенной схеме:
- пролежни протирают камфорным спиртом;
- кровообращение можно улучшить, применяя «Солкосерил» и «Актовегин»;
- на воспаленные места наносят мазь «Ксероформ»;
- промывают кожу больного теплой водой для расширения сосудов и улучшения питания тканей.
Особенности лечения второй степени
Эта стадия считается переходной. Пролежни проявляются в виде небольших язв. Чтобы приостановить некроз тканей, необходимо выполнять следующие процедуры:
- Регулярно удалять мертвые клетки и гной из пораженной области. Для промывания можно воспользоваться перекисью водорода или физиологическим раствором.
- При возникновении воспалительного процесса нужно срочно начать применять антибактериальные мази.
- На пораженные места следует накладывать антисептические повязки.
На фото можно увидеть, как нужно наносить мазь на очищенную рану.
Лечение болезни на третьей стадии
Для этой стадии характерны более глубокие изменения состояния раны. Начинается некроз, который охватывает дерму и подкожную клетчатку. Процесс распространяется на участки соединительной ткани. Для обработки пролежней применяются:
- противовоспалительные препараты;
- средства, стимулирующие регенерацию тканей;
- лекарства для улучшения микроциркуляции крови;
- препараты для восстановления пораженной соединительной ткани.
Способы лечения пролежней четвертой степени
Некроз захватывает сухожилия, мышцы и кости. Ситуация крайне тяжелая. Производится иссечение омертвевших тканей. У врачей возникают сложности с определением точных границ пораженных участков. Это не позволяет удалить мертвые ткани полностью. Для восстановления связок применяется физиотерапевтическое лечение, которое включает в себя:
- Фонофорез антисептиков – процесс, основанный на том, что ультразвук позволяет препаратам проникнуть в глубокие слои кожи.
- При электрофорезе антибиотиков происходит перемещение молекул антибиотика в электрическом поле. Это способствует уменьшению количества бактерий и снижению воспаления.
- Ускорить заживление язв можно с помощью лазерной терапии.
- УВЧ (ультравысокие частоты) – процедура, которая заключается в воздействии на пораженные области электрических полей ультравысокой частоты. За счет этого можно уничтожать патогенные микроорганизмы. Происходит восстановление кровоснабжения и оздоровление тканей.
- Грязевые аппликации останавливают дальнейшее распространение пролежней.
- При проведении озокеритотерапии используются лечебные свойства горного воска. В нагретом виде его прикладывают к стержню пролежня. За счет теплового воздействия в пораженном месте улучшается кровообращение. Восстанавливается нарушенное питание, и ускоряются обменные процессы. Этот метод можно применять в домашних условиях.
Лечение пролежней на копчике и ягодицах
Последствия болезни в этой области могут привести к серьезным осложнениям. Некротические процессы могут затронуть органы прямой кишки и мочеполовой системы. А это уже представляет опасность для жизни больного.
Лечение пролежней на крестце (видео)
Подробно о лечении пролежней на крестце можно узнать, просмотрев это видео. Полезная информация о том, как облегчить состояние лежачего больного, придав ему удобное положение на постели.
Схема лечения пролежней на копчике и ягодицах зависит от стадии заболевания. На начальной стадии достаточно произвести обработку пролежней антисептическими средствами. На 2 стадии придется удалять загрязнения и чешуйки кожи. Язвы смазывают мазями с антибактериальными и антисептическими свойствами. К примеру, можно воспользоваться мазью «Ируксол».
Обратите внимание! Не занимайтесь самолечением. Подходящие для вашего случая средства должен назначить врач.
Инструкция по уходу за лежачими больными
- Чистота кожи – это главное условие для поддержания здоровья лежачего пациента. В качестве гигиенических средств лучше всего использовать антибактериальное мыло и губку из натуральных материалов. Мойте больного осторожно, так как можно пораженные участки кожи легко травмировать.
- Для увлажнения слишком сухой кожи можно воспользоваться детским кремом.
- Недержание мочи – фактор, провоцирующий формирование пролежней. Исправить ситуацию можно за счет регулярного туалета промежности.
- Некоторые люди страдают повышенной потливостью, от которой можно быстро избавиться с помощью уксуса. Нужно регулярно наносить его на проблемные зоны.
Чем опасны пролежни для пожилых людей
Пролежни у пожилых людей появляются в результате:
- пониженного иммунитета (см. также – как укрепить иммунитет);
- ампутации конечностей;
- нарушения кровообращения из-за повреждения мягких тканей;
- некротического поражения костей и связок.
Пораженные области легко инфицируются. Гнойные процессы усугубляют течение болезни.
Чем лечить пролежни у пожилого человека
В зрелом возрасте пролежни лучше всего лечить различными мазями. К самым эффективным из них можно отнести:
- «Аргосульфан» представляет собой крем, который уничтожает патогенную микрофлору. В его состав входит сульфатиазол – сильный антибиотик. Перед нанесением крема очистите пораженное место.
- «Ируксол». Мазь служит для очищения ран и удаления омертвевших клеток.
- «Левосин». Обладает противомикробным действием. В его составе есть сульфадиметоксин и левомицетин. Средство способствует ускоренному заживлению пролежней.
- «Левомеколь». Содержит метилурацил и хлорамфеникол. Препарат обладает антибактериальными свойствами. Он борется с инфекцией и ускоряет процесс регенерации тканей.
- «Мультиферм» служит для лечения пролежней на первой и второй стадии.
Стоит ли прибегать к хирургическим методам?
Пересадка кожи – не лучший способ избавления от пролежней. Любое вмешательство только увеличит площадь поражения.
Важно! Операция может привести к некрозу и сильному кровотечению.
Осложнения, которые могут возникать при пролежнях
1. Рожа.
Гемолитический стафилококк – виновник возникновения гнойных пролежней типа рожи. Чаще всего инфекция поражает больных в зрелом возрасте, так как у них ослаблен иммунитет.
К числу симптомов заболевания можно отнести:
- ярко-красный цвет кожи;
- появление припухлости;
- высокая температура больного (чем ещё опасна высокая температура – читайте тут);
- слабость.
2. Флегмонозное воспаление.
Флегмона – воспаление, вызванное кишечной палочкой или стафилококком. Она не имеет четких границ.
Признаки заболевания:
- появление припухлости красного цвета на месте пролежня;
- повышение температуры;
- быстрое развитие гнойного процесса;
- образуется свищ, наполненный жидкими выделениями.
3. Гангрена.
Осложнение тяжело поддается лечению. Клостридия – бактерия, которая живет в почве. Вместе с землей она может попасть в воспаленную рану больного. Так происходит заражение, которое сопровождается следующими симптомами:
- при надавливании на стержень пролежня можно услышать специфический хруст;
- цвет кожи приобретает серо-синий оттенок;
- от раны исходит сильный запах гнили.
3. Сепсис.
Бороться с сепсисом нужно на ранних стадиях. Сейчас это происходит в очень редких случаях. Возникает такое состояние у людей, нечувствительных к антибиотикам.
Симптомы сепсиса:
- постоянные скачки температуры;
- воспалительный процесс развивается очень быстро.
Препараты для лечения пролежней
- «Солкосерил» используется для регенерации тканей. Достаточно нанести препарат на пораженную кожу.
- «Альгофин» – мазь, изготовленная из хлорофилла и жирных кислот. Это натуральные компоненты, обладающие заметным противовоспалительным эффектом. Мазь способствует образованию здоровых клеток кожи.
- «Метилурацил» – препарат, восстанавливающий нуклеиновые кислоты. А это необходимое условие для запуска процесса регенерации в области раны.
Мази от пролежней с серебром
Серебро – компонент, используемый в мазях для лечения пролежней при поверхностных повреждениях кожи.
К ним можно отнести:
- «Дермазин» обладает сильным антибактериальным эффектом.
- «Аргосульфан» содержит антибиотик – сульфатиазол. Он уничтожает патогенные микроорганизмы, препятствует их дальнейшему распространению на соседние ткани. Ионы серебра, входящие в состав препарата, усиливают его антибактериальные свойства.
- Мазь Вишневского содержит касторовое масло, деготь и ксероформу. Эти компоненты позволяют мази активно бороться с симптомами пролежней. Перед ее нанесением нужно обязательно продезинфицировать рану.
Как бороться с пролежнями народными методами
Народные средства очищают раны и способствуют формированию новых тканей. Однако в этом случае нужно учитывать вероятность возникновения аллергической реакции. Перед тем как обратиться к народной медицине, обратитесь к лечащему врачу. Существует несколько простых и эффективных способов лечения язв:
- Листья каланхоэ разрежьте пополам. После этого листья приложите к больному месту внутренней стороной и закрепите. Эту процедуру желательно проводить перед сном.
- Столетник заживляет раны даже в особо сложных случаях. Компресс, смоченный в соке растения, нужно подержать в течение 15 минут на пораженном месте.
- Пихтовое масло помогает в лечении пролежней.
- Печеный лук применяют при сильных нагноениях.
- Сок медуницы используют для наружной обработки пролежней.
- Содовые примочки ускоряют заживление язвы. В стакан воды добавьте 1 ст. ложку соды. Компрессы, смоченные в этом растворе, нужно прикладывать к больному месту. Средство хорошо подсушивает и дезинфицирует пролежни.
Рецепты народной медицины для избавления от пролежней (видео)
Просмотрев этот ролик, вы узнаете, как избавиться от пролежней в домашних условиях средствами народной медицины.
Матрасы и подушки против пролежней
Противопролежневый матрас служит для активизации кровообращения в зоне, подверженной образованию пролежней. Благодаря постоянному изменению точек давления происходит массаж тела лежачего больного. Выпускают баллонные и ячеистые матрасы.
При покупке ячеистых моделей имейте в виду, что они не предназначены для людей с весом больше 120 кг. Крупным пациентам нужен матрас баллонного типа. Микроперфорация этих матрасов способствует дополнительному притоку воздуха.
В продаже можно встретить разные типы подушек для лечения лежачих пациентов:
- Поролоновые подушки стоят недорого. Однако они постепенно теряют первоначальную упругость. Это несколько снижает их лечебный эффект.
- Для предупреждения образования пролежней можно воспользоваться гелевой подушкой. Учтите, что гель при низкой температуре становится тверже.
Как предотвратить образование пролежней
Для этого необходимо выполнять следующие правила:
- Больной, утративший способность самостоятельного передвижения после тяжелой травмы, обычно лежит в одном положении. Так образуются пролежни. Поворачивая такого пациента, соблюдайте осторожность. Нужно избежать натяжения и без того раздраженной кожи. Процедуру нужно повторять через каждые 2-3 часа.
- Проверьте температуру в комнате. Неправильный температурный режим может привести к опрелостям или переохлаждению. Чаще всего пролежни образуются на влажных участках, находящихся под постоянным давлением тела человека.
- Нельзя использовать постельное белье из искусственных материалов. Это требование относится и к одежде больного.
Обратите внимание! Застежки и пуговицы часто становятся причиной формирования пролежней.
- Влажную кожу нужно протирать и высушивать мягким полотенцем.
- Примите меры для того, чтобы пациент начал двигаться.
- Исключите из рациона больного калорийные блюда, так как это приведет к увеличению массы тела.
Лечение пролежней в домашних условиях сопряжено с определенными трудностями. Родным приходится быть постоянно рядом. А это получается не всегда. Кроме того, многое зависит от профессиональной подготовки. Нужно уметь правильно проводить все лечебные процедуры. Для облегчения обработки ран дома можно использовать одноразовые антисептические повязки. Они будут способствовать быстрому очищению раны от гноя. Больного нужно своевременно поворачивать в постели, как было сказано выше, через каждые 2 часа.
Хирургические методы могут привести к серьезным осложнениям. Особенно это касается пожилых пациентов. Гораздо эффективнее при лечении пролежней использовать различные мази и кремы. Народные методы применяются в качестве дополнения к основному лечению.
Источник

Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.
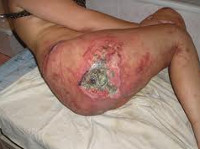
Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» — местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник


