Отит у малыша первая помощь

Когда у ребенка начинают болеть уши, даже опытные родители могут потерять самообладание от капризов и слез. Для того, чтобы эффективно сражаться с болезнью, необходимо знать врага, что называется «в лицо», предупрежден — значит вооружен.
Что такое отит?
Под отитом подразумевают любое воспаление уха. Различают:
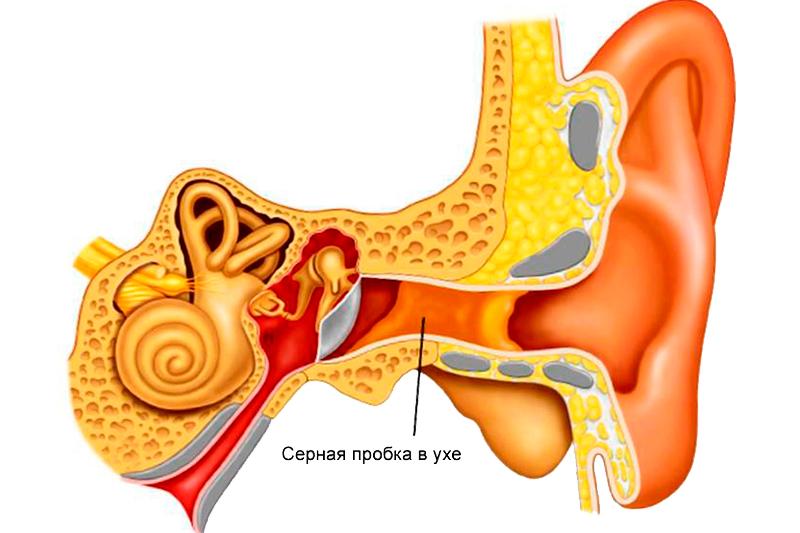
- Наружное ухо (ушную раковину и наружный слуховой проход до барабанной перепонки) воспаление которых будет наружным отитом. Здесь на первое место выступают фурункулы, вызываемые стафилококками и грибковые поражения слухового прохода.
- Среднее ухо, начинающееся за барабанной перепонкой и включающее барабанную полость, евстахиеву трубу, ячейки сосцевидного отростка и антрум. Воспаления в этом отделе называются средним отитом. Это наиболее частая патология уха у детей.
- Внутренний отит также носит название лабиринтита. При этом воспаление затрагивает улитку, ее преддверие или полукружные каналы.
Кто виноват?
Средний отит развивается на фоне бактериальной (реже вирусной) инфекции. Наиболее частой причиной его развития является агрессивная стрептококковая или стафилококковая флора. Чаще всего она инфекция проникает в полость уха через евстахиеву трубу, уравновешивающую давление между ухом и носовой полостью. Поэтому очень часто отит – это исход насморка.
Обязательным условием для развития среднего отита является существенное снижение местного иммунитета в детском организме, более подвержены воспалениям уха дети:
- страдающие рахитом (см. симптомы и лечение рахита у грудных детей)
- анемией
- недостатком веса
- хроническими патологиями лор-органов
- экссудативными диатезами
- крайние формы иммунодефицит принимает при сахарном диабете, СПИДе и лейкозах.
Но даже ребенок без тяжелых соматических болезней может стать жертвой отита при банальном переохлаждении. Дело в том, что наружный слуховой проход ребенка, в отличие от взрослого, не имеет S-образной изогнутости. Поэтому любой поток холодного воздуха может спровоцировать отит у ребенка, симптомы отита будут напрямую зависеть от расположения воспаления.
Проявления отита
При наружном отите, симптомы у детей могут разниться в зависимости от тяжести процесса.
-
 Фурункул ушной раковины или слухового прохода будет проявляться покраснением, отеком, появлением воспалительного бугорка, который постепенно будет менять цвет от красного до синюшного. В центре воспалительного образования будет формироваться гнойный стержень. До тех пор, пока ткани не расплавятся до гноя, боль будет очень интенсивной. После отмирания рецепторов она станет чуть меньше. После того, как фурункул вскроется, и отойдет некротический стержень, останется глубокая рана, которая заживет с образованием рубчика.
Фурункул ушной раковины или слухового прохода будет проявляться покраснением, отеком, появлением воспалительного бугорка, который постепенно будет менять цвет от красного до синюшного. В центре воспалительного образования будет формироваться гнойный стержень. До тех пор, пока ткани не расплавятся до гноя, боль будет очень интенсивной. После отмирания рецепторов она станет чуть меньше. После того, как фурункул вскроется, и отойдет некротический стержень, останется глубокая рана, которая заживет с образованием рубчика. - Грибковый наружный отит характеризуется появлением корочек и шелушения в ушном проходе на фоне грибковой инфекции. Также отмечается зуд.
- Средний отит можно разделить на катаральный отит и гнойный. Катар — это когда воспаление, вызываемое микробами, проявляется в виде покраснения, отечности и непостоянной боли колющего или стреляющего характера. В зависимости от выраженности воспаления, меняется и интенсивность болей, от слабой до нестерпимой. Боль может располагаться внутри уха или отдаваться в щеку, висок, горло. Это связано с общим нервом, который снабжает барабанную полость и ротоглотку. Боли могут сочетаться с заложенностью уха.
- С момента формирования на барабанной перепонке гнойника, говорят о гнойном отите. Помимо болей для него характерно понижения слуха. Если гнойник прорывается, из уха вытекает гнойный выпот с примесью крови. В последующем барабанная перепонка заживает с образованием рубца, после чего слух восстанавливается. При значительном дефекте перепонка может зажить не полностью, и тогда будут наблюдаться проблемы со слухом.
Также ребенка станут беспокоить подъемы температуры и интоксикация (мышечные, суставные и головные боли, разбитость и слабость).
- Помимо острого среднего отита может развиться хронический воспалительный процесс, который делят на экссудативный средний отит, гнойный или адгезивный. Экссудативный и адгезивный варианты отита имеют слабо выраженные проявления в виде шума в ушах (причины) и снижения слуха. Адгезивный (слипчивый) отит – результат разрастания соединительной ткани и фиброза барабанной полости и барабанной перепонки.
- При хроническом гнойном процессе наблюдается периодическое подтекание из уха и стойкое понижение слуха за счет постоянно существующей перфорации барабанной перепонки.
- Лабиринтит проявляется болями, снижением слуха и головокружениями (причины), так как в процесс вовлекается орган равновесия, сопряженный с внутренним ухом.
Как заподозрить отит дома?
Детишки постарше вполне могут пожаловаться на боль в ухе и даже рассказать о том, какая это боль и куда она отдает. Гораздо труднее с малышами до двух лет, которые еще толком не могут разговаривать и просто плачут в ответ на боль (в том числе, и на отит). Симптомы у грудных детей при этой патологии неспецифичны:
- на мысль о воспалении среднего уха может натолкнуть беспокойство ребенка
- его немотивированный плач
- отказ от груди или бутылочки
- также дети могут хвататься ручками за больное ухо
- вертеть головой из стороны в сторону
- если нажать на козелок больного уха, беспокойство ребенка или плач усиливаются из-за усиления боли
При любом подозрении на отит, ребенка нужно незамедлительно показать педиатру или ЛОР-врачу.
Как врач определяет отит?
У отоларинголога есть такое простое и удобное приспособление, как ушное зеркало. С его помощью можно увидеть изменения наружного слухового прохода, барабанной перепонки. Так, среднему отиту соответствуют изменения светового конуса на барабанной перепонке. С той же целью врач может воспользоваться отоскопом.
Первая помощь при отите
Если визит к врачу откладывается по объективным причинам (хотя затягивать с ним нельзя), а ребенок беспокоится и плачет, первым делом нужно при подозрении на отит обезболить ухо.
С этой целью можно воспользоваться нестероидными противовоспалительными средствами, обладающими свойством подавлять воспаление, температуру и боль. Детям разрешены производные парацетамола (тайлед, калпол, эффералган, панадол, тайленол), ибупрофена (нурофен, ибуклин) и напроксен (цефекон) — см. обзор всех жаропонижающих средств для детей, с дозировками и ценами. Можно воспользоваться сиропом, таблетками или ректальными свечами.
Вторым средством при среднем отите будут ушные капли Отипакс (170-250 руб), Отирелакс (140 руб) Это комбинированный препарат, в состав которого входят противовоспалительное феназон и местный анестетик лидокаина гидрохлорид. Надо помнить, что отипаксом можно воспользоваться только в случае, если не была повреждена барабанная перепонка (ухо не текло). У грудничков закапывают по 2 капли, а у детей старше двух лет по 3-4 капли в каждое ухо.
Как грамотно закапать капли?
- Прежде, чем закапывать капли, флакон с ними надо согреть до комнатной температуры. У грудничков температура может быть до 36 градусов. Как вариант, капли наливают из флакона в теплую ложку, а затем набирают пипеткой.
- Ребенка надо уложить ухом кверху и оттянуть ушную раковину назад и книзу, чтобы расправить слуховой проход.
- После того, как капли закапаны, ребенка держат кверху ухом не менее десяти минут, чтобы лекарство не вытекло.
- У детей капли закапывают в оба уха, так как процесс, как правило, двусторонний.
- У малыша, сосущего пустышку, ее нужно вынуть до закапывания капель. В сочетании с заложенным носом пустышка может стать причиной баротравмы барабанной перепонки.
Лечение наружного отита
Фурункул наружного уха (гнойный отит) лечится по классической схеме. На стадии инфильтрации (до формирования стержня) противовоспалительными средствами и спиртовыми компрессами с целью рассасывания. После того, как стержень сформируется – хирургическое вскрытие гнойника с дренированием полости, промыванием Перекисью водорода или Хлоргексидином, Мирамистином и последующими мазевыми повязками с левомеколем до полного заживления раны. При интоксикации, высокой температуре, лимфадените подключают антибиотики.
Грибковые поражения слухового прохода лечат противогрибковыми мазями (клотримазол, кандид, флуканазол) при необходимости назначают системные противогрибковые средства в таблетках (амфотерицин, гризеофульвин, микосист). Как правило, у детей до двух лет системные противогрибковые средства не используются.
Лечение среднего отита
У самых маленьких предпочтение отдается местному лечению. Для них системные антибиотики – слишком тяжелая нагрузка на иммунную систему и кишечник (см. список пробиотиков, аналогов Линекса). Поэтому для антибиотиков выставляются очень строгие показания:
- гипертермия в течение трех суток от начала местной терапии
- тяжелая интоксикация
- плохо купируемые боли, которые мешают ребенку нормально спать и питаться
Капли в уши используются курсом на протяжении семи-десяти дней. За этот период ребенка обязательно осматривает отоларинголог, чтобы убедиться в положительной динамике воспаления или скорректировать лечение, если результат его неудовлетворителен.
У более старших (от двух лет) деток терапия также начинается с ушных капель, дополняясь противовоспалительными средствами (см. Первая помощь при отите).
Обязательным условием лечения среднего отита является избавление от насморка. При невылеченном рините есть риски повторного развития воспаления среднего уха. С этой целью применяют противовирусные (интерферон), противобактериальные (капли — изофра, полидекса, проторгол) и комбинированные (виброцил) капли.
- Капли в уши
— Отипакс совмещает противовоспалительный и обезболивающий эффекты.
— Сульфацил натрия (альбуцид) – универсальное противомикробное и противовирусное средство.
— Отофа – антибактериальный препарат на основе антибиотика рифамицина.
Альбуцид и отофа не противопоказаны в случае перфорации барабанной перепонки.
— Полидекса — у детей старше двух с половиной лет есть возможность пользоваться полидексой (комбинацией антибиотиков неомицина и полимиксина с добавлением гормонального противовоспалительного дексаметазона).
Курсовое лечение проводится от семи до десяти суток. За это время вполне можно вылечить неосложненный катаральный отит у ребенка. Лечение должен назначать и контролировать ЛОР-врач.
- Антибиотики в таблетках, суспензиях или инъекциях
Требования к этим препаратам: безопасность, нетоксичность, достижение достаточных концентраций в месте воспаления, сохранение терапевтических доз продолжительное время (не менее восьми часов для комфортной кратности приемов за сутки). Продолжительность терапии антибиотиками составляет семь дней, кроме препаратов, которые способны накапливаться и сохранять лечебные концентрации в крови на протяжении недели или десяти суток (например, азитромицин, который назначается в течение трех-пяти дней).
- Пенициллины. Предпочтительны полусинтетические (оксациллин, амоксициллин, флемоксин, ампициллин, карбенициллин) и ингибиторозащищенные, позволяющие противостоять устойчивым штаммам микробов (амоксиклав, флемоклав, аугментин, уназин, сультамициллин, ампиксид).
- Цефалоспорины второго (цефуроксим, цефаклор) третьего (цефтибутен, цефтриаксон, цефотаксим, цефазидим) и четвертого (цефепим) поколений.
- Макролиды вытесняют в настоящее время цефалоспорины. Более удобны в дозировании, продолжительности курса и формах введения (таблетки, суспензия). Лечение среднего отита у детей проводится азитромицином (азитралом, сумамедом, хемомицином), кларитромицином.
- Аминогликозиды являются препаратами выбора, если имеется стафилококковый гнойный отит у ребенка. Лечение канамицином, гентамицином, сизомицином, амикацином проводится в основном стационарно из-за нефротоксичности.
К особенностям антибиотикотерапии у детей надо отнести отказ от использования фторхинолонов, поскольку они противопоказаны детям до 18 лет, а также с целью сокращения числа антибиотикорезистентных инфекций.
К вопросу об антигистаминных препаратах
Классические схемы лечения среднего отита предполагают назначение антигистаминных препаратов с целью снижения аллергического компонента воспаления и уменьшения отека. Рекомендуются средства второго и третьего поколений, не вызывающие сонливости или обладающие минимальным седативным эффектом: кларитин, дезлоратадин, лоратадин, кларисенс, цетиризин, кетотифен (см. лекарства от аллергии).
Однако, на сегодня ряд специалистов (в первую очередь, американских, проводивших выборочные клинические исследования с привлечением пациентов-детей) считает, что применение данной группы лекарственных средств при отите нецелесообразно, так как не выявлено прямой зависимости между их применением и скоростью излечения от заболевания. На сегодняшний день вопрос остается открытым, так как до сих пор нет полноценных стандартов по лечению острого отита у детей.
Лечение лабиринтитов
Так как процесс может легко осложниться менингеальным воспалением, сепсисом и даже нарушениями мозгового кровообращения, лечение проводят в стационарных условиях. Используются антибиотики, противовоспалительные и дегидратирующие препараты. При необходимости выполняется хирургическое вмешательство.
Лечение отита народными средствами
Народные методы лечения отита у детей достаточно многообразны, но следует отметить, что превращать ребенка в полигон для экспериментов не гуманно и опрометчиво. Конечно, в полевых условиях, когда врач и аптека недоступны, человек прибегнет к любым подручным средствам, чтобы облегчить боль, страдания ребенка. Поэтому остановимся на наиболее адекватных и менее вредных для детского здоровья народных средствах борьбы с отитом (воспалением уха).
Наружный отит, протекающий в виде фурункула в стадии инфильтрации (при покрасневшем бугорке без гнойного стержня), а также средний катаральный отит у детей поддается народным средствам лечения. Можно использовать водочный или спиртовой компресс или примочки:
- борный, камфарный спирт или водка наносятся на марлевую салфетку, которая прикладывается на область уха
- сверху укладывается полиэтиленовая пленка или вощеная бумага
- повязка укрепляется платочком или шарфиком
- время экспозиции от 15 до 30 минут (чем младше ребенок, тем короче время процедуры)
- прилично рассасывает инфильтраты и йод
- также применяют и листья алоэ, разрезая их пополам и прикладывая к гнойнику срез листа
Никакие прогревающие процедуры при отите недопустимы. Лечение спиртосодержащими растворами категорически запрещено у детей до года даже для наружного применения. У более старших детей оно также не желательно, особенно противопоказано пользоваться для компресса медицинским спиртом в неразбавленном виде. Лучше применять камфарный, борный спирты или водку. Закапывание борного или камфарного спирта в ухо допустимо, но только у детей старше 6 лет — не более 2 капель.
При грибковом поражении слухового прохода в народе пользуются протиранием его раствором соды (не путать с закапыванием или промыванием). Сода создает щелочную среду, в которой грибы плохо размножаются, но полностью вылечить грибковую инфекцию не в состоянии.
Соллюкс (синяя лампа) – тепловая процедура, показанная при негнойном отите. Однако, в быту негнойный отит от гнойного отличить сложно, тем более, что бактериальную инфекцию разогревать нельзя. Поэтому любые народные методы следует согласовывать с лечащим педиатром.
Профилактика отита
- Рациональная гигиена уха. Недопустимо чистить уши ребенку подручными средствами, проникать глубоко в слуховой проход.
- После купания ребенку необходимо вытряхнуть или промокнуть воду из уха.
- Дети до года не должны находиться на сквозняках без головных уборов, закрывающих уши.
- Необходимо вовремя и полноценно лечить все заболевания лор-органов (ангины, тонзиллиты, риниты, фарингиты). Двухсторонний отит у ребенка часто развивается на фоне насморка.
Источник
Средний отит
Средний отит, определяемый как воспаление среднего уха, довольно часто встречается в педиатрической практике. Острое воспаление среднего уха (ОВСУ) (острое с нагноением, гнойное, бактериальное) сопровождается признаками и симптомами воспаления среднего уха, такими как оталгия, истечение из уха, повышение температуры и недавнее возникновение болезненности при прикосновении к уху.
Средний отит с выпотом (СОВ) (серозный, мукозный, секреторный, без нагноения) является относительно бессимптомным накоплением выпотной жидкости в полости среднего уха. По своей длительности (но не по выраженности проявлений) СОВ разделяется на острый (менее 3 нед), подострый (от 3 нед до 3 мес) и хронический (более 3 мес). Наиболее важным отличием СОВ от ОВСУ является отсутствие при СОВ признаков и симптомов острой инфекции (оталгия, истечение из уха и лихорадка); потеря слуха может иметь место при обоих состояниях.
Риск развития среднего отита наиболее высок у младенцев и маленьких детей; пик заболеваемости отмечается в возрасте от 6 до 36 мес. К 3-летнему возрасту более чем у 2/3 детей имеется по крайней мере один эпизод ОВСУ, а у 1/3 — три таких эпизода или более. Заболеваемость выше у мальчиков — уроженцев Америки, эскимосов Аляски и Канады, а также у детей с расщепленным небом или другими черепно-лицевыми аномалиями развития (например, синдром Дауна).
Выпот в полости среднего уха может персистировать в течение нескольких недель или месяцев после эпизода ОВСУ. Антибиотикотерапия, как правило, обеспечивает стерилизацию выпота, но не устраняет его полностью. После первого эпизода ОВСУ выпот сохраняется в течение 2 нед у 70 % детей, в течение 1 мес — у 40 %, 2 мес — у 20 % и 3 мес — у 10 % детей.
Этиология
Самой частой причиной ОВСУ является бактериальная инфекция, при этом чистая бактериальная культура из выпота может быть получена в 60—75 % случаев. Обычно эти микроорганизмы колонизируют назофарингс и проникают в полость среднего уха через евстахиеву трубу. Приблизительно 2/3 бактериальных изолятов из воспалительного экссудата составляют пневмококк и гемофильная палочка инфлюэнцы (на пневмококк приходится от 25 до 50 %, а на гемофильную палочку инфлюэнцы — от 15 до 25 %).
Branhamella catarrhalis вытесняет пиогенный стрептококк (группа А) в качестве третьего причинного микроорганизма во многих регионах. Золотистый стафилококк обнаруживается примерно в 2 % культур, а в остальных 5—10 % выявляется смешанная инфекция. Однако у детей в возрасте 6 нед (или менее) в 10—20 % изолятов высеваются грамотрицательные бациллы и золотистый стафилококк. Хотя вирусы редко обнаруживаются в экссудате из полости среднего уха, последние исследования показывают повышенный риск СОВ после инфекции верхних дыхательных путей, которая вызывается респираторным синцитиальным вирусом, аденовирусом и вирусом гриппа типа А или В.
Патофизиология
Доминирующим фактором в патогенезе воспаления среднего уха является нарушение функции евстахиевой трубы. Средний отит может быть обусловлен двумя типами дисфункции трубы: обструкцией и аномальным открытием. Ее обструкция может быть результатом постоянного коллапса евстахиевой трубы из-за повышенной податливости ее стенок и(или) неадекватного активного механизма ее открытия. Младенцы и маленькие дети склонны к обструкции евстахиевой трубы ввиду того, что хрящ, поддерживающий стенки трубы, у них менее плотен, чем у взрослых.
Кроме того, обструкция евстахиевой трубы и снижение ее функции могут быть обусловлены инфекцией верхних дыхательных путей или аллергическими процессами. Обструкция же евстахиевой трубы приводит к нарушению равновесия между давлением в полости среднего уха и атмосферным давлением, что создает благоприятные условия для возникновения гнойных или стерильных выпотов.
Клинические признаки
Классические признаки и симптомы ОВСУ включают боль в ухе (оталгия), истечение из уха и лихорадку; однако диагностическое значение у младенцев могут иметь только опухание ушной раковины и ее раздражимость. Наиболее важным диагностическим методом является пневматическая отоскопия.
Для достижения адекватной визуализации наружного слухового прохода и барабанной перепонки (БП) необходимо удалить ушную серу из наружного слухового канала с помощью тупого зонда или путем промывания теплой водой. При отоскопии следует отметить наличие или отсутствие воспалительного экссудата, положение БП, ее цвет, степень прозрачности и подвижности. Световой рефлекс не имеет существенного диагностического значения.
Нормальная БП полупрозрачна и имеет серовато-перламутровый оттенок, но при крике ребенка может наблюдаться ее покраснение. Она должна свободно смещаться в ответ на положительное или отрицательное давление, создаваемое пневматоскопом; однако втянутая БП имеет ограниченную подвижность. При ОВСУ барабанная перепонка обычно бывает мутной, гиперемированной, а иногда и выбухающей; при этом костные ориентиры (длинный и короткий отростки молоточка) определяются с трудом. Однако наиболее существенным диагностическим признаком является отсутствие или уменьшение подвижности БП.
Неинвазивным диагностическим методом является и тимпанометрия, позволяющая определить эластичность БП и полости среднего уха. По специальному зонду, плотно вставленному в наружный слуховой проход, передается фиксированный тон данной интенсивности, в то время как давление воздуха в канале меняется от положительного к отрицательному. Получаемые тимпанограммы отражают акустическую эластичность полости среднего уха и позволяют отличить здоровое ухо от пораженного (т. е. с выпотом). У младенцев и детей, не способных к кооперации, используется акустическая рефлексометрия; этот метод легче в выполнении (по сравнению с тимпанометрией) и обеспечивает получение аналогичной диагностической информации.
Наиболее информативным методом диагностики наличия выпота, а также определения его характера и специфической инфицированности является аспирация из полости среднего уха; однако она редко используется для этих целей в отделениях неотложной помощи.
Аспирация из полости среднего уха целесообразна в следующих случаях:
- при прогрессирующем сепсисе;
- у детей с иммунодефицитом;
- у новорожденных;
- у детей с персистирующими симптомами ОВСУ после проведения антимикробной терапии более 48—72 ч.
Диагностическая пункция БП может быть выполнена с помощью спинальной иглы (№ 18) или катетера поверх иглы, укрепленной на шприце. Пункция производится в нижней части БП. В случае необходимости терапевтического дренажа осуществляется миринготомия. Разрез производится в нижней половине БП; он должен быть достаточно большим, чтобы обеспечить адекватный дренаж и аэрацию полости среднего уха. Миринготомия способна устранить необычно тяжелую оталгию как при начальном обследовании, так и на любой стадии заболевания. Кроме того, она осуществляется при наличии гнойного осложнения (менингит, паралич лицевого нерва, мастоидит).
Лечение
Выбор соответствующего антибиотика основывается на ряде факторов:
- установление наиболее вероятного этиологического агента или обнаружение специфического патогена в жидкости, полученной в полости среднего уха;
- эффективность данного антибиотика по отношению к микроорганизму, вызвавшему ОВСУ;
- проникновение антибиотика в жидкие среды полости среднего уха;
- анамнез лекарственной аллергии.
Препаратом выбора при лечении ОВСУ в течение 10 дней является амоксициллин (30—40 мг/кг в день в 3 дробных дозах) [или ампициллин (50—100 мг/кг в день в 4 дробных дозах)] ввиду его активности in vitro и in vivo по отношению к пневмококку и большинству штаммов H.influenzae. Однако если предполагается или выделена бета-актамазопродуцирующая H.in¬fluenzae или B.catarrhalis, то соответствующая антибиотикотерапия включает триметоприм и сульфаметоксазол (бактрим, септра) (8 и 40 мг/кг в день соответственно, в 2 дробых дозах), эритромицин и сульфизоксазол в комбинации (педиазол) (40 и 100—120 мг/кг в день соответственно, в 4 дробных дозах), цефаклор (40 мг/кг в день в 3 дробных дозах) или амоксициллин-калий-клавуланат (augmentin) (40 мг/кг в день в 3 дробных дозах).
У младенцев в возрасте до 6 нед предпочтительно применение цефаклора (30—40 мг/кг 2 или 3 раза в день) ввиду высокой вероятности наличия в качестве патогена грамотрицательной кишечной палочки или золотистого стафилококка. В случае аллергии к пенициллину рекомендуются эритромицин и сульфизоксазол (в комбинации) или триметоприм и сульфаметоксазол.
По данным многочисленных исследований, действия антибиотиков при лечении среднего отита, побочные реакции, требующие отмены препарата, наблюдаются менее чем у 5 % больных. При применении ампициллина и амоксициллина наиболее частым побочным эффектом является диарея с последующим присоединением кожной сыпи. Триметоприм и сульфаметоксазол также могут вызвать диарею и кожные высыпания (включая синдром Стивенса—Джонсона), но чаще наблюдается развитие нейтропении и тромбоцитопении.
Кроме того, больным с дефицитом глюкоза-6-фосфатдегидрогеназы не следует назначать сульфаниламидные препараты. Эритромицин нередко вызывает появление желудочно-кишечных симптомов, включающих схваткообразные боли в животе, тошноту, рвоту и понос. Цефаклор, помимо возможной перекрестной чувствительности у больных с аллергией к пенициллину, способен вызвать симптомы, напоминающие сывороточную болезнь, при этом наблюдаются кожные высыпания, артралгия или артрит и лихорадка.
Для ослабления некоторых симптомов ОВСУ может быть полезным назначение дополнительной терапии, включающей антипиретики и анальгетики. Определенное облегчение при оталгии часто приносит местный анальгетик (ауралган), вводимый в наружный слуховой проход; однако его не следует использовать при наличии перфорации БП.
Противовоспалительные, антигистаминные препараты и кортикостероиды не играют существенной роли в лечении ОВСУ. При проведении соответствующей антимикробной терапии у большинства детей с ОВСУ наблюдается значительное улучшение через 48— 72 ч. Сохранение или возобновление боли и(или) наличие лихорадки указывают на необходимость повторного обследования ребенка и перемены антимикробного препарата. Причины недостаточной эффективности лечения включают резистентность микрофлоры к данному антибиотику, несоблюдение предписаний врача и наличие структурных или иммунологических аномалий.
Через 2—4 нед после окончания антимикробной терапии проводится повторный осмотр ребенка. При этом у некоторых детей выявляется персистирующий (но бессимптомный) выпот в полости среднего уха.
В подобных случаях возможны два варианта дальнейшего лечения:
- «ожидание при бдительном наблюдении» (без проведения лечения) с повторным осмотром через 6 нед — для детей, имеющих бессимптомный СОВ; или
- 10-дневное лечение другим антимикробным препаратом с учетом возможной резистентности бактерий; затем повторный осмотр.
Рецидив ОВСУ
У многих детей наблюдаются повторные эпизоды ОВСУ (рецидивирующее ОВСУ). У некоторых детей появление симптомов заболевания и формирование нового выпота в полости среднего уха отмечаются после исчезновения предыдущего выпота, тогда как у других симптомы обострения ОВСУ возникают при отсутствии подтвержденного рассасывания воспалительного экссудата после недавнего эпизода заболевания.
Если рецидивы наблюдаются часто и возникают с короткими интервалами времени, то необходимо проведение профилактических мероприятий. Осуществляется более тщательное обследование ребенка, проводятся лабораторные или рентгенологические исследования для исключения подслизистого расщепления твердого неба, опухоли носоглотки, синусита, аллергии и иммунодефицита (С3- и С5-дефицит).
В случае их отсутствия возможно применение ряда методов предупреждения ОВСУ. Они включают следующее:
- профилактическое назначение антибиотиков, например амоксициллина (20 мг/кг в день в 4 дробных дозах), сульфизоксазола (50 мг/кг в день в 4 дробных дозах) или триметоприма и сульфаметоксазола (4 и 20 мг/кг в день в 4 дробных дозах); или
- проведение миринготомии с наложением тимпаностомических дренажей.
Осложнения и последствия среднего отита
Осложнения и последствия среднего отита затрагивают главным образом область среднего уха и прилегающие структуры в пределах височной кости, но в отдельных случаях они носят интракраниальный характер. Ушные и интратемпоральные осложнения включают потерю слуха, перфорацию или кармано-подобное втяжение БП, тимпаносклероз, адгезивный средний отит, повреждение и фиксацию ушных косточек, хронический гнойный отит, холестеатому, мастоидит, лабиринтит и паралич лицевого нерва.
Нагноение в среднем ухе и(или) сосцевидном отростке может распространяться интракраниально, вызывая следующие интракраниальные осложнения: менингит, экстрадуральный абсцесс, субдуральную эмпиему, очаговый энцефалит, абсцесс мозга и тромбоз латерального (сигмовидного) синуса. Такие осложнения наблюдаются нечасто, главным образом в запущенных случаях.
Д. М. Яффе, С. Фукс
Опубликовал Константин Моканов
Источник